Мкб 10 состояние после инфаркта миокарда

Острый инфаркт миокарда – это гибель клеток сердечной мышцы из-за прекращения подачи к ним крови. Такая недостаточность вызывается в большинстве случаев блокированием сосуда тромбом, эмболом или сильным спазмом.
Инфаркт миокарда – одно из наиболее опасных заболеваний: до 30% больных умирают в первые часы после приступа. Это связано, в том числе, с неподготовленностью окружающих к действиям в такой ситуации. Если обладать необходимой информацией, можно вовремя оказать неотложную помощь больному, избежав необратимых последствий.
Большой процент смертности от инфаркта приходится не на первичное заболевание, а на его осложнения. Развитие осложнений зависит от объема помощи, оказанной в острейший период и в стадии рубцевания.
Что такое инфаркт миокарда?
Инфарктом называется острое нарушение кровообращения, при котором участок ткани какого-либо органа перестает получать необходимые ей для адекватного и полноценного функционирования вещества и гибнет. Такой процесс может развиваться во многих органах с обильным кровотоком, например в почках, селезенке, легких. Но наиболее опасен инфаркт сердечной мышцы, т. е. миокарда.
 Инфарктом миокарда называется гибель участка сердечной мышцы
Инфарктом миокарда называется гибель участка сердечной мышцы
Заболеванию посвящен отдельный раздел в Международной классификации болезней, код по МКБ 10 для острого инфаркта миокарда – I21. Следующие за ним цифры идентификатора указывают на локализацию очага некроза:
- I0 Острый трансмуральный инфаркт передней стенки миокарда.
- I1 Острый трансмуральный инфаркт нижней стенки миокарда.
- I2 Острый трансмуральный инфаркт миокарда других локализаций.
- I3 Острый трансмуральный инфаркт миокарда неуточненной локализации.
- I4 Острый субэндокардиальный инфаркт миокарда.
- I9 Острый инфаркт миокарда неуточненный.
Уточнение локализации некротического очага необходимо для выработки правильной лечебной тактики – в разных участках сердца разная подвижность и способность к регенерации.
Причины заболевания
Инфаркт миокарда является терминальной стадией ишемической болезни сердца. Патогенетической причиной является острое нарушения тока крови по коронарным сосудам –главным артериям, которые питают сердце. К этой же группе заболеваний относят стенокардию как симптомокомплекс, ишемическую дистрофию миокарда и кардиосклероз.
Часты случаи, когда больные, успешно пережившие инфаркт, через несколько месяцев умирали из-за отсроченных осложнений – вот почему крайне важно отнестись ответственно к врачебным рекомендациям и продолжать поддерживающее лечение.
Непосредственные причины инфаркта сердца:
- Длительный спазм коронарных артерий – сужение просвета этих сосудов может быть вызвано расстройством адренергической системы организма, приемом стимулирующих препаратов, тотальным спазмом сосудов. Хотя скорость движения крови по ним заметно увеличивается, эффективный объем меньше, чем необходимо.
- Тромбоз или тромбоэмболия коронарных артерий – тромбы чаще всего образуются в венах с низкой скоростью кровотока, например полостных венах нижних конечностей. Иногда эти сгустки отрываются, двигаются с током крови и закупоривают просвет коронарных сосудов. Эмболы могут представлять собой частицы жировой и других тканей, пузырьки воздуха, инородные тела, проникшие в сосуд во время травмы, в том числе хирургической.
- Функциональное перенапряжение миокарда в условиях недостаточного кровообращения. Когда кровоток уменьшен по сравнению с нормой, но он все еще покрывает потребности миокарда в кислороде, гибели ткани не происходит. Но если в это время потребности сердечной мышцы возрастут, соответствуя выполняемой работе (вызванной физической нагрузкой, стрессовой ситуацией), клетки исчерпают свои запасы кислорода и погибнут.
 Инфаркт возникает из-за блокирования движения крови в артерии, питающей сердце
Инфаркт возникает из-за блокирования движения крови в артерии, питающей сердце
Патогенетические факторы, которые способствуют развитию заболевания:
- Гиперлипидемия – повышенное содержание жиров в крови. Может быть связана с ожирением, чрезмерным потреблением жирной пищи, избыточного количества углеводов. Также такое состояние может вызываться дисгормональными нарушениями, влияющими, в том числе, на метаболизм жиров. Гиперлипидемия приводит к развитию атеросклероза, одного из основных причинных факторов инфаркта.
- Артериальная гипертензия – повышение артериального давления может приводить к шоковому состоянию, при котором сердце, как орган с обильным кровотоком, страдает особенно сильно. Кроме того, гипертензия ведет к спазму сосудов, что служит дополнительным фактором риска.
- Избыточная масса тела – кроме повышения уровня жиров крови, опасна из-за значительной нагрузки на миокард.
- Малоподвижный образ жизни – приводит к ухудшению работы сердечно-сосудистой системы и повышает риск развития ожирения.
- Курение – никотин вместе с другими веществами, содержащимися в табачном дыме, вызывает резки спазм сосудов. Когда такие спазмы повторяются несколько раз в день, нарушается эластичность сосудистой стенки, сосуды становятся хрупкими.
- Сахарный диабет и другие нарушения обмена веществ – при сахарном диабете все метаболические процессы диссоциированы, нарушается состав крови, ухудшается состояние сосудистой стенки. Не менее негативное влияние оказывают и другие метаболические заболевания.
- Мужской пол – у мужчин, в отличие от женщин, нет половых гормонов, которые обладали бы протекторной (защитной) активностью по отношению к стенке сосуда. Однако у женщин после менопаузы риск развития инфаркта возрастает и сравнивается с таковым у мужчин.
- Генетическая предрасположенность.
Встречаются бессимптомные формы, при которых распознать заболевание очень тяжело – они свойственны пациентам с сахарным диабетом.
Классификация острого инфаркта миокарда
Патологию классифицируют по времени возникновения, локализации, распространенности и глубине поражения, а также по характеру протекания.
По времени возникновения выделяют:
- острый инфаркт – возникший впервые;
- повторный инфаркт – возникший в течение 8 недель после первого;
- рецидивирующий – развивается по истечению 8 недель после первичного.
Очаг повреждения тканей чаще всего локализируется в области верхушки сердца, передней и боковой стенок левого желудочка и в передних отделах межжелудочковой перегородки, то есть в бассейне передней межжелудочковой ветви левой коронарной артерии. Реже инфаркт возникает в области задней стенки левого желудочка и задних отделов межжелудочковой перегородки, то есть в бассейне огибающей ветви левой коронарной артерии.
В зависимости от глубины поражения инфаркт бывает:
- субэндокардиальный – узкий некротический очаг проходит вдоль эндокарда левого желудочка;
- субэпикардиальный – очаг некроза локализуется возле эпикарда;
- интрамуральный – находится в толще сердечной мышцы, не касаясь верхнего и нижнего слоев;
- трансмуральный – поражает всю толщину стенки сердца.
В протекании заболевания выделяют четыре стадии – острейшая, острая, подострая, стадия рубцевания. Если рассматривать патологический процесс с точки зрения патанатомии, можно выделить два основных периода:
- Некротический. Образуется зона некроза тканей, зона асептического воспаления вокруг нее с присутствием большого количества лейкоцитов. От дисциркуляторных нарушений страдают окружающие ткани, причем нарушения могут наблюдаться далеко за пределами сердца, даже в головном мозге.
- Организация (рубцевание). В очаг прибывают макрофаги и фибробласты – клетки, которые способствуют росту соединительной ткани. Макрофаги поглощают некротические массы, а клетки фибробластического ряда наполняют образовавшуюся полость соединительной тканью. Этот период длится до 8 недель.
Правильно оказанная доврачебная помощь в первые минуты инфаркта значительно снижает риск осложнений и увеличивает шансы на выздоровление.
Симптомы заболевания
Клинические проявления заболевания могут разниться в зависимости от индивидуальных особенностей организма, условий, при которых произошел инфаркт, специфики повреждения.
Встречаются бессимптомные формы, при которых распознать заболевание очень тяжело – они свойственны пациентам с сахарным диабетом. Существуют и иные атипичные формы: абдоминальная (проявляется болью в животе, тошнотой, рвотой), церебральная (доминирует головокружение и головная боль), периферическая (болевые ощущения в пальцах конечностей) и другие.
 Инфаркт сопровождается болью высокой интенсивности, способной вызвать болевой шок, которая называется ангинозной
Инфаркт сопровождается болью высокой интенсивности, способной вызвать болевой шок, которая называется ангинозной
Классическими проявлениями инфаркта являются:
- острая, жгучая, сдавливающая, так называемая ангинозная боль за грудиной, которая распространяется на всю переднюю поверхность грудной клетки, отдает в челюсть, руку, между лопаток. Эта нестерпимая боль снимается только наркотическими анальгетиками;
- аритмия – больной жалуется на ощущение остановки сердца, перебоев в его работе, непостоянный ритм;
- тахикардия;
- бледность кожных покровов, синюшность губ;
- резкое падение артериального давления, вплоть до коллапса. Пульс слабый, но частый;
- паника, страх смерти.
Первая помощь при инфаркте
Последовательность действий изложена в виде алгоритма:
- Немедленно вызвать скорую помощь – медицинский персонал обладает необходимыми для поддержания жизнедеятельности пациента навыками, средствами экстренной помощи и возможностью быстрой диагностики (могут провести ЭКГ и подтвердить инфаркт, уточнить его степень поражения и локализацию для дальнейших действий в клинике).
- Необходимо посадить пациента, или перевести его в полулежачее положение. В помещении следует открыть окно, с больного снять лишнюю одежду – он нуждается в большом количестве кислорода.
- Можно дать больному таблетку Нитроглицерина или Аспирина – первый препарат расширит коронарные сосуды, а второй не дает крови быстро свернуться, образовав тромб. Допустим прием успокоительных средств.
- До прибытия скорой находиться возле пациента и стараться его успокоить.
Очаг повреждения тканей чаще всего локализируется в области верхушки сердца, передней и боковой стенок левого желудочка и в передних отделах межжелудочковой перегородки, то есть в бассейне передней межжелудочковой ветви левой коронарной артерии.
Правильно оказанная доврачебная помощь в первые минуты инфаркта значительно снижает риск осложнений и увеличивает шансы на выздоровление.
Осложнения острого инфаркта миокарда
Большой процент смертности от инфаркта приходится не на первичное заболевание, а на его осложнения. Развитие осложнений зависит от объема помощи, оказанной в острейший период и в стадии рубцевания. Часты случаи, когда больные, успешно пережившие инфаркт, через несколько месяцев умирали из-за отсроченных осложнений – вот почему крайне важно отнестись ответственно к врачебным рекомендациям и продолжать поддерживающее лечение.
Осложнения инфаркта делят на ранние, возникающие в первые 8 недель после манифестации, и поздние, развивающиеся спустя 8 недель.
К ранним относятся:
- кардиогенный шок – состояние, характеризующееся несоответствием между выбросом сердцем порции крови и периферическим сопротивлением сосудов. Возникает острая сердечная недостаточность, при этом от стресса сосуды спазмируются, что еще больше усугубляет положение;
- миомаляция – расплавление некротизированного миокарда, когда доминирует автолиз поврежденных тканей. Этот процесс практически необратим, ведет к истончению стенки сердца, разрыву сердца, кровоизлияниям в перикард (следствием является тампонада сердца);
- острая аневризма сердца – возможна при массивных инфарктах, когда некротизированная стенка выбухает наружу, образуя пространство, быстро заполняющееся кровью, которая плохо оттекает. Часто в таких полостях формируются тромбы, эндокард со временем надрывается, а вскоре патологический процесс распространяется и на другие участки сердца;
- пристеночные тромбы – образуются в отсутствие адекватного лечения фибринолитиками. Опасность в повышении риска периферических тромбоэмболических осложнений;
- перикардит – воспаление оболочек сердца, частое раннее осложнение инфаркта миокарда трансмурального типа. Асептическое воспаление усугубляется присоединением аутоиммунных процессов;
- фибрилляция желудочков – одно из самых опасных расстройств проводимости и возбудимости сердечной ткани, при котором сердце не может совершить толчок и просто дрожит, а циркуляция крови в организме практически останавливается;
- реперфузионный синдром – за время отсутствия кровотока в пораженных тканях накапливается множество метаболитов, застрявших на промежуточных звеньях переработки. Если инфаркт длится больше 40 минут, а после этого были резко введены фибринолитики, кровь немедленно поступает в пораженную область и активирует все накопившиеся реакции. В результате выделяется множество окислителей, которые еще больше повреждают очаг инфаркта.
Реже инфаркт возникает в области задней стенки левого желудочка и задних отделов межжелудочковой перегородки, то есть в бассейне огибающей ветви левой коронарной артерии.
Поздние осложнения:
- хроническая сердечная недостаточность – состояние, при котором поврежденное сердце из-за соединительнотканного рубца не в состоянии в полной мере обеспечить организм необходимыми объемами крови, страдает его насосная функция;
- синдром Дресслера – аутоимунное заболевание, при котором к некротизированной ткани вырабатываются антитела, которые еще больше усиливают воспаление и разрушение в зоне инфаркта;
- кардиосклероз – замещение специфичных тканей сердца соединительной тканью, которая обладает низкой способностью к эластичному растяжению, не может активно сокращаться. В результате при увеличении давления или объема крови в сердце стенка может истончаться и раздуваться.
Отсроченные осложнения незначительно ухудшают уровень жизни больного, но обладают высоким риском летальности.
 После перенесенного инфаркта обо всех изменениях в самочувствии необходимо извещать врача
После перенесенного инфаркта обо всех изменениях в самочувствии необходимо извещать врача
Больной должен быть осведомлен о возможных осложнениях в ходе рекреации, чтобы вовремя предупредить родных и лечащего врача о любых изменениях в своем состоянии. Инфаркт и его осложнения обязательно вносятся в историю болезни, на случай если с больным будет работать другой врач. Клинические рекомендации обязательно включают профилактику рецидива инфаркта и поздних осложнений.
Читайте также:
Причина болей в грудной клетке: невралгия или сердце?
5 признаков приближения инфаркта
11 основных причин отечности ног
Диагностика
Диагностика начинается с общего осмотра, аускультации сердечных шумов и сбора анамнеза. Уже в карете скорой помощи можно провести ЭКГ и поставить предварительный диагноз. Там же начинается и первое симптоматическое лечение – наркотические анальгетики вводятся для профилактики кардиогенного шока.
В условиях стационара проводят эхокардиограмму сердца, которая позволит увидеть полную картину инфаркта, его локализацию, глубину повреждений, характер нарушений в работе сердца по отношению к потокам крови внутри него.
Осложнения инфаркта делят на ранние, возникающие в первые 8 недель после манифестации, и поздние, развивающиеся спустя 8 недель.
Лабораторные исследования предполагают назначение биохимического анализа крови на специфические маркеры некроза миокарда – КФК-МВ, ЛДГ1,5, С-реактивный белок.
Видео
Предлагаем к просмотру видеоролик по теме статьи.

Никита Гайдуков
Об авторе
Образование: Студент 4 курса медицинского факультета №1 по специальности «Лечебное дело» Винницкого национального медицинского университета им. Н.И. Пирогова.
Опыт работы: Медицинская сестра кардиологического отделения Тячевской районной больницы №1, генетик/молекулярный биолог в лаборатории Полимеразно-цепной реакции при ВНМУ им. Н.И. Пирогова.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Знаете ли вы, что:
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
 Признаки и симптомы климакса у женщин и как с ними бороться
Признаки и симптомы климакса у женщин и как с ними бороться
У женщин в возрасте между сорока и шестьюдесятью годами часто возникает специфическое недомогание, вызванное климаксом, или менопаузой. В статье сделан обзор пр…
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Течение и стадии
- Причины
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Инфаркт миокарда.
Инфаркт миокарда
Описание
Инфаркт миокарда. Очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Дополнительные факты
Инфаркт миокарда. Очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. Е. Формирование постинфарктного рубца.
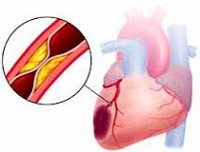
Инфаркт миокарда
Течение и стадии
В клиническом течении инфаркта миокарда выделяют пять периодов:
• 1 период. Предынфарктный (продромальный) – учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
• 2 период. Острейший – от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
• 3 период. Острый – от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
• 4 период. Подострый – начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4 – 8 недель;
• 5 период. Постинфарктный – созревание рубца, адаптация миокарда к новым условиям функционирования.
Причины
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
• крупноочаговый.
• мелкоочаговый.
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
• трансмуральный – с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый).
• интрамуральный – с некрозом в толще миокарда.
• субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду.
• субэпикардиальный – с некрозом миокарда в зоне прилегания к эпикарду.
По изменениям, фиксируемым на ЭКГ, различают.
• «Q-инфаркт» – с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда).
• «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда).
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
• правожелудочковый.
• левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки.
По кратности возникновения различают инфаркт миокарда:
• первичный.
• рецидивирующий (развивается в срок 8 недель после первичного).
• повторный (развивается спустя 8 недель после предыдущего).
По развитию осложнений инфаркт миокарда подразделяется на:
• осложненный.
• неосложненный По наличию и локализации болевого синдрома.
Выделяют формы инфаркта миокарда:
• типичную – с локализацией боли за грудиной или в прекардиальной области.
• атипичные – с атипичными болевыми проявлениями:
• периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная).
• безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная.
• малосимптомную (стертую).
• комбинированную.
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
• стадию ишемии (острейший период).
• стадию некроза (острый период).
• стадию организации (подострый период).
• стадию рубцевания (постинфарктный период).
Симптомы
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии. Острейший период.
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких). Острый период.
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают. Подострый период.
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум. Постинфарктный период.
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений. Атипичные формы инфаркта миокарда.
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Боль в горле. Боль в груди слева. Боль в грудной клетке. Боль в спине. Боль в шее спереди. Боль за грудиной. Гипернатриемия. Гиперпролактинемия. Гипогликемия. Кашель. Лейкоцитоз. Миоклония. Нейтрофилез. Нехватка воздуха. Низкая температура тела. Одышка. Потливость. Потливость головы. Слабость. Слабость в руках. Тромбоцитоз. Увеличение СОЭ. Холодный пот. Эозинофилия.
Возможные осложнения
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм , нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца – кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Диагностика
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина – белка, осуществляющего транспорт кислорода внутрь клеток. Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина – тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики – операций, способствующих восстановлению кровотока в сердце.
Лечение
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Прогноз
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Профилактика
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Основные медуслуги по стандартам лечения | ||||||||||||||
Клиники для лечения с лучшими ценами
|
