Митральная регургитация сердечная недостаточность
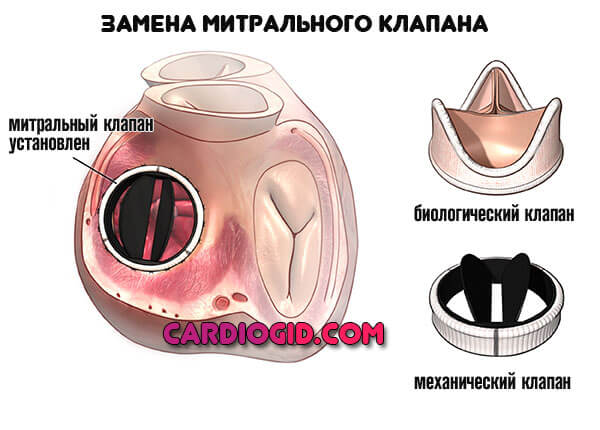
Об анатомии и норме
Митральный клапан располагается между левым предсердием и левым желудочком. При сокращении левого предсердия кровь из него поступает в левый желудочек. Затем сокращается левый желудочек, и кровь поступает в аорту. Ток крови из левого желудочка в левое предсердие блокируется митральным клапаном.
На картинке представлена нормальная анатомия сердца
Митральная регургитация (недостаточность митрального клапана)
В некоторых случаях, митральный клапан смыкается недостаточно или его створки прогибаются в полость левого предсердия, что приводит к поступлению крови из полости левого желудочка в левое предсердие.
Причины митральной регургитации
В норме, незначительная митральная регургитация встречается и у здоровых. По некоторым данным она встречается у 70% людей. Выраженная (от умеренной до тяжелой) недостаточность митрального клапана наблюдается в следующих случаях:
- Пролапс митрального клапана
- Перенесенный инфекционный эндокардит
- Врожденный порок сердца
- Приобретенный порок сердца (например, вследствие ревматизма)
- Перенесенный инфаркт миокарда
- Травма грудной клетки
- т.н. относительная митральная недостаточность, возникшая вследствие расширения левых отделов сердца.
Выраженность митральной недостаточности (классификация митральной регургитации по степеням)
- I степень – незначительная митральная регургитация
- II степень – умеренная митральная регургитация
- III степень – выраженная митральная регургитация
- IV степень – тяжелая митральная регургитация
Осложнения митральной недостаточности
- Гипертрофия (увеличение мышечной массы) и дилатация (расширение) полостей сердца
- Сердечная недостаточность
- Нарушения ритма сердца (фибрилляция предсердий)
- Легочная гипертензия
Симптомы митральной недостаточности
Непосредственно, митральная недостаточность не имеет симптомов, кроме шума в сердце, который может выслушать врач. Зависимости интенсивности шума от выраженности недостаточности нет. Появление симптоматики связано с осложнениями митральной ругргитации: сердечной недостаточностью и фибрилляцией предсердий.
Диагностика митральной регургитации
Ультразвуковое исследование сердца подтверждает или опровергает диагноз, а так же позволяет определить степень митральной недостаточности. Остальные исследования направлены на оценку состояния организма, выявление дополнительных факторов риска и возможных осложнений заболевания. Вероятнее всего врач предложит Вам провести следующие исследования:
- ЭКГ
- Холтеровский мониторинг
- Рентгенографию органов грудной клетки
- Нагрузочную пробу (например, велоэргометрия)
- Биохимическое исследование крови
- Общий анализ крови
Лечение митральной недостаточности
Обычно незначительная и умеренная митральная недостаточность не нуждаются в каком-либо лечении. При выраженной и тяжелой митральной недостаточности проводят оперативное лечение: протезирование или пластика митрального клапана. Медикаментозное лечение показано при осложнениях митральной недостаточности.
Митральная недостаточность и физические нагрузки
Незначительная и умеренная митральная недостаточность не накладывает каких-либо ограничений на выполнение физических нагрузок. Для оценки допустимых нагрузок при выраженной и тяжелой митральной недостаточности требуется провести дополнительные исследования, по результатам которых врач сообщит Вам о разумном подходе к нагрузкам
Митральная недостаточность и беременность
И в данном случае незначительная и умеренная недостаточность не является ограничением к беременности и родам. При более высоких градациях недостаточности – дополнительное обследование и оценка риска, и только затем принятие решения.
Митральная недостаточность и инфекционный эндокардит
Нет какой-либо необходимости в профилактическом приеме антибиотиков, за исключением случаев оперативной коррекции митральной регургитации и показаний к профилактике вследствие причин вызвавших митральную регургитацию (например, выраженная митральная недостаточность вследствие миксоматозной дегенерацией митрального клапана)
Источник
Значительный запас прочности и выносливости, заложенный в кардиальные образования обуславливает возможность длительной и нормальной функциональной активности.
Порой же сердце может давать сбои. Учитывая важность мышечного органа, примерно в четверти случаев они оказываются летальными. В остальных же ситуациях потенциально смертельными.
Некоторые процессы патологического рода являются врожденными, другие приобретенными. Класс органических отклонений анатомического плана называется пороками. Это обобщенное наименование, имеющее массу вариантов.
Митральная регургитация — это обратный ток крови из левого желудочка в предсердие и сокращение объема выбрасываемой в систолу жидкой соединительной ткани. Строго говоря, это не болезнь, а синдром и симптомокомплекс объективного характера. На уровне самочувствия пациент не воспринимает ничего вплоть до поздних (3-4) стадий.
Диагностикой или оценкой процесса занимаются специалисты по кардиологии. В рамках выявления первопричины и устранения проблемы может потребоваться помощь профильного хирурга.
Механизм развития
Раннее определение факторов становления митральной регургитации необходимо с одной стороны для понимания характера изменений и разработки теоретической части вопроса, с другой — для поиска путей устранения явления.
Чтобы лучше понять что происходит, нужно обратиться к анатомическим и физиологическим данным.
Митральный клапан представляет собой небольшое, от 4 до 7 кубических сантиметров отверстие между кардиальными структурами.
Благодаря нему кровь беспрепятственно поступает из предсердий в желудочки органа, затем подобное «окно» закрывается, давление растет, жидкая соединительная ткань выбрасывается в магистральные артерии и далее, благодаря заданному импульсу отправляется по всему телу.
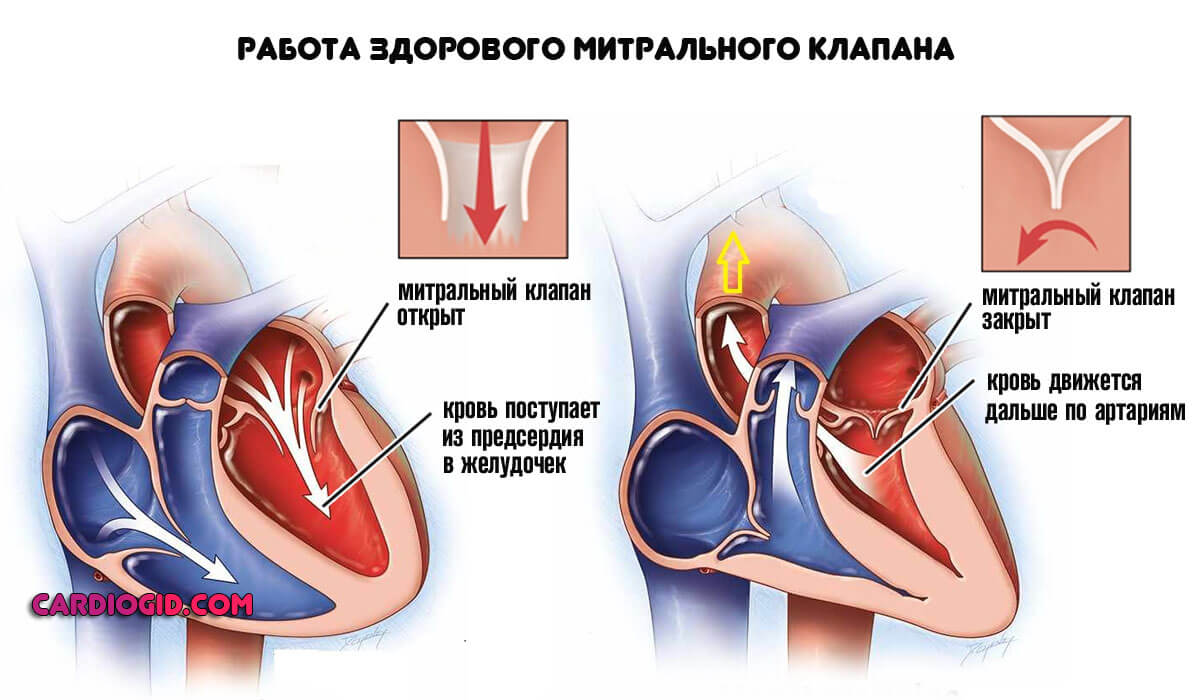
Процесс движения крови строго односторонний, из предсердий в желудочки. Рефлюксов быть в норме не должно.
Регургитация определяется обратным током, потому количество выбрасывающейся жидкости существенно снижается. Интенсивность обмена падает.
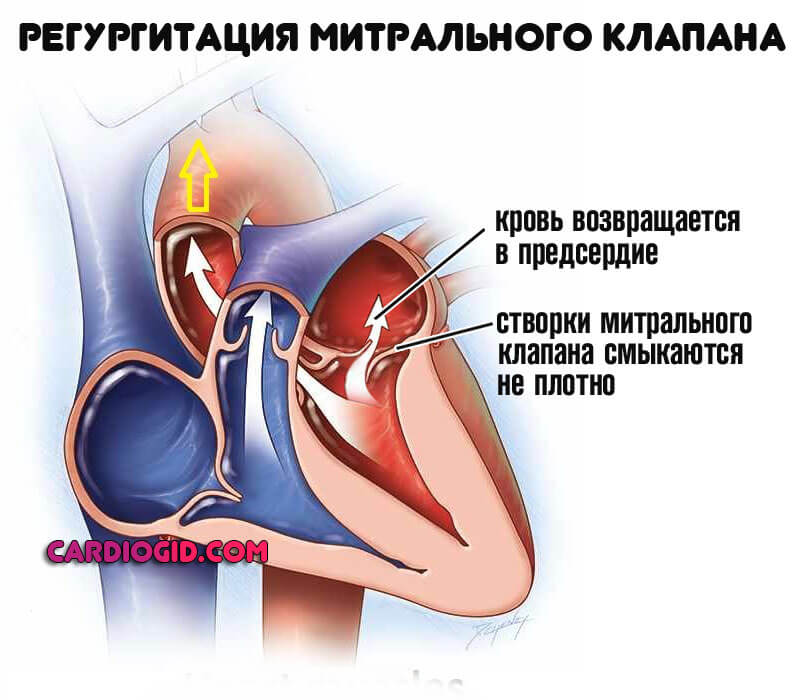
Исходя из тяжести явления, выделяют два варианта:
- Гемодинамически незначимую регургитацию. Объем кровь, возвращающейся обратно, незначителен. Потому на данном этапе проблема практически не заметна. Симптомов нет, но лечение уже требуется, чтобы предотвратить патологические изменения в дальнейшем.
- Дисфункциональную регургитацию. Встречается несколько чаще. Обуславливает нарушение кровообращения во всем организме.
Частота развития регургитации — примерно 2% на популяцию. Это второе по распространенности отклонение. Чаще имеет приобретенное происхождение, и в 12-15% ситуаций врожденное.
Степени митральной регургитации
В зависимости от объема возвращающейся крови, называют 4 стадии патологического процесса:
- Первый этап (незначительная). Наиболее легкий клинический вариант, незначительный для пациента, тем не менее, проблема уже существует. С течением времени она будет усугубляться и рано или поздно дойдет до терминальной фазы. Это предпочтительный момент для начала терапии. Объем рефлюкса минимальный, и не превышает 5 квадратных сантиметров.
- Митральная регургитация 2 степени (умеренная). Количество жидкой соединительной ткани составляет 6-8 см. сопровождается слабо выраженной симптоматикой, но еще не в той степени, чтобы больной обращался к врачу.
- 3 стадия (выраженная). Предсердия заполняются кровью, примерно наполовину. На самочувствии сказываются существенные гемодинамические нарушения. Возможны потери сознания, синкопальные состояния, явления сосудистой деменции и органических психозов преходящего характера.
- 4 этап (тяжелая). Терминальная фаза. Лечение затруднено. Кровь достигает вен, возможны инфаркты, инсульты. Вероятность летальных осложнений почти 70%, причем сказать, насколько скоро наступит неотложное состояние трудно. Через день, два, месяц, год.
Внимание:
Регургитация митрального клапана 1 степени не выявляется субъективно, в ходе диагностики же требуется эхокардиография. Это единственный путь раннего определения проблемы.
Причины
Факторы развития патологического процесса всегда сопряжены с теми или иными болезнями. Реже с другими моментами.
Нужно рассмотреть их подробнее:
- Врожденные пороки развития. Внутриутробный период считается наиболее ответственным. Первичный орган, но еще не полноценное сердце формируется еще на 3 неделе гестации.
Процессы его изменения могут сопровождаться различными отклонениями.
Генетические синдромы летальны в 100% случаев, в остальных ситуациях, если организм матери не позволяет плоду адекватно формироваться, вероятны не фатальные в краткосрочной перспективе варианты.
Небольшая митральная регургитация, которая имеет место на ранних сроках жизни ребенка, не дает о себе знать вплоть до усугубления процесса.
Примерный возраст выявления проблемы — 3-6 лет. Есть и «рекордсмены», живущие в неведении до 10-15 и даже более того. В особо сложных случаях обнаружение проблемы проводится постфактум, когда пациент умер.
- Ишемическая болезнь сердца. Нарушение нормального питания миокарда. ИБС редко бывает первичным процессом, чаще вторичен по основанию к диагнозу.
Возникает замкнутый круг: регургитация провоцирует усугубление атрофии, нарушения питания вызывают обратный заброс крови.
Восстановление проводится хирургическими методами. Вне грамотной медицинской помощи вероятно развитие инфаркта миокарда в перспективе нескольких месяцев, в лучшем случае — лет.
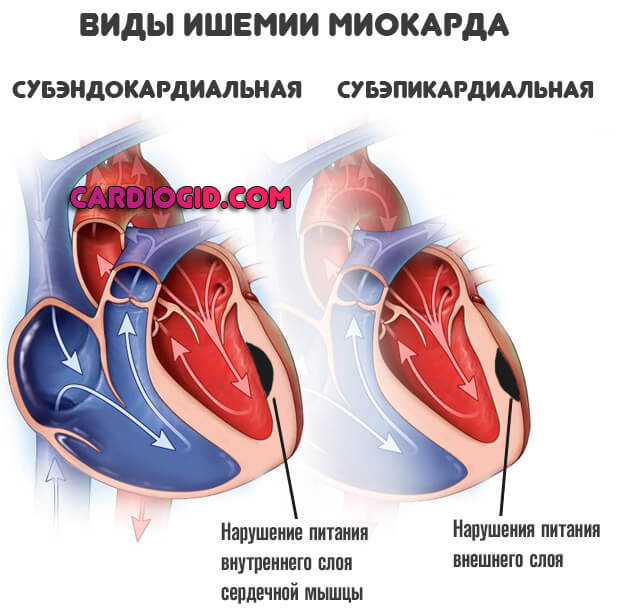
- Острое нарушение кровообращения в кардиальных структурах (инфаркт). Сопровождается выраженными симптомами.
Восстановительный период долгий. Даже при условии полноценного лечения остается дефект — постинфарктный кардиосклероз.
Отмершие ткани замещаются соединительными или рубцовыми, которые не способны к возбуждению. Сокращение также не происходит. Пораженная часть исключается из функционирования. Регургитация оказывается результатом подобного явления.
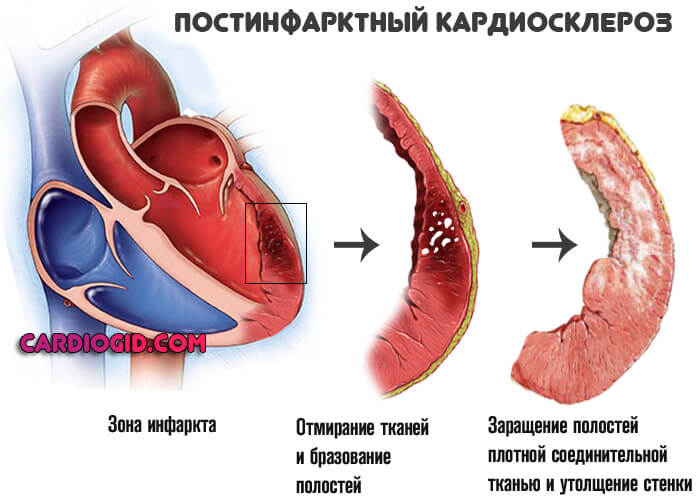
- Ревматизм. Аутоиммунное изменение кардиальных структур. Возникает у пациентов всех возрастов. Без должного лечения в перспективе 3-7 лет заканчивается приобретенным пороком сердца.
Терапия осложнена текущим рецидивирующим процессом. Восстановление функциональной активности органа проводится оперативным путем.
При этом речь об устранении последствия. Лечение основной причины медикаментозное, чаще пожизненное.
- Ревматоидный артрит. Не нужно путать с предыдущим состоянием. В данном случае поражение тоже имеет иммунный характер, но вовлечение сердца возникает как следствие, на фоне длительного воспаление суставов. Процесс протекает медленнее: на протяжении 5 и более лет, если речь не идет о генерализованной агрессивной форме. Регургитация оказывается осложнением.
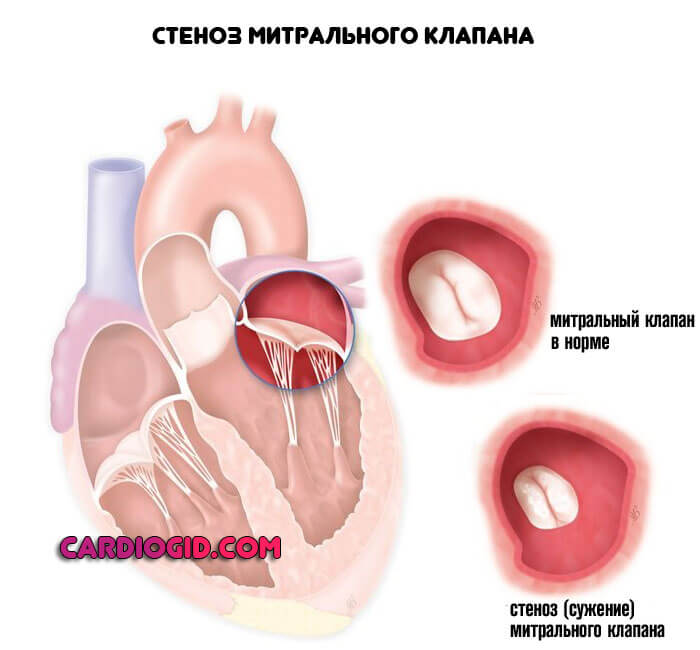
- Стеноз митрального клапана. Как ни парадоксально, редко заканчивается регургитацией (обратным током крови). Суть процесса заключается в заращении или сужении анатомической структуры. Вполне возможно, что пациент не доживет до становления осложнения.
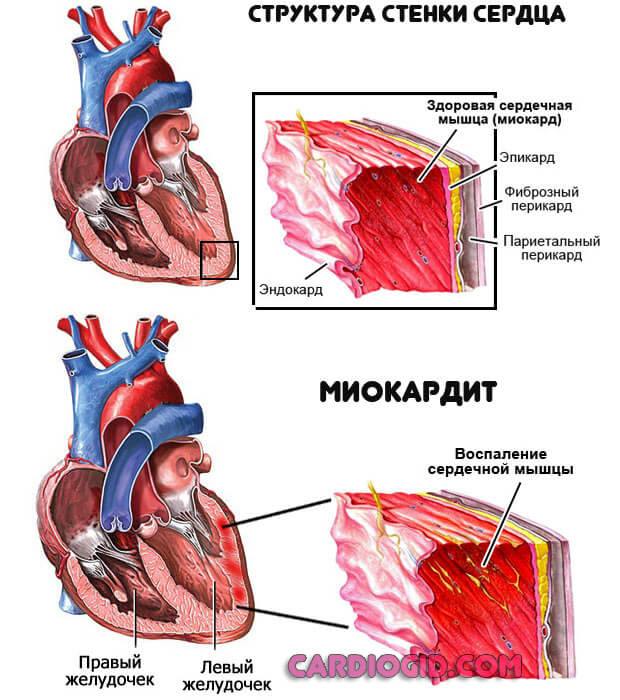
- Миокардит. Воспалительное явление в мышечных структурах. Вызывает острую регургитацию митрального клапана, в короткие сроки приводит к разрушению кардиальных образований, предсердий. Терапия хирургическая. На первом этапе медикаментозная. Направлена на устранение инфекционного или иммунного явления.
- Атеросклероз. Крайне редко. Отложение липидных структур на стенках клапана, в радиальном порядке.
- Кальциноз и иные метаболические поражения. В данном случае — отложение неорганических солей на стенках кровоснабжающих структур. Последствия те же, что и у атеросклероза, только справиться с явлением труднее.
- Пролапс митрального клапана.
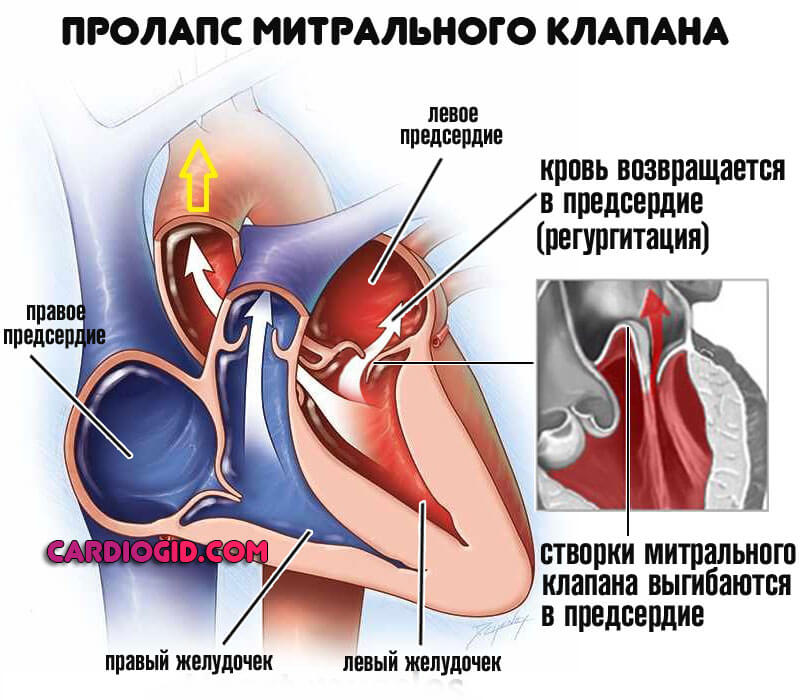
- Артериальная гипертензия. Длительно текущая, тем более выраженного рода. Чем выше цифры, тем вероятнее органические нарушения. Пациенты со стажем — это кладезь для кардиолога. Помимо регургитации можно найти много иных проблем.
- Сахарный диабет. Генерализованная форма поражения эндокринной системы. Заключается в нарушении синтеза или чувствительности тканей к инсулину. Отсюда тотальная дисфункция. Единственное некардиальное заболевание в рассматриваемой группе факторов.
Во всех описанных случаях митральная регургитация 1 степени — это первая фаза болезни. Сроки прогрессирования зависят от типа основного процесса. Особенно агрессивен миокардит, инфаркт.
Характерные симптомы
На ранних стадиях их нет вообще. Даже объективные методики не дают точного ответа на вопрос. Рутинными способами выявить патологический процесс не получится.
Необходима постоянная расширенная диагностика в рамках скрининга. В противном случае болезнь будет определена на позднем этапе, когда сделать консервативными методами нельзя ничего.
Примерная клиническая картина такова:
- Интенсивные боли за грудиной. Напоминают подобные при стенокардии, но ее нет. Длительность проявления варьируется от нескольких секунд до пары часов. Опасности явление не несет, как правило. Но пациент должен насторожиться. Тело дает сигнал.
- Сердцебиение. Тахикардия. Может сопровождаться аритмией, когда орган бьется неправильно, интервалы между ударами неравномерные. Экстрасистолия или фибрилляция предсердий. Эти состояния уже несут угрозу жизни. Ощущаются они как пропускание сокращений, толчки в грудной клетке, неприятная тяжесть.
- Одышка. Обуславливается вторичной гипоксией тканей. Газообмен не происходит в адекватном объеме. Это компенсаторный механизм, но он изначально не способен восстановить восстановление сатурации. В начальных этапах дыхательные нарушения наблюдаются при интенсивных физических нагрузках. По мере прогрессирования процесса, даже в состоянии полного покоя наступает отклонение.
Предыдущие явления объясняют снижение работоспособности, слабость и сонливость.
Общие проявления
Больные становятся апатичными, продуктивность мышления падает. Возможны когнитивные нарушения.
Без должного лечения, предсердие растягивается, что приводит к росту давления в легочной вене, а затем артерии.
Наступает хроническая сердечная недостаточность, сопровождается она массой явлений. От асцита, скопления жидкости в брюшной полости, до увеличения печени, генерализованной дисфункции церебральных структур.
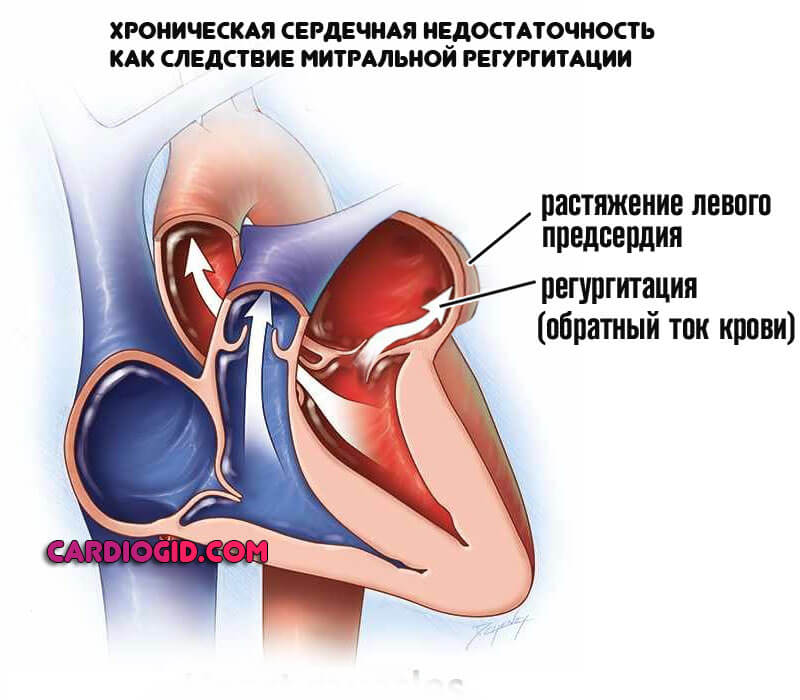
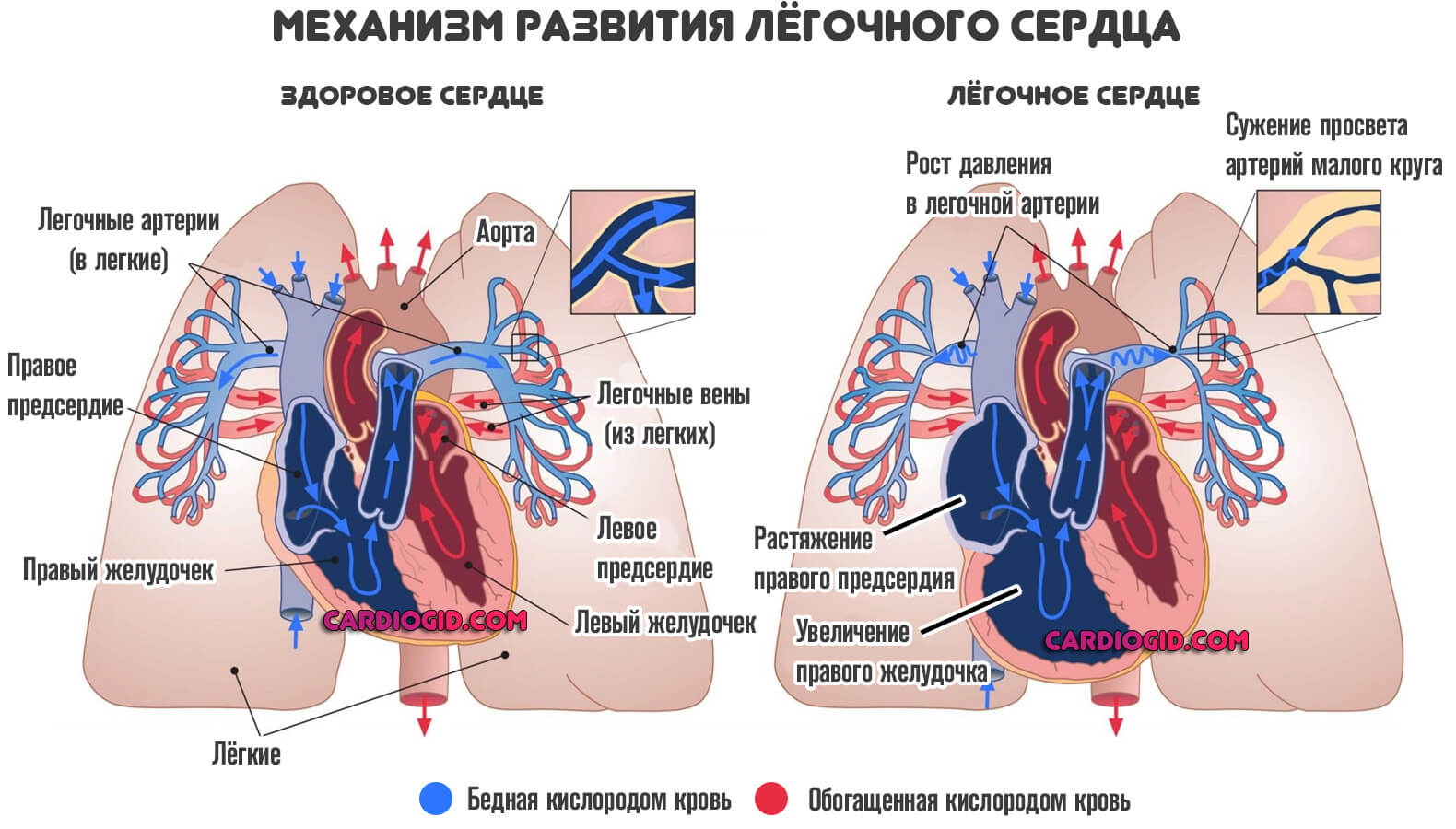
Отеки и кровохаркание венчают картину. Требуется дифференциальная диагностика. Обычно на этапе появления таких симптомов она не представляет сложностей.
В случае возникновения хотя бы одного признака, нужно обращаться к врачу за помощью.
Если имеет место паралич, парез или онемение конечностей, одной стороны тела, проблемы со зрением, слухом, речь, перекосы лица, сильные головные боли, вертиго, нарушения ориентации в пространстве, обмороки, нужно вызывать скорую помощь. Вероятно неотложное состояние вроде инфаркта или инсульта.
Диагностика
Обследованием пациентов с проблемами подобного рода занимаются кардиологи. При запущенном процессе показана консультация профильного хирурга.
Примерная схема мероприятий:
- Опрос пациента на предмет жалоб на состояние здоровья. Может проводиться с помощью стандартного опросника, это ускорит деятельность докторов.
- Сбор анамнеза. Образ жизни, семейная история, соматические заболевания и иные процессы подлежат обязательному учету. Это обеспечивает определение вектора дальнейшей диагностики.
- Выслушивание сердечного звука. Первый тон глухой, второй расщеплен, также наблюдается синусовый (систолический) шум, обусловленный обратным током крови.
- Верификация дигноза проводится посредством эхокардиографии. Поскольку этот метод визуализации направлен на определение пороков развития сердца, альтернатив ему не так много.
- Электрокардиография. Позволяет выявить функциональные нарушения кардиальных структур. Требует большой квалификации от врачей, поскольку возможны ошибки.
- Суточное мониторирование. Необходимо для исследования отклонений со стороны сердечнососудистой системы в целом. Показано в амбулаторных условиях, в больнице нет возможности создать естественную среду.
- Измерение артериального давления. Причина приобретенного порока в некоторых случаях — гипертензия.
- МРТ. Для большей детализации кардиальных структур.
Лабораторные методики не используются за неэффективностью. Потребуется консультация эндокринолога. Это редкое явление, обращение проводится на фоне подозрений на сахарный диабет.
Методы лечения
Терапия хирургическая. Это единственная возможность восстановления нормального состояния сердца, пороки не устраняются медикаментами.
Тем не менее, с ходу назначать операцию не станет ни один здравомыслящий врач. Нужен подготовительный этап. Он как раз предполагает прием медикаментов для частичной или полной стабилизации состояния.
Среди фармацевтических групп:
- Антикоагулянты. Подойдут Аспирин Кардио и его аналоги на основе ацетилсалициловой кислоты. Предотвращают развитие тромбов, улучшают реологические свойства крови.
- Нитраты. Для обеспечения нормальной сократимости миокарда. Важно не злоупотреблять, это средства экстренного действия в большинстве случаев. Подойдет классический
- Нитроглицерин.
- Гликозиды. Нормализуют ритм, снимают патологическую фибрилляцию и экстрасистолию.
- Диуретики. Для выведения излишков жидкости из организма пациента. Предотвращают развитие отеков, снижают нагрузку на почки и выделительный тракт вообще.
- Ингибиторы АПФ, антагонисты кальция и бета-блокаторы. Наименования подбираются специалистом.
Прием средств проводится в комплексе. Эффект достигается в перспективе 3-6 месяцев, затем уже можно планировать операцию.
В острых случаях хирургическое лечение показано в срочно порядке, риски в этой ситуации много выше.
Характер вмешательства всегда заключается в протезировании. Митральный клапан заменяется на механический или естественный.

В отсутствии патологических отклонений выраженного рода, когда симптоматики нет, показано динамическое наблюдение под контролем кардиолога. Срочного лечения не требуется.
Нужно понимать, что доктор всеми силами будет оттягивать момент операции и это не прихоть, а желание обезопасить больного от возможных осложнений. Если специалист с ходу рекомендует лечь под нож — обращаться повторно к нему не следует.
Интересно:
Изменение образа жизни смысла не имеет, как и применение народных рецептов.
Возможные осложнения
Вероятные последствия таковы:
- Остановка сердца. Считается лидером по частоте. Причина смерти пациентов с митральной регургитацией в 80% случаев именно острая приостановка работы мышечного органа.
- Инфаркт миокарда. В результате нарушения питания кардиальных структур. При длительно текущем процессе, но не достигающем критической массы вероятна недостаточность, дисфункциональное расстройство.
- Ишемическая болезнь сердца (ИБС).
- Инсульт. Острое отклонение кровоснабжения структур головного мозга.
- Аритмии различного рода. Фибрилляция, парные или групповые экстрасистолии.
Прогностические оценки
Прогнозы разнятся от одного к другому случаю. Пятилетняя выживаемость составляет 45%, причем у мужчин почти в полтора раза ниже, чем это обусловлено — точно не известно.
Молодые справляются с патологическим процессом лучше. На фоне лечения восстановление наблюдается у каждого третьего, примерно половина пролеченных имеют достаточное качество жизни.
Только 3-8% остаются в тяжелом состоянии или становятся глубокими инвалидами. Ишемическая разновидность лечится проще ревматоидной.
Регургитация митрального клапана — это обратный ток крови из левого желудочка в левое предсерди, вследствии неполного смыкания его створок. Состояние потенциально смертельное. Лечение хирургическое, в срочном или плановом порядке. Профильный врач — кардиолог.
Источник
