Маркеры повреждения клеток при инфаркте миокарда
Инфаркт миокарда – очень грозное заболевание, как не крути. Даже малосимптомные проявления, которые практически не беспокоили, дадут о себе знать в будущем. Поэтому так много сил и времени уделяется максимально ранней диагностике этого недуга.
Источник картинки: pixabay.com
Инфаркт миокарда – это острый коронарный синдром, который возникает из-за внезапного и полного прекращения кровотока в коронарной артерии в связи с тромбозом и с последующим развитием очагов ишемического некроза в сердечной стенке.
В США показатель догоспитальной смертности составляет около 50% всех случаев острого ИМ, а практически все случаи первичной фибрилляции желудочков происходят в первые 4 часа после начала инфаркта миокарда. Думаю вы и сами понимаете, насколько это опасное заболевание и насколько важно быстро его диагностировать.
Диагностические методы
Чтобы врачу определить, что перед ним именно инфаркт миокарда, нужно сопоставить три важных показателя: клиническую картину, изменения на ЭКГ, повышение маркеров в крови.
Если говорить о клинической картине (затяжная, более 20 минут, ангиозная боль, которая не снимается нитроглицерином), то её трактовка достаточно субьективна, и некоторые врачи могут не обратить на неё внимание, либо не иметь достаточных знаний чтобы распознать, к примеру, атипичные клинические проявления.
Типы боли при инфаркте миокарда. Источник: Внутренняя медицина за Неттером.
Всё вышесказанное можно отнести и к ЭКГ (электрокардиография), которая, хоть и способна показать изменения, обладает довольно существенным минусом – необходимостью в интерпретации, из-за чего субьективность расшифровки, а, следовательно, возможная неквалифицированность медика сыграет злую шутку с больным.
Вид инфаркта на ЭКГ. Отчётливо видна элевация сегмента ST в отведенияз V1-V5, avR, avL. Если хотите понять, что видно на ленте – добро пожаловать в мою статью про ЭКГ на канале.. Источник картинки – Я.Картинки
Вот тут мы и подходим к третьему пункту диагностики инфаркта и, по совместительству, темой нашего сегодняшнего разговора – сердечным маркерам. Давайте разбираться, что это.
Маркеры инфаркта миокарда
Что же такое биохимические маркеры заболевания? Это специфические вещества, наличие в крови которых в норме минимально, либо отсутствует вовсе. Их повышение сигнализирует о том, что в организме случился сбой, и повредился именно тот орган, с которым конкретный маркер ассоциирован. Для всего организма существуют самые различные маркеры (тот же альфа-фетопротеин как онкомаркер рака печени, аминотрансферазы как маркеры повреждения почек, печени, поджелудочной железы, сердца(в меньшей степени). Все они повышаются при тех или иных патологиях.
Конкретно для сердца существуют четыре основных маркера: миоглобин, сердечные тропонины, КФК-МВ, ЛДГ. Остановимся на каждом из них.
Миоглобин
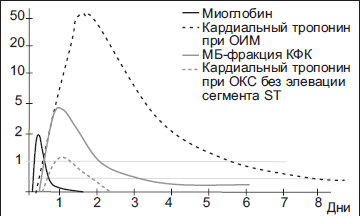
Миоглобин – это белок, который транспортирует кислород в скелетные мышцы и миокард. При повреждении мышечной ткани концентрация этого белка в крови повышается в 5-10 раз. Поскольку миоглобин содержится не только в сердечных мышцах, он не является специфическим маркером, однако реагирует он одним из первых: уже через час концентрация его в крови значительно вырастает.
Кроме ИМ, миоглобин выявляется при синдроме длительного сдавливания, травмах мышц, после хирургических операций.
Сердечные тропонины
Сердечные тропонины – тропонин I и тропонин Т – обнаруживаются только в сердечной мышце. Это белки, которые так же, как и миоглобин, в норме не обнаруживаются в крови, и высвобождаются при повреждении сердца. Повышение значений происходит несколько позже, чем у миоглобина – через 4-5 часа, и держится повышенным до 10-14 дней.
Креатинфосфокиназа-МВ
Креатинфосфокиназа-МВ (КФК-МВ) – даный маркер повышается в крови спустя 4-8 часов, что немного уступает по скорости тому же миоглобину. Однако он обладает значительным преимуществом перед коллегами – его уровень снижается уже на 3 сутки (вышеописанный тропонин начинает снижаться только с 8-10 дня), что даёт возможность определить повторный инфаркт миокарда в случае его возникновения.
Лактатдегидрогеназа
Лактатдегидрогеназа 1 и 2 (ЛДГ) – это ферменты гликолиза, которые преобладают в сердце (Другие изоформы ЛДГ преобладают в лёгких, поджелудочной железе). Не является специфическим показателем инфаркта, так как изоформы 1 и 2 также находятся в других органах, хоть и в меньшей мере. Имеет самый длительный период выхода в кровь (выявляется только спустя 8-10 часов), и не имеет первоочередную ценность в диагностике инфаркта миокарда, однако в сумме с остальными маркерами всё же используется.
Источник картинки: Передерий, Ткач. Основы внутренней медицины, 2009г.
Суммируя всё вышесказанное, стоит сказать, что ни один из маркеров не лишён недостатков, однако в комплексной диагностике они дают чёткую картину развития инфаркта миокарда.
Спасибо, что читали статью! Подписывайтесь, чтобы получать новую дозу интересных и познавательных статей из мира медицины!
Источник
Инфаркт миокарда – опасное сердечное заболевание, возникающее вследствие тромба, образующегося из погибших клеток, перекрывающего кровоток в коронарных артериях. Некроз клеток может появиться, как в их группах, так и на целых участках ткани сердечной мышцы. В ряде случаев нарушения кровообращения могут быть вызваны спазмом в коронарной артерии. Для выявления недуга применяются различные методы, в том числе маркеры инфаркта миокарда. Но очень важно знать причины, способствующие появлению болезни.

Кровь на кардиоспецифические маркеры является обязательным анализом в диагностике инфаркта
Основными из них являются следующие факторы:
- генетика и наследственная предрасположенность;
- атеросклероз и ишемическая болезнь сердца;
- злоупотребление табакокурением и алкоголем;
- ожирение и наличие избыточного веса;
- сахарный диабет;
- сидячий образ жизни и отсутствие физических нагрузок;
- регулярные волнения и стрессы;
- постоянно повышенное артериальное давление.
Симптомы болезни
Первым, и самым значимым симптомом болезни является жгучая или давящая боль в области сердца, которая не прекращается более двадцати – тридцати минут. Боль может отдавать в другие части тела, например, в голову, шею или левую руку. На болевые ощущения при патологии не действуют специальные сердечные обезболивающие препараты. У некоторых пациентов появляется одышка, а в ряде случаев возникает отек легких, тошнота и позывы к рвоте. Изменения пульса, сильная тахикардия, внезапная слабость в ногах и руках также могут быть признаками болезни.
Важно! Так как инфаркт чреват самыми негативными последствиями, то его своевременная диагностика, одной из методик которой являются маркеры повреждения миокарда, а также правильное лечение могут спасти больному здоровье и жизнь. Поэтому при возникновении первых же симптомов недуга необходимо незамедлительно обратиться к врачу.
Диагностика заболевания
Для того чтобы у больного появился шанс на скорейшее выздоровление, очень важно провести правильное диагностирование болезни. Одним из ее методов является электрокардиограмма, которая показывает изменения в мышце сердца. Но этот метод не всегда является однозначно действенным. Вследствие гибели части клеток миокарда возникает повышенное содержание белков – лактатдегидрогеназы, тропонинов, миоглобина и других. Диагноз «инфаркт» устанавливается, если уровень биомаркеров повреждения миокарда в крови больного существенно повышается.
Основным биомеркером является тропонин, обладающий очень повышенной чувствительностью, позволяющей определить даже самые микроскопические некрозные зоны. После того, как повреждаются кардиомиоциты, высвобождение в кровеносную систему сердечных тропонинов происходит в течение — от двух до шести часов, поэтому данный маркер инфаркта миокарда по времени может проявиться достаточно быстро. Существенное значение имеет выявление уровня креатинкиназы в сердце. Если он составляет больше, чем 10 мкг/л, то это является важным критерием постановки диагноза.
К биохимическим маркерам инфаркта миокарда относится и миоглобин, который увеличивается всего через один — два часа после возникновения инфаркта, и считается одним из наиболее ранних маркеров. К тому же, при помощи наблюдения за уровнем миоглобина осуществляется контроль повторения патологии и реперфузии. Также одним из биохимических маркеров некроза миокарда, используемых для ранней диагностики болезни, является БСЖК – белок, способный связывать жирные кислоты. Его максимальный выброс в кровеносную систему происходит в среднем через полтора – три часа после того, как миокард был поврежден. При этом показатели данного белка могут повыситься до 200- 500 нг/мл, а бывает и выше.
| Маркер | Появление от начала заболевания,ч | Период, в течение которого концентрация маркера повышена | Чувствительность/специфичность через 6 ч после ИМ,% | Режим определения |
| Миоглабин | 1-4 | 24 ч | 78-91/59-100 | Каждые 30-60 минут |
| МВ-КФК | 4-6 | 72-96 ч | 48-75/90-99 | Каждые 8 ч в первые сутки, затем 1 раз в день до нормализации |
| Кардиотропин-Т | 4-12 | 7-14 сут | 67-89/84-95 | При поступлении, затем через 6-12 часов после начала болевого приступа |
| Кардиотропин-I | 4-12 | 7-10 сут | 63-82/98-99 |

Сравнительная характеристика биохимических маркеров ИМ
После того, как пациент поступил в стационар, образцы его крови на выявление маркеров некроза миокарда следует брать и отправлять на анализ через семь – девять часов. Одновременно с анализами следует применять иные методы диагностики. К тому же, врачи постоянно следят за общим состояние пациента. Если первые образцы маркеров инфаркта миокарда в норме, а состояние больного показывает при этом полную клиническую картину заболевания, то повторный анализ следует сделать через двенадцать – двадцать четыре часа после первого. После проведения всех диагностических мероприятий устанавливается окончательный диагноз и назначается соответствующее лечение.
Лечение и профилактика болезни
Чаще всего при диагнозе «инфаркт», пациента определяют в палату интенсивной терапии и назначают тромболитики, восстанавливающие кровоток в коронарной артерии и растворяющие тромб. После нескольких дней реанимации больному предписываются медикаментозные препараты, которые замедляют свертываемость крови и предотвращают появление новых тромбов. В ряде случаев применяются бета-блокады, способствующие понижению потребности клеток в кислороде и предотвращающие их некроз. Пациент обязан строго соблюдать постельный режим, избегать волнений и любых физических нагрузок.

Временные характеристики появления биохимических маркеров
Кроме этого, очень важным является соблюдение специальной диеты, предполагающей употребление в пищу только полезных для сердечной мышцы продуктов. Больному категорически запрещается пить крепкий кофе и чай, алкогольные и газированные напитки, есть жирные, острые, слишком соленые или сладкие продукты. По мере восстановления пациента, ему предписывается курс лечебной физкультуры. При этом нагрузки начинаются с самых минимальных и возрастают по мере выздоровления. Жизнь пациента в течение нескольких месяцев после инфаркта должна проходить под постоянным наблюдением врачей во избежание повторной патологии и возможным осложнений.
Как известно, любую болезнь проще предотвратить, чем потом лечить. Ведь любой недуг чреват самыми негативными последствиями для человека и его организма. Особенно это актуально при таких серьезных недугах, как заболевания сердца. Для этого нужно соблюдать несколько простых правил:
- вести здоровый образ жизни, отказавшись от курения и злоупотребления алкоголем;
- соблюдать режим дня, правильно распределяя время работы и отдыха, и оставляя не менее семи часов на полноценный сон;
- больше гулять на свежем воздухе и заниматься спортом;
- избегать нервных перенапряжений, волнений и стрессов;
- питаться здоровой пищей, включающей в себя много овощей и фруктов, кисломолочных продуктов, отварного мяса и каш, сократив до минимума употребление жирных, острых, чрезмерно соленых или сладких блюд.
Источник
Биохимические маркеры инфаркта миокарда — самый ранний, показатели, острого, по времени, нормы
Состояние человека, попавшего в кардиологическое отделение, определяется по данным анамнеза, жалобам и результату электрокардиограммы. В ряде случаев острый коронарный синдром, который нередко становится причиной инфаркта, не имеет яркой симптоматики.
Такое происходит у людей с эндокринологическими проблемами, у лиц преклонного возраста и женщин. Болезненные ощущения у них отсутствуют или имеют нехарактерное проявление.
Если диагностика усложняется некоторыми обстоятельствами, проводят анализ крови, с помощью которого выявляются маркеры некроза сердечной мышцы.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Для постановки правильного диагноза оценивается активность аспартатаминотрансферазы (АсАТ), лактатдегидрогеназы (ЛДГ) и креатинкиназы (КФК).
Определяется концентрация в крови тропонина (белка, участвующего в процессе сокращения сердца), содержание миоглобина (белка, отвечающего за транспортировку кислорода в миокарде) в моче и крови.
Нужно принимать во внимание то, что изменение активности ферментов не строго специфично для инфаркта, поэтому может обуславливаться иными сердечными патологиями (тахикардия, миокардит, сердечная недостаточность и т. д.), а также несердечными болезнями (заболевания почек, печени, крови и др.) и медицинскими вмешательствами (инвазивные методики обследования, внутримышечные инъекции).
Резкое увеличение ферментов отмечается при тромболитической терапии ввиду их вымывания из пораженной области сердца. С целью повышения информативности анализов определяют активность специфичных изоферментов в динамике.
Нормы показателей зависят от используемых в медучреждениях методик исследования.
| Концентрация миоглобина (самый ранний маркер инфаркта миокарда) | Повышается через один-два часа после начала развития приступа и достигает максимального значения через шесть часов. Нормализация занимает по времени около суток. |
| Активность КФК | Возрастает через четыре часа, максимальная концентрация достигается через 16 часов. Показатель приходит в норму через двое суток. |
| Активность АсАТ | Возрастает через 8-12 часов, наибольшее значение достигается на вторые сутки. Показатель приходит в норму к седьмому дню заболевания. |
| ЛДГ | Реагирует позже других ферментов. Активность возрастает через сутки после начала приступа, максимальная концентрация отмечается на четвертые сутки. К концу второй недели показатель приходит в норму. |
Информативным лабораторным исследованием для определения инфаркта является анализ крови на КФК-МВ-изофермент, тропонин-Т и тропонин-I.
Отдельное внимание следует уделить экспресс диагностике инфаркта при помощи эффективного иммунологического теста для выявления содержания специфического миокардиального белка тропонина-Т. Данный белок находится во внутриклеточной жидкости и сократительных волокнах.
При инфаркте его максимальное значение достигается через 2-3 часа, второй пик приходится на третьи сутки. Белок достигает нормы только через полторы-две недели.
Такая методика позволяет выявить не только крупные, но мелкие очаги поражения сердечной мышцы, что имеет диагностическую и прогностическую значимость для пациентов с нестабильной стенокардией. Около 95% пациентов с нормальным уровнем белка выживают, и за время пребывания в стационаре острого инфаркта не случается.
Анализ проводится следующим образом: на специальную полоску наносится 150 мкл крови, через двадцать минут можно считывать результаты.
При инфаркте содержание тропонина-Т выше 0,2 нг/мл (на полоске отображаются две линии). Если полоска одна, тест признается отрицательным. Диагностику повторно проводят через несколько часов. Тест можно проводить до определения в стационар.
Краткое обоснование
Что касается инфаркта, то огромное значение имеет его ранняя и точная диагностика. Для минимизации осложнений схеме лечения должен быть обеспечен индивидуальный подход.
Наилучшее средство в данном случае – анализ крови, позволяющий обнаружить биохимические маркеры инфаркта миокарда. По концентрации того или иного белка можно определить специфику патологического состояния.
Сравнительная характеристика биологических маркеров инфаркта миокарда
Маркеры инфаркта обладают высокой чувствительностью к отмиранию внешнего слоя миокарда. Если симптоматика начинает проявляться за короткое время, маркеры достигают уровня, имеющего диагностическую значимость.
Показатели сохраняются на протяжении длительного времени. Универсального маркера, который бы полностью отвечал всем требованиям, не существует на данном этапе.
Для постановки точного диагноза рассматривают ранний и поздний показатель. В первом случае максимальные показатели достигаются в первые часы приступа, во втором – спустя более длительное время (около девяти часов), но они дают более точную информацию о специфике патологии.
Как отмечалось выше, маркеры имеют различные периоды образования. Миоглобин является ранним. Это белок, который отвечает за транспортировку кислорода в сердечной мышце. Масса его молекулы достигает 18 кДа.
Концентрация миоглобина повышается в первые два часа после приступа. Через сутки его значение достигает нормы. Современные методики исследования позволяют найти содержание миоглобина за десять минут.
Следует учитывать, что миоглобин также содержится в скелетных мышцах, а его концентрация зависит от функционального состояния почек. По этой причине белок недостаточно специфичен в отношении инфаркта.
Еще один маркер – КФК. Креатинкиназа – это фермент, содержащийся преимущественно в мышечной ткани. В крови его повышение начинает проявляться через четыре часа после инфаркта.
К ранним маркерам относится сердечная форма белка, связывающая жирные кислоты. Максимальное содержание отмечается в ткани сердечной мышцы, а также в аорте. В норме концентрация БСЖК в крови низкая. Данный маркер намного чувствительнее, чем миоглобин.
Поздние маркеры выявляются через 6-9 часов после старта заболевания, но они более информативны. Ранняя диагностика не включает определение ЛДГ, поскольку белок повышается в крови поздно. Фермент характеризует повреждения клеток. Точное выявление уровня ЛДГ позволяет дифференцировать инфаркт и сходные патологические состояния.
АсАТ преимущественно содержится в печени, почках, скелетных мышцах, сердце и нервных тканях. В отношении некроза малоспецифична, поэтому не нашла диагностического применения.
Маркеры инфаркта имеют определенные стандарты. К ним относятся белки, участвующие в процессе сокращения сердца. При лабораторном исследовании наибольшее внимание нужно уделять тропонинам, поскольку они наиболее специфичны и чувствительны. Они позволяют определить инфаркт в наикратчайшие сроки, благодаря чему можно выиграть время и спасти жизнь.
Даже при позднем обращении за медицинской помощью точная диагностика возможна за счет содержания тропонина. Также анализ позволяет сделать прогноз касаемо дальнейшего течения заболевания.
Правильное определение маркеров инфаркта позволяет назначить максимально эффективное лечение.
Медицине известен еще ряд показателей, которые должны были использоваться в диагностике патологии, но впоследствии их рассмотрение признали нецелесообразным:
- легкие цепи фибриллярного белка;
- гликогенфосфорилаза ВВ;
- белки, связывающие кальций.
Перечисленные показатели не смогли превзойти по степени специфичности привычные исследования.
Маркеры инфаркта по времени, к которым относятся тропонин, КФК-МВ-изофермент, БСЖК, являются самыми чувствительными и достоверными. Они позволяют оценить состояние больных с подозрением на инфаркт миокарда и поставить точный диагноз.
Заболевания системы кровообращения являются самыми часто встречающимися. Главной причиной высокого уровня смертности при кардиальных патологиях являются:
- коронарные синдромы и сердечная недостаточность в острой форме;
- закупорка кровеносных сосудов;
- нехарактерный ритм сердца, угрожающий жизни.
В случае с инфарктом миокарда большую роль играет его ранняя диагностика, а главное — правильная. Чтобы снизить вероятность осложнений, необходим индивидуальный подход к терапии. И лучшим средством является анализ крови, который позволяет оценить ситуацию по биомаркерам. Этот термин в медицине означает белки крови, степень их концентрации отражает особенности патологического состояния.
В идеале, биохимические маркеры инфаркта миокарда обладают большим уровнем специфичности и чувствительности по отношению к некрозу внешнего слоя сердечной мышцы. Когда симптомы заболевания начинают проявляться за короткий период времени, биомаркеры в крови достигают уровня, который имеет диагностическое значение.
Он сохраняется длительное время. На данный этап времени не существует универсального маркера, который будет в полной мере отвечать всем требованиям. Для точности результата используются ранний и поздний показатели. Значения, необходимые для диагностики в первом случае, достигают максимального уровня в первые часы патологического процесса, а во втором – спустя около 9 часов, но более точно отражает особенности некроза.
Маркеры инфаркта миокарда: на что обращать внимание
Маркеры инфаркта миокарда можно обнаружить при биохимической диагностике пациентов, поступивших в госпиталь. При заборе крови оценивают общую КФК (креатинфосфокиназа), тропины сердца I и Т, МВ-КФК, миоглобин. Производится сравнение существующих показателей с нормой. Отклонения от нормы помогают врачам определить степень поражения миокарда и разработать более эффективный план терапии.
Анализ крови при инфаркте миокарда предназначен для поиска определенных маркёров. По ним определяют стадию болезни. Чаще всего лаборанты изучают количество лактатдегидрогеназ (ЛДГ), аминотрансфераза (АСТ) и КФК. Повышение их активности свидетельствует о том, что человек поступил в больницу с острой стадией инфаркта.
Пиковые значения КФК наблюдаются в первые сутки после инфаркта. Как 24 часа пройдёт, показатели креатинфосфокиназы нормализуются. Лейкоцитоз держится дольше. У некоторых больных диагностируют его повышение более чем на 15 тыс. в куб. мм. Нормализуются показатели спустя неделю после инфаркта. Скорость оседания эритроцитов остаётся повышенной на протяжении 3-4 недель.
Анализы при инфаркте миокарда на КФК проводятся часто. Данный фермент представлен во всех тканях человека, но больше всего его в мозге, миокарде, поперечно-полосатых мышцах. Вещество состоит из двух фрагментов: М и В. Выделяют три его изоформы: мозговую (BB), мышечную (MM), сердечную (MB). Специфическими они не являются, т.е.
их можно обнаружить при анализе крови везде, но максимально активными они являются в одноименных органах. К примеру, в поперечно-полосатых мышцах концентрация мышечных КФК будет достигать 96%, а в мозге – 12%. Чтобы определить стадию инфаркта и степень поражения органа, врачи учитывают соотношение общей КФК и её изоформ:
- Повышение MB-КФК до уровня более 10 единиц на литр и увеличение активность общего КФК до 6% свидетельствует об формировании некроза миокарда. Значимым для диагностики является уровень изоформ.
- Небольшое отклонение в уровне MB-КФК на фоне изменений в других маркерах свидетельствует о том, что уже прошло примерно 2е суток с момента инфаркта.
Данный тест нельзя рекомендовать к выявлению у больного инфаркта миокарда, если с момента приступа прошло более 36 и менее 6 часов. Ещё одним существенным минусом данного фермента является то, что его количество увеличивается при внутримышечных инъекциях и различных травмах. В более сложных ситуациях, чтобы выявить диагноз у пациента, придётся проявлять активность тропонин.
Все современные способы выявления инфаркта миокарда (ИМ) связаны с анализом уровня тропонина в крови. Если количество этого вещества соответствует норме, то наличие приступа автоматически исключается. Выделяют три разновидности тропонинов: I, Т, С. Элементы Т и I отвечают за взаимодействие фибриллярного белка и белка мышечных волокон в миокарде. От них зависит сократительная способность сердца, поэтому их считаются специфическими.
Полностью кардиоспецифичным считается тропонин I. Гены, отвечающие за его синтез, находятся в кардиомиоцитах. Тропонин Т-вида вырабатывается мышцами и миокардом, поэтому его нельзя назвать целиком кардиоспецифичным. Его количество не влияет на точность диагностики ИМ. С-тропонин присутствует во всех органах человека, поэтому его не учитывают при диагностике болезни.
В норме значения тропонина не превышают 0,01-0,1 мкг/л. У людей старшего поколения уровень этих микроэлементов будет выше, чем у молодых. Конкретно для диагностики и выявления болезни берут значение тропонина, если люди не демонстрируют каких-либо признаков острого коронарного синдрома. Но существует ряд ситуаций, когда увеличение концентрации этого микроэлемента не связано с инфарктом миокарда:
- Тупая сердечная травма, разряд встроенного в организм кардиовертера-дефибриллятора и другое воздействие на сердце может привести к скачку тропонина без развития острого коронарного синдрома. Но расслабляться больным не стоит. Изменение этого микроэлемента свидетельствует в таких ситуациях о поражении миокарда.
- Тромбоэмболия легочной артерии. Уровень тропонина опять растёт. Объясняется это тем, что миокард правого желудочка перестаёт нормально работать. В нём развиваются некрозы. Единственный верным способом диагностики в такой ситуации станет использование специализированных аппаратов и инструментов.
- Хроническая болезнь почек 4-5 стадии. До 45% людей, страдающих от этой болезни, сталкиваются с повышенным уровнем тропонина в крови. Считается, что изменение данного показателя в большую сторону говорит об стенозе и зарождающихся некротических очагах в миокарде.
- Онкологические пациенты, подвергающиеся воздействию химической терапии. Изменение показателей тропонина в настоящих ситуациях связано с разрушающим воздействием на миокард рубомицина. Это также является подтверждением некроза. Пациентам в таких ситуациях необходимо проконсультироваться с онкологом, чтобы скорректировать план лечения.
- Геморрагический инсульт, субарахноидальное кровоизлияние. Кардиомиоциты в этих ситуациях подвергаются воздействию гормонов стресса.
Несмотря на то, что существует много ситуаций, провоцирующих увеличение уровня тропонина, необходимо помнить, что он всегда свидетельствует об некротических изменениях в миокарде. Даже если у пациента нет инфаркта, врач должен направить его на тщательное обследование и разработать план лечения существующих болезней. Если длительное время пренебрегать увеличенными показателями тропонина, то изменения в миокарде станут несовместимыми с жизнью.
Кроме тропонина ещё одним важным показателем считается миоглобин. Именно он является главным маркером при самой ранней диагностике ИМ. Также с его помощью оценивают оронарную реперфузию без хирургического вмешательства. Нормальным считается 6-80 нг/мл этого микроэлемента. При инфаркте его количество поднимается до 180 нг/мл.
Спустя сутки после приступа анализ на этот маркер не берут, т.к. его значения приходят в норму. Кроме миоглобина обязательно производят анализ других маркеров. Изменение количественных показателей этого элемента в крови отдельно от сопутствующей симптоматики не может расцениваться как подтверждение ИМ.
Если у больного была диагностирована острая фаза инфаркта миокарда, дополнительно проводятся следующие анализы:
- Анализ свертываемости крови. Необходим для того, чтобы исключить развитие ДВС-синдрома.
- Измерение показателей кислотно-щелочного состояния. Необходимо для того, чтобы рассчитать количество аспарагиновой кислоты и других микроэлементов, которые необходимо вводить больному для нормализации его состояния.
- Определение уровня липидного обмена. Проводится для того, чтобы понять степень прогрессирования атеросклероза.
В некоторых ситуациях, чтобы подтвердить фазу ИМ, берут анализ связывающего жирные кислоты белка. Он позволяет определить степень повреждения миокарда, если с момента приступа прошло более 2 часов. Но самым точным маркером, позволяющим точно диагностировать ИМ, является тропонин. Именно после определения его количества врачи принимают решение о начале реперфузионной терапии.
Разновидности маркеров
Как уже было сказано, маркеры инфаркта миокарда могут быть разного периода образования. К ранним относится миоглобулин.
Это особый дыхательный пигмент, который широко распространен в мягких тканях. Средняя масса его молекулы составляет 18 кДа. В период первых двух часов после появления признаков инфаркта увеличивается уровень содержания миоглобулина в крови. Спустя 24 часа он бесследно выходит из организма с мочой.
Но из-за того, что миоглобулин в огромных количествах содержится в скелетной мышечной ткани, а также его концентрация в большей степени зависит от функционирования почек, по отношению к отмиранию миокарда он является недостаточно специфичным. Этим обусловлено его ограниченное использование.
Биомаркеры повреждения миокарда также включают в себя КФК. Креатинфосфокиназа – это фермент, имеющийся в существенных количествах в мышцах, поэтому тоже не подходит для диагностирования инфаркта. В сыворотке начинает проявляться через 4 часа после того, как патология начала свое развитие. И еще один представитель ранних маркеров, который активно используется для установления факта некроза — это сердечная форма белка, которая способна связывать жирные кислоты.
Биохимические маркеры некроза миокарда, полученные через 6-9 часов, считаются поздними, но обладают высоким уровнем специфичности. Цитозольный белок с пятью изоэнзимами, называется лактатдегидрогеназа. В ранней диагностике не применяется, потому что поздно концентрируется в сыворотке крови. Этот фермент является показателем повреждения клеток.
Аспартатаминотрансфераза в больших количествах содержится в печени, скелетной мускулатуре, почках, нервных тканях, в сердце и других органах. По отношению к некрозу имеет малую специфичность, отчего не нашел применение в диагностике. Маркеры повреждения миокарда имеют свой «золотой стандарт», им являются белки, которые включены в процесс регуляции сократительных процессов сердечной мышцы.
Источник
