Левожелудочковая сердечная недостаточность патогенез

Оглавление темы “Осложнения инфаркта миокарда (ОИМ), требующие неотложной помощи. Нарушения сердечного ритма и проводимости. Острая сердечно-сосудистая недостаточность. Тромбоэмболические осложнения инфаркта миокарда ( оим, ОИМ ).”: Острая сердечно-сосудистая недостаточность. Острая левожелудочковая сердечная недостаточность (сердечная астма). Причины ( этиология ), патогенез сердечной астмы.Острая сердечно-сосудистая недостаточность на фоне ОИМ может проявляться по типу левожелудочковой, правожелудочковой и смешанной (тотальной) форм. Острая левожелудочковая сердечная недостаточность (сердечная астма)Данный патологический синдром в клинике внутренних болезней традиционно называется сердечной астмой.
Этиология. Его возникновение возможно при некоторых формах ИБС: на фоне ОИМ, при наличии постинфарктного кардиосклероза: некоторых пороках сердца и ряде других состояний. Патогенез. В основе приступа сердечной астмы лежит внезапно возникающая острая левожелудочковая недостаточность — патологический синдром, характеризующийся падением сократительной способности левого желудочка, с соответствующим уменьшением ударного объема серпа, при сохраненном, или даже повышенном венозном возврате, что вызывает повышение внутрисосудистого давления в малом круге кровообращения. Жидкость из сосудистого русла начинает «пропотевать» в интерстициальное пространство. Происходит увеличение расстояния между эндотелиальными клетками капилляров, что позволяет макромолекулам выходить в интерстициальное пространство. Формируется интерстициальный отек легких. Дальнейшее повышение внутрисосудистого давления приводит к разрыву плотных соединений между клетками, выстилающими альвеолы, и попадании в альвеолы жидкости, содержащей эритроциты и макромолекулы. Клинически это проявляется появлением мелкопузырчатых влажных хрипов. При углублении разрыва альвеолярно-капиллярной мембраны жидкость затапливает альвеолы и дыхательные пути. С этого момента развивается яркая клиническая картина альвеолярного отека легких с развитием признаков ОДН. Одним из патогенетических факторов возникновения ОДН является вспенивание при каждом вдохе попавшей в альвеолы жидкости, что вызывает обструкцию дыхательных путей. Так, из 100 мл пропотевшей плазмы образуется 1 — 1,5 л пены. Пена не только нарушает проходимость дыхательных путей, но и разрушает сурфактант альвеол, это вызывает снижение растяжимости легких, увеличивается нагрузка на дыхательные мышцы, усиливается гипоксия и отек. Диффузия газов через альвеолярно-капиллярную мембрану также нарушается и из-за расстройств лимфообращения, ухудшения коллатеральной вентиляции легких, дренажной функции и капиллярного кровотока. Возникает шунтирование крови и нарастает гипоксия. С точки зрения патофизиологии, приступ сердечной астмы есть начинающийся альвеолярный отек легких. – Также рекомендуем “Клиника острой левожелудочковой сердечной недостаточности (сердечная астмы) при инфаркте миокарда ( оим, ОИМ ). Неотложная помощь при острой левожелудочковой сердечной недостаточности (сердечная астме).” |
Источник
óÅÒÄÅÞÎÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ – ÜÔÏ ÓÏÓÔÏÑÎÉÅ, ÏÂÕÓÌÏ×ÌÅÎÎÏÅ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØÀ ÓÅÒÄÃÁ ËÁË ÎÁÓÏÓÁ, ÏÂÅÓÐÅÞÉ×ÁÀÝÅÇÏ ÎÅÏÂÈÏÄÉÍÏÅ ËÒÏ×ÏÏÂÒÁÝÅÎÉÅ. ñ×ÌÑÅÔÓÑ ÓÌÅÄÓÔ×ÉÅÍ É ÐÒÏÑ×ÌÅÎÉÅÍ ÚÁÂÏÌÅ×ÁÎÉÊ, ÐÏÒÁÖÁÀÝÉÈ ÍÉÏËÁÒÄ ÉÌÉ ÚÁÔÒÕÄÎÑÀÝÉÈ ÅÇÏ ÒÁÂÏÔÕ: ÉÛÅÍÉÞÅÓËÏÊ ÂÏÌÅÚÎÉ ÓÅÒÄÃÁ É ÅÇÏ ÐÏÒÏËÏ×, ÁÒÔÅÒÉÁÌØÎÏÊ ÇÉÐÅÒÔÏÎÉÉ, ÄÉÆÆÕÚÎÙÈ ÚÁÂÏÌÅ×ÁÎÉÊ ÌÅÇËÉÈ, ÍÉÏËÁÒÄÉÔÁ, ËÁÒÄÉÏÍÉÏÐÁÔÉÊ.
óÉÍÐÔÏÍÙ É ÔÅÞÅÎÉÅ:
òÁÚÌÉÞÁÀÔ ÏÓÔÒÕÀ É ÈÒÏÎÉÞÅËÕÀ ÓÅÒÄÅÞÎÕÀ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ × ÚÁ×ÉÓÉÍÏÓÔÉ ÏÔ ÔÅÍÐÏ× ÅÅ ÒÁÚ×ÉÔÉÑ. ëÌÉÎÉÞÅÓËÉÅ ÐÒÏÑ×ÌÅÎÉÑ ÎÅÏÄÉÎÁËÏ×Ù ÐÒÉ ÐÒÅÉÍÕÝÅÓÔ×ÅÎÎÏÍ ÐÏÒÁÖÅÎÉÉ ÐÒÁ×ÙÈ ÉÌÉ ÌÅ×ÙÈ ÏÔÄÅÌÏ× ÓÅÒÄÃÁ.
ïÓÔÒÁÑ ÌÅ×ÏÖÅÌÕÄÏÞËÏ×ÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ ÒÁÚ×É×ÁÅÔÓÑ ÐÒÉ ÚÁÂÏÌÅ×ÁÎÉÑÈ Ó ÐÒÅÉÍÕÝÅÓÔ×ÅÎÎÏÊ ÎÁÇÒÕÚËÏÊ ÎÁ ÌÅ×ÙÊ ÖÅÌÕÄÏÞÅË (ÇÉÐÅÒÔÏÎÉÞÅÓËÏÊ ÂÏÌÅÚÎÉ, ÁÏÒÔÁÌØÎÏÍ ÐÏÒÏËÅ, ÉÎÆÁÒËÔÅ ÍÉÏËÁÒÄÁ). ðÒÉ ÏÓÌÁÂÌÅÎÉÉ ÆÕÎËÃÉÊ ÌÅ×ÏÇÏ ÖÅÌÕÄÏÞËÁ ÐÏ×ÙÛÁÅÔÓÑ ÄÁ×ÌÅÎÉÅ × ÌÅÇÏÞÎÙÈ ×ÅÎÁÈ, ÁÒÔÅÒÉÏÌÁÈ É ËÁÐÉÌÌÑÒÁÈ, Õ×ÅÌÉÞÉ×ÁÅÔÓÑ ÉÈ ÐÒÏÎÉÃÁÅÍÏÓÔØ, ÞÔÏ ×ÅÄÅÔ Ë ÐÒÏÐÏÔÅ×ÁÎÉÀ ÖÉÄËÏÊ ÞÁÓÔÉ ËÒÏ×É É ÒÁÚ×ÉÔÉÀ ÓÎÁÞÁÌÁ ÉÎÔÅÒÓÔÉÃÉÁÌØÎÏÇÏ, Á ÚÁÔÅÍ ÁÌØ×ÅÏÌÑÒÎÏÇÏ ÏÔÅËÁ. ëÌÉÎÉÞÅÓËÉÍÉ ÐÒÏÑ×ÌÅÎÉÑÍÉ ÏÓÔÒÏÊ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔÉ ÌÅ×ÏÇÏ ÖÅÌÕÄÏÞËÁ ÓÌÕÖÁÔ ÓÅÒÄÅÞÎÁÑ ÁÓÔÍÁ É ÁÌØ×ÅÏÌÑÒÎÙÊ ÏÔÅË ÌÅÇËÉÈ.
ðÒÉ ÐÒÅÉÍÕÝÅÓÔ×ÅÎÎÏÍ ÐÏÒÁÖÅÎÉÉ ÐÒÁ×ÏÇÏ ÖÅÌÕÄÏÞËÁ (ÐÒÁ×ÏÖÅÌÕÄÏÞËÏ×ÏÊ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔÉ) ÚÁÓÔÏÊÎÙÅ Ñ×ÌÅÎÉÑ ÒÁÚ×É×ÁÀÔÓÑ × ÂÏÌØÛÏÍ ËÒÕÇÅ ËÒÏ×ÏÏÂÒÁÝÅÎÉÑ. ðÒÁ×ÏÖÅÌÕÄÏÞËÏ×ÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ ÍÏÖÅÔ ÓÏÐÒÏ×ÏÖÄÁÔØ ÍÉÔÒÁÌØÎÙÅ ÐÏÒÏËÉ ÓÅÒÄÃÁ, ÐÎÅ×ÍÏÓËÌÅÒÏÚ, ÜÍÆÉÚÅÍÕ ÌÅÇËÉÈ É Ô. Ä. ðÏÑ×ÌÑÀÔÓÑ ÖÁÌÏÂÙ ÎÁ ÂÏÌÉ É ÔÑÖÅÓÔØ × ÐÒÁ×ÏÍ ÐÏÄÒÅÂÅÒØÅ, ÐÏÑ×ÌÅÎÉÅ ÏÔÅËÏ×, ÓÎÉÖÅÎÉÅ ÄÉÕÒÅÚÁ, ÒÁÓÐÉÒÁÎÉÅ É Õ×ÅÌÉÞÅÎÉÅ ÖÉ×ÏÔÁ, ÏÄÙÛËÕ ÐÒÉ Ä×ÉÖÅÎÉÑÈ. òÁÚ×É×ÁÅÔÓÑ ÃÉÁÎÏÚ, ÉÎÏÇÄÁ Ó ÖÅÌÔÕÛÎÏ-ÃÉÁÎÏÔÉÞÎÙÍ ÏÔÔÅÎËÏÍ, ÁÓÃÉÔ, ÎÁÂÕÈÁÀÔ ÛÅÊÎÙÅ É ÐÅÒÉÆÅÒÉÞÅÓËÉÅ ×ÅÎÙ, Õ×ÅÌÉÞÉ×ÁÅÔÓÑ × ÒÁÚÍÅÒÁÈ ÐÅÞÅÎØ.
òÁÓÐÏÚÎÁ×ÁÎÉÅ:
ïÃÅÎËÁ ÓÔÅÐÅÎÉ ÔÑÖÅÓÔÉ ÓÅÒÄÅÞÎÏÊ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔÉ ÐÒÏ×ÏÄÉÔÓÑ ÎÁ ÏÓÎÏ×Å ËÌÉÎÉÞÅÓËÉÈ ÄÁÎÎÙÈ, ÕÔÏÞÎÑÀÔÓÑ ÐÒÉ ÄÏÐÏÌÎÉÔÅÌØÎÙÈ ÉÓÓÌÅÄÏ×ÁÎÉÑÈ (ÒÅÎÔÇÅÎÏÇÒÁÆÉÉ ÌÅÇËÉÈ É ÓÅÒÄÃÁ, ÜÌÅËÔÒÏËÁÒÄÉÏ- É ÜÈÏËÁÒÄÉÏÇÒÁÆÉÉ).
ìÅÞÅÎÉÅ:
ïÇÒÁÎÉÞÅÎÉÅ ÆÉÚÉÞÅÓËÉÈ ÎÁÇÒÕÚÏË, ÄÉÅÔÁ, ÂÏÇÁÔÁÑ ÂÅÌËÁÍÉ É ×ÉÔÁÍÉÎÁÍÉ, ËÁÌÉÅÍ Ó ÏÇÒÁÎÉÞÅÎÉÅÍ ÓÏÌÅÊ ÎÁÔÒÉÑ (ÐÏ×ÁÒÅÎÎÏÊ ÓÏÌÉ). ìÅËÁÒÓÔ×ÅÎÎÏÅ ÌÅÞÅÎÉÅ ×ËÌÀÞÁÅÔ × ÓÅÂÑ ÐÒÉÅÍ ÐÅÒÉÆÅÒÉÞÅÓËÉÈ ×ÁÚÏÄÉÌÁÔÁÔÏÒÏ× (ÎÉÔÒÁÔÙ, ÁÐÒÅÓÓÉÎ, ËÏÒÉÎÆÁÒ, ÐÒÁÚÏÚÉÎ, ËÁÐÏÔÅÎ), ÍÏÞÅÇÏÎÎÙÈ (ÆÕÒÏÓÅÍÉÄ, ÇÉÐÏÔÉÁÚÉÄ, ÔÒÉÁÍÐÕÒ, ÕÒÅÇÉÔ), ×ÅÒÏÛÐÉÒÏÎÁ, ÓÅÒÄÅÞÎÙÈ ÇÌÉËÏÚÉÄÏ× (ÓÔÒÏÆÁÎÔÉÎ, ÄÉÇÏËÓÉÎ, ÄÉÇÉÔÏËÓÉÎ, ÃÅÌÁÎÉÄ É ÄÒ.).
ìÅ×ÏÖÅÌÕÄÏÞËÏ×ÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ
ìÅ×ÏÖÅÌÕÄÏÞËÏ×ÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ ×ÏÚÎÉËÁÅÔ ÐÒÉ ÐÏÒÁÖÅÎÉÉ É ÐÅÒÅÇÒÕÚËÅ ÌÅ×ÙÈ ÏÔÄÅÌÏ× ÓÅÒÄÃÁ. úÁÓÔÏÊÎÙÅ Ñ×ÌÅÎÉÑ × ÌÅÇËÉÈ – ÏÄÙÛËÁ, ÐÒÉÓÔÕÐÙ ÓÅÒÄÅÞÎÏÊ ÁÓÔÍÙ É ÏÔÅËÁ ÌÅÇËÉÈ É ÉÈ ÐÒÉÚÎÁËÉ ÎÁ ÒÅÎÔÇÅÎÏÇÒÁÍÍÅ, ÕÞÁÝÅÎÉÅ ÐÕÌØÓÁ ÒÁÚ×É×ÁÀÔÓÑ ÐÒÉ ÍÉÔÒÁÌØÎÙÈ ÐÏÒÏËÁÈ ÓÅÒÄÃÁ, ÔÑÖÅÌÙÈ ÆÏÒÍÁÈ ÉÛÅÍÉÞÅÓËÏÊ ÂÏÌÅÚÎÉ ÓÅÒÄÃÁ, ÍÉÏËÁÒÄÉÔÁÈ, ËÁÒÄÉÏÍÉÏÐÁÔÉÑÈ.
ìÅ×ÏÖÅÌÕÄÏÞËÏ×ÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ ×ÙÂÒÏÓÁ ÐÒÏÑ×ÌÑÅÔÓÑ ÓÎÉÖÅÎÉÅÍ ÍÏÚÇÏ×ÏÇÏ ËÒÏ×ÏÏÂÒÁÝÅÎÉÑ (ÇÏÌÏ×ÏËÒÕÖÅÎÉÅ, ÐÏÔÅÍÎÅÎÉÅ × ÇÌÁÚÁÈ, ÏÂÍÏÒÏËÉ) É ËÏÒÏÎÁÒÎÏÇÏ ËÒÏ×ÏÏÂÒÁÝÅÎÉÑ (ÓÔÅÎÏËÁÒÄÉÑ), ÏÎÁ ÈÁÒÁËÔÅÒÎÁ ÄÌÑ ÁÏÒÔÁÌØÎÙÈ ÐÏÒÏËÏ×, ÉÛÅÍÉÞÅÓËÏÊ ÂÏÌÅÚÎÉ ÓÅÒÄÃÁ, ÁÒÔÅÒÉÁÌØÎÏÊ ÇÉÐÅÒÔÏÎÉÉ, ÏÂÓÔÒÕËÔÉ×ÎÏÊ ËÁÒÄÉÏÍÉÏÐÁÔÉÉ. ïÂÁ ×ÉÄÁ ÌÅ×ÏÖÅÌÕÄÏÞËÏ×ÏÊ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔÉ ÍÏÇÕÔ ÓÏÞÅÔÁÔØÓÑ ÄÒÕÇ Ó ÄÒÕÇÏÍ.
ðÒÁ×ÏÖÅÌÕÄÏÞËÏ×ÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ
ðÒÁ×ÏÖÅÌÕÄÏÞËÏ×ÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ ×ÏÚÎÉËÁÅÔ ÐÒÉ ÐÅÒÅÇÒÕÚËÅ ÉÌÉ ÐÏÒÁÖÅÎÉÉ ÐÒÁ×ÙÈ ÏÔÄÅÌÏ× ÓÅÒÄÃÁ. úÁÓÔÏÊÎÁÑ ÐÒÁ×ÏÖÅÌÕÄÏÞËÏ×ÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ (ÎÁÂÕÈÁÎÉÅ ÛÅÊÎÙÈ ×ÅÎ, ×ÙÓÏËÏÅ ×ÅÎÏÚÎÏÅ ÄÁ×ÌÅÎÉÅ, ÓÉÎÀÛÎÏÓÔØ ÐÁÌØÃÅ×, ËÏÎÞÉËÁ ÎÏÓÁ, ÕÛÅÊ, ÐÏÄÂÏÒÏÄËÁ, Õ×ÅÌÉÞÅÎÉÅ ÐÅÞÅÎÉ, ÐÏÑ×ÌÅÎÉÅ ÎÅ ÂÏÌØÛÏÊ ÖÅÌÔÕÛÎÏÓÔÉ, ÏÔÅËÉ ÒÁÚÎÏÊ ÓÔÅÐÅÎÉ ×ÙÒÁÖÅÎÎÏÓÔÉ) ÏÂÙÞÎÏ ÐÒÉÓÏÅÄÉÎÑÅÔÓÑ Ë ÚÁÓÔÏÊÎÏÊ ÌÅ×ÏÖÅÌÕÄÏÞËÏ×ÏÊ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔÉ É ÔÉÐÉÞÎÁ ÄÌÑ ÐÏÒÏËÏ× ÍÉÔÒÁÌØÎÏÇÏ É ÔÒÅÈÓÔ×ÏÒÞÁÔÏÇÏ ËÌÁÐÁÎÁ, ËÏÎÓÔÒÉËÔÉ×ÎÏÇÏ ÐÅÒÉËÁÒÄÉÔÁ, ÍÉÏËÁÒÄÉÔÏ×, ÚÁÓÔÏÊÎÏÊ ËÁÒÄÉÏÍÉÏÐÁÔÉÉ, ÔÑÖÅÌÏÊ ÉÛÅÍÉÞÅÓËÏÊ ÂÏÌÅÚÎÉ ÓÅÒÄÃÁ. ðÒÁ×ÏÖÅÌÕÄÏÞËÏ×ÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ ×ÙÂÒÏÓÁ (ÐÒÉÚÎÁËÉ ÅÅ ×ÙÑ×ÌÑÀÔÓÑ × ÏÓÎÏ×ÎÏÍ ÐÒÉ ÒÅÎÔÇÅÎÏÌÏÇÉÞÅÓËÏÍ ÉÓÓÌÅÄÏ×ÁÎÉÉ É ÎÁ ÜÌÅËÔÒÏËÁÒÄÉÏÇÒÁÍÍÅ) ÈÁÒÁËÔÅÒÎÁ ÄÌÑ ÓÔÅÎÏÚÏ× ÌÅÇÏÞÎÏÊ ÁÒÔÅÒÉÉ ÌÅÇÏÞÎÏÊ ÇÉÐÅÒÔÏÎÉÉ.
äÉÓÔÒÏÆÉÞÅÓËÁÑ ÆÏÒÍÁ – ËÏÎÅÞÎÁÑ ÓÔÁÄÉÑ ÐÒÁ×ÏÖÅÌÕÄÏÞËÏ×ÏÊ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔÉ, ÐÒÉ ËÏÔÏÒÏÊ ÒÁÚ×É×ÁÅÔÓÓÑ ËÁÈÅËÓÉÑ (ÉÓÔÏÝÅÎÉÅ ×ÓÅÇÏ ÏÒÇÁÎÉÚÍÁ), ÄÉÓÔÒÏÆÉÞÅÓËÉÅ ÉÚÍÅÎÅÎÉÑ ËÏÖÉ (ÉÓÔÏÎÞÅÎÉÅ, ÂÌÅÓË, ÓÇÌÁÖÅÎÎÏÓÔØ ÒÉÓÕÎËÁ, ÄÒÑÂÌÏÓÔØ), ÏÔÅËÉ – ÒÁÓÐÒÏÓÔÒÁÎÅÎÎÙÅ ×ÐÌÏÔØ ÄÏ ÁÎÁÓÁÒËÉ (ÔÏÔÁÌØÎÙÅ ÏÔÅËÉ ËÏÖÉ É ÐÏÌÏÓÔÅÊ ÔÅÌÁ), ÓÎÉÖÅÎÉÅ ÕÒÏ×ÎÑ ÂÅÌËÁ × ËÒÏ×É (ÁÌØÂÕÍÉÎÏ×), ÎÁÒÕÛÅÎÉÅ ×ÏÄÎÏ-ÓÏÌÅ×ÏÇÏ ÂÁÌÁÎÓÁ ÏÒÇÁÎÉÚÍÁ.
Источник
Оглавление темы “Острая сердечная недостаточность”:
- Острая правожелудочковая недостаточность. Патогенез острой правожелудочковой недостаточности.
- Острая левожелудочковая недостаточность. Кардиальная астма.
- Клиническая картина кардиальной астмы. Диагностика кардиальной астмы.
- Дифференциальная диагностика кардиальной астмы. Отек легких.
- Патогенез отека легких. Механизмы отека легких.
Острая правожелудочковая недостаточность. Патогенез острой правожелудочковой недостаточности.
Острая правожелудочковая недостаточность (ОПЖН, острая застойная недостаточность ПЖ типа) имеет клиническую картину острого легочного сердца (ОЛС) с застоем крови в большом круге кровообращения Чаще появляется вследствие ТЭЛА (крупной ветви) и реже — из-за тяжелой острой легочной патологии (спонтанный клапанный пневмоторакс, большой ателектаз, долевая пневмония, продолжительный астматический статус), острого диффузного миокардита (в первую очередь страдает более слабый ПЖ), распространенного ИМ ПЖ (или ИМ ЛЖ с распространением на ПЖ), ИМ с разрывом межжелудочковой перегородки
Патогенез острой правожелудочковой недостаточности заключается в следующем:
• повышение давления в малом круге кровообращения (или усугубление уже повышенного) приводит к быстрому развитию легочной гипертензии (ЛГ) с последующей высокой нагрузкой на ПЖ,
• снижение притока крови к ЛЖ способствует снижению выброса ЛЖ (с последующим уменьшением коронарного кровообращения) и повышенной нагрузке на ПЖ,
• формируется выраженный бронхоспазм (рефлекторный, как при ТЭЛА), который приводит к снижению вентиляции в легких и росту шунтирования крови
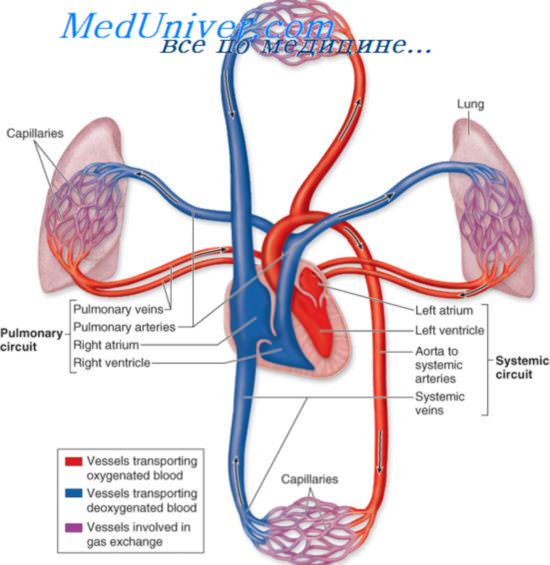
Круги кровообращения и правожелудочковая недостаточность
Клиническая картина острой правожелудочковой недостаточности отражает симптомы застоя в большом круге кровообращения У больного быстро формируются внезапная одышка (чувство нехватки воздуха), цианоз, выраженное набухание вен шеи (симптом Куссмауля -усиливается на вдохе), сердцебиение Позже появляются патологическая пульсация в эпигастрии, быстрое увеличение размеров печени (в отличие от ОЛЖН) и интенсивная боль в правом подреберье из-за растягивания капсулы печени (иногда может быть по типу «острого живота»), положительная проба Плеша.
Еще позднее определяются пастозность и отеки голеней, асцит.
ТЭЛА развивается чаще при наличии следующих ФР тромбозы вен малого таза, тромбофлебиты глубоких вен нижних конечностей (почти в 90% случаев), ИМ перегородки с пристеночным тромбоэндокардитом (особенно осложняемым СН или образованием тромбов в ушке ППр) При ТЭЛА крупных ветвей чаще наступает быстрая смерть ТЭЛА средних и мелких ветвей со стабильной гемодинамикой может начинаться с болевого синдрома в грудной клетке (как при ИМ) и одышки (иногда сразу может появиться и кровохарканье), позднее нередко формируется инфаркт-пневмония.
Диагностика острой правожелудочковой недостаточности. При объективном осмотре можно выявить расширение границ сердца вправо, появление систолического шума (усиливается при вдохе) над трехстворчатым клапаном (ТК), акцент 2-го тона над ДА, увеличение ЦВД, тахикардию Пульс — частый, слабого наполнения и напряжения На ЭКГ регистрируются «Р-пульмонале» во II—III отведениях, феномен S1-Q3, отрицательный зубец Т в V1, 2, 3 отведениях, глубокий зубец S в V5 6 отведениях и остро возникшая блокада правой ножки пучка Гиса (БПНПГ). В целом, лабораторные данные при ОПЖН обусловлены основным заболеванием.
Лечение острой правожелудочковой недостаточности
Если острая правожелудочковая недостаточность возникло на фоне ИМ ПЖ, то проводится разгрузка малого круга кровообращения (уменьшение повышенного давления) — массивная терапия петлевыми диуретиками (внутривенно вводится лазикс по 40—80 мг). При ТЭЛА лазикс обычно не вводится. Для улучшения сократительной способности миокарда на фоне ТЭЛА иногда внутривенно вводятся СГ. Они не показаны при митральном стенозе и ИМ ПЖ Периферические вазодилататоры также не назначают из-за возможности развития синдрома «заклинивания».
При ТЭЛА крупной ветви необходим тромболизис — внутривенное капельное введение стрептокиназы в начальной дозе 0,25 млн ЕД в 100 мл изотонического раствора NaCl в течение 30 мин. Позднее препарат вводится внутривенно капельно в дозе 1,25 млн ЕД (со скоростью 100 000 ЕД/ч) Через 3-6 ч после введения стрептокиназы назначают гепаринотерапию (10 000 ЕД струйно). Затем еще на протяжении 6—7 суток подкожно вводят гепарин (под контролем АЧТВ) с постепенной отменой его. За 2—3 дня до полной отмены гепарина добавляют варфарин (под контролем MHO).
При ТЭЛА мелкой ветви назначают внутривенно, струйно НФГ со скоростью 1000 ЕД/ч, потом (в первые сутки) внутривенно капельно в суточной дозе 30 000 ЕД под контролем АЧТВ, после чего переходят на подкожное введение НФГ (по 5000-10 000 ЕД 4 раза в сутки) или НМВГ.
Для устранения обструкции бронхов и гуморально-рефлекторных реакций (снижения АД и проницаемости сосудов) при ТЭЛА внутривенно вводят струйно или капельно (эуфиплин 10 мл 2,4% раствора) и большие дозы ГКС (преднизолон 90-120 мг). По показаниям назначают АБ (при инфаркт-пневмонии). При остром или подостром легочном сердце на фоне ФП и выраженной ХСН) вводят внутривенно строфантин вместе с калий-поляризуюшей смесью.
Неотложная помощь при острой правожелудочковой недостаточности – ТЭЛА
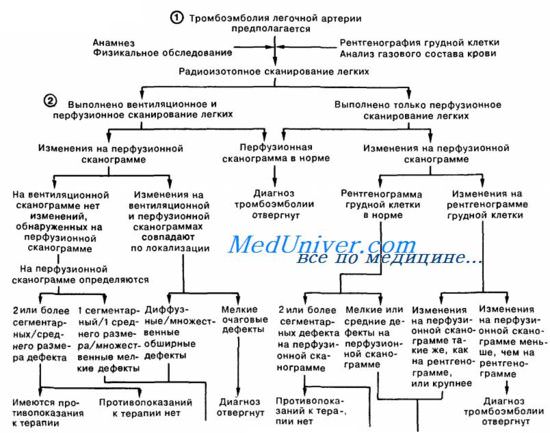
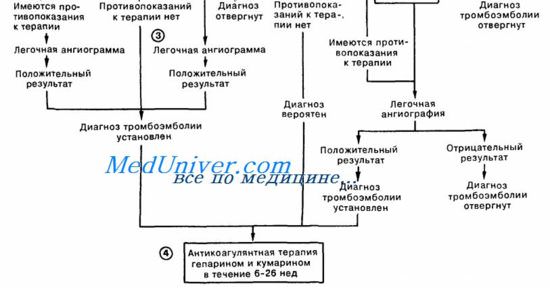
– Также рекомендуем “Острая левожелудочковая недостаточность. Кардиальная астма.”
Источник
Острая сердечная недостаточность
– является следствием нарушения
сократительной способности миокарда
и уменьшения систолического и минутного
объемов сердца, проявляется крайне
тяжелыми клиническими синдромами:
отеком легких, кардиогенным шоком,
острым легочным сердцем.
ОЛЖН
Острая
левожелудочковая недостаточность может
развиваться в двух вариантах –
1)
СН, проявляющаяся
застоем в малом круге кровообращения
(отек легких и сердечная астма)
2)
СН, проявляющаяся
симптомами падения сердечного выброса
(кардиогенный шок
Классификация ОСН
Левожелудочковая Правожелудочковая
Сердечная
астма Острое легочное сердце
Отек
легких
Кардиогенный
шок.
Патогенез
острой левожелудочковой недостаточности
1) Падение сократительной
способности миокарда возникает как
результат перегрузки, снижения
функционирующей массы миокарда.
2)Полноценно работающий
правый желудочек создает повышенное
давление в малом круге кровообращения.
3) Бронхиолы и легочные
капилляры находятся в одном “интерстициальном
ложе”. По мере нарастания гидростатического
давления более 28-30 мм рт.ст. происходит
проникновение жидкой части крови в
интерстициальную ткань и формирование
начальной фазы отека легких – “сердечной
астмы”.
4) Далее жидкость
проникает в альвеолы (гидростатическое
давление более 30 мм рт.ст) – альвеолярный
отек, или отек легких.
Факторы, провоцирующие
острый отек легких:
Острый ИМ, в том
числе с большим объемом поражения ЛЖИМ, осложненный
разрывом МЖП; разрывом папиллярных
мышцДекомпенсация
хронической СН, обусловленной любым
заболеванием сердцаОстро развившаяся
клапанная недостаточность (митрального,
трикуспидального, аортального)Резкое повышение
системного АД (гипертонический криз)Острая тахи- или
брадиаритмияТампонада сердца
Травмы сердца
Некардиогенные причины отека легких
**
Снижение онкотического давления плазмы
(гипоальбуминемия)
**
Повышенная проницаемость легочной
мембраны
– распространенная легочная инфекция
– ингаляционные токсины
– сепсис, эндотоксемия
– аспирационная пневмония
– термическая, радиационная травма
легких
– ДВС-синдром
– острый геморрагический панкреатит
**
Лимфатическая недостаточность
(лимфогенный канцероматоз)
**
Неустановленные механизмы
–
высотная травма лёгких
– острое
расстройство функций ЦНС
–
передозировка наркотиков
Клиника острой левожелудочковой
недостаточности
**
одышка разной выраженности вплоть до
удушья,
**
приступообразный кашель, сухой или с
пенистой мокротой (пена стойкая за счёт
содержания белка плазмы крови, трудно
отсасывается)
**
выделения пены изо рта и носа,
**
положение ортопноэ,
** наличие влажных
хрипов, выслушивающихся над всей
поверхностью легких и на расстоянии
(клокочущее дыхание)
Классификация
ОСН при инфаркте миокарда (на основе
Killip T. & Kimball J.)
I.
Хрипов в легких и третьего тона нет
II.
Хрипы в легких не более, чем над 50%
поверхности или третий тон
III. Хрипы в легких
более, чем над 50% поверхности (часто
картина отека легких)
IV.
Кардиогенный шок
ЭКГ
при острой
левожелудочковой недостаточности.
— Обнаруживаются
различные нарушения ритма и проводимости.
—
Признаки гипертрофии и перегрузки левых
отделов сердца (высокий и широкий Р в
I, AVL, высокий R в I и глубокий S в III
стандартном, депрессия ST в I, аVL и грудных
отведениях)
R–tg
грудной клетки:
диффузное
затенение легочных полей,появление
«бабочки» в области ворот легких (“bats
wing”)перегородочные
линии Керли “А” и “В”, отражающие
отечность междольковых перегородоксубплевральный
отек пo ходу междолевой щели
Дифференциальная
диагностика
Признак Сердечная
астма Бронхиальная астма
Легочной
анамнез -/+ +
Мокрота Пенистая Слепки
бронхов
Цвет
мокроты Розовая (примесь крови) Желтоватый
оттенок
Характер
дыхания Затруднен вдох и выдох Затруднен
выдох
Поведение
больного Нет газообмена – больной ищет
воздух Больной чувствует поступающий
воздух
Хрипы От
влажных до клокочащего дыхания Сухие,
свистящие
Влияние
отхождения
мокроты
на
выраженность
удушья Отсутствует Положительное
влияние
Дифференциальная
диагностика
при отеке легких
Для
некардиогенного ОЛ: неизмененные
границы сердца и сосудистых стволов,
отсутствие плеврального выпотаДля
кардиогенного отека характерен
транссудат (низкое содержание белка)Для
некардиогенного отека – наличие экссудата
(белок выпота к белку плазы > 0.7)Пенистую
мокроту при ОЛ следует отличать от
пенистой слюны, окрашенной кровью, при
эпилептическом приступе или истерии
Тактика
==
Сердечная астма и отек легких – состояния,
требующие – немедленной и интенсивной
терапии. Подход к лечению больных должен
быть дифференцированным в зависимости
от причин этого осложнения.
==
Основной задачей является борьбаc
гиперволемией малого круга и повышением
гидростатического давления крови в
легочных капиллярах
Обязательный
объём исследований и манипуляций при
ОЛ:
Оценка
проходимости дыхательных путей, при
ацидозе и артериальной гипотонии –
интубация трахеи.Обеспечение
сосудистого доступа.Пульс-оксиметрия.
Мониторинг
АД и ЭКГ.OAK,
электролиты крови.Прикроватная
рентгенография и ЭхоКГ.
Принципы лечения
ОЛ:
Уменьшение
гипертензии в малом круге кровообращения:
– снижения венозного
возврата к сердцу;
–
уменьшения объема циркулирующей крови
(ОЦК);
– дегидратации
легких;
– нормализации АД;
– обезболивания.
Воздействие
на дыхательный центрПовышение
сократимости миокарда левого желудочкаНормализация
КЩС
Мероприятия
первого ряда
Придание
больному сидячего или полусидячего
положения.Морфин
в/в (0,5-1 мл 1% в 10 мл физ.р-ра, струйно,
медленно). У больных старше 65 лет лучше
применять промедол, т.к. он меньше
угнетает дыхательный центрФуросемид
в/в 4-6 мл 2% р-ра, струйно медленно.Нитроглицерин
под язык.Ингаляция
40% О2 6-8
литров в мин.
Мероприятия
второго ряда
При
АД > 100 мм рт ст – нитроглицерин,
добутамин.При
АД < 100 мм рт ст – допмин (дофамин).При
АД < 60 мм рт ст – норадреналин +
допмин.ИВЛ:
создание
положительного давления в конце выдохаДыхание
под постоянным положительным давлением
Дозировки
препаратов
1.
Нитроглицерин (0,5 мг под язык каждые 5
минут или в/в капельно: 2 мл 1% на 200 мл
физ. р-ра начиная с 6 капель в мин. – 5-10
мкг/мин)
2.
Добутамин – от 2,5 до 10 мкг/кг/мин.
3.
Дофамин 200 мг в 400 мл реополиглюкина или
5% раствора глюкозы в/в кап, скорость от
5 до 30 мкг/кг/мин.
4.
Норадреналина гидротартрат 1-2 мл 0.2%
р-ра (2-4 мг) в 400 мл 5% раствора глюкозы в/в
капельно со скоростью 20-30 капель в мин.
Примечания.
*
ГКС показаны при респираторном
дистресс-синдроме и сохранении симптомов
ОЛ на фоне стабилизации гемодинамики
(уменьшают проницаемость капиляров).
*
Вазодилататоры противопоказаны
при аортальном стенозе, гипертрофической
кардиомиопатии, тампонаде сердца
(уменьшают кровенаполнение левого
желудочка в диастолу).
*
Возможно наложение жгутов на конечности
и эксфузия 400-450 мл венозной крови.
Основные
опасности и осложнения:
Обструкция
дыхательных путей пеной;Угнетение
дыхания;Сложные
нарушения ритма;Сохранение
ангинозных болей;Невозможность
стабилизировать АД;Нарастание
отека легких при повышении АД;Скорость
развития отека легких.
Кардиогенный
шок (КШ)
Кардиогенный
шок –
клинический
синдром, обусловленный резким падением
насосной функции сердца, сосудистой
недостаточностью и выраженной
дезорганизацией системы микроциркуляции
Диагностические
критерии КШ
САД
при двух измерениях <= 90 мм.рт. ст.Диурез
<=
20-30 мл/чСИ
< 2.5 л/мин/мДЗЛК
не равное 15 мм.рт.ст.Отсутствие
других причин артериальной гипотонииКлинические
признаки шока: заторможенность и
периферический ангиоспазм – холодная
кожа, покрытая липким потом, бледность,
мраморный рисунок кожи, спавшиеся
периферические веныНарушение
кровоснабжения жизненно важных органов
Факторы риска
развития кардиогенного шока:
*
Возраст > 65 лет.
*
ФВ < 35%.
*Обширное
поражение миокарда (активность МВ-фракции
КФК в крови >160 Ед/л).
*
СД в анамнезе.
*
Повторный инфаркт.
Причины КШ
(механические):
Разрыв
перегородки сердцаРазрыв
свободной стенкиОстрая
митральная недостаточностьРазрыв
или дисфункция папиллярной мышцыТампонада
сердца
Причины
КШ (немеханические)
– синдром
малого сердечного выброса
Неадекватность
перфузии органов.Состояние
постнагрузки (повышенное АД и системное
периферическое сосудистое сопротивление;
повышенное давление в системе легочной
артерии; эластичность сосудов; вязкость
и реологические свойства крови).Состояние
преднагрузки (острый венозный застой).
Дифференциальная
диагностика при шоке
Яремные
вены: спавшиеся
при гиповолемическом шоке; переполненые
– истинный КШ; в сочетании с парадоксальным
пульсом – тампонада сердца.
Асимметрия
пульса и стойкий болевой синдром
– расслаивающая аневризма аорты.
Дифференциальная
диагностика КШ.
Следует
дифференцировать истинный кардиогенный
шок от рефлекторного, аритмического,
лекарственного.
Поражения
правого желудочка, от ТЭЛА, гиповолемии,
напряженного пневмоторакса, артериальной
гипотензии без шока.
Изменения
гемодинамики при различных видах шока
Диагноз
ДЗЛА СИ ОПС
Кардиогенный
шок повышено снижен
повышено
ТЭЛА
снижено или норма снижен
снижен
Гиповолемический
шок снижено снижен
повышено
Распространенный
шок при сепсисе снижено
повышен снижено
Мероприятия при
лечении КШ:
Запись
и мониторирование ЭКГ,«Связь
с веной»,Биохимический
анализ: активность маркеров поражения
миокарда, газовый состав крови).ЭхоКГ.
Учитывается
количество вводимой (потребляемой) и
выделяемой жидкости.Экстренная
реваскулиризация миокарда на фоне
внутриаортальной баллонной
контрапульсации.
– Гепарин 10 000 ед
в/в.
– Аспирин 325 мг
внутрь
Истинный
кардиогенный шок.
=
Результат массивного поражения миокарда,
падения его сократительной функции,
выраженного нарушения периферического
сопротивления.
=
Показано восстановление насосной
функции миокарда с помощью инотропных
препаратов (допамин, добутамин, амринон,
норадреналин).
Общие принципы
лечения КШ
При
АД > 70-90 мм рт. ст. – добутамин, допамин
5 мкг/кг/мин.
При
отсутствии эффекта – амринон или милринон
начальная доза 0,55 мкг/кг в виде болюса,
поддерживающая – 0,375-0,75 мкг/кг/мин).
При
АД < 90 мм рт. ст. – допамин 15 мкг/кг/мин.
При
АД < 60 дополнительно норадреналин.
Кортикостероиды
120 – 150 мг в/в.
Бикарбонат
натрия 4% 150-200 мл для коррекции
метаболического ацидоза
Рефлекторный
шок.
=
Следствие выраженного ангинозного
приступа.
=
Показано купирование болевого синдрома.
1-2
мл 0,005% р-ра фентанила или 1 мл 1% р-ра
морфина или 1 мл 2%
р-ра промедола в/в, струйно, медленно.
Гиповолемический
шок.
=
КДД < 12 мм.рт.ст., ЦВД< 90 мм.водн.ст,
ДЗЛК < 6 мм.рт.ст.
= Показано восстановление ОЦК
с помощью в/в введения реополиглюкина
400мл , со скоростью 20 мл в минуту.
Аритмический
шок.
=
Резкое нарушение сократительной функции
миокарда и уменьшения сердечного выброса
на фоне нарушения ритма сердца.
=
Показано срочное восстановление
синусового ритма.
=
Лечение аритмической формы КШ
—
5-10 мл 10%
р-ра новокаинамида в сочетании с 0,2-0,3
мл 1% р-ра мезатона в/в в течение 5 мин.
—
6-10 мл 2% р-ра лидокаина в/в в течение 5
мин.
—
ЭИТ при отсутствии эффекта.
—
При брадикардии: 1-2
мл 0,1% р-ра атропина в/в, медленно или 1
мл 0,05% р-ра изадрина, алупента в 200 мл 5%
р-ра глюкозы в/в, кап. под контролем АД
и ЧСС.
Основные опасности
и осложнения при КШ:
невозможность
стабилизировать АД;отек
легких при повышении АД;трансфузионная
гиперволемия (ОЛ);тахиаритмии,
фибрилляция желудочков;рецидив
ангинозной боли;острая
почечная недостаточность;асистолия.
Острое легочное
сердце
Это
перегрузка миокарда вследствие быстрого
значительного повышения сопротивления
на путях оттока из правого желудочка.
Классификация
Васкулярное
-ТЭЛА,Бронхо-легочное
– астматический статус, затяжной приступ
БА с развитием острой эмфиземы легкихТорако-диафрагмальное
– пневмоторакс.
Факторы
рискаТЭЛА:
Возраст
> 35 летОжирение
Родоразрешение
Гестозы
Варикозное
расширение вен нижних конечностейДлительная
иммобилизацияКатетеризация
магистральных и периферических венБольшие
хирургические операцииСахарный
диабетОральная
контрацепция
Синдромы острой
легочной эмболии
Массивная
эмболия
Одышка, синкопальные состояния, цианоз
с прогрессирующей
системной артериальной
гипотензией. (обструкция > 50% легочного
кровотока)
Инфаркт
легкого
Боли в грудной клетке плеврального
типа, кашель, кровохарканье, хрипы над
легкими, шум трения плевры. (типично
для периферической эмболии)
Синдромы ТЭЛА
Умеренная
эмболия
Нормальное АД (при обструкции > 30%
легочного кровотока) наличие
дисфункции правого желудочка
Малая
эмболия
Нормальное АД, нет дисфункции правого
желудочка
Клиническая
картина
одышка
(особенно у больных без заболевания
сердца и легких),боль
в грудной клетке (похожая на возникающую
при острой ишемии миокарда, а также
появляющаяся при плеврите),кашель
(возможно кровохарканье),сердцебиение,
в тяжелых случаях потеря сознания;при
осмотре наиболее характерны тахикардия,
тахипноэ,трескучие
хрипы в легких (несоответствие выраженных
проявлений дыхательной недостаточности
и скудной аускультативной картины в
легких),цианоз,
набухание вен шеи, гипотония и шок.
Дифференциальный
диагноз:
ИМ,
пневмония,
ХСН,
первичной
легочной гипертензией,перикардитом,
БА,
пневмотораксом,
злокачественным
новообразованием в грудной полости,переломом
ребер и просто беспокойством.
ЭКГ признаки
острой перегрузки правого желудочка
Тип
SIQIII,
возрастание зубца R в отведениях V1,2
и формирование глубокого зубца S в
отведениях V4-6,
депрессия STI,
II, aVL и
подъем STIII,
aVF, в отведениях V1,2;Возможно
формирование блокады правой ножки
пучка Гиса, отрицательных зубцов T в
отведениях III, aVF, V1-4)Перегрузка
правого предсердия (высокие остроконечные
зубцы P II,
III.
Восстановление
проходимости сосудистого русла легкого
–
Антикоагулянтная терапия
–
Тромболитическая терапия
–
Инвазивные методы лечения
Лечение
ТЭЛА (при
площади закупорки менее 30%, без
гемодинамических нарушений)
Антикоагулянтная
терапия:Гепарин
30-40 тыс. ЕД/сутки , в/в капельно, 5-7 днейНизкомолекулярные
гепариныАнтикоагулянты
непрямого действия: варфарин 10 мг/сутки
, 5-7 дней
Тромболитическая
терапия (при
массивной эмболии)
Стрептокиназа:
250 тыс. ЕД в/в капельно за 30 мин., затем
постоянная инфузия 100 000 ЕД/час в течение
24 часовУрокиназа:
4400 ЕД/кг за 10 мин., затем 4400 ЕД/час в
течение 12-24 часовТАП
(альтеплаза): 10 мг в/в струйно в течение
1-2 мин., затем 90 мг инфузионно в течение
2 часов. Общая доза не более 1,5 мг/кг
Противопоказания
к тромболитической терапии
Активное
внутреннее кровотечение.Геморрагический
инсульт (менее 2 мес.).Ранний
послеоперационный период (менее 4
дней).Беременность
и послеродовый период менее 10 дней.Геморрагический
диатез.Внутричерепная
неоплазия.Язвенная
болезнь желудка и 12-перстной кишки.Пороки
сердца с мерцательной аритмией.Перикардит.
Выраженная
печеночная или почечная недостаточность.
Профилактика
ТЭЛА
1.
Ранняя мобилизация больного, ЛФК
2.
Применение эластических чулков,
3.
Пневмотическая компрессия
4.
Умеренная гемодилюция
5.
Гепарин 100-200 ед /кг в сутки, п/к
6.
Низкомолекулярный гепарин (фраксипарин,
фрагмин) 2500 ед п/к , 2 раза в сутки
7.
Дезагреганты (аспирин, тиклид,трентал
никотиновая кислота,компламин,
реополиглюкин )
Установка
кава-фильтра
Соседние файлы в папке СЕРДЦЕ
- #
- #
- #
- #
- #
Источник
