Лечение тромбоэндокардит при инфаркте миокарда

Венозный тромбоз и ТЭЛА при инфаркте миокарда. Тромбоэндокардит.Венозный тромбоз и ТЭЛА часто взаимосвязаны. Почти все легочные эмболы возникают из вен нижних конечностей, реже — из муральных тромбов в зоне ИМ ПЖ. Постельный режим и ХСН (часто имеющиеся у больных ИМ) предрасполагают к венозному тромбозу (а в последующем — и к ТЭЛА). В настоящее время в связи с ранней иммобилизацией больных и применением малых доз гепарина для профилактики ТЭЛА последняя стала редкой причиной смерти при ИМ. При появлении ТЭЛА у инфарктного больного она лечится по общим правилам. Тромбоэндокардит (мурольные тромбы, пристеночный тромбоз ЛЖ) возникает примерно в 20% случаев при ИМ, а при обширных ИМ передней локализации (трансмуральных или субэндокардиальных) его частота повышается до 60% (особенно у лиц, не получавших антикоагулянтную терапию). Тромбоэндокардит является эндокардитом в сочетании с отложениями тромботических масс в ЛЖ, чаще (до 70%) в зоне верхушки или аневризмы. Показано, что больные ИМ имели особенно плохой прогноз вследствие развития осложнений (КШ, разрывы стенки ЛЖ, желудочковые тахиаритмии), если у них рано (в течение первых 48-72 ч) развивался муральный тромбоз. Обычно тромбоэндокардит выявляется в первые 5 дней ИМ, причем опасность его развития наиболее велика в первые 10 дней и сохраняется до 3 месяцев. Воспаление эндокарда в острой фазе ИМ стимулирует развитие тромбогенной поверхности, благоприятствующей формированию тромбов в ЛЖ. Но муральные тромбы могут выявляться и в ПЖ. У половины больных с тромбоэндокардитом на секции были системные осложнения (почти в 10% случаев выявлялись тромбоэмболии).
Специфической симптоматики у тромбоэндокардита нет. Могут отмечаться потливость, слабость, тупая боль в области сердца, СТ, длительный субфебрилитет, который не поддается действию антибиотиков (АБ), длительный умеренный лейкоцитоз и рост СОЭ. Достоверным признаком тромбоэндокардита являются эмболии артерий или вен внутренних органов. Большинство эмболии происходит в первые 3 месяца. Риск тромбоэмболии резко повышается, если тромб подвижен. Диагностика тромбоэндокардита. Наличие на ЭхоКГ аневризмы, эндокардита и тромбомасс, тромбоэмболических осложнений. Ранняя антикоагулянтная терапия при ИМ снижает риск развития пристеночных тромбов и частоту последующих эмболии. Лечение тромбоэндокардита. Показаны нестероидные противовоспалительные препараты (НПВП), индометацин (200 мг/сут). При наличии тромбоэмболических осложнений (если эмболии были и ранее), обширного переднего ИМ (хотя на ЭхоКГ и не определяется тромб в ЛЖ), ИМ другой локализации, но при выявлении тромба или патологического движения стенки ЛЖ назначают антикоагулянты: внутривенно гепарин (АЧТВ должно увеличиться в 1,5—2 раза) во время пребывания больного в стационаре, а позднее — варфарин в дозе, необходимой для адекватного уровня MHO в течение 3—6 месяцев. Аспирин не может влиять на размер исходного тромба, но способен предотвращать отложение на нем тромбоцитов. Поэтому иногда комбинируют аспирин с варфарином у больных, являющихся кандидатами на длительное лечение антикоагулянтами. – Также рекомендуем “Перикардит при инфаркте миокарда. Синдром Дресслера.” Оглавление темы “Разрыв миокарда. Аневризмы сердца. Постинфарктные тромбоэмболии и перикардиты.”: |
Источник
Заболевания сердечно-сосудистой системы являются проблемой современной медицины. Они быстро прогрессируют и часто приводят к летальному исходу. К таким патологиям относится тромбоэндокардит, он может протекать скрытно и вызвать стойкое ухудшение состояния человека.
Причины заболевания
Тромбоэндокардит развивается на фоне различных патологических состояний, к которым относятся:
- Аневризма сердца.
- Инфаркт миокарда.
- Злокачественные новообразования.
- Системная красная волчанка.
- Наличие воспалительного процесса в эндокарде, выстилающем полости сердца изнутри.
- Диссеминированное внутрисосудистое свертывание.
- Инфекционный процесс.
- Пороки сердца.

Звенья патогенеза тромбоэндокардита
При наличии воспалительных и дегенеративных изменений в полости сердца на ее стенках и клапанах образуются вегетации (наросты) из тромбоцитов. Инфицирование вегетаций происходит в условиях бактериемии. Причинами бактериемии могут послужить стоматологические процедуры, оперативные вмешательства на органах брюшной полости и малого таза. Вегетации разрастаются и нарушают работу сердечно-сосудистой системы.
Клинические формы заболевания
В зависимости от локализации вегетаций различают клапанный и пристеночный тромбоэндокардит. Для пристеночного тромбоэндокардита характерно наличие вегетаций на стенках полостей сердца. При клапанном тромбоэндокардите вегетации поражают митральный, трикуспидальный, аортальный и легочной клапаны.
Тромбоэндокардит также бывает инфекционным и неинфекционным. Неинфекционный асептический тромбоэндокардит Либмана-Сакса сопровождается образованием вегетаций в виде бородавок, поражающих створки клапанов. Инфекционный тромбоэндокардит развивается на фоне первичного заболевания, он характеризуется заселением патогенной микрофлоры на стерильных вегетациях.
Видео: бактериальный эндокардит
В данном ролике бактериальный эндокардит рассматривается на клиническом примере: симптоматика, течение заболевания, рекомендации кардиолога:
Симптомы тромбоэндокардита
У больных с тромбоэндокардитом наблюдается стойкая и длительная лихорадка.
Пациенты высказывают характерные жалобы:
- утомляемость;
- вялость;
- озноб;
- учащение ритма сердца (тахикардия);
- одышка.
При прогрессировании заболевания проявляется клиническая картина сердечной недостаточности.
Диагностические мероприятия
В первую очередь, каждому пациенту рекомендуется сдать общий и биохимический анализ крови. В ходе лабораторных исследований выявляются характерные признаки воспалительного процесса:
- увеличение количества лейкоцитов;
- наличие С-реактивного белка;
- повышение скорости оседания эритроцитов (СОЭ).
На электрокардиограмме определяется гипертрофия полостей, нарушение проводимости сердца, экстрасистолия и фибрилляция.
Наиболее информативным инструментальным методом является эхокардиография. Она позволяет определить степень поражения клапанного аппарата и наличие осложнений. При асептическом эндокардите Либмана-Сакса эхокардиографическое исследование выявляет утолщение створок клапанов.
Для выявления тромбоза также используются методы, основанные на регистрации излучения от радиоактивного фибриногена, введенного в полость сердца.
Видео: бактериальный эндокардит, абсцесс, аневризма митрального клапана
В видеоролике демонстрируется результат проведения эхокардифического исследования, возможные поражения митрального клапана.
Возможные осложнения
При наличии инфекционного эндокардита активизируется иммунная система и образуется множество антител. Эти антитела могут атаковать собственные клетки, в результате чего развиваются аутоиммунные заболевания (гломерулонефрит, артрит, васкулит).
Вегетации (наросты), возникшие при тромбоэндокардите, нарушают работу клапанов, приводят к их стенозу и недостаточности. Отрывы отростков вегетаций способны привести к эмболии артерий сердца, головного мозга, легких и других жизненно важных органов. При поражении стенок сосудов развиваются септические аневризмы.
Лечение
Тактика лечения тромбоэндокардита заключается в таких мероприятиях:
- При наличии инфекции показана антибактериальная терапия. Производится посев флоры для определения чувствительности патогенных штаммов к антибиотикам. Также проводится симптоматическая терапия, направленная на устранение симптомов и нормализацию жизненно важных функций.
- Нестероидные противовоспалительные средства (НПВС) назначаются с целью подавления воспалительного процесса на разных стадиях. НПВС предупреждают высвобождение медиаторов воспаления и предупреждают пристеночную адгезию тромбоцитов с фибрином.
- При развитии инфаркта миокарда с целью профилактики осложнений назначаются препараты с антикоагулянтной активностью. Антикоагулянты снижают активность тромбоцитов и предупреждают развитие диссеминированного внутрисосудистого свертывания крови.
- B-блокаторы применяют для борьбы с синусовой тахикардией. Показанием к оперативному вмешательству служит отсутствие терапевтического эффекта в ходе консервативного лечения и развитие осложнений, угрожающих жизни пациента.
Прогноз и профилактика
Прогноз благоприятен при раннем выявлении тромбоэндокардита, грамотном лечении и неотягощенном анамнезе пациента. При наличии у больного иммунодефицита, аутоиммунных заболевании, первичной патологии сердечно-сосудистой системы и пороках растет риск летального исхода.
Ситуация также осложняется выявлением в крови микрофлоры, резистентной к действию антибактериальных средств.
К мерам профилактики относятся:
- Активный и подвижный образ жизни.
- Своевременная санация очагов инфекции в организме.
- Поддержание иммунной системы.
- Выполнение рекомендаций лечащего врача.
Тромбоэндокардит является тяжелой патологией сердечно-сосудистой системы, которая может за короткий период времени нанести необратимый вред здоровью. Однако своевременное лечение увеличивает шансы к выздоровлению.
Источник
Перикардит при инфаркте миокарда. Синдром Дресслера.
Выпот в полость перикарда возникает у 25% больных передним обширным ИМ (особенно на фоне ХСН) и чаще определяется на ЭхоКГ Это осложнение обычно не вызывает гемодинамических нарушений, если не возникает тампонада сердца (из-за разрыва стенки желудочка или геморрагического перикардита) Скорость рассасывания выпота мала, разрешается он в течение нескольких месяцев Наличие выпота не исключает сопутствующего перикардита Иногда они могут возникать вместе
Перикардит клинически выявляют у 15% больных с ИМ, тогда как выпот в полость перикарда определяется с помощью ЭхоКГ у трети больных Перикардит, возникающий в течение 1-й недели (чаще в первые 1-3 суток) переднего трансмураль-ного ИМ, называют ранним острым эпистенокардитическим (местным) Он — маркер обширного поражения миокарда Часто осложняется предсердными и желудочковыми аритмиями, ХСН Перикардит в более поздние сроки (после 6 месяцев) — проявление постинфарктного синдрома Дресслера
Ранний (эпистенокардитический) перикардит обусловлен переходом локального воспаления на перикард (некротизированныи миокард подходит непосредственно к нему) Обычно (в 70% случаев) этот «сухой» перикардит не имеет клинических симптомов, и диагноз ставится только благодаря наличию шума трения перикарда по левому краю грудины У части больных (15%), как правило, после купирования первого болевого синдрома при ИМ снова (обычно на 4—5-й день) появляется длительная тупая, давящая и нарастающая боль в сердце («обгоняющая» на несколько часов преходящий систолодиастолический шум трения перикарда) разной интенсивности, указывая на перикардит.
Эта боль (обычно имеющая характер плевральной) может иррадиировать в шею, плечо, спину и левую трапециевидную мышцу, менять свою интенсивность при перемене положения тела (ослабляться в положении сидя и наклоне вперед) и усиливаться при глубоком вдохе кашле или глотании Данную боль можно спутать с болью при постинфарктной Ст и рецидивирующем ИМ Может быть небольшая лихорадка Выпот в полость перикарда возникает редко (в отличие от вирусного перикардита) Но в настоящее время экссудативный перикардит, влияющий на слышимость шума трения перикарда стал возникать чаще, в ранние сроки ИМ и проявляться одышкой, ортопноэ, набуханием вен шеи, расширением границ и глухостью тонов сердца. У ряда больных симптоматики раннего перикардита может и не быть.
Диагностика перикардита. ЭКГ-диагностика перикардита затруднительна вследствие того, что изменения интервала ST и зубца Т обусловлены эволюцией ЭКГ-изменений при ИМ, касающихся ограниченной зоны некроза Часто выявляются нарушения ритма. Классические стадийные изменения ЭКГ в ходе эволюции перикардита в 1-й стадии повышается интервал ST (может иметь «седловидную» форму), зубцы Т положительные, во 2-й стадии подъем интервала ST снижается, зубцы Т положительные или плоские, в 3-й стадии нормализуется интервал ST (опускается до изолинии) и появляются отрицательные зубцы Т (тогда как при ИМ зубцы Т могут стать отрицательными на фоне повышения ST), в 4-й стадии — интервала ST на изолинии, зубцы Т положительные
Рентгенография грудной клетки имеет ограниченную ценность в диагностике данного перикардита ЭхоКГ выявляет наличие выпота в перикарде, что резко повышает вероятность наличия воспаления перикарда на фоне ИМ
Лечение перикардита. Обычно симптомы перикардита уменьшаются после приема больших доз НПВП (аспирина – 500 мг каждые 4—6 ч или индометацина) в течение 3—5 дней. Если после приема аспирина боль не купируется, то внутрь назначают колхицин (0,6 г 2 раза в сутки) или ацетаминофен (0,5 г каждые 6 ч). При отсутствии эффекта применяют ГКС ГКС не назначаются больным с ранним перикардитом из-за того, что они могут неблагоприятно влиять на заживление миокарда (замедляют развитие рубца) и способствовать расширению зоны некроза Эпистенокардитический перикардит мало влияет на прогноз и летальность при ИМ.
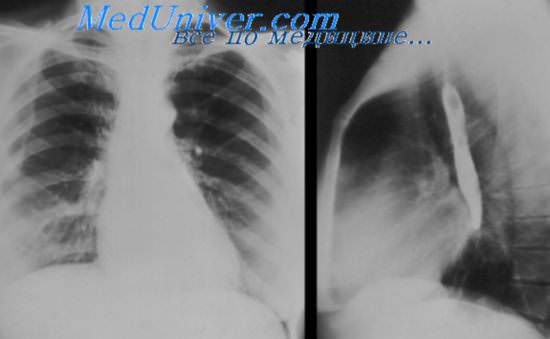
Рентгенография при перикардите
Учебное видео ЭКГ при миокардите, перикардите и ТЭЛА

– Также рекомендуем “Постинфарктный синдром Дресслера. Диагностика и лечение постинфарктного синдрома Дресслера.”
Оглавление темы “Разрыв миокарда. Аневризмы сердца. Постинфарктные тромбоэмболии и перикардиты.”:
1. Лечение разрыва сердца. Разрыв межжелудочковой перегородки.
2. Диагностика разрыва межжелудочковой перегородки. Лечение разрыва межжелудочковой перегородки.
3. Разрывы сосочковых мышц. Диагностика и лечение разрыва сосочковых мышц.
4. Острая дисфункция сосочковых мышц. Митральная регургитация при инфаркте миокарда.
5. Острая аневризма левого желудочка. Клиника аневризмы при инфаркте миокарда.
6. Диагностика аневризмы левого желудочка. Лечение аневризмы левого желудочка.
7. Тромбоэмболические осложнения инфаркта миокарда. Тромбоэмболии при инфаркте миокарда.
8. Венозный тромбоз и ТЭЛА при инфаркте миокарда. Тромбоэндокардит.
9. Перикардит при инфаркте миокарда. Синдром Дресслера.
10. Постинфарктный синдром Дресслера. Диагностика и лечение постинфарктного синдрома Дресслера.
Источник
Венозный тромбоз и ТЭЛА часто взаимосвязаны. Почти все легочные эмболы возникают из вен нижних конечностей, реже — из муральных тромбов в зоне ИМ ПЖ. Постельный режим и ХСН (часто имеющиеся у больных ИМ) предрасполагают к венозному тромбозу (а в последующем — и к ТЭЛА). В настоящее время в связи с ранней иммобилизацией больных и применением малых доз гепарина для профилактики ТЭЛА последняя стала редкой причиной смерти при ИМ. При появлении ТЭЛА у инфарктного больного она лечится по общим правилам.
Тромбоэндокардит (мурольные тромбы, пристеночный тромбоз ЛЖ) возникает примерно в 20% случаев при ИМ, а при обширных ИМ передней локализации (трансмуральных или субэндокардиальных) его частота повышается до 60% (особенно у лиц, не получавших антикоагулянтную терапию). Тромбоэндокардит является эндокардитом в сочетании с отложениями тромботических масс в ЛЖ, чаще (до 70%) в зоне верхушки или аневризмы. Показано, что больные ИМ имели особенно плохой прогноз вследствие развития осложнений (КШ, разрывы стенки ЛЖ, желудочковые тахиаритмии), если у них рано (в течение первых 48-72 ч) развивался муральный тромбоз. Обычно тромбоэндокардит выявляется в первые 5 дней ИМ, причем опасность его развития наиболее велика в первые 10 дней и сохраняется до 3 месяцев.
Воспаление эндокарда в острой фазе ИМ стимулирует развитие тромбогенной поверхности, благоприятствующей формированию тромбов в ЛЖ. Но муральные тромбы могут выявляться и в ПЖ. У половины больных с тромбоэндокардитом на секции были системные осложнения (почти в 10% случаев выявлялись тромбоэмболии).
Специфической симптоматики у тромбоэндокардита нет. Могут отмечаться потливость, слабость, тупая боль в области сердца, СТ, длительный субфебрилитет, который не поддается действию антибиотиков (АБ), длительный умеренный лейкоцитоз и рост СОЭ. Достоверным признаком тромбоэндокардита являются эмболии артерий или вен внутренних органов. Большинство эмболии происходит в первые 3 месяца. Риск тромбоэмболии резко повышается, если тромб подвижен.
Диагностика тромбоэндокардита. Наличие на ЭхоКГ аневризмы, эндокардита и тромбомасс, тромбоэмболических осложнений. Ранняя антикоагулянтная терапия при ИМ снижает риск развития пристеночных тромбов и частоту последующих эмболии.
Лечение тромбоэндокардита. Показаны нестероидные противовоспалительные препараты (НПВП), индометацин (200 мг/сут). При наличии тромбоэмболических осложнений (если эмболии были и ранее), обширного переднего ИМ (хотя на ЭхоКГ и не определяется тромб в ЛЖ), ИМ другой локализации, но при выявлении тромба или патологического движения стенки ЛЖ назначают антикоагулянты: внутривенно гепарин (АЧТВ должно увеличиться в 1,5—2 раза) во время пребывания больного в стационаре, а позднее — варфарин в дозе, необходимой для адекватного уровня MHO в течение 3—6 месяцев. Аспирин не может влиять на размер исходного тромба, но способен предотвращать отложение на нем тромбоцитов. Поэтому иногда комбинируют аспирин с варфарином у больных, являющихся кандидатами на длительное лечение антикоагулянтами.
При субэндокардиальном и трансмуральном ИМ течение заболевания может осложниться тромбоэндокардитом. Особенно часто тромбоэндокардит имеет место при аневризме сердца (не менее 70— 80% случаев). О тромбоэндокардите можно думать при наличии потливости, слабости, склонности к тахикардии, а также длительной субфебрильной температуры, которая не поддается действию антибиотиков. Длительное время отмечаются увеличение числа лейкоцитов в крови, повышение СОЭ. Однако в ряде случаев тромбоэндокардит протекает скрыто при нормальной температуре тела и без лейкоцитоза. Достоверным признаком тромбоэндокардита являются эмболии артерий и внутренних органов, головного мозга, конечностей. Тромбоз полостей сердца трудно диагностировать клинически. Диагноз можно считать достоверным при наличии эндокардита, аневризмы сердца и тромбоэмболии. Для диагностики внутрисердечного тромбоза используют радиоактивный фибриноген, а также фибринолизин, который обладает тропностью к тромбу и концентрируется в нем [Боголюбов В. М., 1967]. С этой же целью применяют эхосканирование сердца и вентрикулографию.
Обновление статических данных: 11:00:01, 19.09.19
Заболевания сердечно-сосудистой системы являются проблемой современной медицины. Они быстро прогрессируют и часто приводят к летальному исходу. К таким патологиям относится тромбоэндокардит, он может протекать скрытно и вызвать стойкое ухудшение состояния человека.
Тромбоэндокардит развивается на фоне различных патологических состояний, к которым относятся:
- Аневризма сердца.
- Инфаркт миокарда.
- Злокачественные новообразования.
- Системная красная волчанка.
- Наличие воспалительного процесса в эндокарде, выстилающем полости сердца изнутри.
- Диссеминированное внутрисосудистое свертывание.
- Инфекционный процесс.
- Пороки сердца.
При наличии воспалительных и дегенеративных изменений в полости сердца на ее стенках и клапанах образуются вегетации (наросты) из тромбоцитов. Инфицирование вегетаций происходит в условиях бактериемии. Причинами бактериемии могут послужить стоматологические процедуры, оперативные вмешательства на органах брюшной полости и малого таза. Вегетации разрастаются и нарушают работу сердечно-сосудистой системы.
В зависимости от локализации вегетаций различают клапанный и пристеночный тромбоэндокардит. Для пристеночного тромбоэндокардита характерно наличие вегетаций на стенках полостей сердца. При клапанном тромбоэндокардите вегетации поражают митральный, трикуспидальный, аортальный и легочной клапаны.
Тромбоэндокардит также бывает инфекционным и неинфекционным. Неинфекционный асептический тромбоэндокардит Либмана-Сакса сопровождается образованием вегетаций в виде бородавок, поражающих створки клапанов. Инфекционный тромбоэндокардит развивается на фоне первичного заболевания, он характеризуется заселением патогенной микрофлоры на стерильных вегетациях.
В данном ролике бактериальный эндокардит рассматривается на клиническом примере: симптоматика, течение заболевания, рекомендации кардиолога:
У больных с тромбоэндокардитом наблюдается стойкая и длительная лихорадка.
Пациенты высказывают характерные жалобы:
При прогрессировании заболевания проявляется клиническая картина сердечной недостаточности.
В первую очередь, каждому пациенту рекомендуется сдать общий и биохимический анализ крови. В ходе лабораторных исследований выявляются характерные признаки воспалительного процесса:
- увеличение количества лейкоцитов;
- наличие С-реактивного белка;
- повышение скорости оседания эритроцитов (СОЭ).
На электрокардиограмме определяется гипертрофия полостей, нарушение проводимости сердца, экстрасистолия и фибрилляция.
Наиболее информативным инструментальным методом является эхокардиография. Она позволяет определить степень поражения клапанного аппарата и наличие осложнений. При асептическом эндокардите Либмана-Сакса эхокардиографическое исследование выявляет утолщение створок клапанов.
Для выявления тромбоза также используются методы, основанные на регистрации излучения от радиоактивного фибриногена, введенного в полость сердца.
В видеоролике демонстрируется результат проведения эхокардифического исследования, возможные поражения митрального клапана.
При наличии инфекционного эндокардита активизируется иммунная система и образуется множество антител. Эти антитела могут атаковать собственные клетки, в результате чего развиваются аутоиммунные заболевания (гломерулонефрит, артрит, васкулит).
Вегетации (наросты), возникшие при тромбоэндокардите, нарушают работу клапанов, приводят к их стенозу и недостаточности. Отрывы отростков вегетаций способны привести к эмболии артерий сердца, головного мозга, легких и других жизненно важных органов. При поражении стенок сосудов развиваются септические аневризмы.
Тактика лечения тромбоэндокардита заключается в таких мероприятиях:
- При наличии инфекции показана антибактериальная терапия. Производится посев флоры для определения чувствительности патогенных штаммов к антибиотикам. Также проводится симптоматическая терапия, направленная на устранение симптомов и нормализацию жизненно важных функций.
- Нестероидные противовоспалительные средства (НПВС) назначаются с целью подавления воспалительного процесса на разных стадиях. НПВС предупреждают высвобождение медиаторов воспаления и предупреждают пристеночную адгезию тромбоцитов с фибрином.
- При развитии инфаркта миокарда с целью профилактики осложнений назначаются препараты с антикоагулянтной активностью. Антикоагулянты снижают активность тромбоцитов и предупреждают развитие диссеминированного внутрисосудистого свертывания крови.
- B-блокаторы применяют для борьбы с синусовой тахикардией. Показанием к оперативному вмешательству служит отсутствие терапевтического эффекта в ходе консервативного лечения и развитие осложнений, угрожающих жизни пациента.
Прогноз благоприятен при раннем выявлении тромбоэндокардита, грамотном лечении и неотягощенном анамнезе пациента. При наличии у больного иммунодефицита, аутоиммунных заболевании, первичной патологии сердечно-сосудистой системы и пороках растет риск летального исхода.
Ситуация также осложняется выявлением в крови микрофлоры, резистентной к действию антибактериальных средств.
К мерам профилактики относятся:
- Активный и подвижный образ жизни.
- Своевременная санация очагов инфекции в организме.
- Поддержание иммунной системы.
- Выполнение рекомендаций лечащего врача.
Тромбоэндокардит является тяжелой патологией сердечно-сосудистой системы, которая может за короткий период времени нанести необратимый вред здоровью. Однако своевременное лечение увеличивает шансы к выздоровлению.
Источник