Лечение сердечной недостаточности с дисфункцией левого желудочка
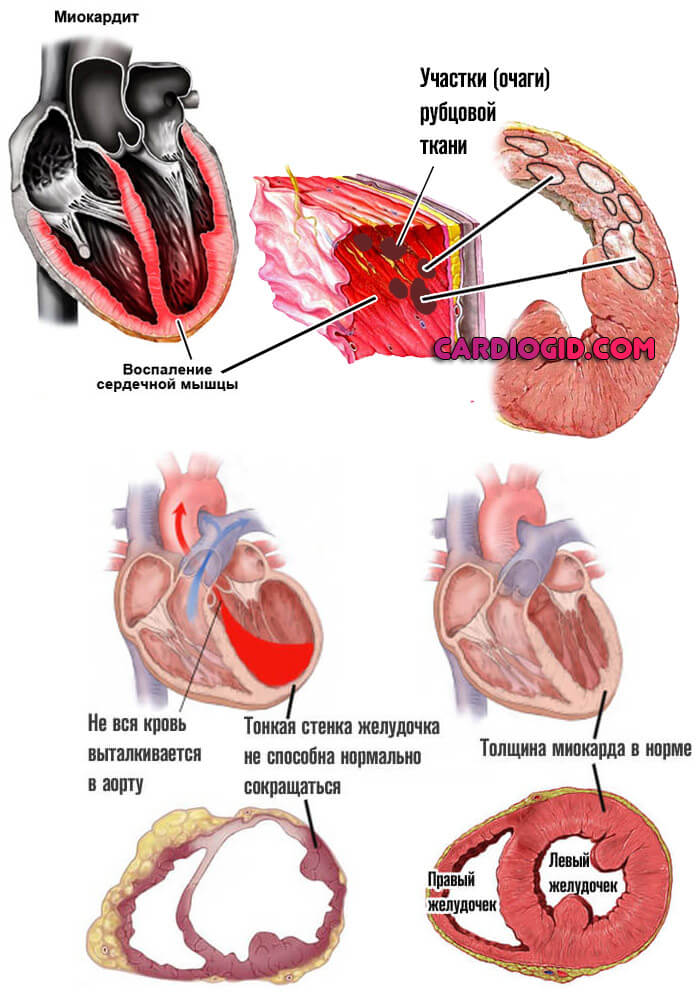
Диастолическая дисфункция левого желудочка — это нарушение выброса крови в большой круг из соответствующей камеры по причине недостаточной наполняемости в момент расслабления мышечного органа.
Заболевание несет огромную опасность здоровью по причине нарастающей ишемии всех тканей, в том числе и сердца.
Развивается хроническая сердечная недостаточность (ХСН), возникают выраженные симптомы патологического процесса. Качество жизни существенно снижается.
Действовать нужно быстро, поскольку состояние приводит к летальному исходу или тяжелой инвалидности в перспективе нескольких лет.
Суть лечения — устранение первопричины патологического процесса. На начальном этапе проводится в стационарных условиях, затем показано амбулаторное наблюдение и поддерживающая медикаментозная терапия. Возможно пожизненно.
Механизм развития
Нарушение диастолической функции левого желудочка — итог врожденного или приобретенного порока сердца, артериальной гипертензии, общей слабости миокарда, развившейся в результате вегетативных факторов или перенесенного воспалительного процесса.
Суть заболевания заключается в нарушении кровяного выброса в аорту, а из нее в большой круг.
В момент расслабления жидкая соединительная ткань в недостаточном количестве поступает в левый желудочек, поскольку его стенки либо утолщены, либо неэластичны.
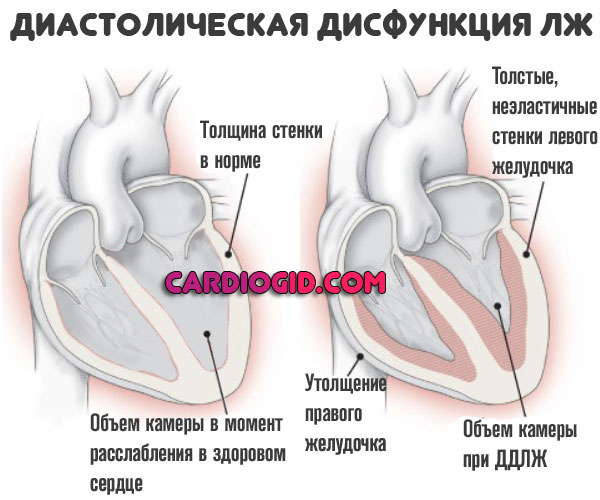
Соответственно, в систолу, когда кардиальные структуры сокращаются, объем крови оказывается недостаточным для обеспечения адекватного питания.
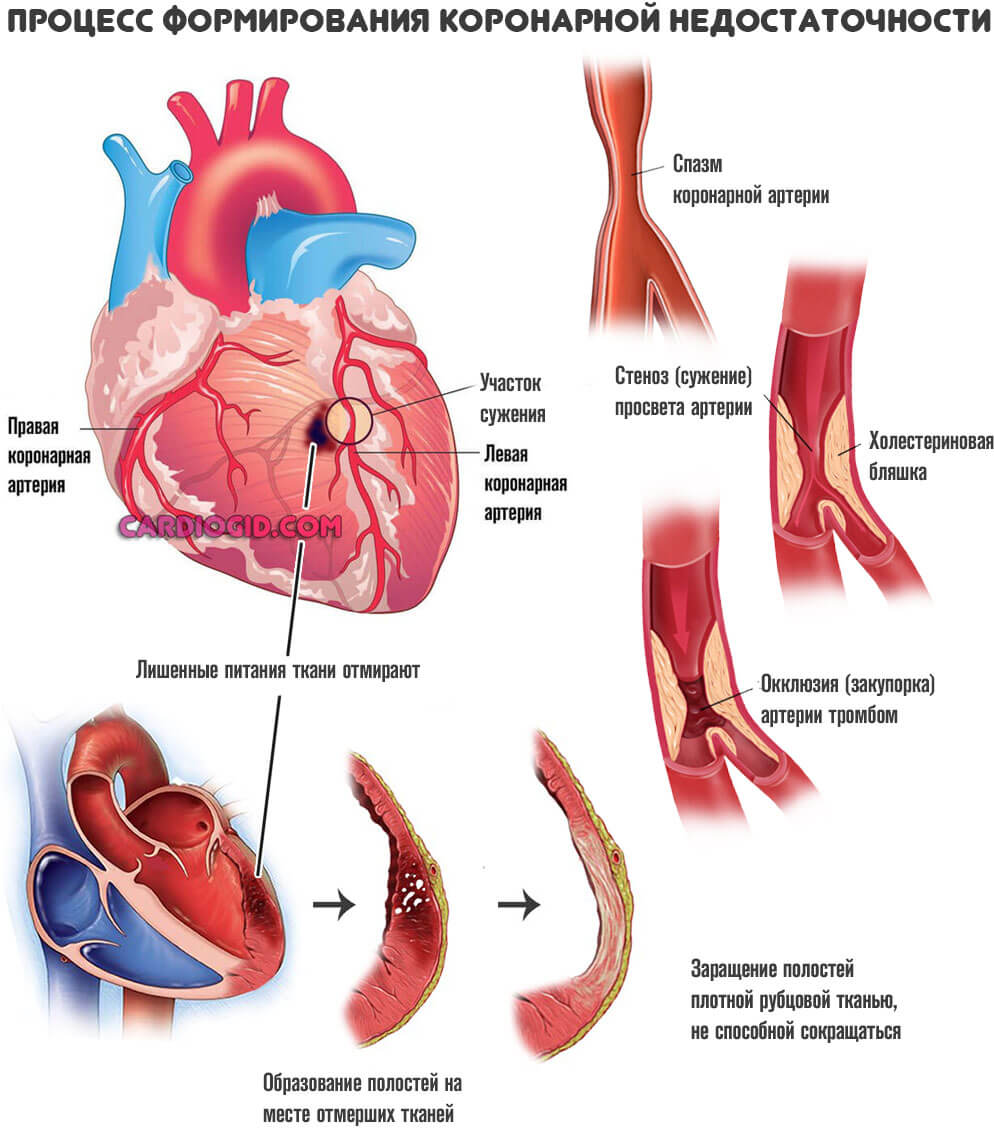
Страдают не только удаленные системы. Проблемы начинаются и с самим сердцем. По коронарным артериям поступает малое количество жидкой ткани. Отсюда нарушение питания, ишемия, постепенное отмирание функциональных клеток.
Процесс движется по кругу, постоянно. Без квалифицированной помощи вероятность восстановления нулевая. Инвалидность или смерть наступят в перспективе нескольких лет.
Классификация
Типизация процесса проводится по формам, то есть превалирующему органическому отклонению в тканях сердца. Также можно сказать, что указанны ниже способ разграничить состояние, основывается на тяжести и степени нарушений.
- Диастолическая дисфункция левого желудочка 1 типа. Или гипертрофическая разновидность.
Развивается у пациентов с относительно мягкими формами сердечнососудистых патологий. Например, артериальной гипертензией, пролапсом митрального клапана, начальными фазами кардиомиопатии.
Процесс первого типа характеризуется нарушением тонуса миокарда. Сердечная мышца не способна расслабиться в диастолу. Мускулатура напряжена, это не дает крови нормально двигаться по камерам.
Рано или поздно дисфункция приобретает более опасные черты, становится стабильной. Первый тип дает минимальные риски в плане летального исхода, без лечения прогрессирует в течение 1-2 лет.
Симптоматика смазанная, может полностью отсутствовать или маскироваться под основной патологический процесс.
- Псевдонормальный вид. Если ДДЛЖ 1 типа характеризуется отсутствием органических дефектов в сердечной мышце, этот определяется слабостью миокарда в результате распада тканей.
Обычно становлению диастолической дисфункции 2 типа предшествует перенесенный инфаркт или текущая стенокардия (коронарная недостаточность).
Симптоматика присутствует, она выраженная, но неспецифичная. Сопровождает пациента постоянно, приступообразное течение нехарактерно, поскольку нет периодов обострения.
Начиная с этой стадии, кардинальным образом помочь пациенту уже невозможно. Потому как основной диагноз обычно тяжелый. Это кардиосклероз, миопатия и прочие.
- Рестриктивная форма третий тип нарушения. Характеризуется нарушением эластичности, растяжимости левого желудочка.
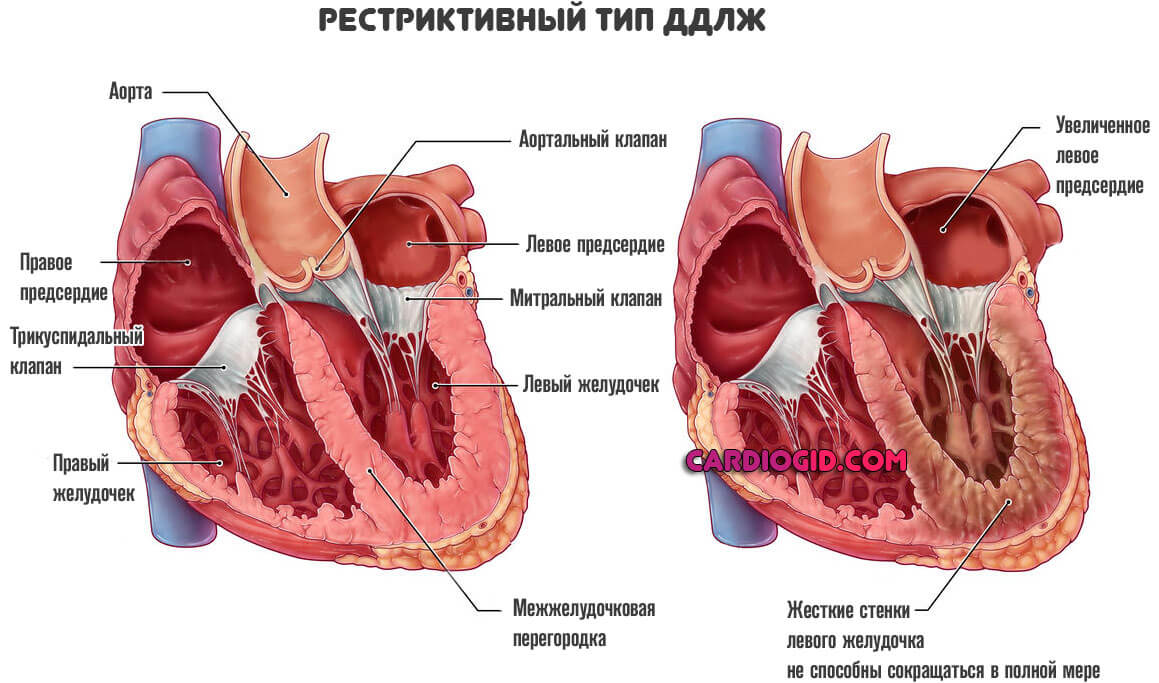
Поскольку миокард не способен сокращаться как следовало бы, возникает выраженная сердечная недостаточность.
На развитие этого типа дисфункции уходит от 4 до 6 лет, бывает меньше.
Внимаение:
Терминальная фаза не поддается коррекции. Максимум, на что можно рассчитывать, незначительное продление жизни.
Все три описанных типа диастолической дисфункции левого желудочка вторичны. Болезнь никогда не бывает первичной, потому необходимо тщательно купировать основной диагноз. Это единственный способ предотвратить ДДЛЖ.
Физиологические причины
Факторы не всегда патологические. Во многих случаях состояние развивается в результате естественных моментов. Каких именно?
Возраст
В группе повышенного риска пациента 60+. По мере затухания функциональной активности организма происходят опасные деструктивные перестройки.
Гормональный фон падает, поскольку начинается климактерический период, снижается эластичность кардиальных структур, развивается атеросклероз.
Груз соматических заболеваний давит сильнее, возможность сохранения физической активности минимальна, начинаются застойные явления. Отсюда недостаточность работы сердечных структур в результате их естественного изнашивания.
Восстановлению подобные моменты не подлежат. Единственное, что можно сделать — принимать поддерживающие препараты.
К счастью, возрастная диастолическая дисфункция не несет столь большой опасности, поскольку не имеет тенденции стремительно прогрессировать.
Занятия спортом в течение длительного времени
Неадекватная нагрузки приводят к постепенному разрастанию сердца. Наблюдается перестройка всего тела на новый лад, чтобы обеспечивать организм необходимым количеством питания.
Утолщенный миокард не способен нормально сокращаться отсюда и ДДЛЖ по 1 типу.
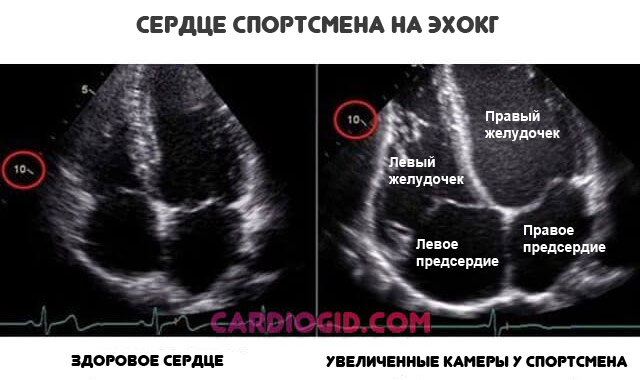
С течением времени состояние только усугубляется. Если кардиальные структуры не получают должной нагрузки, стремительно нарастают явления дистрофии тканей. Потому профессиональные спортсмены и увлеченные любители — отнюдь не здоровые люди.
Патологические факторы
Их намного больше и провоцируют дисфункцию они в 70% клинических ситуаций.
Повышенная масса тела
Строго говоря, это всего лишь симптом основной проблемы. Лица с ожирением в 100% случаев страдают нарушениями метаболического плана. Обычно под ударом липидный обмен.
Избыточное депонирование жиров на стенках сосудов формируется на фоне генетической предрасположенности или гормонального дисбаланса.
Почти всегда возникает атеросклероз, который повышает вероятность диастолической дисфункции левого желудочка втрое.
Снижение массы тела не поможет. Это воздействие на следствие, а не на причину. Необходимо длительное поддерживающее лечение. Оно направлено на коррекцию эндокринного статуса больного.
Подобный фактор относительно просто привести в норму. Но на его обнаружение может уйти не один год.
Стеноз митрального клапана
Возникает в результате перенесенных воспалительных процессов, инфаркта или врожденных нарушений органического плана. Суть заключается в недостаточной проходимости указанной анатомической структуры.
Митральный клапан выступает перегородкой между левым предсердием и желудочком. Обеспечивает стабильный ток крови в одном направлении.
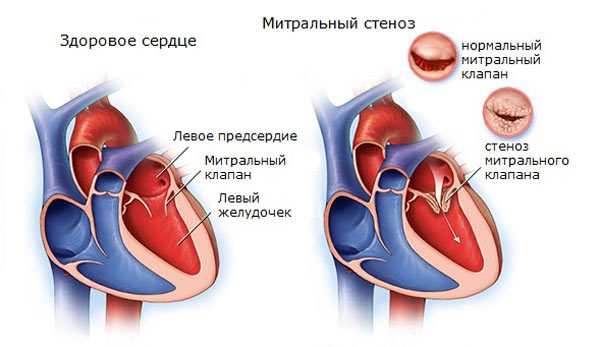
Однако, в результате стеноза МК или его заращения жидкая соединительная ткань поступает в недостаточном количестве. Значит и выброс будет сниженным.
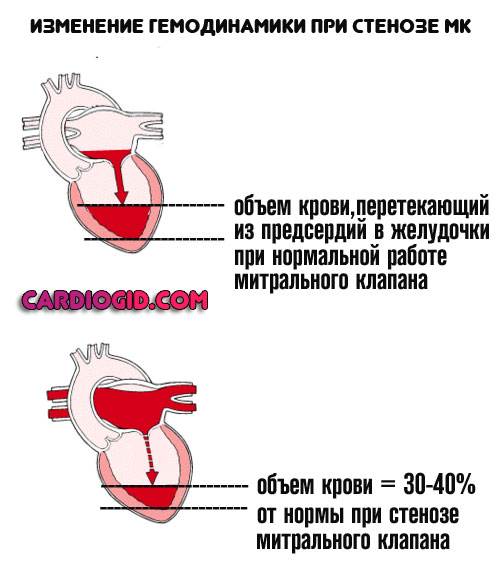
Без хирургического лечения порочный круг разорвать не удастся. Пороки митрального клапана предполагают протезирование. Пластика эффекта не дает.
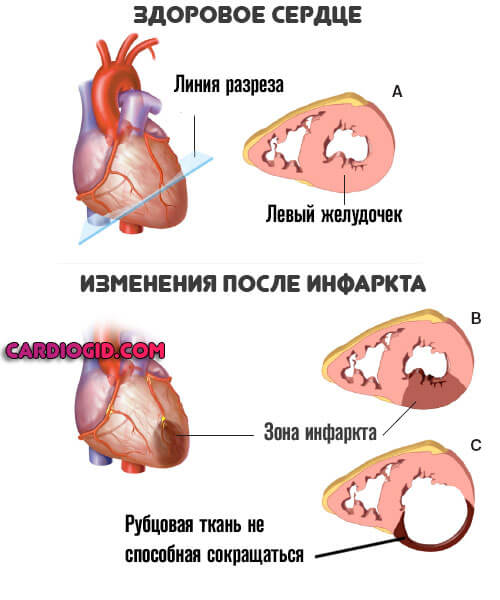
Перенесенный инфаркт
Острое нарушение питания миокарда и некроз функционально активных тканей сердца. Развивается стремительно, клетки-кардиомиоциты отмирают за считанные минуты, реже часы.
Без срочной госпитализации шансы на выживание минимальны. Даже если повезет, останется грубый дефект в форме ИБС.
Неприятным последствием перенесенного инфаркта выступает кардиосклероз. Замещение активных тканей на рубцовые.
Они не сокращаются, не могут растягиваться. Отсюда рестрикция (потеря эластичности) желудочков, и неспособность вместить достаточное количество крови.
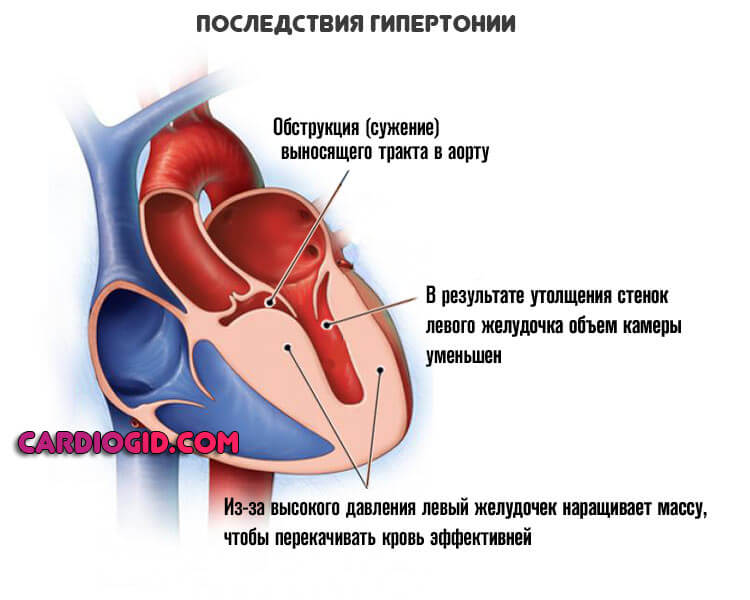
Артериальная гипертензия
Безотносительно одноименного заболевания. Любое стабильное симптоматическое повышение давления дает чрезмерную нагрузку на кардиальные структуры.
Есть прямая связь между уровнем АД и риском описанного состояния. Рост показателя тонометра на 10 мм ртутного столба увеличивает вероятность нарушения релаксации левого желудочка на 15% в среднем.
Поскольку на развитых стадиях кардинальным образом купировать гипертензию невозможно, шансы на излечение от ДДЛЖ также весьма туманны.
Воспалительные патологии миокарда
Имеют инфекционное происхождение или аутоиммунный генез, но несколько реже. Характеризуются агрессивным течением. В перспективе короткого времени могут привести к тотальной деструкции предсердий.

Объемы столь большие, что замещение рубцовой тканью невозможно. Требуется протезирование. Операция также считается факторов риска.
Потому при подозрениях на миокардит стоит обращаться к врачу или вызывать скорую помощь. Терапия стационарная.
Воспаление перикарда
Оболочки сердца, которая держит орган в одном положении. Поражение структур приводит к тампонаде. То есть компрессии в результате скопления выпота.
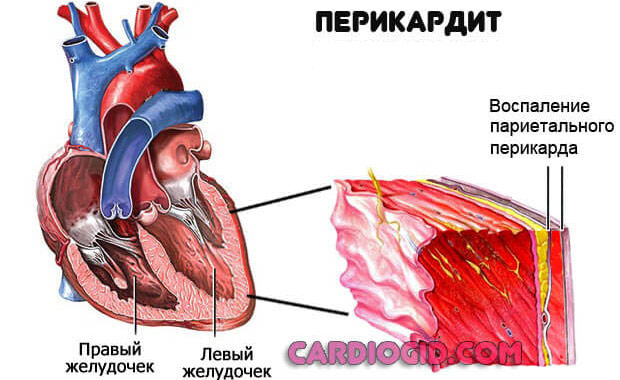
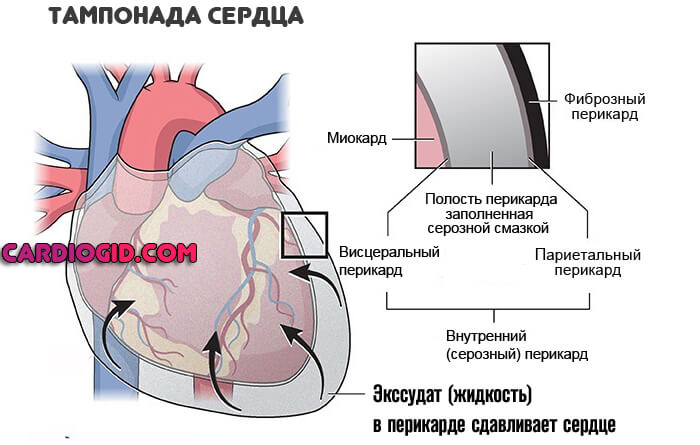
Лечение срочное, под контролем профильного специалиста. На ранних этапах медикаментозное, на поздних, при обнаружении осложнений — хирургическое.
Перечень причин неполный, но описанные особенно распространены. Состояние никогда не обуславливается внесердечными моментами. Это облегчает диагностику, с другой стороны, дает изначально сложный прогноз для восстановления и жизни.
Симптомы
Признаки дисфункции ЛЖ кардиальные и неврогенные. Говорят о таких проявлениях патологического процесса:
- Выраженные отеки нижних конечностей. В утреннее время, также вечером, после длительного нахождения в вертикальном положении. Симптом сходит на нет, затем снова возвращается и так на протяжении долгого периода.
- Интенсивный кашель. Непродуктивный, мокрота не выделяется. В положении лежа проявление усиливается. Вероятно наступление дыхательной недостаточности, которая опасная для жизни.
- Аритмия. На ранних стадиях по типу простой тахикардии. Затем возникает фибрилляция или экстрасистолия. Указанные признаки требуют срочной коррекции. Возможна остановка работы органа.
- Одышка. На раннем этапе после интенсивной физической нагрузки. Затем возникает нарушение в состоянии покоя, что говорит о развитом процессе.
- Слабость, сонливость, падение работоспособности практически до нуля.
- Головная боль.
- Обморочные состояния. Как правило, проявления со стороны центральной нервной системы возникают относительно поздно. Свидетельствуют в пользу генерализованного процесса, затронувшего церебральные структуры. Риск инсульта резко повышается. Особенно неблагоприятны в плане прогноза множественные синкопальные состояния на протяжении одного дня.
- Цианоз носогубного треугольника.
- Бледность кожных покровов.
- Ощущение давления в грудной клетке, тяжести, дискомфорта.
- Время от времени наблюдаются приступы беспричинного страха. Панические атаки как клинически допустимый вариант.
Указанные признаки неспецифичны только для диастолическая дисфункции ЛЖ, поскольку возникают на фоне всех возможных проблем с сердечнососудистой системой. Однако длятся они постоянно, не проходят вообще. Приступообразное течение не характерно.
Диагностика
Проводится под контролем кардиолога, по мере необходимости привлекается профильный хирург, но обычно на стадии планирования оперативного лечения. Схема обследования зависит от предполагаемой причины.
Преимущественный перечень мероприятий таков:
- Устный опрос больного на предмет жалоб. Для объективизации симптомов. На этой стадии сказать что-либо конкретное невозможно, не считая констатации факта сердечного происхождения патологии.
- Сбор анамнеза. Образ жизни, перенесенные состояния, возраст, семейная история.
- Измерение артериального давления, частоты сердечных сокращений. Есть прямая связь между этапом диастолической дисфункции левого желудочка и показателями. На фоне запущенного явления они изменены в сторону увеличения. Это не аксиома. Возможны варианты с нестабильными цифрами.
- Суточное мониторирование. Проводится регистрация АД и ЧСС на протяжении 254 часов, в динамике.
- Электрокардиография. Оценка функционального состояния кардиальных структур. Используется для раннего выявления аритмий.
- Эхокардиография. Визуализация тканей сердца.
- МРТ или КТ по мере необходимости.
Также практикуется аускультация — выслушивание сердечных тонов.
Лечение
Преимущественно этиотропное, то есть направленное на устранение первопричины патологического состояния. Практикуется как медикаментозная, так и хирургическая терапия.
В рамках консервативной методики решается группа вопросов, какие препараты назначают:
- Антиаритмические. Хинидин или Амиодарон, в зависимости от переносимости. Корректируют частоту сердечных сокращений, предотвращают развитие опасной фибрилляции или экстрасистолии.
- Бета-блокаторы. Для тех же целей, плюс коррекции повышенного артериального давления. Карведилол,
- Метопролол в качестве основных.
- Гипотензивные. Периндоприл, Моксонидин, Дилтиазем, Верапамил. Вариантов множество.
- Нитроглицерин для купирования болевого синдрома, если таковой возникает.
- Сердечные гликозиды. Улучшают сократимость миокарда. Настойка ландыша или Дигоксин в качестве основных.
- Диуретики. Выводят избыточную жидкость из организма. Лучше использовать щадящие препараты вроде Верошпирона.
Хирургические методики направлены на устранение дефектов, пороков. Практикуется протезирование пораженных тканей и структур. Назначается подобный метод строго по показаниям, если другого выхода нет.
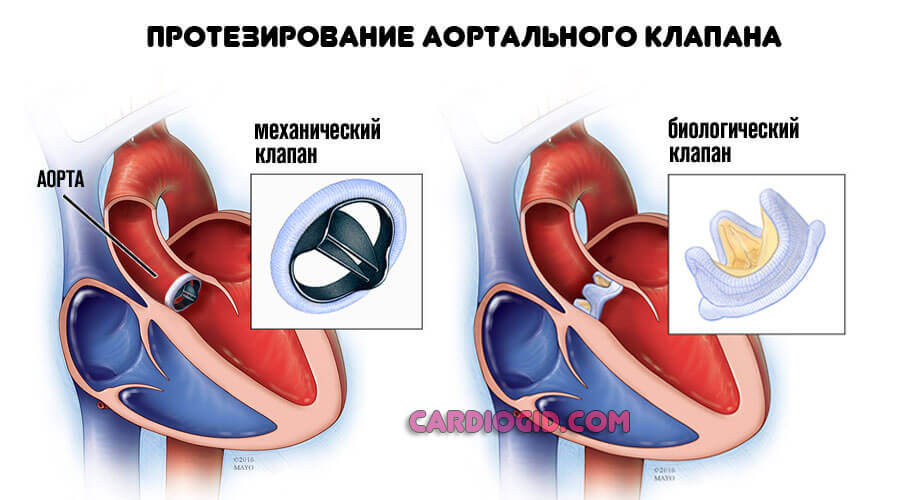
Изменение образа жизни, кроме исключения курения и спиртного большого смысла не имеет. Процесс уже запущен.
В то же время, настоятельно рекомендуется сократить интенсивность физических нагрузок. Велика вероятность осложнений.
Прогноз
Вероятный исход зависит от массы факторов. Сама по себе диастолическая дисфункция не сулит пациенту ничего хорошего, поскольку она не первична и зависит от течения основного заболевания.
Какие моменты должны учитываться при определении прогноза:
- Возраст.
- Пол. Мужчины умирают от кардиальных патологий чаще.
- Семейная история.
- Индивидуальный анамнез. Какие болезни были и есть, что от них пациент принимает.
- Общее состояние здоровья.
- Образ жизни.
- Масса тела, степень ожирения, если таковое имеется.
- Характер получаемого лечения.
- Профессиональная деятельность, присутствуют ли физические нагрузки.
В общем и целом, на фоне текущих патологий вероятность смерти составляет 60% на протяжении 3-5 лет.
Если факторов риска нет вообще, риск летального исхода определяется в 7-12%. Восстановление имеет хорошие перспективы. Сказать что-либо конкретное может врач, после периода наблюдения.
Возможные осложнения
Вероятные последствия:
- Остановка сердца в результате недостаточного питания и падения сократительной способности миокарда.
- Инфаркт. Некроз активных, функциональных тканей. Обычно обширный, ассоциирован с почти безусловным летальным исходом.
- Кардиогенный шок. В результате катастрофического падения основных жизненных показателей. Выбраться из этого состояния почти невозможно. Риски максимальны.
- Инсульт. Ослабление трофики нервных тканей. Сопровождается неврологическим дефицитом той или иной степени тяжести. Возможно нарушение мышления, речи, зрения, слуха, мнестических, когнитивных способностей, поведения и прочих моментов.
- Сосудистая деменция. По симптоматике похожа на болезнь Альцгеймера. С учетом стойкости нарушений работы сердечнососудистой системы имеет плохие прогнозы и трудно поддается обратному развитию.
- Дыхательная недостаточность, отек легких.
- Тромбоэмболия.
Летальный исход или инвалидность, как итоги всех описанных выше последствий.
Осложнения наступают в результате недостаточно качественного или отсутствующего лечения. Особенно резистентные формы, к сожалению, не поддаются терапии вообще либо итоги не имеют клинической значимости. Таких ситуаций минимум, но они есть.
В заключение
Диастолическая дисфункция ЛЖ — нарушение кровяного выброса в результате недостаточного поступления жидкой соединительной ткани в левый желудочек при расслаблении мышечного органа (в диастолу).
Перспективы лечения зависят от основного диагноза. Методики разнятся. Терапия эффективна только на первых стадиях.
Источник
Левожелудочковая недостаточность – это неприятная патология, способная оказать негативное влияние на работу всего организма. Дело в том, что левый желудочек сердца предназначен для прокачки обогащенной кислородом крови в большой круг кровообращения.
Потеря эффективности прокачки крови немедленно приводит к кислородному голоданию клеток организма. Особенно это опасно для клеток головного мозга.
Все четыре камеры сердца, в том числе и левый желудочек имеют два состояния: диастола (расслабление для закачки требуемого объема крови) и систола (сокращение для выталкивания закачанного объема дальше). В связи с этим левожелудочковая недостаточность проявляется как неспособность оптимально заполнить объем левого желудочка на этапе диастолы, и неспособность полностью вытолкнуть накопленный объем крови из желудочка на этапе систолы.
Левожелудочковая недостаточность – что это
Левый желудочек принимает важнейшее участие в сердечной работе. Именно на него ложится вся ответственность по выталкиванию крови в артериальные сети. Поэтому патологии этой камеры сердца служат фактором для формирования сердечной недостаточности.
Левожелудочковая недостаточность – это болезнь, характеризующаяся недостаточным выбросом крови из ЛЖ в аорту. По этой причине в циклах кровообращения циркулирует слишком маленький объём крови, что влечёт за собой кислородное голодание всего организма.
Очень важно! Кроме того, венозная кровь останавливается в лёгочной сети сосудов. Данное явление представляет опасность для жизни человека, поскольку из-за острой ишемии происходит быстрое разрушение органов.
Левожелудочковая недостаточность хронического типа поддаётся терапии лишь на начальном этапе. Если патология возникла остро, то шансов на выживание у человека крайне мало, и нередко этот процесс доводит до смерти больного. Спасти человека можно, если была своевременно получена первая помощь.
Левожелудочковая недостаточность – классификация
Справочно. Левожелудочковую недостаточность подразделяют на острую и хроническую.
Острый тип ЛН представляет собой экстренное состояние, поскольку у человека неожиданно из-за каких-либо факторов кровь задерживается в лёгочном круге кровообращения, проникает через капиллярную сеть в соединительную лёгочную ткань, после этого – непосредственно в альвеолы.
Когда в лёгочные альвеолы затекает кровь, обмен газов прекращается, больной не способен дышать и начинается асфиксия. По-другому говоря, при острой ЛН формируется вначале интерстициальный, а после – альвеолярный лёгочный отёк.
Хроническая левожелудочковая недостаточность образуется последовательно, иногда данное заболевание беспокоит больного несколько десятков лет. Симптоматика такой патологии выражена не столь ярко, нередко провоцирует пароксизмы кардиальной астмы, что влечёт за собой лёгочную отёчность.
Справочно. Хроническая сердечная недостаточность представляет опасность здоровью, без должного лечения прогноз этой патологии отрицателен. Так происходит потому, что, если отсутствует терапия орган – постепенно теряет способность выполнять свои основные функции.
Острая левожелудочковая недостаточность – причины
Острый тип ЛН может поразить человека любого пола и возрастной категории, если у него есть кардиальная патология. По данным статистики, обычно заболевают больные мужского пола пенсионного возраста, имеющие в анамнезе ишемическую болезнь сердца.
Факторы, вызывающие это заболевание, бывают взаимосвязаны с патологиями мышцы сердца либо иных органов и систем (экстракардиальные причины).
Следующие кардиальные болезни способны спровоцировать развитие острой формы левожелудочковой недостаточности:
- Отмирание мышечных волокон после перенесённого инфаркта миокарда (лёгочный отёк кардиального происхождения) – чаще всего формируется при ИМ Q. У больного наблюдается тяжкое состояние. Прогностический исход зависит от выраженности некроза и времени оказания врачебной помощи.
- Воспаления острого вида в миокарде – миокардиты разнообразных типов.
- Конфигурационные нарушения анатомии органа, вызванные всевозможными пороками.
- Сбои сердцебиения (вентрикулярные тахисистолии, мерцательный тип аритмии).
- Кризовое течение гипертонической болезни, если имеются завышенные показатели АД.
Следующие экстракардиальные причины становятся причиной образования острой левожелудочковой недостаточности:
- Тромбоэмболический синдром лёгочной артерии;
- Пневмония;
- Тяжёлые интоксикации;
- Тяжёлая форма малокровия;
- Травматическое повреждение, вызванное поражением электрическим током;
- Удушье;
- Травматические повреждения груди;
- Тяжёлые болезни почек или печени в терминальных формах.
Помимо причин следующие факторы непосредственно провоцируют острый тип ЛН:
- Переизбыток физических нагрузок;
- Пребывание в чересчур жаркой бане либо сауне;
- Переживания, сильный эмоциональный стресс;
- Злоупотребление спиртными напитками.
Внимание. Больным с кардиальными заболеваниями следует быть крайне осторожными и тщательно следить за здоровьем, чтобы не спровоцировать развитие данного опасного состояния.
Симптомы острой левожелудочковой недостаточности
Симптомы острого типа левожелудочковой недостаточности:
- Астма сердечной этиологии;
- Шоковое состояние кардиального происхождения;
- Диспноэ, которое постепенно переходит в асфиксию;
- Наличие хорошо слышимой хрипоты при дыхании, что свидетельствует о лёгочном отёке;
- Кашель;
- Выделение из ротовой и носовой полостей розовой мокроты пенистого характера;
- Набухшая шейная артериальная сеть;
- Сбитый ритм сердца;
- Скачки артериального давления;
- Увеличенная температура тела;
- Онемение кожи на руках и ногах;
- Синкопальные состояния;
- Усиленное головокружение;
- Дезориентированность.
Внимание. Острая левожелудочковая недостаточность крайне опасна для жизни больного, он нуждается в немедленном оказании врачебной помощи. При её отсутствии пятая часть пациентов погибает за 24 часа после развития заболевания.
Относительно симптомов левожелудочковая недостаточность делится на три степени развития:
- Первая (лёгкая) – проявляет себя в наличии диспноэ, увеличенной частотой сердечных сокращений при различных нагрузках. В покое признаков болезни не обнаруживается.
- Средняя – выражается отёками рук и ног, лицевой области, накоплением выпота во внутренних органах, посинение кожи.
- Последняя – данная степень крайне тяжёлая, характеризуется необратимостью патологических процессов, что ведёт к летальному исходу больного.
Диагностика и дифференциальный диагноз
Острая левожелудочковая недостаточность диагностируется на первичном приёме у врача. Поскольку данная патология серьёзно угрожает жизни человека, с постановкой диагноза и оказанием помощи не должно быть проблем ни у врачей, ни у фельдшеров и медицинских сестёр.
Помимо того, что врач задаёт общие вопросы о состоянии пациента, он осуществляет аускультацию – прослушивает органы, расположенные в грудной области. Во время этой процедуры выявляется наличие сухой либо влажной хрипоты на всём протяжении лёгких, либо в определённых областях.
Внимание. Иногда в присутствии только сухих хрипов возможно спутать ЛН с синдромом бронхиальной обструкции либо пароксизмом бронхиальной астмы, из-за чего можно назначить неверную терапию.
Дифференцировать эти патологии можно при помощи информации, полученной при сборе анамнеза. О присутствии лёгочной отёчности свидетельствуют:
- сердечная болезнь в анамнезе,
- употребление кардиальных медикаментов,
- отсутствие пароксизмов бронхиальной астмы в истории болезни,
- хрипы сухого и свистообразного характера во время выдоха.
Внимание. Вид диспноэ, согласно теоретической информации, отличается при этих болезнях – при бронхиальной астме пациенту трудно выдохнуть, а при острой ЛН – вдохнуть. Однако обычно у больного приносят трудности и вдох, и выдох, ввиду чего помимо результата аускультации нужно учитывать анамнестические данные.
После прослушивания органов, высчитывания пульса (обнаруживается учащение сердечных сокращений) и измерения АД доктор подсчитывает кислородную концентрацию в крови, используя пульсоксиметр. Данное устройство располагают на указательном либо безымянном пальце пациента.
Как правило, показатель снижен и составляет меньше 95 процентов. Если было получено число в диапазоне от 80 до 85, больного нужно немедленно госпитализировать в отделение реанимации и интенсивной терапии.
Кроме того, в обязательном порядке проводят электрокардиографическое исследование. На результате кардиограммы обнаруживают симптомы избыточной нагрузки правого желудочка, аритмию и симптомы гипоксии и отмирания мышечных волокон сердца при наличии острого инфаркта. Электрокардиограмма позволяет обнаружить причину лёгочной отёчности кардиального происхождения.
Также для постановки диагноза врачи проводят рентгенографическое обследование лёгких.
Помощь при острой левожелудочковой недостаточности
При возникновении проблем с сердцем (особенно, если они возникли не впервые) нужно немедленно позвонить в Скорую помощь. Затем необходимо приступить к оказанию доврачебных мероприятий.
Первоочередно нужно расслабить стягивающую одежду и открыть доступ к свободному притоку свежего воздуха. Нужно придать человеку позу сидя либо полусидя с опущенными нижними конечностями.
Справочно. Можно дать больному лекарственное средство, которое он обычно принимает. К примеру, при повышенном АД показан каптоприл, при болях около сердца – нитроглицерин сублингвально, при частом неправильном сердечном ритме – бета-блокаторы.
Приехавшая бригада медиков осуществляет подачу увлажнённого кислорода путём наложения специальной маски, нередко данный газ перед подачей пропускают через этанол. После этого больному вводят:
- антиаритмические препараты,
- нитраты,
- лекарственные средства, понижающие АД,
- фуросемид.
Справочно. Чтобы уменьшить функционирование дыхательного центра и диспноэ вводят дроперидол.
В стационарных условиях проводят два типа терапии – первый преследует цель лечения болезни, вызвавшей возникновение острой ЛН, а второй – позволяет удалить излишек жидкости в лёгочном круге кровообращения.
Вначале назначают различные группы лекарств, учитывая этиологию болезни – антиаритмики, анальгетики и т.п. С целью купирования лишней жидкости назначаются диуретики (фуросемид). Препараты вводятся в венозную сеть поструйно.
Справочно. Стоит отметить, что рекомендована наименьшая возможная дозировка, чтобы лекарство не накопилось в лёгких. Чтобы разгрузить мышцу левого желудочка, врачи назначают приём одной таблетки нитроглицерина либо иных нитратов.
После того, как отёчность лёгких была устранена, пациенту назначается терапия главного заболевания, послужившего причиной развития острой формы левожелудочковой недостаточности.
Хроническая левожелудочковая недостаточность – причины
Хроническая форма левожелудочковой недостаточности вызывается теми же патологиями, которые способствуют развитию острой формы болезни.
Однако наиболее часто ХЛН формируется при наличии постинфарктного кардиосклероза, кардиальных пороков и многократных сбоев сердечного ритма (в частности, непрекращающегося течения мерцательной аритмии).
Внимание. Хронический тип левожелудочковой недостаточности имеет очень длительное, многолетнее течение, при этом состояние органа постепенно ухудшается.
Патология бывает систолического и диастолического типов нарушения функционирования левого желудочка. Если у больного наблюдается систолическая дисфункция, сократимость мышцы сердца нарушается, если диастолическая – миокард не способен к нормальному расслаблению, из-за чего в него умещается малое количество крови.
Симптомы хронической левожелудочковой недостаточности
Хронический тип недостаточности левого желудочка характеризуется следующей симптоматикой:
- Отёчность нижних конечностей;
- Посинение дистальных участков пальцев на руках и ногах;
- Цианоз губ и ротовой полости – указывает на кислородное голодание и застой крови;
- Сбитое дыхание – сигнализирует о присутствии в лёгких приблизительного литра жидкости;
- Олигурия (малое выведение мочи) – свидетельствует о сбитом почечном кровообращении и наличии какого-либо заболевания этой области.
Следующие признаки указывают на сбои в большом круге кровообращения при хронической ЛН:
- Формирование отёков снизу-вверх, могут появиться в области живота;
- Болевые ощущения в груди, сильная боль под правыми рёбрами. Это объясняется тем, что в печени застаивается кровь. Развивается гепатомегалия (увеличенные размеры органа), из-за чего печень оказывает давление на рёбра;
- Накопление в брюшной полости жидкости (асцит). Иногда её объём достигает более десяти литров. Внешне это проявляется сильным вздутием живота;
- Гидроторакс – скопление жидкости в плевральной полости. Из-за этого сильно нарушается дыхательная функция органа, объём жидкости доходит до литра.
Диагностика хронической сердечной недостаточности
Хроническую сердечную недостаточность диагностируют согласно анамнестическим данным и истории болезни. С целью утверждения этого диагноза кардиолог направляет пациента на прохождение электрокардиографического обследования, ультразвукового и рентгенографического исследований лёгких.
На результате кардиограммы обнаруживают:
- симптомы избыточной нагрузки на правый желудочек,
- постоянный тип мерцательного нарушения сердечного ритма,
- трансформацию электрической сердечной оси,
- постинфарктную замену сердечной ткани на соединительную, либо постинфарктный аневризм левого желудочка.
Рентгенографическое обследование позволяет найти переполненность венозной лёгочной сети крови, а в запущенной ситуации – скопление выпота в полости плевры.
Внимание. Эхокардиоскопическое обследование самым точным образом позволяет выявить способность к сократимости и параметры левого желудочка. Уменьшение фракции выброса ниже 50 процентов является крайне неблагоприятным значением, зафиксированном на ультразвуковом исследовании.
Терапия хронической левожелудочковой недостаточности
В первую очередь, лечение направляют на основное заболевание, ставшее причиной развития острой ЛН. Для этого, больному
прописывают следующие типы лекарственных средств:
- Тромболитические медикаменты – для предупреждения тромботической закупорки артерий;
- Нитратные препараты;
- Анальгетические – для устранения сильных болей;
- Антиаритмические;
- Лекарственные средства, уменьшающие артериальное давление;
- Кортикостероидные – для снятия воспаления миокарда.
Справочно. Сочетание в приёме данных медикаментов позволяет значительно снизить площадь поражения миокарда некротическим очагом после инфаркта.
Вторым направлением терапии ЛН является восстановление гемотока в лёгочном круге кровообращения. С этой целью врачи стараются купировать излишки биожидкости в лёгких и других внутренних органах, применяя диуретические лекарственные средства. А для того чтобы понизить напряжение в левом желудочке используют нитроглицерин.
Хроническую форму левожелудочковой недостаточности лечат при помощи медикаментов нескольких групп:
- Мочегонные лекарства – для откачки излишков би?
