Лечение ав блокады при инфаркте миокарда
Оглавление темы “Аритмии при инфаркте миокарда.”:
- Классификация аритмий при инфаркте миокарда
- Фибрилляция желудочков (ФЖ) при инфаркте миокарда
- Желудочковая тахикардия (ЖТ) при инфаркте миокарда
- Фибрилляция предсердий (ФП) при инфаркте миокарда
- Брадикардия при инфаркте миокарда
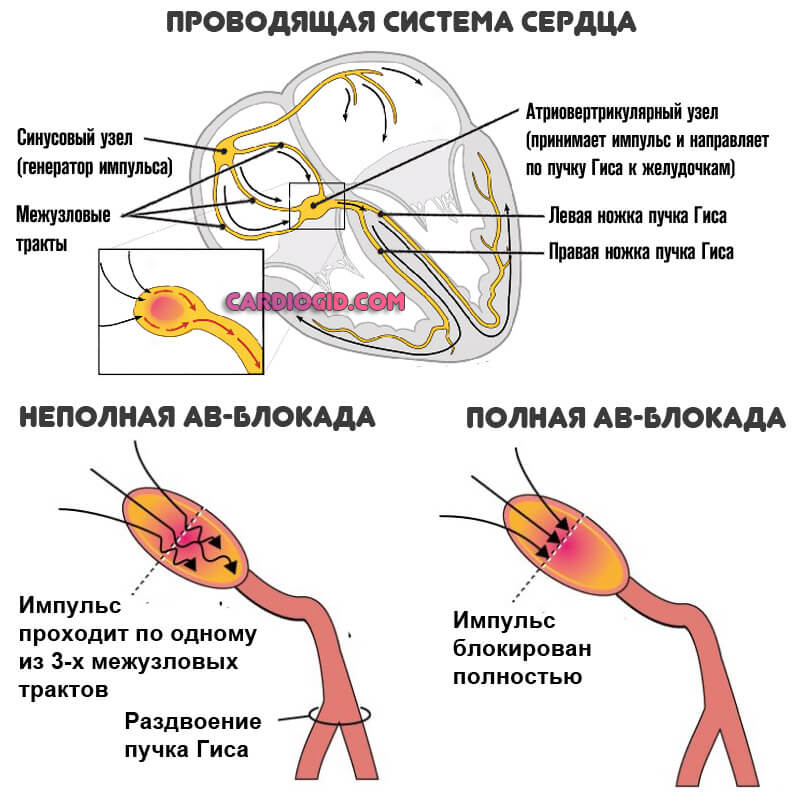
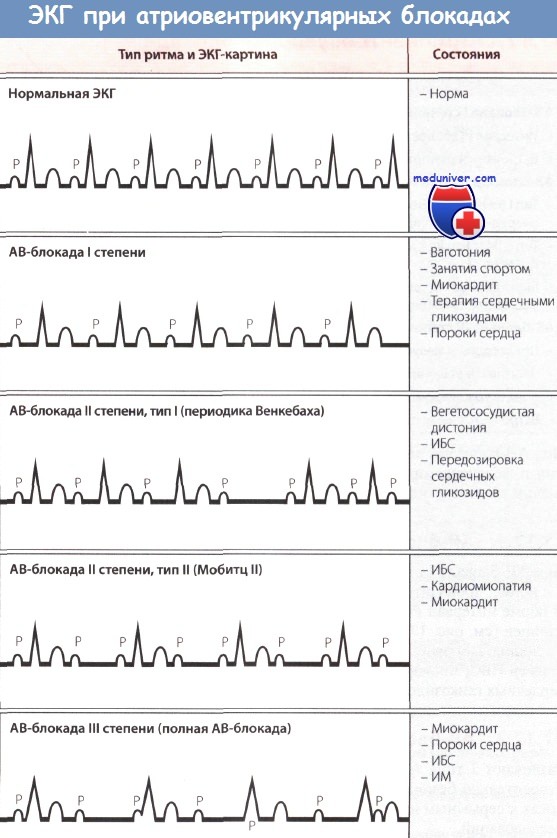
- Атриовентрикулярная блокада при инфаркте миокарда
Атриовентрикулярная блокада при инфаркте миокарда
Лечение АВ-блокады и дальнейший прогноз при нижнем и переднем инфаркте миокарда (ИМ) существенно различаются.
Атриовентрикулярная блокада при нижнем инфаркте миокарда
При нижнем инфаркте миокарда (ИМ) АВ-блокада наблюдается довольно часто и нередко обусловлена ишемией АВ-узла. Необратимое поражение АВ-узла встречается лишь в исключительных случаях. Прогноз при нижнем ИМ считается относительно благоприятным, однако некоторые исследования указывают на увеличение госпитальной летальности.
АВ-блокада I степени и АВ-блокада II степени типа Мобитц 1 (блокада Венкебаха) не требуют каких-либо действий за исключением прекращения приема лекарственных средств, которые могут ухудшить АВ-проводимость (в частности, верапамила, дилтиазема, БАБ).
При развитии полной АВ-блокады ритм желудочков контролируется замещающими водителями ритма, локализующимися в пучке Гиса. Обычно эти водители ритма работают с адекватной частотой. Однако иногда частота сокращений желудочков падает до очень низких значений (ниже 40 уд./мин) с возможным развитием артериальной гипотензии, олигурии или желудочковых аритмий.
В такой ситуации требуется проведение временной ЭКС. Не следует применять стероиды или катехоламины, при этом в течение первых 6 часов эффективным может оказаться атропин.
Почти всегда АВ-блокада разрешается в течение 3 нед. после инфаркта. Необходимость постоянной ЭКС маловероятна.
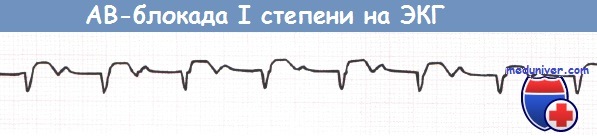
АВ-блокада I степени (отведение aVF).
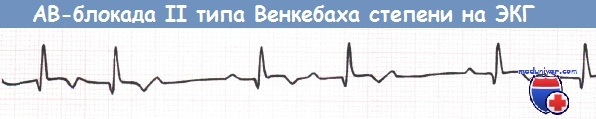
АВ-блокада II степени типа Венкебаха при нижнем ИМ (отведение aVF).
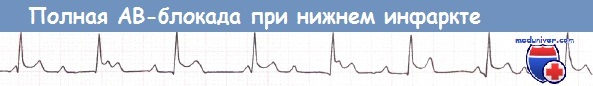
Нижний ИМ, осложнившийся полной АВ-блокадой (отведение II).
Атриовентрикулярная блокада при переднем инфаркте миокарда
При переднем инфаркте миокарда (ИМ) повреждению чаще подвергаются ножки пучка Гиса, а не АВ-узел. АВ-блокада более серьезна, чем при нижнем инфаркте, по двум причинам. Во-первых, водители ритма следующего порядка, располагающиеся ниже уровня блокады, в таких случаях локализуются в дистальных отделах проводящей системы сердца и функционируют с меньшей частотой и менее надежны. Таким образом, часто наблюдается гипотензия, обусловленная низкой частотой сокращений желудочков, нередко возникает асистолия.
Во-вторых, для повреждения обеих ножек пучка Гиса инфаркт должен быть достаточно обширным. Прогноз после ИМ зависит от объема повреждения. Следовательно, пациенты с передним ИМ, осложнившимся АВ-блокадой, имеют более тяжелый прогноз.
Признаки билатерального повреждения ножек пучка Гиса (альтернирующая блокада ЛНПГ и ПНПГ или блокада ПНПГ в сочетании с блокадой передней или задней ветви ЛНПГ) часто предшествуют развитию АВ-блокады II степени типа Мобитц 2 или полной АВ-блокады. Вероятность прогрессирования билатерального повреждения ножек пучка Гиса до АВ-блокады II или III степени составляет около 30%.
Причем первым проявлением этих блокад более высокой степени может служить асистолия желудочков. Поэтому при появлении признаков билатерального повреждения ножек пучка Гиса (на фоне острого переднего ИМ. – Прим. ред.) следует рассмотреть вопрос о временной ЭКС, но только при наличии опытного оператора – в противном случае риск процедуры превышает ее потенциальную пользу.
АВ-блокада II или III степени, развившаяся на фоне переднего инфаркта миокарда (ИМ), всегда является показанием для временной ЭКС. Нередко через несколько дней восстанавливается синусовый ритм, однако в некоторых случаях сохраняющаяся АВ-блокада может потребовать постоянной ЭКС.
Летальность высока в течение первых 3 недель переднего инфаркта миокарда (ИМ), осложненного АВ-блокадой, поэтому до истечения этого срока имплантацию постоянного ЭКС проводить не следует.
Несмотря на восстановление синусового ритма, бифасцикулярная блокада часто сохраняется. Полная АВ-блокада может рецидивировать через несколько недель или даже месяцев после ИМ. Тем не менее нет убедительных доказательств того, что имплантация ЭКС улучшит прогноз. Это связано с тем, что обширное поражение миокарда, имеющее место в таких случаях, само по себе способствует развитию ФЖ или прогрессированию сердечной недостаточности.
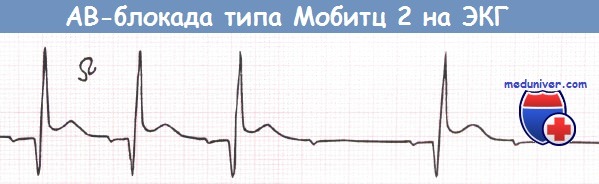
Интермиттирующая АВ-блокада типа Мобитц 2 у пациента с бифасцикулярной блокадой на фоне переднего инфаркта миокарда (ИМ) (отведение V2).
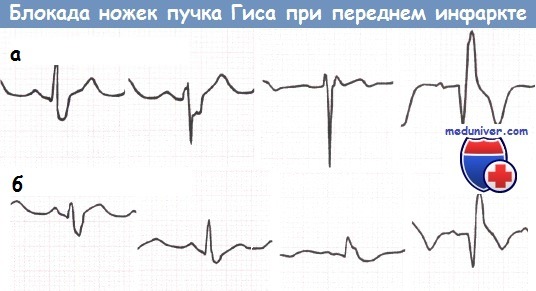
а – Блокада передней ветви ЛНПГ и блокада ПНПГ у пациента с передним ИМ (отведения I, II, III, V1).
б – Блокада задней ветви ЛНПГ и блокада ПНПГ у пациента с передним ИМ (отведения I, II, III, V1).
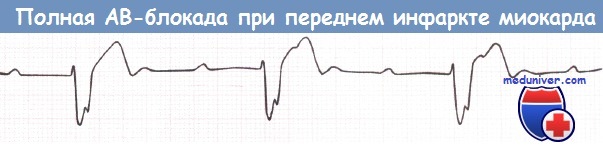
Полная АВ-блокада у пациента с передним инфарктом миокарда (ИМ).
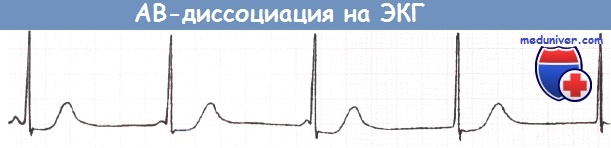
Атриовентрикулярная диссоциация
В отличие от полной АВ-блокады, при АВ-диссоциации ритм предсердий медленнее ритма желудочков. Специального лечения не требуется.
Учебное видео выявления АВ-блокады и ее степеней на ЭКГ
При проблемах с просмотром скачайте видео со страницы Здесь
– Вернуться в оглавление раздела “Кардиология.”
Источник
Ишемическое повреждение может привести к развитию блокады проведения на любом уровне атриовентрикулярной или внутрижелудочковой системы проведения. Такие блокады могут появиться на уровне АВ-узла и пучка Тиса, обусловливая различные степени АВ-блокады, а также в передней и задней ветвях левой ножки пучка Гиса с формированием соответствующей блокады. Нарушения проведения могут развиваться в различных комбинациях.
Клинические признаки проксимального и дистального нарушений АВ-проводимости у больных ИМ↑ST обобщены в таблице ниже.
а) Атриовентрикулярная блокада I степени при инфаркте миокарда. При АВ-блокаде I степени, как правило, специальное лечение не нужно. бета-АБ и антагонисты кальция (кроме нифедипина) замедляют АВ-проведение и могут вызвать АВ-блокаду I степени.
Однако прекращение приема этих препаратов у больных ИМ↑ST может стать причиной учащения приступов ишемии и ишемических повреждений, поэтому на практике лучше не прекращать прием препаратов до тех пор, пока интервал PR не превысит 0,24 сек. Терапию следует прекратить только при развитии блокады высокой степени с нарушением гемодинамики.
В случае развития блокады на фоне увеличенной ваготонии, сопровождаемой синусовой брадикардией и гипотонией, можно ввести атропин, который может оказать положительный эффект. Для исключения прогрессирования блокады до более высокой степени таким больным рекомендуется постоянное мон итерирование ЭКГ.
б) Атриовентрикулярная блокада II степени при инфаркте миокарда. Было показано, что АВ-блокада I степени и АВ-блокада II степени типа 1 не влияют на выживаемость и, как правило, развиваются на фоне окклюзии ПКА и ишемии в АВ-узле. Специального лечения АВ-блокады II степени типа 2 не нужно, если ЧСС > 50 уд/мин и отсутствуют ПЖК, СН и блокады ножек пучка Гиса. Однако если данные осложнения есть или пульс падает < 50 уд/мин и появляются симптомы, показано незамедлительное введение атропина в дозе от 0,3 до 0,6 мг.
Использование временного искусственного водителя ритма почти никогда не показано при лечении такого типа аритмии.
АВ-блокада II степени типа 2, как правило, развивается на фоне повреждения проводящей системы ниже пучка Гиса. Опасность блокады II степени типа 2 заключается в том, что она может привести к развитию полной блокады, в связи с этим при развитии блокады типа 2 показано проведение внешней или трансвенозной кардиостимуляции с частотой 60 уд/мин.
в) Полная атриовентрикулярная блокада при инфаркте миокарда. Полная АВ-блокада (АВ-блокада III степени) наблюдается у больных как с передним, так и с нижним ИМ. Полная АВ-блокада у больных с нижним ИМ, как правило, развивается на фоне повреждения внутри АВ-узла или над ним, часто наблюдается постепенное развитие полной АВ-блокады из АВ-блокады I степени или II степени типа 1. На фоне блокады, как правило, наблюдается стабильный замещающий ритм частотой > 40 уд/мин, часто узловой, без асистолии и с узкими комплексами QRS в 70% случаев, иногда наблюдается другой ритм, с меньшей частотой и широкими комплексами QRS.
Данная форма АВ-блокады в основном преходяща, поддается терапии аденозином и метилксантинами и регрессирует у большинства пациентов в течение нескольких дней.
У больных с передним ИМ полная АВ-блокада часто развивается внезапно в течение 12-24 час от начала ИМ. Как правило, до развития полной АВ-блокады наблюдается внутрижелудочковая блокада или АВ-блокада типа 2 (не I степени или типа 1). У таких пациентов отмечается нестабильный замещающий ритм частотой < 40 уд/мин с широкими комплексами QRS, внезапно может развиться асистолия желудочков.
У больных с передним ИМ АВ-блокада, как правило, развивается на фоне распространенного некроза МЖП, поражающего ножки пучка Гиса.
В этой группе больных при распространенном ИМ с развитием острой левожелудочковой недостаточности и кардиогенном шоке отмечаются медленный идиовентрикулярный ритм с широкими комплексами и высокая смертность.
У пациентов с нижним ИМ часто наблюдается ишемия или инфаркт в области АВ-узла, развивающийся вторично на фоне нарушения перфузии коронарной артерии (КА) АВ-узла, но система Гиса-Пуркинье, как правило, остается интактной. У пациентов с нижней локализацией ИМ↑ST, у которых развивается АВ-блокада, чаще всего поражаются и ПКА, и ЛПНА.
Кроме того, у больных с нижним ИМ↑ST и АВ-блокадой зона ИМ больше и отмечаются более выраженные нарушения функции ЛЖ и ПЖ, чем у больных с нижним ИМ и отсутствием АВ-блокады. Как отмечалось ранее, у таких больных развивается замещающий узловой ритм с узкими комплексами QRS.
Несмотря на имеющиеся данные, что полная АВ-блокада не является независимым ФР смерти, остается неясным, влияет ли на выживаемость больных с передним ИМ↑ST временная трансвенозная кардиостимуляция.
Некоторые исследователи считают, что проведение ЭКС у больных с истинной полной АВ-блокадой на фоне переднего ИМ бесполезно ввиду плохого прогноза независимо от проводимого лечения.
Тем не менее ЭКС позволяет предупредить развитие гипотонии, при которой существует дополнительный риск распространения зоны ИМ и развития злокачественных аритмий. Также ЭКС позволяет предотвратить развитие асистолии, что особенно важно у больных с передним ИМ и блокадой ниже уровня АВ-узла.
Улучшение выживаемости при ЭКС возможно лишь среди небольшой группы больных с полной АВ-блокадой и ИМ передней стенки, поскольку распространенное повреждение миокарда, которое почти всегда наблюдается при данном виде ИМ, связано с высокой смертностью даже у тех больных, которым выполняют ЭКС.
Исходя из данных соображений, временная ЭКС в больших группах пациентов приведет лишь к незначительному снижению показателя смертности. Однако отсутствие данных, подтверждающих этот эффект, не исключает возможности того, что он может присутствовать.
Обычно пациентам с нижним ИМ, при котором АВ-блокада бывает транзиторной и недолговременной, ЭКС не требуется. Показаниями для назначения ЭКС являются низкая частота желудочковых сокращений (< 40-50 уд/мин), наличие желудочковых аритмий или гипотонии, а также недостаточность насосной функции желудочка, на фоне которых введение атропина неэффективно.
Атропин может дать положительный эффект и вызвать замещающий ритм только в случае развития полной АВ-блокады не позднее 6 час от начала ИМ.
В таком случае АВ-блокада, как правило, носит транзиторный характер и обусловлена повышенной активностью блуждающего нерва.
Учебное видео выявления АВ-блокады и ее степеней на ЭКГ
При проблемах с просмотром скачайте видео со страницы Здесь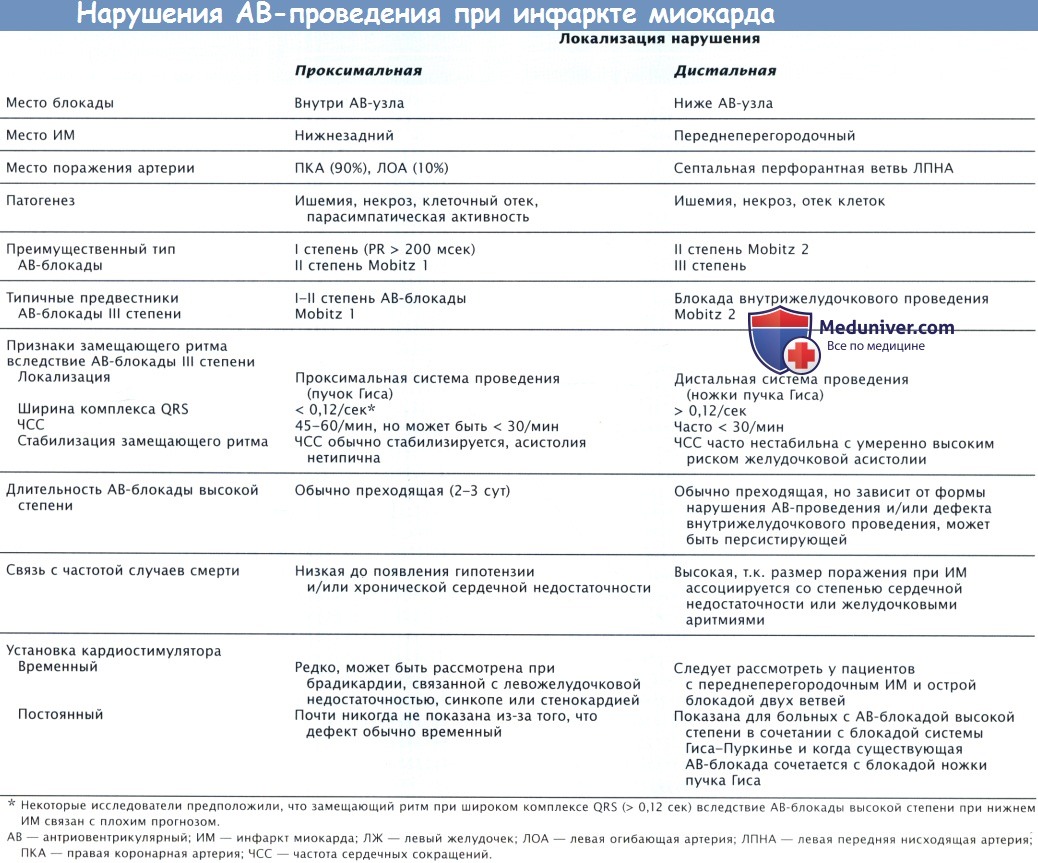
– Читать “Блокада пучка Гиса при инфаркте миокарда и ее лечение”
Оглавление темы “Нарушения ритма сердца при инфаркте миокарда.”:
- Фибрилляция желудочков при инфаркте миокарда – прогноз, лечение
- Синусовая брадикардия при инфаркте миокарда и ее лечение
- Атриовентрикулярная блокада (АВ-блокада) при инфаркте миокарда и ее лечение
- Блокада пучка Гиса при инфаркте миокарда и ее лечение
- Показания для электрокардиостимулятора (ЭКС) при инфаркте миокарда
- Синусовая тахиркадия при инфаркте миокарда и ее лечение
- Фибрилляция, трепетание предсердий при инфаркте миокарда и их лечение
- Боль и дискомфорт в груди после инфаркта миокарда
- Выпот в перикарде, перикардит после инфаркта миокарда
- Синдром Дресслера (Dressler) после инфаркта миокарда
Источник
AB блокада сердца представляет собой частный вариант нарушения сократимости сердечной мышцы. По своей сути это ослабление, либо полное прекращение проводимости электрического импульса по атриовентрикулярному узлу.
Лечение требуется далеко не всегда. На ранних стадиях восстановление не проводится вовсе, показано динамическое наблюдение.
По мере прогрессирования назначается медикаментозная терапия. Длительность полного цикла развития отклонения составляет, примерно, 3-10 лет.
Симптомы возникают намного раньше, чем наступает терминальная фаза. Они достаточно выражены. Потому есть время на диагностику и лечение.
Все мероприятия проводятся под контролем кардиолога и по мере необходимости смежных профильных специалистов.
Классификация АВ-блокад
Подразделение проводится по трем основаниям.
В зависимости от характера течения:
- Острая. Встречается относительно редко, возникает как итог тяжелых внешних факторов. Травмы, рвота, резкая перемена положения тела, течение соматических патологий, все это моменты развития процесса. Риски остановки сердца максимальны. Коррекция состояния и стабилизация пациентов проводится в стационарных условиях, под контролем группы врачей.
- Хроническая форма. Диагностируется в каждом втором случае от общей массы АВ-блокад. Представляет собой облегченный вариант. Проявления минимальны, вероятность смертельного исхода также не высока. Восстановление проводится в плановом порядке. Лечение медикаментозное или хирургическое, в зависимости от стадии.
По степени нарушения функциональной активности волокон:
- Полная АВ блокада. Проводимость электрического импульса от синусового узла к атриовентрикулярному отсутствует вообще. Итог — остановка сердца и летальный исход. Это неотложное состояние, устраняется в реанимационных условиях.
- Частичная блокада антриовентрикулярного узла. Протекает легче, составляет большинство клинических случаев. Но нужно помнить, что прогрессирование может оказаться скачкообразным, однако подобное встречается сравнительно редко.

Возможно подразделение процесса по длительности течения:
- Постоянная блокада. Как и следует из названия, сама собой не устраняется.
- Преходящая (транзиторная). Длительность эпизода от пары часов до нескольких недель и даже месяцев.
- Приступообразная или пароксизмальная. Продолжительность около 2-3 часов.
Четыре степени тяжести
Общепринятая клиническая классификация проводится по тяжести течения. Соответственно называют 4 этапа в развитии процесса.
1 степень (легкая)
Возникает на фоне прочих кардиальных и внесердечных патологий. Проявления субъективного плана минимальны или полностью отсутствуют. На уровне диагностических методик есть незначительные отклонения в картине ЭКГ.
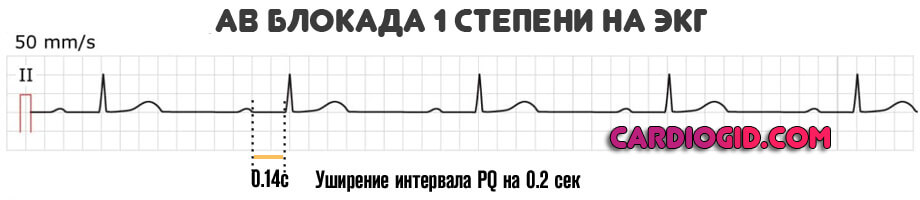
Восстановление возможно в течение 6-12 месяцев, но требуется не всегда. Показано динамическое наблюдение, по мере надобности — применение медикаментов.
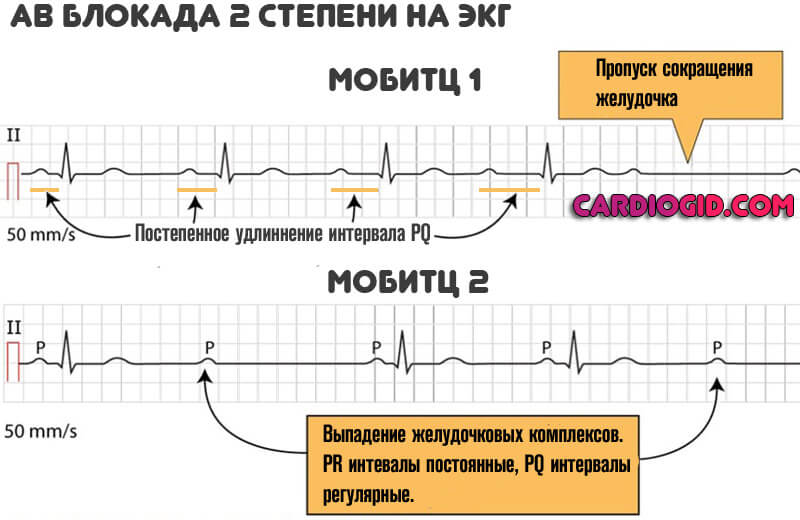
2 степень (средняя)
Подразделяется еще на 2 типа, в зависимости от электрокардиографических данных.
- АВ блокада 2 степени мобитц 1 характеризуется постепенным удлинением интервала PQ. Симптоматика также малохарактерна. Возникают минимальные проявления, которые практически не заметны, если не нагружать организм. Провокационные тесты достаточно информативны, но могут нести опасность для здоровья и даже жизни. Лечение идентичное, с большим упором на прием медикаментов.
- АВ блокада 2 степени мобитц 2 определяется выпадением желудочковых комплексов, что указывает на неполное сокращение кардиальных структур. Потому симптоматика куда ярче, не заметить ее уже трудно.
3 степень (выраженная)
Определяется выраженными отклонениями в работе мышечного органа. Изменения на ЭКГ выявить просто, проявлений интенсивны — возникает аритмия по типу замедления сокращений.
Подобные признаки не сулят ничего хорошего. На фоне комплексных органических дефектов возникает ослабление гемодинамики, ишемия тканей, возможна полиорганная недостаточность в начальной фазе.
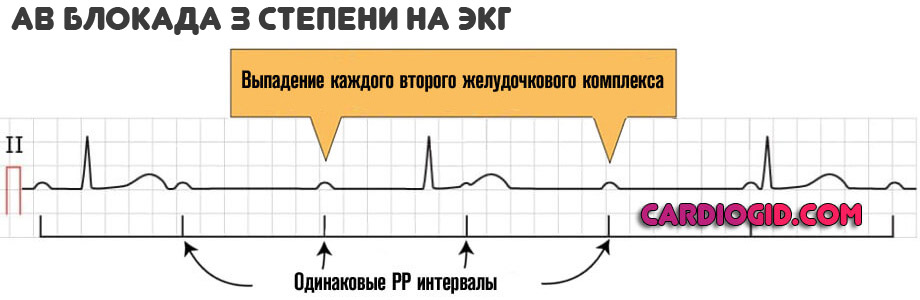
4 степень (терминальная)
Определяется полной блокадой, частота сердечного пульса 30-50. В качестве компенсаторного механизма желудочки начинают сокращаться в собственном ритме, возникают отдельные участки возбуждения.
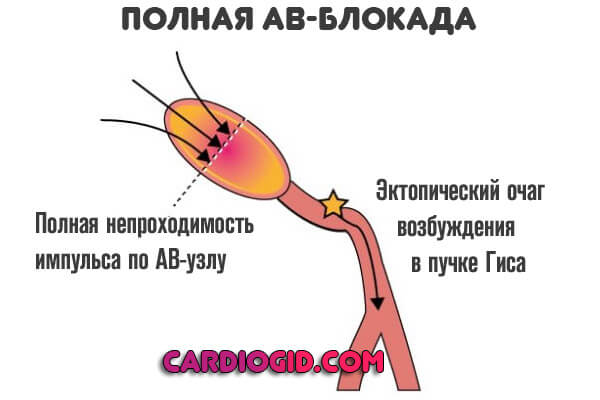
Все камеры работают на свой манер, что приводит к фибрилляции и желудочковой экстрасистолии. Смерть пациента — наиболее вероятный сценарий.
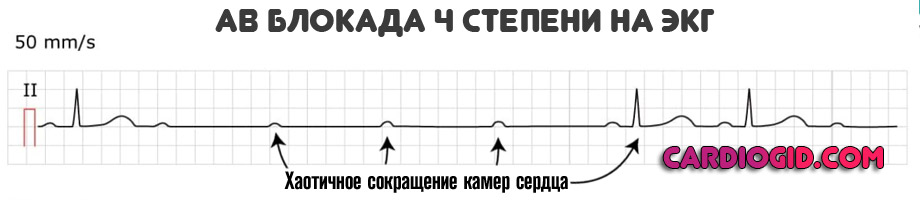
Клинические классификации используются для выявления конкретного вида заболевания, стадии, определения тактики терапии и диагностики.
Причины АВ блокады 1 степени
В основном это внешние факторы. Они могут быть устранены самим пациентом за редкими исключениями.
- Интенсивные физические нагрузки, чрезмерная активность. Возникает такое явление, как спортивное сердца. Нарушение проводимости — итог развитости кардиальных структур. На долю подобных причин приходится до 10% всех клинических ситуаций. Но поставить такой диагноз можно после длительного наблюдения и исключения органических патологий.
- Избыток лекарственных средств. Сердечных гликозидов, психотропных препаратов, блокаторов кальциевых каналов, спазмолитиков, миорелаксантов, наркотических анальгетиков, кортикостероидов.
- Нарушение процессов торможения нервной системы. Относительно безобидный фактор. Обычно является частью симптомокомплекса какого-либо заболевания.
Причины блокады 2-3 степеней
Намного серьезнее. Среди возможных факторов:
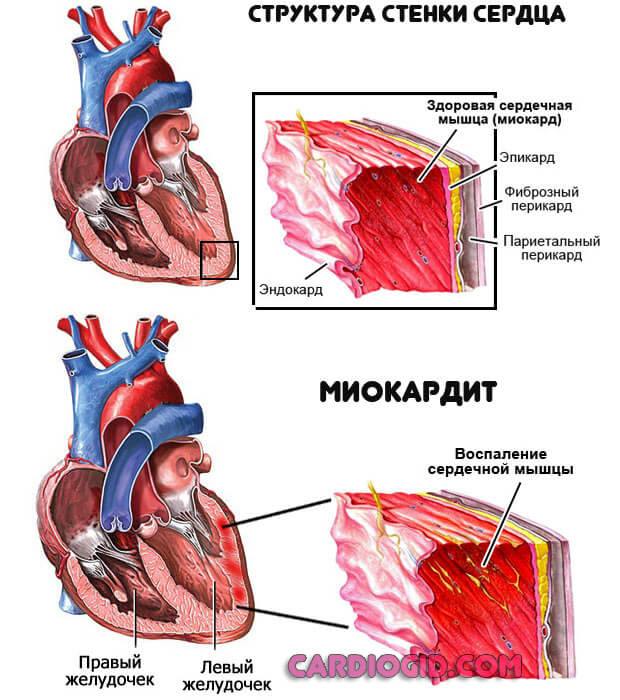
- Миокардит. Воспалительная патология мышечных слоев органа инфекционного или аутоиммунного (реже) генеза. Возникает как последствие в большинстве случаев.
Лечение в стационаре, клиническая картина яркая. Грозное осложнение — деструкция желудочков определяется в каждом десятом случае.
Особенно без специального антибактериального и поддерживающего воздействия.
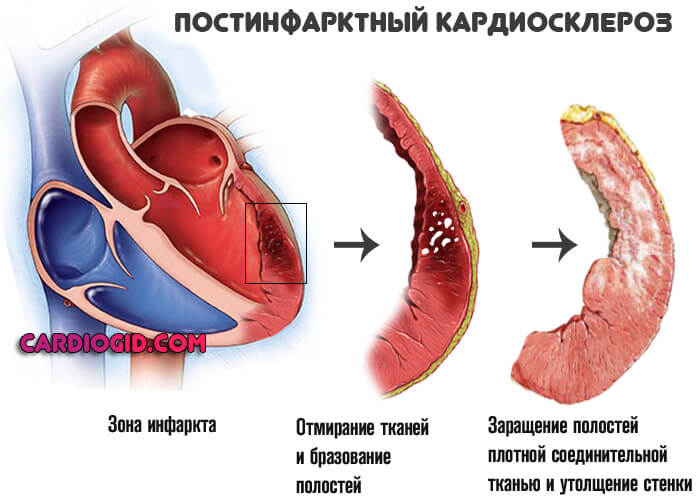
- Инфаркт. Острое нарушение трофики сердечных структур. Возникает в любом возрасте, преимущественно у пожилых пациентов. Также на фоне текущей ИБС, как осложнение.
Заканчивается некрозом кардиомиоцитов (клеток сердца), замещением активной ткани на рубцовую. Она не способна сокращаться и проводить сигнал. Отсюда АВ-блокада.
В зависимости от обширности можно говорить о степени тяжести. Чем больше структур пострадало, тем опаснее последствия.
Осложнения обширного инфаркта описаны в этой статье, симптомы предынфарктного состояния тут, причины и факторы риска здесь.
- Ревматизм. Аутоиммунный процесс, затрагивающий миокард. Лечение длительное, пожизненная поддерживающая терапия как результат.
Возможно замедлить деструкцию, предотвратить рецидивы, но полное избавление маловероятно.
Запущенное явление заканчивается повреждением пучков Гиса и нарушением проводимости.
- Ишемическая болезнь. По своему характеру похожа на инфаркт, но определенной критической массы процесс не достигает, поскольку кровоснабжение еще остается на приемлемом уровне. Однако некроз мышечного слоя не заставит себя долго ждать без лечения. Это логическое завершение ИБС.
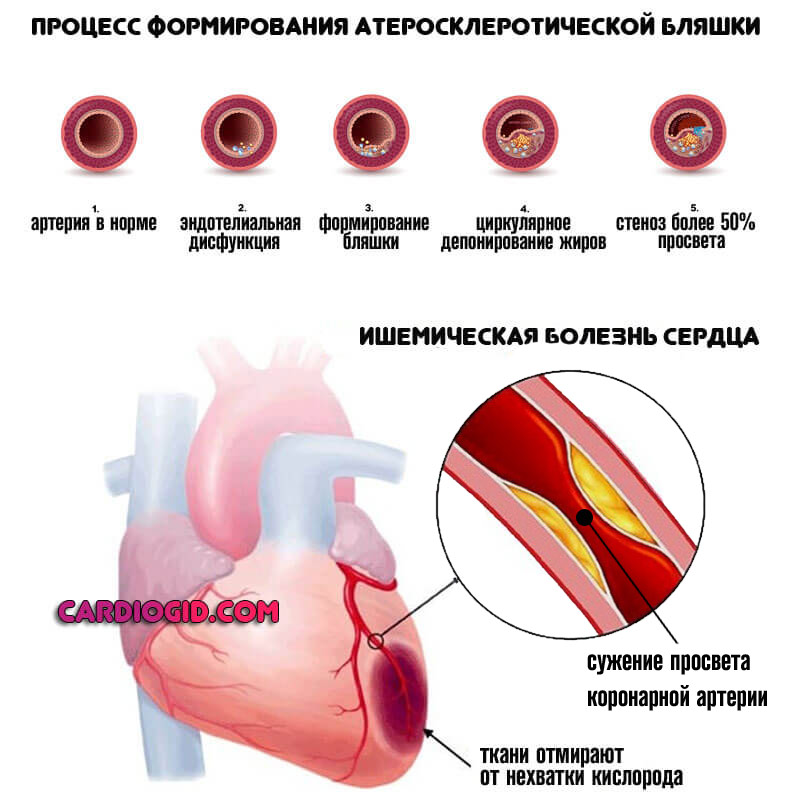
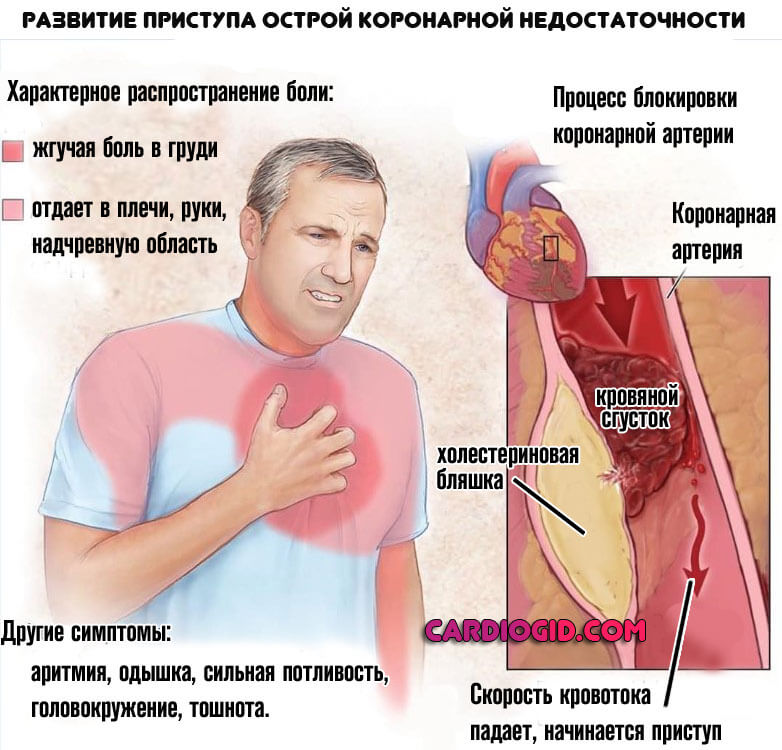
- Коронарная недостаточность. В результате атеросклероза с сужением или окклюзией соответствующих артерий, питающих кардиальные структуры. Проявления возникают на поздних стадиях. Блокада — одно из органических нарушений. Подробнее о коронарной недостаточности читайте здесь.
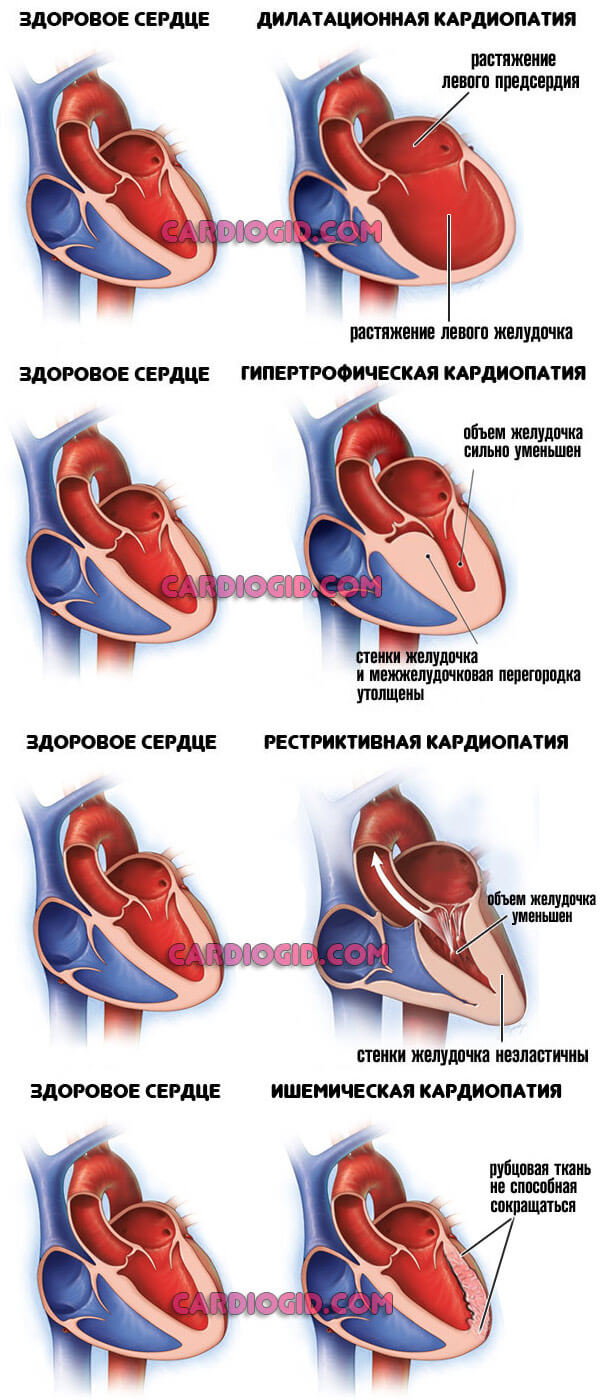
- Кардиомиопатия. Обобщенное наименование группы процессов. Возникает как следствие тяжелых соматических патологий.
Суть кроется в дистрофии мышечного слоя сердца. Сократимость падает, сигнал по поврежденным тканям проводится хуже, чем в нормальном положении.
Ослабление гемодинамики, ишемия, полиорганная недостаточность как следствия. Виды кардиомиопатии, причины и методы лечения описаны в этой статье.
Также сказывается наличие патологий надпочечников дефицитарного типа, щитовидной железы, сосудов, в том числе аорты.
Список можно продолжать дальше. Есть мнение об участии в процессе наследственного фактора. Так это или нет — понятно не до конца. В последние годы активно ведется изучение роли генетического компонента.
Симптомы в зависимости от степени
Клиническая картина зависит от этапа патологического процесса.
1 стадия:
Проявления полностью или преимущественно отсутствуют. Пациент чувствует себя нормально, отклонений в жизнедеятельности нет.
Обнаружить дефекты функционального плана можно только по результатам электрокардиографии. Часто это случайная находка, обнаруживается по мере профилактического обследования человека.
Возможна легкая одышка при интенсивной физической нагрузке (работа, бег, спортивные мероприятия изнуряющего плана).
Внимание:
Атриовентрикулярная блокада 1 степени благоприятна в клиническом отношении. При раннем обнаружении есть шансы на полное излечение без последствий.
2 стадия:
- Боли в груди неясного происхождения. Возникают в большинстве случаев. Это неспецифический признак. Длительность эпизода не свыше нескольких минут.
- Одышка на фоне интенсивных физических нагрузок. В спокойном состоянии ее нет.
- Слабость, сонливость, отсутствие работоспособности. Возможна апатичность, нежелание что-либо делать.
- Брадикардия. Изменение частоты сердечных сокращений в меньшую сторону. Угрожающего характера еще не имеет.
3 стадия:
- Одышка при незначительной физической активности. Даже при простой ходьбе.
- Головная боль. Определяется ишемическими нарушениями в церебральных структурах. Длительность варьируется от нескольких минут до часов и даже дней. Необходимо отграничение от мигрени.
- Вертиго. Вплоть до раскоординации движений, невозможности ориентироваться в пространстве.
- Аритмия по нескольким типам сразу. Замедление кардиальной деятельности соседствует с изменением временных интервалов между сокращениями.
- Обмороки.
- Понижение артериального давления до критических отметок.
- Резкое падение ЧСС.
Все три представленных выше симптома входят в структуру так называемого синдрома Морганьи-Адамса-Стокса. Это неотложное состояние. Длится оно несколько минут, но несет колоссальную опасность для жизни.
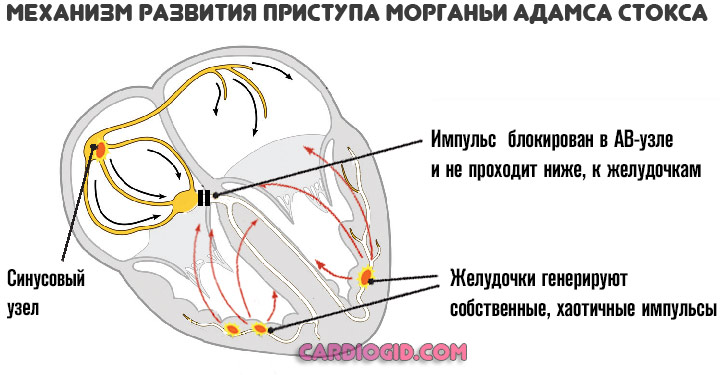
Возможны травмы, инсульт, инфаркт или остановка сердца. Если такого рода проявление имеет место — необходимо хирургическое лечение суть которого в имплантации кардиостимулятора.
4 стадия:
Ее называют не всегда. Она является разновидностью предыдущей, но определяется еще более тяжелыми симптомами. Отмечают массивные органические нарушения во всех системах.
Смерть при av блокаде 4 степени становится неминуемой, это вопрос времени. Однако чтобы так запустить патологию нужно постараться и сознательно игнорировать все сигналы собственного тела.
Методы диагностики
Ведение лиц с отклонениями в проводимости кардиальных структур — под контролем кардиолога. Если процесс осложнен и имеет опасный характер — профильного хирурга.
Примерная схема обследования включает в себя такие элементы:
- Опрос пациента на предмет жалоб, их давности и длительности. Объективизация симптомов и фиксация.
- Сбор анамнеза. В том числе семейной истории, определение образа жизни, наличия вредных привычек и прочих. Направлен на раннее выявление источника проблемы.
- Измерение артериального давления. На фоне запущенного процесса, ко второй стадии или тем более третьей, вероятны скачки АД. С помощью рутинной методики дать поймать такое состояния трудно.
- Суточное мониторирование по холтеру. Более информативный способ. АД и ЧСС оцениваются каждые полчаса или чаще, в зависимости от программы. Может проводиться неоднократно для повышения точности.
- Электрокардиография. Позволяет выявить функциональные нарушения со стороны сердца. Играет одну из ключевых ролей в деле ранней диагностики.
- ЭФИ. Модифицированный вариант предыдущего обследования. Однако имеет инвазивный характер. Через бедренную артерию вводится специальный щуп. Оценивается активности отдельных участков кардиальных структур. Довольно тяжелое исследование, но альтернатив иногда ему нет.
- Эхокардиография. С целью выявления органических нарушений. Классический вариант в итоге длительного течения блокады — кардиомиопатия разной степени тяжести.
- Анализ крови. На гормоны, общий и биохимический. Для комплексной оценки состояния организма, в частности эндокринной системы и метаболизма вообще.
По мере необходимости, если предыдущие методы не дают ответов на вопросы, применяются КТ, МРТ, коронография, радиоизотопное исследование. Решение принимает группа ведущих специалистов.
Варианты отклонений на ЭКГ
Среди характерных черт:
- Расширение интервала QT более чем на 0.2 с. На первой стадии это типичная находка.
- Удлинение PQ. Изменение частоты появления желудочковых комплексов. Так называемый мобитц 1.
- Полное выпадение сокращений нижних камер сердца. Или же попеременное, в симметричном порядке.
- Ослабление ЧСС (брадикардия) разной выраженности. Зависит от этапа патологического процесса.
АВ-блокада на ЭКГ отмечается специфично, и чем тяжелее фаза, тем проще диагностировать проблему.
Лечение в зависимости от степени
Терапия комплексная.
1 степень.
Показано длительное динамическое наблюдение. Подобная тактика может повторяться не один год. Если прогрессирования нет, постепенно частота консультаций кардиолога становится реже.
На фоне усугубления назначают медикаменты нескольких фармацевтических групп:
- Противогипертонические препараты. Разных видов.
- Антиаритмические.
Если имеет место воспалительная инфекционная патология используются антибиотики, НПВП и кортикостероиды. Лечение строго в стационаре.
Транзиторная АВ-блокада 1 степени (переходящая) — это единственный опасный случай, требующий терапии, при условии вирусного или бактериального генеза.
2 степень
Применяются препараты того же типа. В случае быстрого усугубления состояния смысла выжидать нет. Показана установка кардиостимулятора.
Независимо от возраста. Единственное исключение — пациенты старшей группы, которые могут не выдержать операции. Вопрос решается индивидуально.
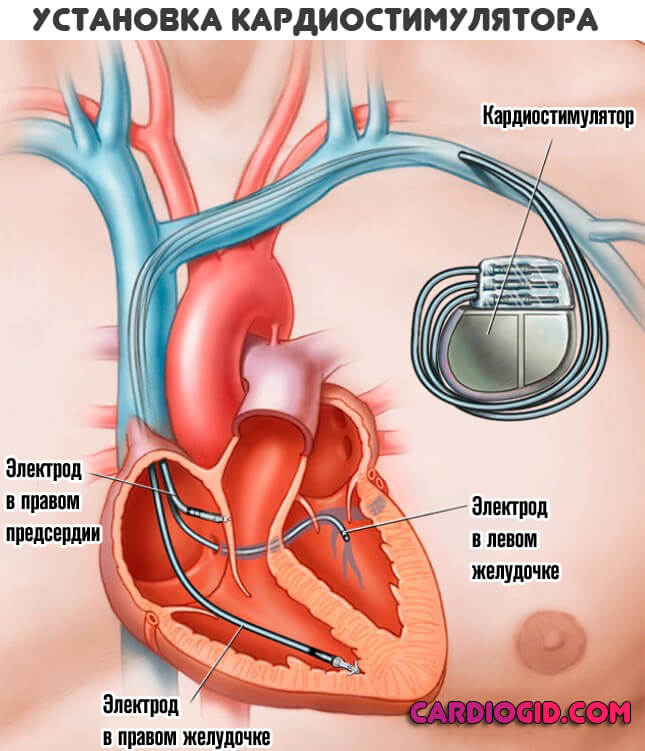
3-4 степени
Имплантация искусственного водителя ритма обязательна. Как только наступает терминальная фаза, шансы на излечение минимальны.
На протяжении всего периода терапии показано изменение образа жизни:
- Отказ от пагубных привычек.
- Диета (лечебный стол №3 и №10).
- Полноценный сон (8 часов).
- Прогулки, ЛФК. Главное не перетруждаться. Длительность произвольная.
- Избегание стрессов.
Народные рецепты могут быть опасны, поэтому не используются.
Прогноз и возможные осложнения
Типичные последствия:
- Остановка сердца. Реанимация в такой ситуации эффективна в минимальной степени, едва восстановившись, ритм снова изменится. Вероятен рецидив в перспективе нескольких дней.
- Кардиогенный шок. Потенциально летальное последствие. Причем смерть наступает почти в 100% случаев.
- Обморок и, как итог, травмы, может быть несовместимой с жизнью.
- Инфаркт или инсульт. Острое нарушение питания кардиальных структур и головного мозга соответственно.
- Сосудистая деменция.
Прогнозы зависят от этапа патологического процесса:
| 1 стадия. | Выживаемость близится к 100%. Риски есть только при наличии инфекционных поражений. |
| 2 этап. | Вероятность смерти около 20-30% без терапии. При полноценном лечении в 2-4 раза ниже. |
| 3 степень. | Летальность 40-60%. |
В терминальной фазе смерть неминуема. Терапия неэффективна.
Радикальное хирургическое воздействие с установкой кардиостимулятора существенно улучшает прогноз.
В заключение
Атриовентрикулярная блокада — это нарушение проводимости от синусового узла к предсердиям и желудочкам. Результат — тотальная дисфункция мышечного органа. Летальность высокая, но времени на лечение и диагностику достаточно. Это внушает оптимизм.
Источник
