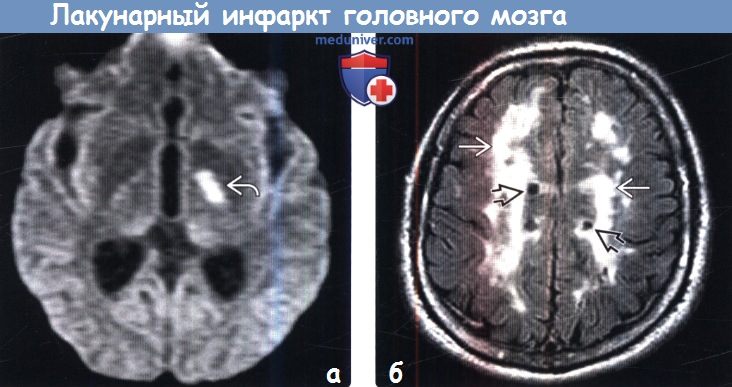
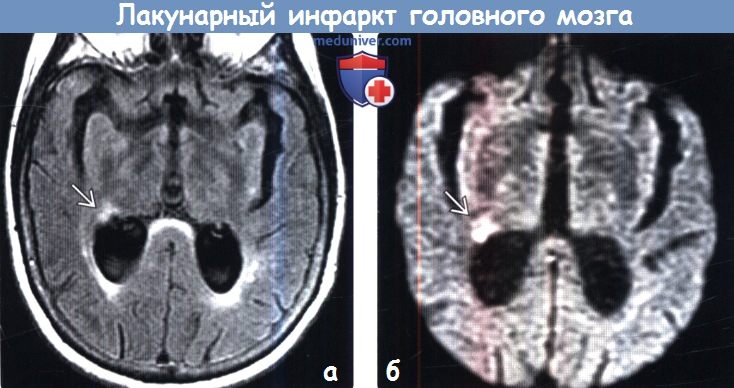
Лакунарный инсульт на кт
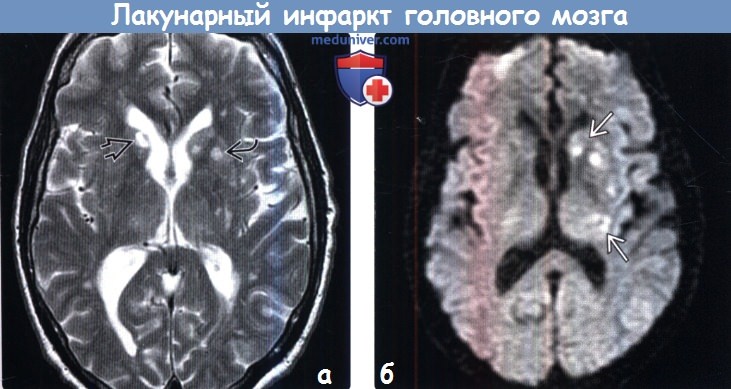
Диагностика лакунарного инфаркта головного мозга по КТ, МРТа) Терминология: б) Визуализация: 1. Общие характеристики лакунарного инфаркта головного мозга: 2. КТ при лакунарном инфаркте головного мозга:
3. МРТ при лакунарном инфаркте головного мозга: 4. Рекомендации по визуализации:
в) Дифференциальный диагноз лакунарного инфаркта головного мозга: 1. Расширенные периваскулярные пространства: 2. Etat crible (с французского — криброзное состояние): 3. Нейроцистицеркоз:
г) Патология: 1. Общие характеристики лакунарного инфаркта головного мозга: 2. Макроскопические и хирургические особенности: 3. Микроскопия: д) Клиническая картина лакунарного инфаркта головного мозга: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение: е) Диагностическая памятка: ж) Список литературы:
– Также рекомендуем “Синдром гиперперфузии головного мозга на КТ, МРТ” Редактор: Искандер Милевски. Дата публикации: 22.3.2019 |
Источник
Прежде чем рассматривать что такое «лакунарный инсульт», необходимо дать определение (разъяснение) понятию «инсульт», являющегося носителем различных его (т.е., инсульта) характеристик.
Инсульт – это клинический синдром, который проявляется острым нарушением локальных функций мозга, продолжающееся более 24 часов, или приводящее к смерти (в том числе и досуточной); может быть вызван либо спонтанным (! нетравматическим) кровоизлиянием в вещество мозга или под мозговые оболочки (первичный геморрагический инсульт или субарахноидальное кровоизлияние соответственно), либо недостаточностью кровообращения в определенной зоне мозга в результате снижения мозгового кровотока, тромбоза или эмболии, связанных с заболеваниями сердца, сосудов или крови (ишемический инсульт, или инфаркт мозга). Это определение объединяет инсульт в результате инфаркта мозга, первичного геморрагического инсульта, внутрижелудочкового кровоизлияния и большинства случаев субарахноидального кровоизлияния (САК).
(!) Обратите внимание: «инсульт» это – «не очаг» ишемии/некроза или кровоизлияния, имеющий отношение к головному (и спинному) мозгу и выявляемый с помощью методов нейровизуализации (КТ, МРТ), а это – «клиническая картина» (клинический синдром). Например, формирование участка инфаркта в отделе головного мозга, который не имеет важного значения для осуществления высших психических функций, чувствительности, движения и др. протекает асимптомно (без клинических проявлений), поэтому выявление такого «инфаркта» с помощью КТ/МРТ – не позволяет выставлять диагноз «инсульт».
В понятие инсульта не входят травматические субдуральное, эпидуральное и внутримозговое кровоизлияния, а также инфаркт мозга вследствие травмы, инфекции или опухоли. Диагноз инсульта не ставится больным с инфарктом сетчатки, несмотря на то, что в основе инфаркта мозга и сетчатки часто лежат сходные причины, и эти состояния характеризуются сходным прогнозом в отношении повторных нарушений мозгового кровообращения. Также в данное определение не входят пациенты с САК, у которых сохранено сознание, отмечается головная боль, но нет неврологического дефицита (ригидность мышц присутствует не всегда и может наблюдаться в течение первых нескольких часов).
«Инсульт» означает «удар», это – сокращение от старого названия «апоплексический удар». Слово «апоплексия» заимствовано во французском и латинском языках из греческого языка и означает внезапную утрату движений или чувствительности, как после удара молнией. Слово «апоплексия» происходит от apoplessein («обездвиженный ударом»); от plessein («удараять») и apo (что означает «от» и в данном случае подразумевает «полностью»).
Лакунарный инсульт – это инсульт, причиной которого является инфаркт, трансформирующийся в последующем в небольшую полость – лакуну, что и определило название инсульта и патологического процесса лежащего в его основе. Таким образом, лакунарный инсульт – это один из видов ишемических нарушений мозгового кровообращения при (как правило) артериальной гипертензии (АГ), имеющий определенную клиническую и морфологическую картину, характеризующуюся развитием небольших очагов некроза с образованием «полостей-лакун» в глубинных отделах головного мозга из-за поражения перфорирующих артерий, вследствие чего классические лакунарные инсульты, возникающие при АГ, никогда не поражают кору больших полушарий мозга (иногда причиной лакунарного инсульта и образования лакун может быть не только «ишемия-некроз», но и небольшое кровоизлияние в этих же областях). Величина лакунарного инфаркта мозга – от 0,1 см и менее до 1,5-2,0 см (определяется по максимальной зоне инфаркта). Некоторые лакунарные инфаркты выявляются только при гистологическом исследовании. Лакуны диаметром более 2,0 см встречаются крайне редко и называются гигантскими.
Термин «лакуна» обязан своим происхождением французскому врачу и исследователю Decambre, впервые в 1838 году применившему его при описании небольших полостей в веществе головного мозга, образовавшихся вследствие резорбции размягчений. Лишь спустя более 60 лет, в 1901 – 1902 гг., известные неврологи Маrie и Ferrаnd описали морфологию лакун и отдельные клинические проявления лакунарных поражений мозга. Еще через 60 лет, в 60–х –80–х годах ХХ века появились работы C. Fisher (1982, 1986), в которых впервые была сделана попытка связать воедино клинику, морфологию, диагностику и лечение лакунарного инсульта, а сами лакунарные инсульты стали рассматриваться как особый вид ишемических повреждений мозга при АГ.
Еще раз стоит отметить (поскольку это важно для понимания сути все проблемы), что классические лакунарные инфаркты (ЛИ) возникающие при АГ, редко поражают кору больших полушарий мозга, что объясняется нарушением кровотока исключительно в бассейне пенетрирующих, перфорантных, внутримозговых артерий диаметром от 40 до 900 мк. ЛИ является самой частой патологоанатомической находкой, выявляемой при аутопсии у лиц пожилого и старческого возраста, страдающих артериальной гипертензией. Среди всех случаев инсульта при артериальной гипертензии свыше 15 % приходится на лакунарные [инсульты] (Мякотных В.С., Боровкова Т.А., 2004). Разумеется, нельзя полностью отвергать и иной механизм образования лакун в веществе головного мозга, например, атеросклеротический или сочетанный, при котором приблизительно равноценное патогенетическое значение имеют как АГ, так и атеросклероз (у данного конкретного больного).
Для развития ЛИ имеют значение анатомические особенности строения пенетрирующих (перфорантных, внутримозговых) артерий – они имеют мало коллатералей (Верещагин Н.В. и др., 1997). Морфологическими изменениями, возникающими в указанных выше артериях при АГ являются: плазморрагии, фибриноидный некроз, гиалиноз, отложение липидов, замещение стенок артерий соединительной тканью. Данные изменения строго локальны, имеют сегментарный (до 10 мм) характер. В целом описываемая патологоанатомическая картина получила название сегментарной артериальной дезорганизации или сегментарной фибриноидной дегенерации; возможно развитие микроаневризм, которые, как было отмечено выше, могут приводить не к ишемии, а к небольшому кровоизлиянию в вещество головного мозга. Внутримозговые артерии относятся к сосудам мелкого калибра, поэтому не попадают под определение классических мишеней атеросклероза – артерий крупного и среднего калибра, из-за чего отдельные авторы разделяют лакунарный инсульт на «атеросклеротические» и «гипертонические» как по морфологической картине, так и патогенетическому механизму развития (Верещагин Н.В. и др., 1997); но, по мнению В. С. Мякотных и Т. А. Боровковой (2006), механизм образования лакун в веществе головного мозга у пожилых и престарелых лиц носит сочетанный характер, с приблизительным равноценным патогенетическим значением АГ и атеросклероза. Возможно, речь идет не столько об атеросклеротическом, сколько об артериосклеротическом процессе, который в принципе сопоставим с патологическими изменениями стенки сосуда, характерными для АГ, тем более, что в последние годы в литературе появляются сообщения о возможности развития атеросклеротического процесса в артериях малого диаметра, с повышением частоты атеросклеротического стеноза сосудов в возрасте старше 60 лет (Сергиенко В.Б. и др., 1999; Armentano R. et al., 1995).
На основании выявляемых на секции и при гистологическом исследовании морфологических особенностей лакунарного инсульта, в том числе топографических взаимоотношений между пораженным сосудом (интрацеребральной артерией) и непосредственно очагом лакунарного инсульта выделено четыре варианта морфологической картины лакунарного инсульта (Верещагин Н.В. и др., 1997):
1. облитерированные и склерозированные артерии с некротизированными стенками вплотную примыкают к инфаркту, но в нем самом не обнаруживаются;
2. характерна своеобразная ампутация артерии в пределах инфаркта, развившегося в ее бассейне;
3. организующиеся и организованные инфаркты располагаются на некотором расстоянии от измененных артерий, то есть в бассейне их ветвей;
4. организованные и организующиеся инфаркты возникают в бассейне ветвей артерий, утративших миоциты средней оболочки на предыдущих стадиях АГ.
Лакунарный инсульт, имеющий в своей основе ЛИ, клинически проявляется лакунарным синдромом (ЛС). При этом для лакунарного инсульта, как правило, характера клиническая диссоциация, которая проявляется* наличием выраженного и/или распространенного неврологического [не-коркового и не-альтернирующего] двигательного и/или чувствительного дефекта (дефицита) на фоне отсутствия общемозговой симптоматики (т.е. на фоне резко выраженного неврологического дефицита отсутствует клинически значимое нарушение уровня сознания и нарушение витальных функций). Считается, что имеющаяся у лакунарного инсульта характерная клиническая картина, складывающаяся из общих клинических признаков и лакунарных синдромов, позволяет ставить его (лакунарного инсульта) диагноз прижизненно (Верещагин Н.В. и др. 1997; Мякотных В.С., Боровкова Т.А., 2006). Рассмотрим характерные для лакунарного инсульта общеклинические признаки и лакунарные синдромы.
Общие клинические признаки лакунарного инсульта:
1. обязательное присутствие артериальной гипертензии в анамнезе; частое развитие во сне (ночью) при наличии предшествующей головной боли и повышенного АД вечером;
2. в период развития инфаркта АД умеренно повышено или в пределах нормы, головная боль отсутствует или незначительна, а уровень бодрствования не снижается; отсутствуют менингеальные симптомы и нарушения высших корковых функций (даже при клинически отчетливом правостороннем гемипарезе);
3. очаговая неврологическая симптоматика нарастает в течение нескольких часов или дней, возможно интермиттирующее или ступенеобразное развитие заболевания;
4. характерно хорошее восстановление двигательных функций, чаще в течение от нескольких дней до 6 месяцев, но в этот период возможно развитие повторных лакунарных инсультов;
5. ангиография не выявляет патологии;
6. при проведении КТ, МРТ определяется средний объем очага пониженной плотности – 1,7 мм, лучшая визуализация очага – к 7-му дню заболевания, но очень часто КТ и МРТ вообще не выявляет отчетливых признаков патологии из–за малых размеров очагов ЛИ.
ОБРАТИТЕ ВНИМАНИЕ!
из статьи (лекции) «Церебральная спорадическая неамилоидная микроангиопатия: патогенез, диагностика и особенности лечебной тактики» Кулеш А.А., Дробаха В.Е., Шестаков В.В.; ФГБОУ ВО «Пермский государственный медицинский университет им. акад. Е.А. Вагнера» МЗ РФ, Пермь (журнал «Неврология, нейропсихиатрия, психосоматика» №4, 2018):
« … Установление диагноза лакунарный инфаркт у пациентов без идентифицированного при ДВИ МРТ (диффузионно-взвешенная МРТ) клинически актуального очага является сомнительным, как и верификация данного типа инсульта лишь на основании наличия «лакунарного синдрома» (ввиду того, что у 16 – 23% пациентов имеются клинико-нейровизуализационные диссоциации) [Potter G, Doubal F, Jackson C, et al. Associations of clinical stroke misclassification (clinical-imaging dissociation) in acute ischemic stroke. Cerebrovasc Dis. 2010;29(4): 395-402. doi: 10.1159/000286342. Epub 2010 Feb 19]. При этом у значительной части пациентов с ЛИ наблюдается регресс симптомов в течение нескольких минут или часов при наличии ДВИ-позитивного очага. К данной категории пациентов предлагается применять термин «транзиторные симптомы, связанные с инфарктом» (transient symptoms associated with infarction) [ Molad J, Ben-Assayag E, Korczyn AD, et al. Clinical and radiological determinants of transient symptoms associated with infarction (TSI). J Neurol Sci. 2018 Jul 15;390:195-199. doi: 10.1016/j.jns.2018.04.038. Epub 2018 Apr 24]» статью).
Известны следующие лакунарные синдромы:
1. изолированный двигательный гемипарез (примерно в 50% случаев) – односторонняя слабость, охватывающая два или три отдела (лицо, руку и ногу); часто имеются объективные но не субъективные чувствительные нарушения; имеется пирамидное / кортикоспинальное распределение пареза (то есть в основном в мышцах, противодействующих силе тяжести, – в мышцах осуществляющих приведение и наружную ротацию плеча, разгибание в локтевом суставе, супинацию, разгибание кисти и ее пальцев, сгибание и приведение бедра, сгибание в коленном суставе, тыльное разгибание стопы и ее пальцев);
2. изолированная гемианестезия (примерно в 5% случаев) – объективные симптомы нарушения чувствительности с субъективными признаками или без них, с вовлечением всех видов чувствительности (тактильной, болевой, температурной, мышечно-суставной или проприоцепции) или же без нарушения проприоцепции, в лице и руке, в руке и ноге или лице, руке и ноге (то есть с таким же распределением, как при изолированном двигательном гемипарезе);
3. гемипарез + гемианестезия (примерно в 35% случаев) – сочетание пареза и утраты чувствительности в лице и руке, руке и ноге или лице, руке и ноге без каких-либо других нарушений;
4. атактический гемипарез (примерно в 10% случаев) – сочетание пареза с пирамидным / кортикоспинальным распределением и мозжечковой атаксией с вовлечением руки и/или ноги на одной стороне тела;
5. возможно развитие ЛС в виде: «синдрома дизартрии и неловкой руки» (вариант атактического гемипареза); «изолированного центрального паралича мышц лица» и «гемихори – гемибаллизма».
* Обратите внимание (запомните): ни один из лакунарных синдромов не включает: нарушения сознания, дефекта полей зрения, острого нарушения корковых функций (афазии, нарушения зрительно-пространственного восприятия или преимущественного выпадения глубокой чувствительности); ничего, что позволило бы заподозрить поражение ствола мозга (диплопии, альтернирующих чувствительных и двигательных нарушений)
(!) C прогностической точки зрения особый интерес представляют «немые» ЛИ, поскольку множественные ЛИ в таких случаях, не проявляясь грубоорганической неврологической симптоматикой, могут служить причиной выраженных когнитивных нарушений и деменции. Поэтому изучение вопроса патогенеза «немых» ЛИ имеет большое значение.
Таким образом, диагностика лакунарного инсульта основана на сопоставлении достаточно выраженной неврологической симптоматики (ЛС) при сохранении сознания и высших корковых функций, а также на отсутствии при этом отчетливых изменений при проведении КТ, МРТ мозга и на выявлении существующей в течение нескольких лет АГ. Следует помнить, что в подавляющем большинстве случаев с помощью МРТ не удается вообще выявить наличие ЛИ, так как основная масса подобного рода поражений имеет размеры, не превышающие 1,0 мм в диаметре, что редко поддается отчетливой нейровизуализации; поэтому как раз отсутствие изменений на томограммах при наличии клинической картины ишемического инсульта у человека, страдающего АГ, должно наводить врача на мысль о развитии лакунарного инсульта. Также для лакунарного инсульта характерна неизменность уровня таких ферментов ликвора, как ангиотензинпревращающего, креатининкиназа, лактатдегидрогеназа, тогда как примерно в 80% случаев корковых инфарктов наблюдается повышение уровня хотя бы одного фермента.
Топический диагноз при лакунарном инсульте (или в каких отделах головного мозга локализуются очаги, вызывающие ЛС):
1. изолированный двигательный гемипарез – очаг расположен там, где двигательные пути идут компактно, отдельно от других путей: во внутренней капсуле или мосту, иногда в лучистом венце или ножке мозга, редко в пирамиде продолговатого мозга;
2. изолированная гемианестезия – очаг обычно находится в таламусе, но, возможно, и в стволе мозга;
3. гемипарез + гемианестезия – очаг обычно находится в таламусе или во внутренней капсуле, но может располагаться в лучистом венце или в мосту; по сравнению с другими лакунарными синдромами, инсульт с двигательными и чувствительными нарушениями чаще развивается при обширном корковом или подкорковом инфаркте;
4. атактический гемипарез – очаг обычно находится в мосту, внутренней капсуле или ножке мозга; дизартрия в сочетании с центральным парезом лицевой мускулатуры или без него также может представлять собой лакунарный синдром, при котором очаг локализуется там же, где и очаг, вызывающий атактический гемипарез, однако возможны и др. локализации;
5. синдрома дизартрии и неловкой руки – очаги: верхняя часть основания моста, внутренняя капсула – семиовальный центр; изолированного центрального паралича мышц лица – очаги: лучистый венец, внутренняя капсула; гемихорея / гемибаллизм – очаги: чечевицеобразное ядро, хвостатое ядро.
читайте также пособие для врачей «Лакунарные инфаркты головного мозга: клиника, диагностика, вторичная профилактика» утверждено к печати решением Ученого Совета СПб НИПНИ им. В.М. Бехтерева Протокол №10 от 20.10.2010 (Санкт-Петербург 2011) [читать]
и статью «Хорея вследствие лакунарного инфаркта» Вахнина Н.В., Цой А.Э., Воскресенская О.Н., Дамулин И.В.; ГБОУ ВПО Первый МГМУ им. И.М. Сеченова, кафедра нервных болезней и нейрохирургии, Клиника нервных болезней им. А.Я. Кожевникова (Неврологический журнал, 2015, т. 20, № 4) [читать]
читайте также статью: Болезнь мелких сосудов (БМС) (на laesus-de-liro.livejournal.com) [читать]
Источник