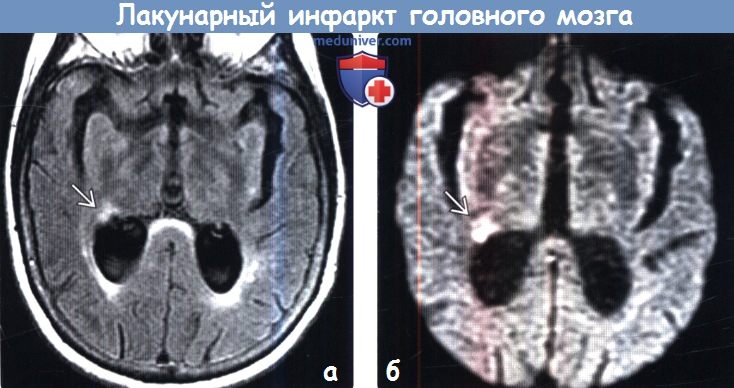
Лакунарный инфаркт правой теменной доли

Что это такое — лакунарный инфаркт головного мозга? Это не что иное, как ишемический инсульт головного мозга со своими собственными физиологическими и анатомическими особенностями, из-за чего его и называют лакунарным.
Эта форма заболевания сосудов мозга была выделена благодаря открытию и внедрению в практику методик, которые дают возможность специалистам увидеть изменения в головном мозге – компьютерной, магнитно-резонансной томографии (МРТ).
Характеристика такого инсульта
Это острые нарушения кровообращения в головном мозге, развивающиеся в глубинных артериях головного мозга. Очаги имеют небольшой диаметр, порядка 1–1,5 см. Со временем на месте небольшого участка ишемии формируется киста – лакуна, поэтому такая разновидность инсульта получила название лакунарный инфаркт.

По данным специальной медицинской литературы, лакунарные инфаркты составляют 15% от всех инсультов. Изучением вопроса в разное время российские ученые-неврологи: Е.И. Гусев, Е.В. Шмидт, В.И. Скворцова. Благодаря их усилиям установлено, что частота проблемы у трудоспособных людей (25 – 64 лет) составляет 1 – 3 случая на 1000 населения.
Еще несколько десятилетий назад лакунарный инфаркт рассматривался, как доброкачественный процесс, своеобразный микроинсульт.
Причины и факторы риска
Основными причинами появления лакун считаются:

- Артериальная гипертензия. Развитие лакунарного инфаркта возможно как при кризовом ее течении, так и при стабильном артериальном давлении.
- Атеросклероз головного мозга. Несмотря на присутствие атеросклеротических поражений магистральных артерий головы, значительных стенозов в большинстве случаев не обнаруживается.
- Сочетание атеросклероза и артериальной гипертензии.
- Врожденные особенности или пороки развития сосудов мозга.
- Лакунарный инсульт может быть вызван микроэмболией мелких артерий. Это бывает при некоторых нарушениях ритма (фибрилляции предсердий), после перенесенного инфаркта миокарда.
- Сахарный диабет. Повышение уровня глюкозы в крови вызывает специфические диабетические поражения – ангиопатии сосудов, в том числе и головного мозга. Прогрессирование атеросклероза прямо пропорционально тяжести диабета.
- Курение. Никотин увеличивает вязкость крови и вызывает спазм (сужение) сосудов.
Предрасполагающими факторами служат возраст старше 85 лет, принадлежность к мужскому полу.
Клиника: симптомы и признаки
Обычно заболевание протекает без потери сознания. Из-за бедности симптомов часто диагностируется с запозданием. В момент развития инфаркта может быть повышение артериального давления или нарушение ритма. Единичные лакуны проявляются неврологическими симптомами, не приводящими к полной обездвиженности и необходимости постороннего ухода.
Варианты клинических симптомов:
- Моторный лакунарный инфаркт. Проявляется легким ограничением подвижности либо одной конечности, либо обеих.
- Чувствительный инфаркт. Это снижение чувствительности половины тела или конечности.
- Координаторный инсульт. Обнаруживаются нарушения координации. Больной жалуется на головокружения, неуверенную походку из-за шаткости.
- Лакунарный инфаркт, проявляющийся интеллектуальными нарушениями: замедлением мыслительных процессов, снижением памяти, внимания.

Возможны другие варианты с комбинированием описанных клинических признаков или, наоборот, с отсутствием каких-либо симптомов.
Опасность и последствия
Годы наблюдений показали, что у трети пациентов после подобных нарушений мозгового кровообращения через год развивается паркинсонизм, а в отдаленном периоде – слабоумие или, по-другому, сосудистая деменция.
Появляются провалы в памяти, пациент не способен анализировать ситуацию, забывает дорогу домой, путает родных, становится неопрятным.
Другим явлением часто последствием считают депрессию, уход в болезнь. Обычно это происходит при появлении множественных лакун.
Классификация
Клиническая классификация базируется на клинических симптомах и рассмотрена в разделе, посвященном симптомам лакунарного инфаркта.
В развитии болезни выделяют:
- острейший период – это первые 3 суток;
- острый – 28 суток;
- ранний восстановительный – последующие 6 месяцев после перенесенного нарушения кровообращения;
- поздний восстановительный – на протяжении 2 лет.
Из-за неярких симптомов и отсутствия выраженных двигательных речевых и чувствительных расстройств, описать особенности каждого промежутка весьма затруднительно. Поэтому такое разделение имеет второстепенное значение.
Диагностика
 Заподозрить лакунарный инфаркт можно на основании жалоб больного. Однако с полной уверенностью рассуждать о характере поражения мозга возможно после детального обследования с использованием высокотехнологичной аппаратуры.
Заподозрить лакунарный инфаркт можно на основании жалоб больного. Однако с полной уверенностью рассуждать о характере поражения мозга возможно после детального обследования с использованием высокотехнологичной аппаратуры.
Обычно это томография, исследующая головной мозг на различных уровнях. Аппарат делает пошаговые, виртуальные срезы.
Сигнал от структур человеческого организма подается на персональный компьютер врача-рентгенолога и преобразуется в изображение. Чем меньше шаг, тем выше вероятность обнаружения лакуны.
Одновременно необходимо провести поиск причин инфаркта. Диагностический комплекс выглядит следующим образом:
- Общеклинические анализы крови и мочи. Анализ крови на глюкозу. Биохимический анализ, с определением уровня холестерина и липопротеидов, показателей свертывающей системы крови.
- Электрокардиография для диагностики нарушений ритма (таблицу расшифровки и нормы ЭКГ у взрослых найдете в другой статье).
- Ультразвуковое дуплексное сканирование. Ультразвук позволяет увидеть стенку сосуда с врожденными дефектами и признаками атеросклероза.
Тактика лечения
Для адекватной терапии и в дальнейшем с целью профилактики повторных нарушений мозгового кровообращения, пациентам назначается аспирин для уменьшения агрегации элементов крови (склеивания и формирования тромбов) и улучшения ее текучести. Наиболее приемлемой дозой считается 75 мг ацетилсалициловой кислоты, выпускаемой специально для этих целей.
При невозможности принимать аспирин из-за непереносимости или побочных явлений возможна замена на дипиридамол в дозе 200 мг ежесуточно или 75 мг клопидогрела. Дозировки уточняются и регулируются профильными специалистами.
Нормализация кровообращения достигается назначением препаратов, улучшающих микроциркуляцию. Оптимальный выбор – ницерголин, винпоцетин, пентоксифиллин. Сначала проводится курс внутривенных капельных введений, с переходом на длительный прием таблетированных форм.
 Одновременно рекомендуются нейротрофики – медикаменты, оптимизирующие снабжение мозга кислородом, и стимулирующие восстановление. Это церебролизин, актовегин, цитиколин и препараты гинкго билоба (мемантин, танакан, билобил).
Одновременно рекомендуются нейротрофики – медикаменты, оптимизирующие снабжение мозга кислородом, и стимулирующие восстановление. Это церебролизин, актовегин, цитиколин и препараты гинкго билоба (мемантин, танакан, билобил).
При развитии признаков слабоумия и формировании лакунарного состояния назначают антихолинэстеразные препараты и предшественники ацетилхолина, биологически активного вещества, участвующего в проведении импульсов по нервным стволам. Это прозерин, нейромидин, галантамин в необходимых дозировках.
При паркинсонизме пациент нуждается в приеме специфических препаратов для уменьшения дрожания (циклодол, амантадин).
Для восстановления умственных способностей и уменьшения проявлений деменции надо максимально задействовать интеллект пациента, заставляя его заучивать на память стихи, давая решать простые математические задачи.
Так как ведущая причина – гипертоническая болезнь, то адекватное его снижение можно рассматривать, как одно из звеньев лечебного процесса. Подбирает адекватную дозу и комбинацию препаратов терапевт и кардиолог. При назначении схемы коррекции учитывается возраст больного и наличие значимых сопутствующих болезней: сахарного диабета, хронических заболеваний почек.
Прогноз и профилактика
О роли аспирина и других разжижающих кровь препаратов упоминалось выше. Однако без коррекции образа жизни, изменения привычных установок, касающихся питания и вредных привычек, невозможна успешная борьба с последствиями лакунарного инфаркта, профилактика лакунарного состояния и сосудистой деменции.
 Что подразумевается под этим:
Что подразумевается под этим:
- Увеличение двигательной активности, уменьшение в рационе, продуктов, содержащих холестерин.
- Отказ от курения и злоупотребления алкоголем. Разрешается бокал красного сухого вина при отсутствии других противопоказаний.
- Соблюдение абсолютно всех рекомендаций по лечению артериальной гипертензии и сахарного диабета.
Обнаружение во время ультразвукового дуплексного сканирования признаков атеросклеротического поражения, высокий уровень «плохого» холестерина и липопротеидов – показания к назначению гипохолестериновой диеты и препаратов, снижающих холестерин.
Принимают эти лекарства длительно, под контролем биохимического анализа крови из-за их гепатотоксичности. Если имеет место выраженный, более 70%, стеноз основных артерий, рекомендована консультация сосудистого хирурга.
- При высоком риске эмболии, показано адекватное лечение аритмии и назначение мощных лекарств для разжижения крови. Категорически не рекомендуется заниматься самолечением, так как эти средства при неграмотном назначении способны вызвать смертельно опасные кровотечения.
Прогноз зависит от дисциплины со стороны пациента и его родственников, которые должны быть заинтересованы в выздоровлении и предупреждении развития интеллектуальных расстройств у больного.
Источник
Общие сведения
Одной из разновидностей инфаркта головного мозга (ишемического инсульта) является лакунарный инфаркт, который представляет собой небольшое по величине (до 15 мм в диаметре) повреждение мозга, возникающее при нарушении локального кровообращения и газового обмена. Причины возникновения такой ситуации разнообразны и не до конца изучены, но чаще всего это – закупорка питающих сосудов в результате изменения их стенок (атеросклероз, воспаление), попадание эмболов (тромбы, капельки жира, колонии бактерий и др). Большинство из них обнаруживаются в перивентрикулярной области, базальных ганглиях, таламусе – центральных, глубоко расположенных структурах головного мозга. На долю лакунарных инфарктов приходится 20-30% всех инсультов.
Факторы риска
Лакунарный инфаркт может возникнуть в любом возрасте человека, но вероятность его возникновения увеличивается с возрастом и достигает максимального значения после 85 лет. Чаще нарушения кровообращения мозга возникают у мужчин. Наиболее значимые факторы риска возникновения лакунарных инфарктов мозга это:
- гипертоническая болезнь,
- сахарный диабет,
- хроническая почечная недостаточность,
- постинфарктный кардиосклероз,
- аномалии в системе кровообращения и пороки сердца,
- ревматизм,
- аритмии сердца,
- нарушения свертывающей системы крови, заболевания крови.
Клиническая картина
Клиническая симптоматика возникновения инфаркта мозга может быть незначительной или отчетливой, но кратковременной. Это зависит от локализации очага повреждения в центральной нервной системе. Чаще она представлена моно- или гемипарезами, расстройствами статики и координации движений, синдромом речевых нарушений и памяти. Общемозговые симптомы (вялость, заторможенность, спутанность сознания, головная боль, тошнота и рвота), как правило, отсутствуют.
Метод диагностики
Магнитно-резонансная томография (МРТ) – наиболее предпочтительный метод в определении локализации, а главное – в оценке стадии развития ишемического процесса. В острую фазу наибольшую информацию несут диффузионно-взвешенные изображения (сокращенно: ДВИ) – изображения, полученные с помощью специализированной импульсной последовательности, предусмотренной в МР-томографах экспертного класса, которую мы применяем при исследовании всех без исключения пациентов.
При использовании ДВИ можно увидеть минимальное изменение диффузии (скорости движения) жидкости в мозговой ткани на молекулярном уровне, что является первым признаком ишемического повреждения головного мозга. Кроме того, при исследовании головного мозга у пациента с подозрением на лакунарный инфаркт (как и во всех других случаях) мы применяем весь набор импульсных последовательностей, соответствующий международному стандарту, для выявления возможных сопутствующих изменений.
Клинический случай
Пациентка 32 года. После посещения невролога обратилась в кабинет МРТ для исключения системного поражения центральной нервной системы с предварительным диагнозом “транзиторная ишемическая атака”.
При сканировании головного мозга в нескольких режимах в кортикальных отделах левой теменной доли был обнаружен лакунарный инфаркт диаметром 7мм. Острый инфаркт хорошо виден на ДВИ (импульсная последовательность, доступная в томографах экспертного класса), но плохо виден в режиме с подавлением сигнала от свободной жидкости.
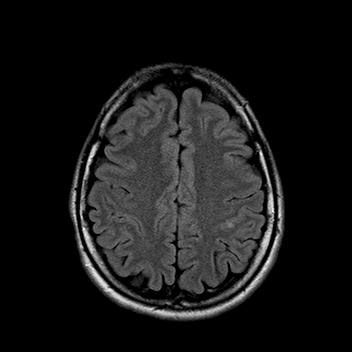
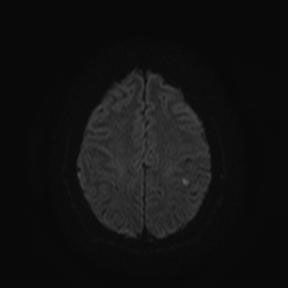
Правильно и вовремя поставленный диагноз, включающий учет причинно-следственных взаимосвязей в развитии патологического процесса, чему значительно способствует описанный выше метод МР-обследования, предопределят тактику лечебных мероприятий.
После проведенного лечения состояние пациентки улучшилось. На МР-томографии спустя 3 месяца заметна положительная динамика.
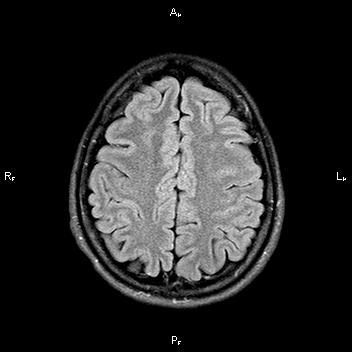
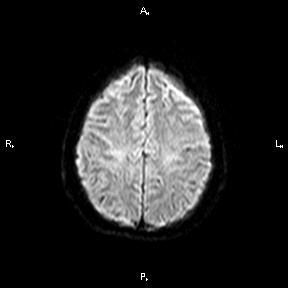
Выявление подобных изменений возможно только на высокопольных магнитных томографах 1,5Тл или 3Тл, а также требует достаточного времени исследования.
Многопрофильная клиника ЦЭЛТ обладает высокопольным томографом Philips Achieva 1,5Тл, и к каждому пациенту у нас индивидуальный подход.
Запись на МРТ-исследование проводят специалисты, а по времени исследование длится столько, сколько необходимо.
Записаться на исследование, а также узнать дополнительную информацию о МРТ можно по телефону: 8 (495) 304-304-9.
Источник
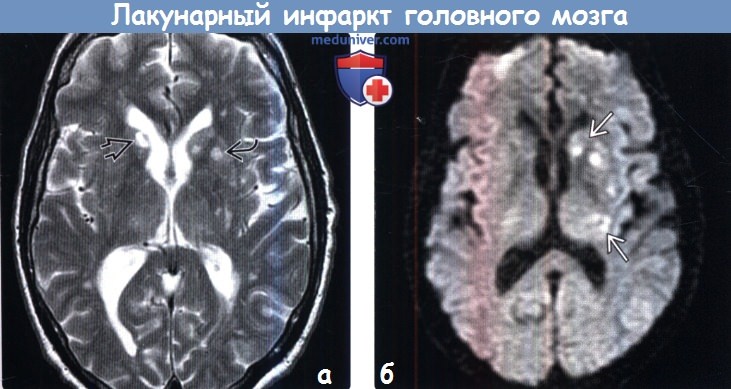
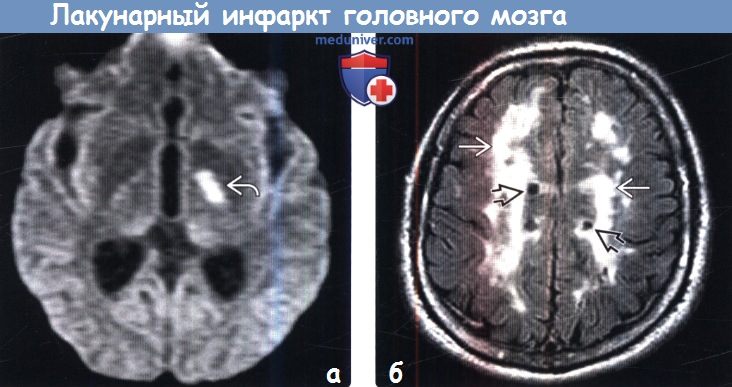
Диагностика лакунарного инфаркта головного мозга по КТ, МРТа) Терминология: б) Визуализация: 1. Общие характеристики лакунарного инфаркта головного мозга: 2. КТ при лакунарном инфаркте головного мозга:
3. МРТ при лакунарном инфаркте головного мозга: 4. Рекомендации по визуализации:
в) Дифференциальный диагноз лакунарного инфаркта головного мозга: 1. Расширенные периваскулярные пространства: 2. Etat crible (с французского — криброзное состояние): 3. Нейроцистицеркоз:
г) Патология: 1. Общие характеристики лакунарного инфаркта головного мозга: 2. Макроскопические и хирургические особенности: 3. Микроскопия: д) Клиническая картина лакунарного инфаркта головного мозга: 1. Проявления: 2. Демография: 3. Течение и прогноз: 4. Лечение: е) Диагностическая памятка: ж) Список литературы:
– Также рекомендуем “Синдром гиперперфузии головного мозга на КТ, МРТ” Редактор: Искандер Милевски. Дата публикации: 22.3.2019 |
Источник