Диагностика лакунарного инфаркта головного мозга по КТ, МРТа) Терминология:
1. Синонимы:
• Лакунарный инфаркт (ЛИ), лакунарный инсульт
• «Лакуны»
2. Определение:
• Мелкие (< 15 мм) глубокие инфаркты головного мозга, локализующиеся в базальных ганглиях, таламусе, мосте или белом веществе (БВ) полушарий головного мозга
• От латинского слова «lacuna», означающего «отверстие»:
о Используется для описания небольшого участка энцефаломаляции
• «L’etat lacunaire» или «лакунарное состояние» = мультифокальные лакунарные инфаркты в области БГ с окружающими участками глиоза б) Визуализация: 1. Общие характеристики лакунарного инфаркта головного мозга:
• Лучший диагностический критерий:
о Небольшие зоны паренхимальных изменений (энцефаломалции) с четкими контурами, локализованные в области БГ, таламуса, БВ
• Локализация:
о Обычно поражаются глубокие ядра, особенно скорлупа, таламус, хвостатые ядра; внутренняя капсула, мост
о Возможна иная локализация:
– БВ больших полушарий у пациентов > 65 лет
– Для церебральной аутосомно-доминантной артериопатии с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL) характерны субкортикальные лакуннарные инфаркты
• Размеры:
о Обычно 3-15 мм
о Большинство < 8 мм
• Морфология:
о Обычно округлая или овоидная форма 2. КТ при лакунарном инфаркте головного мозга:
• Бесконтрастная КТ:
о Инфаркты малых размеров могут не выявляться при КТ
о Небольшие участки низкой КТ-плотности (аналогичной СМЖ) с четкими ровными контурами
о ЛИ обычно визуализируются при более обширном поражении БВ; как правило, множественные
• КТ с контрастированием:
о В острой/ранней подострой стадии возможно накопление контраста 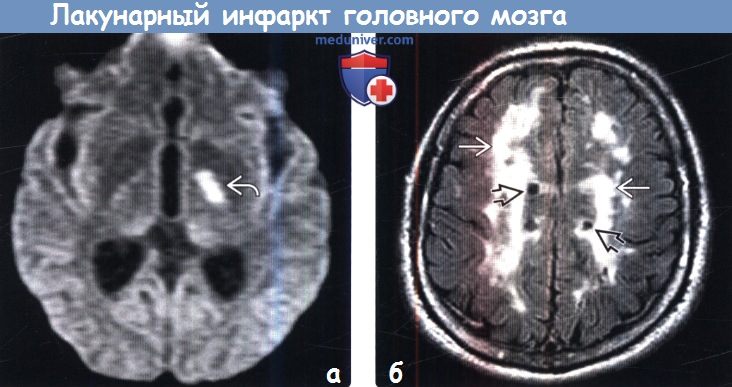
(а) MPT, ДВИ, аксиальный срез: в структуре заднего бедра внутренней капсулы определяется гиперинтенсивный участок поражения кортикоспинальных трактов, представляющий собой лакунарный инфаркт. Лакунарные инфаркты данной локализации часто наблюдаются при развитии двигательного дефицита, хотя в большинстве случаев остаются клинически бессимптомными.
(б) MPT, FLAIR, аксиальный срез: протяженные сливные зоны аномалии сигнала от белого вещества, появление которых обусловлено хронической ишемией вследствие поражения мелких сосудов (атеросклероз). Кроме того, у данного молодого взрослого пациента с синдромом CADASIL визуализируются многочисленные хронические лакунарные инфаркты.
3. МРТ при лакунарном инфаркте головного мозга:
• Т1-ВИ:
о Гипоинтенсивные очаги малых размеров с четкими контурами
• Т2-ВИ:
о Гиперинтенсивные очаги малых размеров с четкими контурами
• FLAIR:
о Острая стадия: повышение интенсивности сигнала
о Хроническая стадия: подавление сигнала от центральной кистозной части (низкий уровень сигнала) в сочетании с повышением его интенсивности по периферии (глиоз)
• ДВИ:
о Ограничение диффузии (гиперинтенсивный сигнал) вострой/подострой стадии
о Может позволить выявить очаги повреждения, не обнаруживаемые другими методами
• ПВИ:
о Аномалии на ПВИ наблюдаются в 2/3 случаев
• Постконтрастные Т1-ВИ:
о В поздней острой/ранней подострой стадии возможно контрастное усиление
• МР-ангиография:
о Норма 4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Бесконтрастная КТ при хронических лакунах; МРТ с ДВИ у пациентов с острыми симптомами
о МРТ более информативна в дифференциации лакунарных инфарктов от периваскулярных пространств
• Советы по протоколу исследования:
о МРТ с ДВИ в острой стадии 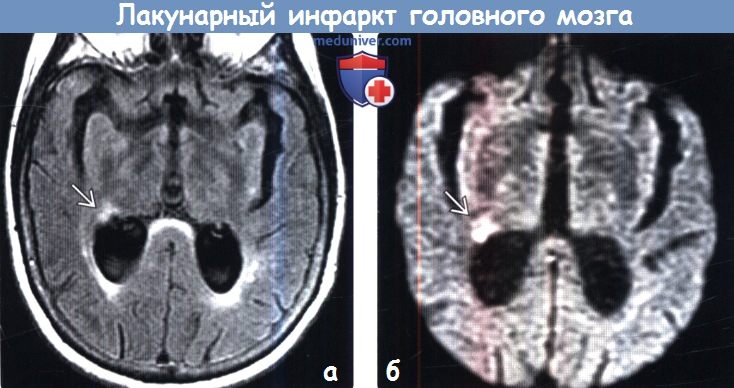
(а) MPT, FAIR, аксиальный срез: двустороннее повышение интенсивности сигнала от перивентрикулярного белого вещества полушарий головного мозга, а также гиперинтенсивный очаг, локализованный в структуре латеральных отделов таламуса и соответствующий острому лакунарному инфаркту. Лакунарные инфаркты связаны с развитием сосудистой деменции.
(б) МРТ, ДВИ, аксиальный срез: у этого же пациента определяется очаг гиперинтенсивного сигнала, отражающий острую ишемию. Без использования диффузионно-взвешенной визуализации невозможно отличить данный лакунарный инфаркт от очага при хронической болезни малых сосудов, которые часто сосуществуют.
в) Дифференциальный диагноз лакунарного инфаркта головного мозга: 1. Расширенные периваскулярные пространства:
• Нормальный вариант строения, обусловленный накоплением интерстициальной жидкости в расширенных пространствах Вирхова-Робина
• Обнаруживаются во всех областях, но имеют тенденцию группироваться вокруг передней комиссуры и в БВ полушарий головного мозга
• Имеют сигнал, сходный с сигналом от СМЖ на всех импульсных последовательностях
• Наблюдаются у пациентов всех возрастов
• Увеличение размеров и частоты выявления растет с возрастом
• До 25% людей имеют небольшое «гало» повышения сигнала на FLAIR или Т2-ВИ
• Могут расширяться, группироваться (имитируя новообразование) 2. Etat crible (с французского — криброзное состояние):
• Множественные расширенные пространства Вирхова-Робина, наиболее часто локализующиеся в базальных ганглиях
• При криброзном состоянии отмечается утолщение, эктазия кровеносных сосудов, а также склеротические изменения их стенок
• В периваскулярных тканях может наблюдаться реактивный астро-цитоз и изоморфный глиоз, характеризующийся распространением глиальных волокон вдоль дегенерированных аксонов 3. Нейроцистицеркоз:
• Может имитировать доброкачественные интрапаренхимальные кисты
• Визуализационные признаки варьируют в зависимости от стадии развития цисты, а также реакции организма хозяина
• Одиночные в 20-50%; при множественном поражении, как правило, отмечается небольшое количество цист
• Воспалительная реакция вокруг цисты может привести к «запечатыванию» борозд вокруг нее, благодаря чему изменения могут расцениться как внутримозговые 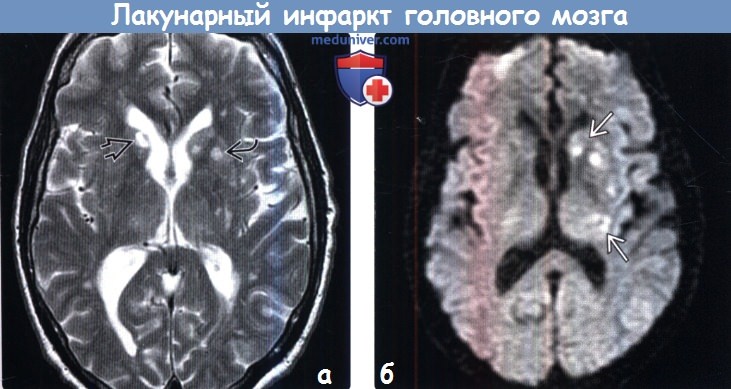
(а) МРТ, Т2-ВИ, аксиальный срез: классическая картина множественных хронических инфарктов в структуре базальных ганглиев, являющихся наиболее частой локализацией инфарктов данного типа. Обратите внимание на двустороннее поражение головок хвостатых ядер а также вовлечение в процесс левой скорлупы.
(б) МРТ, ДВИ, аксиальный срез: у молодого взрослого, злоупотреблявшего наркотическими веществами в анамнезе, определяются множественные очаги ограничения диффузии, соответствующие множественным острым лакунарным инфарктам. Прием наркотических средств и артериальная диссекция являются частыми факторами риска развития острых инсультов у молодых пациентов.
г) Патология: 1. Общие характеристики лакунарного инфаркта головного мозга:
• Этиология:
о Эмбологенные, атероматозные или тромботические поражения длинных одиночных пенетрирующих конечных артериол, кровоснабжающих глубокое серое вещество и БВ:
– Размеры лакунарного инфаркта (ЛИ) зависят от уровня артериальной окклюзии и анатомии пораженного сосуда
о В некоторых исследованиях отмечается роль хронической эндотелиальной дисфункции при болезни малых сосудов головного мозга и лакунарном инфаркте (ЛИ):
– Невыраженная дисфункция гематоэнцефалического барьера БВ имеет место у пациентов с лакунарным инфарктом (ЛИ), но не с кортикальными ишемическими инсультами
о Протромботические изменения эндотелия могут иметь важное значение в развитии ишемического лейкоареоза
• Генетика:
о Обычно спорадические случаи
о Могут возникать вторично на фоне генетического нарушения – CADASIL
• Ассоциированные аномалии:
о Большинство лакунарных инфарктов клинически бессимптомны, часто наблюдается слабовыраженный неврологический дефицит, незамеченный пациентом и врачом
о Болезнь мелких сосудов головного мозга является важной сосудистой причиной когнитивных нарушений 2. Макроскопические и хирургические особенности:
• Сходны с таковыми при других типах инфаркта головного мозга
• Легкое побледнение и размягчение пораженной мозговой ткани являются ранними макроскопическими признаками
• В течение 48-72 часов область некроза хорошо идентифицируется, характеризуясь размягчением, дезинтеграцией ишемизированной области с перифокальным отеком – набуханием
• При разрешении изменений происходит формирование кист; более выражен данный процесс при поражениях большего размера
• Кисты окружены плотной глиальной тканью, их просветы могут пересекаться трабекулами кровеносных сосудов 3. Микроскопия:
• Глиоз по краям зоны инфаркта
• Гипертензивная гиалинизация питающих артериол
• В некоторых лакунах могут быть найдены пигментированные макрофаги, что предполагает возможное наличие геморрагического компонента инсульта д) Клиническая картина лакунарного инфаркта головного мозга: 1. Проявления:
• Наиболее частые признаки/симптомы:
о Клинические проявления многообразны и зависят от размеров, локализации и количества инфарктов
о Проявления вариабельны: от клинически бессимптомного течения до очаговых симптомов, когнитивных нарушений, деменции:
– В исследовании среди пациентов > 65 лет 23% из них имели изолированные лакунарные инфаркты: 66% были одиночными, 89% – клинически бессимптомными
о Значимая корреляция между изолированными моторными нарушениями и наличием ЛИ в структуре внутренней капсулы
о У около 1 /4 больных с классическим лакунарным синдромом при МРТ выявляются нелакунарные инфаркты
о Причинный ЛИ наблюдается в – 60% случаев лакунарных синдромов
• Клинический профиль:
о Пожилой пациент, страдающий артериальной гипертензией
о Типичные факторы риска развития цереброваскулярных заболеваний: артериальная гипертензия (АГ), сахарный диабет (СД), курение в анамнезе, ожирение, гиперхолестеринемия и т.д. 2. Демография:
• Возраст:
о Обычно > 55 лет, распространенность увеличивается с возрастом
о Пациенты с коронарной недостаточностью или другим поражением периферических сосудов подвержены риску развития инфарктов в более молодом возрасте
о Пациенты с CADASIL поступают в лечебное учреждение в несколько более раннем возрасте: ТИА/инсультоподобные симптомы развиваются начиная с 45 лет; снижение когнитивных функций может начинаться уже в возрасте 35 лет
• Пол:
о Половая принадлежность отсутствует
• Эпидемиология:
о Лакунарные инфаркты составляют до 25% всех инсультов
о Сильная связь с артериальной гипертензией
о Лакунарный инсульт является наиболее частым подтипом инсульта, связанным с сосудистой деменцией
о Статистически значимая частота изолированного ипсилатерального стеноза сонной артерии у пациентов с лакунарным инфарктом (ЛИ), локализованных в области ее кровоснабжения 3. Течение и прогноз:
• Клинически бессимптомное-отсутствие очагового неврологического дефицита
• АГ и СД являются значимыми факторами риска рецидива лакунарного инфаркта
• У многих пациентов с ЛИ через пять лет наблюдается благоприятный функциональный исход:
о При изначально тяжелой степени инсультов и наличии дополнительных факторов риска сердечно-сосудистых заболеваний отмечается повышение риска смертности, повторного инсульта, снижение моторных и когнитивных функций
• Ранняя смертность и рецидив инсульта при лакунарных инфарктах отмечаются реже, чем при нелакунарных; через месяц разница невилируется
• При «тихих» инфарктах риск развития последующих инсультов и деменции увеличивается более, чем в два раза
• Наличие множественных ЛИ может быть важным прогностическим фактором как степени функционального восстановления, так и более высокой вероятности рецидива 4. Лечение:
• Обычно заключается в терапии васкулопатии
• Необходимы дополнительные исследования механизмов, профилактики и лечения для разработки специфического руководства по долгосрочному ведению пациентов с лакунарным инфарктом (ЛИ):
о Модификация факторов риска, вероятно, играет большую роль в лечении данного подтипа инсульта е) Диагностическая памятка:
1. Обратите внимание:
• Являются ли «лакуны» на самом деле пространствами Вирхова-Робина
• Имеется ли потенциально курабельный источник эмболов
2. Советы по интерпретации изображений:
• Для того, чтобы быть классифицировать инфаркт как ЛИ, он должен локализоваться в области кровоснабжения терминальных артериальных ветвей и иметь размеры менее 15 мм ж) Список литературы: - Dhamoon MS et al: Long-term disability after lacunar stroke: Secondary prevention of small subcortical strokes. Neurology. ePub, 2015
- Hart RG et al: Predictors of stroke recurrence in patients with recent lacunar stroke and response to interventions according to risk status: secondary prevention of small subcortical strokes trial. J Stroke Cerebrovasc Dis. 23(4):618-24, 2014
- Kitagawa К et al: Association between carotid stenosis or lacunar infarction and incident dementia in patients with vascular risk factors. EurJ Neurol. ePub, 2014
- Palacio S et al: Lacunar strokes in patients with diabetes mellitus: risk factors, infarct location, and prognosis: the secondary prevention of small subcortical strokes study. Stroke. 45(9):2689—94, 2014
- Staals J et al: Stroke subtype, vascular risk factors, and total MRI brain small-vessel disease burden. Neurology. 83( 14):1228—34, 2014
- De Reuck J et al: The classic lacunar syndromes: clinical and neuroimaging correlates. EurJ Neurol. 15(7):681—4, 2008
- Jackson C et al: Are lacunar strokes really different? A systematic review of differences in risk factor profiles between lacunar and nonlacunar infarcts. Stroke. 36(4):891—901, 2005
- Vermeer SE et al: Silent brain infarcts and the risk of dementia and cognitive decline. N EnglJ Med. 348( 13):1215-22, 2003
– Также рекомендуем “Синдром гиперперфузии головного мозга на КТ, МРТ” Редактор: Искандер Милевски. Дата публикации: 22.3.2019 |



