Критерии диагноза инфаркта миокарда
Диагностика инфаркта миокарда. Критерии инфаркта миокарда.
Диагностика инфаркта миокарда базируется
• на классическом ишемическом болевом синдроме (или дискомфорте в груди),
• типичных изменениях ЭКГ при ее динамическом регистрировании (у половины больных, доставленных в больницу с болями в сердце и подозрением на инфаркте миокарда, выявляется малодиагностичная ЭКГ),
• достоверных изменениях (повышении, а потом нормализации) уровней кардиоспецифических ферментов в сыворотке крови,
• неспецифических показателях тканевого некроза и воспаления (резорбционном синдроме),
• данных ЭхоКГ и сцинтиграфии сердца
В большинстве случаев инфаркта миокарда ставится уже на основании клинической картины, еще до снятия ЭКГ ЭКГ позволяет ставить диагноз инфаркта миокарда в 80% случаев, но все же она больше пригодна для уточнения локализации и давности ИМ, чем для определения размеров очага некроза (многое зависит от того, когда ЭКГ снимают) Нередко отмечается отсроченное появление изменений на ЭКГ Так, в ранний период инфаркта миокарда (первые часы) параметры ЭКГ могут быть нормальными или их трудно интерпретировать.
Даже при явном инфаркте миокарда может не быть повышения интервала ST и формирования патологического зубца Q. Поэтому необходим анализ ЭКГ в динамике. Снятие ЭКГ в динамике в период ишемической боли поможет оценить эволюцию изменений у большей части больных. Следовательно, каждому больному с болями в грудной клетке, которые потенциально могут быть сердечными, надо в течение 5 мин записывать ЭКГ и немедленно ее оценивать в целях установления показаний для проведения реперфузионного лечения Если на ЭКГ имеется «свежее» повышение сегмента ST или «новая» блокада ЛНПГ, то это показание для проведения адекватной реперфузии с помощью системного тромболизиса или ПЧКА Если в анамнезе имеются указание на ИБС (ишемию миокарда), а ЭКГ не дает оснований для реперфузионной терапии, то у больного следует предположить НСт или инфаркта миокарда без повышения интервала ST
Критерии «свежего» инфаркта миокарда — типичное повышение и постепенное снижение биохимических маркеров некроза миокарда (тропонинового теста) или более быстрое повышение и снижение МВ-КФК в сочетании как минимум с одним из следующих признаков ишемические симптомы, появление патологического зубца Q на ЭКГ, изменения на ЭКГ, указывающие на ише мию (характерное повышение или снижение интервала ST), проведение коронарной интервенции (ангиопластики), анато-мо-патологические признаки «свежего» инфаркта миокарда.
Как показывает практика, почти у половины больных инфарктом миокарда наблюдается безболевое начало болезни (или нетипичное проявление болевого синдрома) и отсутствуют четкие (однозначно трактуемые) характерные изменения ЭКГ
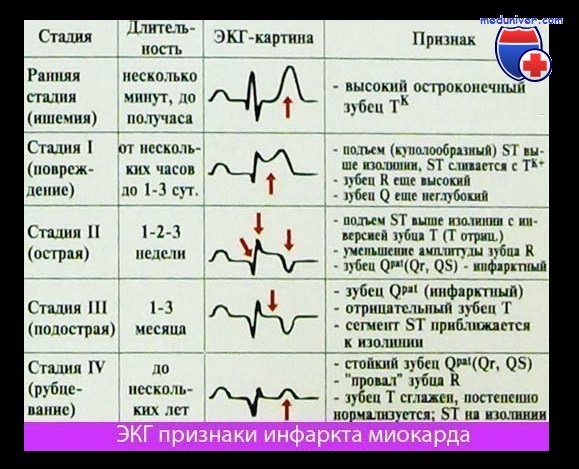
Ведущие ЭКГ-критерии инфаркта миокарда
1) инверсия зубца Т, указывающая на ишемию миокарда Часто эти острейшие изменения врач пропускает,
2) в острейший период формируется высокий остроконечный зубец Т (ишемия) и повышение сегмента ST (повреждение), которое имеет выпуклую (или косовосходящую) форму, может сливаться с зубцом Т, образуя монофазную кривую (свидетельствуя о повреждении миокарда) Изменение конечной части желудочкового комплекса (подъем или депрессия интервала ST и последующая инверсия зубца Т) может быть проявлениями мелкоочагового инфаркта миокарда (инфаркта миокарда без Q).
Для утверждения диагноза инфаркта миокарда без Q нужно повышение ферментов (желательно кардиоспецифичных) не менее чем в 1,5—2 раза Без этого диагноз ИМ остается предположительным,
3) подъем интервала ST на 2 мм и более как минимум в двух соседних отведениях (часто сочетается с «зеркальным» снижением интервала ST в отведениях от противоположной стенки сердца),
4) эволюция патологического зубца Q (более 1/4 от амплитуды R в отведениях V1-6 и avL, более 1/2 от амплитуды R во II, III отведениях и avF, интервала QS в V2-3 на фоне отрицательного Т, Q более 4 мм в V4-5). указывающая на гибель клеток миокарда Появление патологического зубца Q (возникает через 8—12 ч после появления симптоматики, но может быть и позднее) типично для крупноочагового ИМ (с зубцами Q и R) и трансмурального (QS) Нередко у больных с Q и подъемом интервала ST в одной зоне определяется снижение интервала ST в других (неинфарктных) зонах (ишемия на расстоянии, или реципропный электрический феномен).
ЭКГ-критерии диагностики инфаркта миокарда с повышением интервала ST – наличие на фоне боли в грудной клетке и любого из перечисленных ниже признаков:
• новый или предположительно новый патологический зубец Q по крайней мере в 2 отведениях из следующих: II, III, V1—V6 или I и avL;
• новая или предположительно новая элевация или депрессии интервала ST-T;
• новая полная блокада левой ножки пучка Гиса.
Инфаркт миокарда (нередко возникает на фоне нижнего инфаркта миокарда) плохо диагностируется на обычной ЭКГ, поэтому нужно ЭКГ-картирование или снятие ЭКГ в правых грудных отведениях (V3r-V4r), дополнительно учитывается повышение сегмента ST более 1 мм в V1 (иногда в V2-3). В первые дни ИМ необходимо проводить Хм ЭКГ. В последующие дни острого периода ЭКГ записывается ежедневно.
При мелкоочаговом инфаркте миокарда его периоды по ЭКГ трудно определить практически.
– Также рекомендуем “ЭКГ признаки инфаркта миокарда. Свежая блокада левой ножки пучка Гиса.”
Оглавление темы “Диагностика и лечение инфаркта миокарда.”:
1. Астматический статус при инфаркте миокарда. Абдоминальная форма инфаркта миокарда.
2. Диагностика инфаркта миокарда. Критерии инфаркта миокарда.
3. ЭКГ признаки инфаркта миокарда. Свежая блокада левой ножки пучка Гиса.
4. Лабораторные методы диагностики инфаркта миокарда. Ферменты инфаркта миокарда.
5. Трансаминазы при инфаркте миокарда. Лактатдегидрогеназы при инфаркте миокарда.
6. Дифференциальный диагноз инфаркта миокарда. Острый перикардит. Гипертрофическая кардиомиопатия.
7. Принципы лечения неосложненного инфаркта миокарда. Направления фармакологического лечения инфаркта миокарда.
8. Обезболивание при инфаркте миокарда. Купирование боли при инфаркте миокарда.
9. Тактика при интенсивных болях инфаркта миокарда. Восстановление перфузии ишемизированной зоны миокарда.
10. Тромболизис. Показания к проведению тромболизиса. Противопоказания к проведению тромболизиса.
Источник
“Сначала победи, потом сражайся”
ОПРЕДЕЛЕНИЕ ОСТРОГО КОРОНАРНОГО СИНДРОМА
Клинические симптомы острой ишемии миокарда, включая инфаркт миокарда и нестабильную стенокардию, обычно вызванные атеросклерозом коронарных артерий и ассоциирующиеся с повышением риска сердечной смерти (ACC/AHA).
Спектр повреждений миокарда (ESC/ACC/AHA/WHF)
ТИПЫ ИНФАРКТА МИОКАРДА (ESC/ACCF/AHA/WHF)
• Тип 1: Коронарный атеротромбоз.
• Тип 2: Дисбаланс между снабжением миокарда кислородом и потребностью, не связанный с коронарным тромбозом.
• Тип 3: Сердечная смерть.
• Тип 4a: Последствия коронарного вмешательства.
• Тип 4b: Тромбоз стента.
• Тип 4c: Рестеноз внутри стента или после ангиопластики.
• Тип 5: Последствия коронарного шунтирования.
Расслоение коронарной артерии
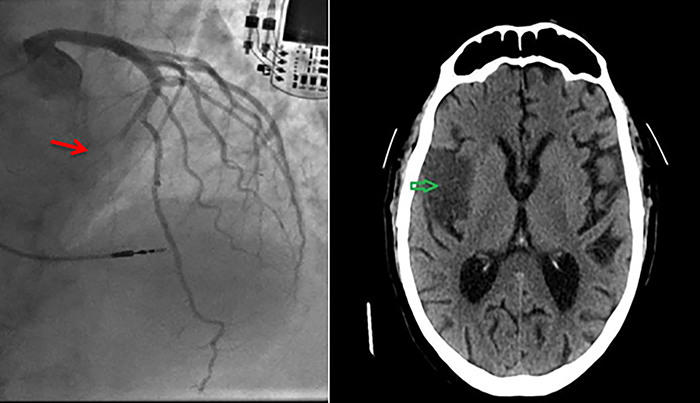
Расслоение и дистальный тромбоз передней нисходящей коронарной артерии.
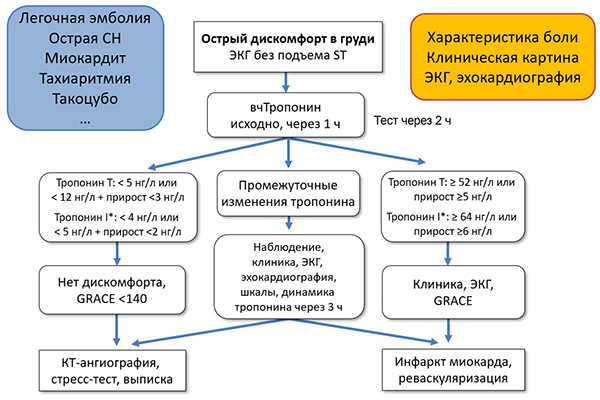
Алгоритм диагностики острого коронарного синдрома (ESC)

* – Abbott-hs-cTnI-Architect
КРИТЕРИИ ДИАГНОЗА ИНФАРКТА МИОКАРДА (ESC/ACCF/AHA/WHF)
Инфаркт миокарда 1–2 типов
Острое повреждение миокарда с клиникой миокардиальной ишемии и повышением и/или снижением сердечного тропопнина, если хотя бы одно значение выше порогового уровня (99 перцентиля) и присутствует хотя бы один признак:
• симптомы ишемии миокарда;
• новые ишемические изменения ЭКГ;
• формирование патологических зубцов Q на ЭКГ;
• визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии;
• внутрикоронарный тромб при ангиографии или аутопсии (не для 2 типа).
Инфаркт миокарда 3 типа
Сердечная смерть с симптомами, возможно связанными с ишемией миокарда, сопровождающаяся предположительно новыми ишемическими изменениями ЭКГ или фибрилляцией желудочков, если смерть наступила до получения образцов крови или до повышения уровня биомаркеров или инфаркт миокарда выявлен при аутопсии.
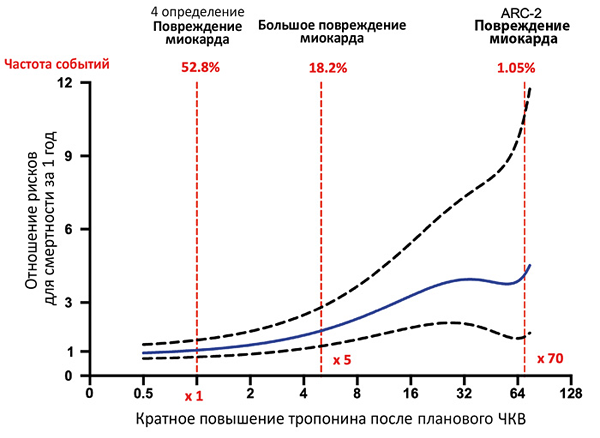
Инфаркт миокарда 4 типа
В период до 48 ч после чрескожного коронарного вмешательства уровень тропонина повысился >5 раз от порогового уровня при исходно нормальном уровне или >20% при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: симптомы ишемии миокарда, новые ишемические изменения или патологический зубец Q на ЭКГ, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии, ангиографические признаки снижения кровотока вследствие процедуры, тромбоз стента или рестеноз.
Инфаркт миокарда 5 типа
В период до 48 ч после коронарного шунтирования уровень тропонина повысился >10 раз от порогового уровня при исходно нормальном уровне или >20 % и >10 раз от порогового уровня при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: патологический зубей Q на ЭКГ, ангиографические признаки окклюзии шунта или нативной коронарной артерии, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии.
Инфекция и риск инфаркта миокарда
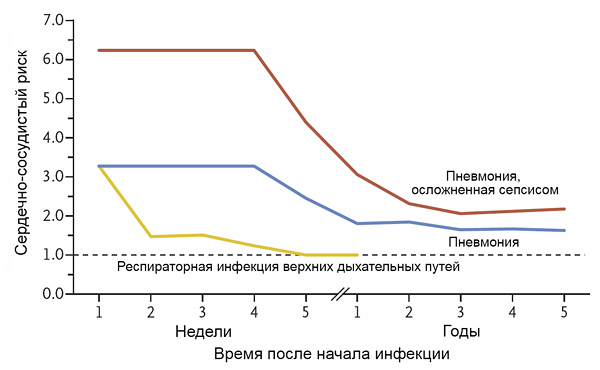
Musher D, et al. N Engl J Med. 2019;2:171–6.
КРИТЕРИИ ПЕРЕНЕСЕННОГО ИНФАРКТА МИОКАРДА (ESC/ACCF/AHA/WHF)
• Патологические зубцы Q c симптомами или без них при отсутствии неишемических причин.
• Визуализационные признаки (эхокардиография, сцитниграфия) утраты жизнеспособного миокарда, характерные для ишемической этиологии.
• Патоморфологические признаки перенесенного инфаркта миокарда.
Морфология
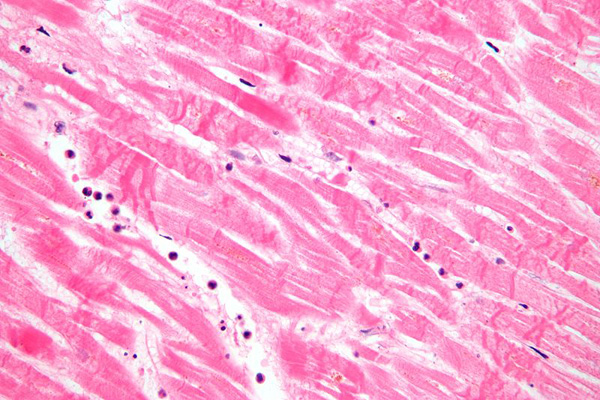
Коагуляционный некроз и волнистые волокна при однодневном инфаркте миокарда. Широкие пространства между погибшими волокнами включают отек жидкости и редкие нейтрофилы.
ПАТОГЕНЕЗ ИНФАРКТА МИОКАРДА
• Тромб при разрыве или эрозии атеросклеротической бляшки.
• Спазм на фоне атеросклероза, дистальная эмболия.
• Некоронарогенный факторы: лихорадка, тахикардия, тиреотоксикоз (вазоспазм), анемия, гипоксемия, гипотензия, аллергия (вазоспазм).
Морфология бляшки и риск сосудистых катастроф
Stone G, et al. N Engl J Med. 2011;364:226–35.
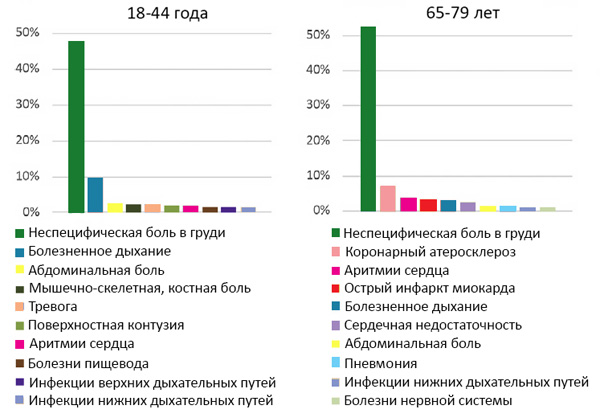
ДИАГНОСТИКА КЛИНИЧЕСКАЯ
Типичная
• Дискомфорт или боли в грудной клетке, более 20 мин,
отсутствие связи с положением тела, кашлем и дыханием, нет эффекта нитроглицерина.
Атипичная
• Дискомфорт в шее, челюсти, руках, между лопаток, эпигастрии.
• Одышка.
• Общая слабость.
• Обморок.
• Острое нарушение мозгового кровообращения.
• Тошнота, рвота.
• Без симптомов.
Инфаркт миокарда и внешняя температура
Tofield A. Eur Heart J. 2017;38:140.
ДИНАМИКА БИОМАРКЕРОВ ПОВРЕЖДЕНИЯ (AACC; van Beek D et al, 2016)
| Маркер | Начало подъема, ч | Пик концентрации, ч | Длительность подъема, сут |
| вчТропонин Т | 1 | 12 | 5–14 |
| вчТропонин I | 1 | 12 | 4–7 |
| Креатинкиназа-МВ | 4 | 24 | 1–3 |
ЭЛЕКТРОКАРДИОГРАММА (ESC/ACCF/AHA/WHF)
Острая ишемия миокарда (нет БЛНПГ или гипертрофии левого желудочка)
• Новые ишемические изменения в двух смежных отведениях.
• Подъем ST ≥1 мм, исключая отведения V2–3.
• Подъем ST ≥2 мм у мужчин (≥2.5 мм до 40 лет) и ≥1.5 мм у женщин в V2–3.
• Новая горизонтальная или нисходящая депрессия сегмента ST ≥0.5 мм.
• Новая инверсия зубца Т ≥1 мм при доминирующих зубцах R или R/S >1.
Предшествующий инфаркт миокарда
• Комплексы QS или зубцы Q ≥0.03 сек и глубиной ≥1 мм в двух смежных отведениях.
• Комплексы QS или зубцы Q ≥0.02 сек в V2–3.
• Зубец R ≥0.04 сек в V1–2 и соотношение R/S ≥1 в сочетании с конкордантным положительным зубцом T без нарушения проводимости.
ЭКГ при полной окклюзии левой нисходящей артерии
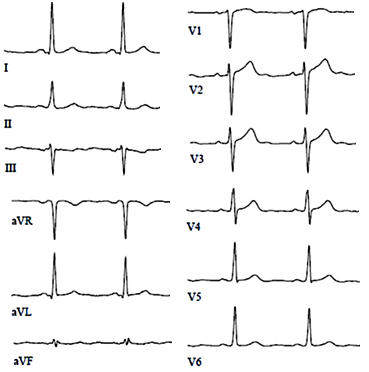
ЭКГ при окклюзии левой главной коронарной артерии
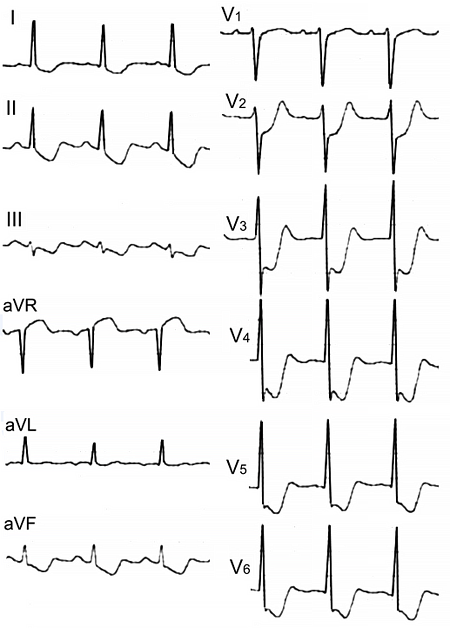
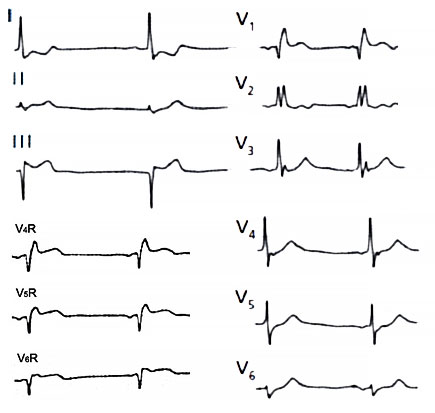
ЭКГ при инфаркте миокарда правого желудочка
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
• Острая сердечная недостаточность: кардиогенный шок, отек легкого.
• Разрыв миокарда.
• Фибрилляция желудочков, асистолия.
• Аритмии сердца: желудочковая тахикардия, дисфункция/синдром слабости синусового узла, атриовентрикулярная блокада.
• Аневризма левого желудочка.
• Внутрисердечный тромбоз.
• Осложнения, связанные с лечением: гастроинтестинальные язвы и кровотечения, геморрагический инсульт, гипотензия.
Ошибка диагностики инфаркта миокарда
Перфорация пищевода с пенетрацией миокарда, вызванная мясной костью.
Пациент 73 лет, сильная боль в груди, ЧСС 112 в мин., АД 90/50 мм рт. ст. Erdal U, et al. J Med Case Rep. 2015;9:57.
НЕАТЕРОСКЛЕРОТИЧЕСКИЕ ПРИЧИНЫ ИНФАРКТА МИОКАРДА
• Васкулит, артериит.
• Гипертрофия левого желудочка.
• Эмболия в коронарные артерии (холестерин, воздух, септические эмболы).
• Врожденные аномалии коронарных артерий.
• Травма коронарных артерий.
• Коронарный вазоспазм.
• Химические вещества: кокаин, амфетамины, эфедрин.
• Гипоксемия: тяжелая анемия, дыхательная недостаточность.
• Острый аортальный синдром.
• Другие болезни: синдром Марфана, болезнь Кавасаки, прогерия.
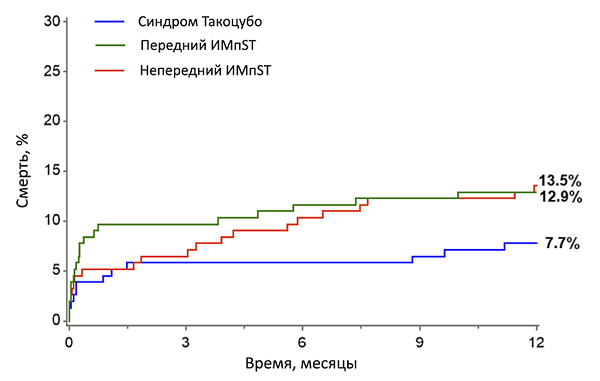
КРИТЕРИИ КАРДИОМИОПАТИИ ТАКОЦУБО (Mayo Clinic)
• Подозрение на острый инфаркт миокарда с прекордиальными болями и подъемом ST в острую фазу.
• Преходящая гипокинезия или акинезия средних и верхушечных областей левого желудочка и функциональная гиперкинезия базальных отделов при эхокардиографии.
• Нормальные коронарные артерии (сужение <50%) в первые 24 ч после начала симптомов.
• Отсутствие значительной травмы головы, внутримозгового кровоизлияния, подозрения на феохромоцитому, миокардит или гипертрофическую кардиомиопатию.
Правосторонний отек легкого
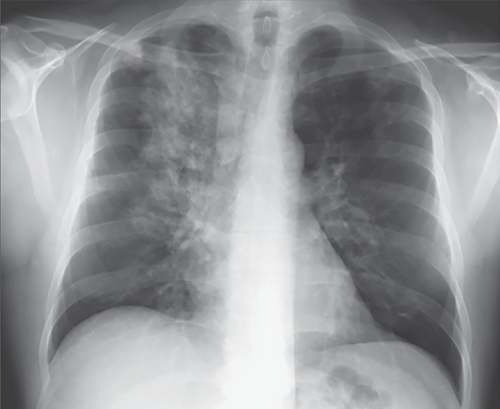
Отек верхней доли справа, связанный с острой митральной регургитаций при инфаркте папиллярных мышц.
КЛАССИФИКАЦИЯ ОСТРЫХ КОРОНАРНЫХ СИНДРОМОВ
ST на электрокардиограмме
• Инфракт миокарда с подъемом ST.
• Острый коронарный синдром/инфаркт миокарда без подъема ST.
• Острое повреждение миокарда.
Типы (причины)
• 1–5 типы.
Локализация по ЭКГ
• Перегородка: V1–2.
• Передняя стенка левого желудочка: V3–4.
• Боковая стенка левого желудочка: V5–6.
• Задняя стенка левого желудочка: V7–9.
• Нижняя стенка левого желудочка: V2–3, aVF.
• Правый желудочек: V3R–4R.
Особые формы
• Необструктивная коронарная болезнь.
• Расслоение коронарной артерии.
• Коронарная ангиопластика.
• Тромбоз стента.
ФОРМУЛИРОВКА ДИАГНОЗА
□ Острый коронарный синдром, возможный. [I20.0]
□ Инфаркт миокарда с подъемом ST на фоне БЛНПГ (тромболизис 12.06.2020, 12:10), Killip II. [I21.3]
□ Острый коронарный синдром без подъема ST (1.03.2020, 22:40), полиморфная желудочковая тахикардия. [I21.4]
□ ИМпST передней стенки левого желудочка (13.10.2020). Кардиогенный шок, стадия С. [I21.0]
□ Инфекционный эндокардит (2010, 10.02.2020), недостаточность аортального клапана, декомпенсация сердечной недостаточности. Инфаркт миокарда 2 типа, без подъема ST, передней стенки левого желудочка (24.02.2020). [I33.0]
□ Пароксизмальное типичное трепетание предсердий (1:1), осложненное инфарктом миокарда 2 типа (14.11.2019). [I48.3]
□ Стентирование передней нисходящей коронарной артерии (Xience Alpine, 10.09.2020). Инфаркт миокарда 4б типа без подъема ST, передний (10.11.2020). [I21.4]
□ Инфаркт миокарда без подъема ST (29.11.2015), ассоциированный с амфетамином. [I21.4]
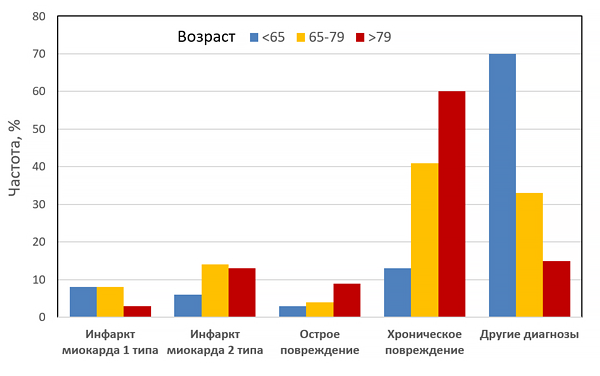
Прогноз инфаркта миокарда 1 и 2 типов (SWEDEHEART)
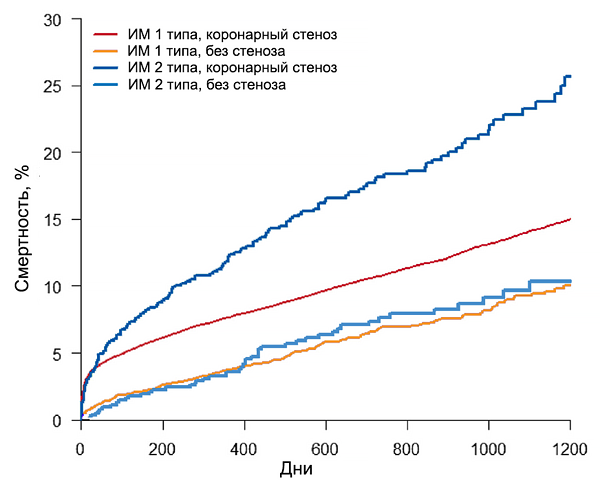
Baron T, et al. Am J Med. 2016;129:398–406.
ВИДЫ РЕПЕРФУЗИИ ПРИ ОСТРОМ КОРОНАРНОМ СИНДРОМЕ С ПОДЪЕМОМ ST
• Тромболизис (фибринолиз): тканевой активатор плазминогена (алтеплаза, тенектеплаза), стрептокиназа, фортеплазе.
• Инвазивная: первичное чрескожное коронарное вмешательство.
• Фармаконвазивная: тромболизис (догоспитальный) с последующим чрескожным коронарным вмешательством.
Бригада неотложной помощи
ПОКАЗАНИЯ ДЛЯ РЕПЕРФУЗИИ ПРИ ОСТРОМ КОРОНАРНОМ СИНДРОМЕ С ПОДЪЕМОМ ST (ACCF/AHA; ESC)
Общие показания
• <12 ч от начала дискомфорта в груди.
• Подъем ST ≥1 мм в 2 смежных отведениях (V1–6 или I, aVL или II, III, aVF или V3–4R).
• Клинические и/или электрокардиографические признаки сохраняющейся/рецидивирующей ишемии миокарда в период >12 ч.
Инвазивная реперфузия
• Предпочтительный метод при соответствующих сроках и опытном операторе.
• Острая сердечная недостаточность Killip III–IV.
• Тромболитики неэффективны или противопоказаны.
• Пациент переносит рентгенконтрастные препараты.
Тромболизис
• Задержка инвазивной реперфузии ≥120 мин после диагноза.
• <2–3 ч от начала симптомов при низком риске кровотечений, задержка инвазивной реперфузии.
• Отсутствие противопоказаний к тромболитикам.
• Анафилаксия на рентгенконтрасты.
Годовая смертность и время реперфузии (CAPTIM, WEST)
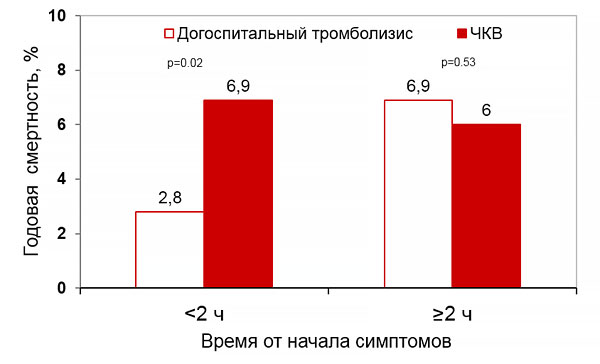
Westerhout C, et al. Am Heart J. 2011;161:283–90.
ПРОТИВОПОКАЗАНИЯ ДЛЯ ТРОМБОЛИЗИСА (ESC)
Абсолютные
• Предшествующая внутричерепное кровоизлияние или инсульт неизвестной природы в любое время.
• Ишемический инсульт в предшествующие 6 мес. (исключая первые 4,5 ч).
• Повреждения или новообразования центральной нервной системы или артериовенозные мальформации.
• Большая травма, хирургическое вмешательство, повреждение головы, желудочно-кишечное кровотечение в течение предыдущего месяца.
• Активное кровотечение или геморрагическое заболевание (исключая месячные).
• Расслоение аорты.
• Некомпрессируемые пункции (например, подключичная вена или люмбальная) в предшествующие 24 ч.
Относительные
• Транзиторная ишемическая атака в предшествующие 6 мес.
• Терапия оральными антикоагулянтами.
• Беременность или первая неделя после родов.
• Рефрактерная артериальная гипертензия (АД систолическое >180 и/или АД диастолическое >110 мм рт. ст.).
• Тяжелые заболевания печени.
• Инфекционный эндокардит.
• Активная гастродуоденальная язва.
• Длительная (>10 мин) или травматичная реанимация.
Время до первичной ангиопластики и летальность
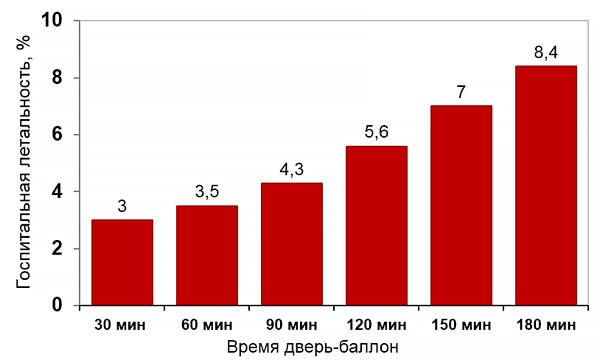
Rathore S, et al. BMJ. 2009;338:b1807.
ПОКАЗАНИЯ ДЛЯ ИНВАЗИВНОГО ЛЕЧЕНИЯ ПРИ ОКС БЕЗ ПОДЪЕМА ST (ESC)
Экстренное лечение (до 2 ч)
• Нестабильная гемодинамика.
• Острая сердечная недостаточность (III–IV класс по Killip).
• Рецидивирующие/рефрактерные ангинозные боли.
• Механические осложнения инфаркта миокарда.
• Депрессия ST >1 мм в ≥6 отведениях + подъем ST в aVR и/или V1 (окклюзия ствола левой коронарной артерии).
Ранее лечение (<24 ч)
• Инфаркт миокарда без подъема ST.
• Новые или предположительно новые изменения ST/T в смежных отведениях (симптомные или латентные).
• Преходящий подъем ST.
• Высокий риск по шкале GRACE >140.
Варианты антитромботического лечения (ESC)

ЛЕЧЕНИЕ МЕДИКАМЕНТОЗНОЕ
• Дезагреганты: аспирин + тикагрелор или прасугрел (при ЧКВ) или клопидогрел.
• Фондапаринукс или эноксапарин или нефракционированный гепарин (инфузия).
• Бета-блокаторы: атенолол, метопролол, пропранолол.
• ИАПФ: лизиноприл, зофеноприл, каптоприл.
• Нитраты (инфузия нитроглицерина): при рецидивирующих болях, сердечной недостаточности, гипертензии.
Сравнение баллонной контрпульсации и внутрисердечного насоса при шоке
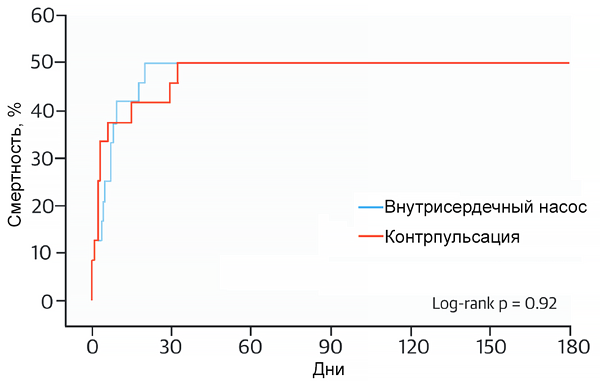
Ouweneel D, et al. J Am Coll Card. 2017;69:278.
ВТОРИЧНАЯ ПРОФИЛАКТИКА
• Противотромботические препараты: аспирин, тикагрелор, прасугрел, клопидогрел.
• Бета-блокаторы: атенолол, бисопролол, карведилол, метопролол.
• ИАПФ: лизиноприл, эналаприл, рамиприл, зофеноприл.
• Статины: розувастатин 20–40 мг, аторвастатин 80 мг.
• Коррекция факторов риска: снижение АД <130/80 мм рт. ст., отказ от курения, контроль гликемии (HbA1c 6.5–7% не допуская гипогликемии) с помощью ингибиторов натрий-глюкозного котранспортера 2 или антагонистов глюкагоноподобного пептида 1, физические нагрузки, средиземноморская диета.
Источник
