Коронарное шунтирование после инсульта

Создание обходного пути кровоснабжения с установкой шунта используется чаще всего при инсульте или гидроцефалии (скоплении жидкости в полости мозга). При шунтировании может быть использован участок собственной периферической вены или артерии, мозговой сосуд, силиконовая трубка (при водянке мозга).
После операции пациенты нуждаются в длительной реабилитации, но она может сохранить жизнь при угрозе повторных нарушений мозгового кровообращения или опасном повышении внутричерепного давления.
Инсульт – самая частая причина шунтирования сосудов
Острое или хроническое нарушение мозгового кровообращения связано с препятствием для снабжения клеток артериальной кровью. Если происходит сужение просвета из-за спазма, закупорки позвоночных или сонных артерий, то это приводит к расстройству мозговой деятельности. Вначале проявления бывают временными (транзиторные ишемические атаки), а затем, при полном прекращении кровотока, развивается инсульт.
Инсульт головного мозга — показание к проведению шунтирования
Показаниями к операции могут быть:
- сужение просвета сосуда больше, чем на 50%;
- двусторонний стеноз;
- атеросклеротическая бляшка на месте раздвоения сонных артерий;
- угроза тромбоэмболии;
- появление приступов ишемии головного мозга;
- аневризма сосуда;
- опухоль основания черепа;
- синдром Моямоя;
- после инсульта и ликвидации основных симптомов;
- при устойчивом неврологическом дефиците для профилактики рецидива.
Помимо инсульта шунтирующие операции проводят при избыточном образовании церебрального ликвора, затруднении его всасывания или оттока, кистах головного мозга.
Рекомендуем прочитать статью о шунтировании сосудов сердца. Из нее вы узнаете о причинах для проведения операции, подготовке к процедуре, особенностях операции, результатах и реабилитационном периоде.
А здесь подробнее о стенозе сонной артерии.
Цели проведения операции
Шунтирование сосудов позволяет провести реваскуляризацию зоны некроза и восстановить питание пораженных тканей, предотвратить возникновение или рецидив инсульта. При гидроцефалии операция дает возможность создать устойчивый отток цереброспинальной жидкости и не допустить повышения внутричерепного давления, разрушения тканей мозга.
Предварительное обследование
До того как будет принято решение о необходимости и методике операции, пациент проходит инструментальную диагностику:
- УЗИ артерий головы и шеи, и сосудов с дуплексным сканированием для оценки проходимости и скорости регионарного кровотока;
- УЗИ сосудов конечностей для поиска артерии или вены, которую будут использовать в качестве шунта;
- ангиографию с КТ или МРТ – определение закупорки или спазма, его степени и протяженности;
- тест с временной закупоркой артерии баллоном помогает выяснить развитие коллатеральной сети.
Непосредственно перед операцией проводится общеклиническое обследование – анализы крови и мочи, ЭКГ, флюорография.
Методика выполнения шунтирования сосудов головного мозга
В зависимости от калибра пораженного сосуда могут быть выбран метод шунтирования. При интенсивном кровотоке используют часть собственной артерии (вены) конечности. Его вшивают в закупоренный сосуд выше и ниже места препятствия кровотоку.
Чаще всего выбирают наружную сонную артерию на шее, а затем под кожей шунт проводят до виска.
Через трепанационное отверстие в черепе новый сосуд доходит до артерии в головном мозге выше закупорки.
Если перекрыт сосуд небольшого диаметра, то «донором» крови будет артерия, которая питает кожу черепа. Ее подводят после трепанации черепа к сосуду, просвет которого сужен так, чтобы восстановить питание тканей в его бассейне.
Этапы операции в типичных случаях:
- Премедикация и наркоз (введение препаратов для мышечного расслабления и засыпания).
- Установка эндотрахеальной трубки для вентиляции легких.
- Выделение нужного сосуда для изготовления шунта.
- Трепанация костей черепа.
- Поиск пораженной артерии.
- Сшивание сосудов.
- Проверка кровотока по новому руслу.
- Закрытие отверстия в черепе и наложение швов.
Последствия для больного
В ходе операции и через некоторый временной промежуток после шунтирования могут возникать такие осложнения:
- ишемия мозговой ткани или повторный инсульт из-за пережима в ходе операции артерии, нарушения кровотока по шунту;
- образование внутрисосудистого тромба;
- судорожный синдром;
- отек мозга;
- кровоизлияние.
Смотрите на видео о шунтировании и особенностях проведения операции:
Реабилитация после
Если после контрольной томографии на 5 — 6 день после операции нет признаков кровотечения или ишемии в месте постановки шунта, то пациент может быть выписан для дальнейшего наблюдения по месту жительства. Рекомендации по приему медикаментов дает сосудистый хирург. Чаще всего используют антикоагулянты, обезболивающие, противосудорожные препараты.
По мере стабилизации состояния в дополнение назначают ноотропные средства, витамины и антиоксиданты для более быстрого восстановления работы мозга.
Для того чтобы шунтирование дало устойчивые положительные результаты, больному нужно соблюдать некоторые ограничения:
- нельзя долгое время находиться в положении сидя, управлять автомобилем;
- не рекомендуется подъем тяжести, работа в наклонном положении;
- запрещен алкоголь и курение;
- занятия спортом можно начать не ранее чем через 2 месяца;
- прием любых медикаментов должен быть согласован с врачом;
- если для коррекции зрения требуются очки, то нужно убедиться, что дужка не сдавливает височную артерию, или перейти на линзы;
- не допускаются интенсивные эмоциональные и физические нагрузки, как и низкая активность, показаны краткие пешие прогулки;
- при повышении температуры, нарастании слабости, снижении объема движений в конечностях, интенсивной головной боли или нарушении речи нужно срочно обратиться к врачу.
Прогноз для жизни
Операция шунтирования не способна подействовать на причину болезни – атеросклероз сосудов, гипертоническую болезнь или системный васкулит. Поэтому отдаленные прогнозы зависят от того, насколько пациент придерживается рекомендаций по правильному питанию и образу жизни, контролирует показатели артериального давления, сахара и холестерина в крови, проходит необходимое обследование и принимает медикаменты, прописанные врачом.
Лучшие результаты отмечены у людей молодого и среднего возраста без сопутствующих патологий и сумевших отказаться от вредных привычек.
Рекомендуем прочитать статью о шунтировании сосудов нижних конечностей. Из нее вы узнаете о показаниях для операции и вариантах ее проведения, реабилитационном периоде и рекомендациях для восстановления.
А здесь подробнее об атеросклерозе сосудов шеи.
Шунтирование мозговых сосудов используется при транзиторных ишемических атаках или после инсульта для предотвращения острого нарушения мозгового кровообращения. Показания к операции определяются после инструментального обследования.
В зависимости от нагрузки на пораженную артерию в качестве шунта может быть собственная периферическая артерия или вена, а в некоторых случаях используют мозговые сосуды. После успешной операции требуется реабилитационный период, который включает медикаментозную терапию и выполнение рекомендаций по образу жизни и питанию.
Источник
Фото из Интернета.
Не заметно прошёл год после перенесённой операции АКШ. Пять опусов, которые я опубликовал после вмешательства не канули в лету. Люди часто, практически ежедневно, интересуются темой, ищут ответы на свои вопросы. По поисковым фразам я вижу, что они ищут, и что их волнует, потому решил вернуться к теме. Кратенько и не навязчиво.
Итак, год новой жизни, с “новым” сердцем. Напомню, шунтировали четыре сосуда с занесением просвета от 70 до 90%. Звоню хирургам. Обрадовались. Договариваюсь. Еду с подарками. Вискарик, чай, кофе, шоколад! Встретили, как дорогого гостя. Радуются, как дети! Употреблять не стали, время ещё рабочее, но прослушали, потискали! Благодарю всех, и профессора, и докторов наук (ниже нет), кардиохирургов и хирургов сосудистых, начальника реанимации (особо), это он помог мне скоротать ночь после операции. Праздник, в общем удался, коротенький, но ёмкий!
Что же я рассказал им? Как я себя чувствую?
Для читателей скажу, что мне 67 полных лет. Работающий пенсионер. Работаю руководителем группы релейной защиты и автоматики одного из филиалов крупной энергетической компании. Работа, сами понимаете, больше офисная, иногда приходится выезжать на подшефные предприятия с проверками.
Фото автора 2016 г. На рабочем месте в офисе.
Фото автора 2016 г. Ремонт генератора на ТЭЦ.
Самочувствие.
После выписки был на больничном почти 3 месяца. Еженедельно посещал терапевта для осмотра и продления больничного. После 88 дня взмолился и попросился выписать на работу. Высиживать очереди в поликлинике не стало терпения. Сердце перестал чувствовать сразу после операции. Если раньше горстями глотал нитроглицерин, то сразу после операции перестал. “Стенокардия напряжения” прекратилась. Единственное, чем мучился в течение полугода – это рёберные боли. Болела каждая косточка. Впечатление такое, что не было ни одного целого ребра. Постепенно эта боль прошла. Сейчас единственное, что мучает – болит нога из которой добыли вену для шунтов. Сейчас, год спустя, нога так онемевшая и осталась, а при ходьбе болит голень под нагрузкой и задняя поверхность бедра. Говорят, что это результат приёма статинов. Не знаю…. Плохо хожу по лестнице. Сердце не чувствую, а вот ногам отдых нужен после каждого этажа.
Нагрузки.
Ежедневно, в рабочие дни 3 км до работы и обратно – пешком. Теперь уже в среднем темпе. В выходную субботу на рыбалку. Это ёщё 1.5 – 2 км пешком туда – сюда. Маршруткой и трамваем не пользуюсь практически. В воскресенье на рынок за фермерским молоком (8 л) для сыра. Практически ежедневно за продуктами. Больше 8 – 10 кг стараюсь не таскать.
Такой вот ротан. Зимой за судаком пойду на Волгу. Фото автора 2018 г.
Еда.
Пока переживали пандемию, 3 месяца работали на удалёнке. Сами понимаете – гиподинамия. Важно было не растолстеть, как колобок! К счастью удалось сохранить вес на уровне 96 кг. Многовато! Но на операцию шёл при 101 кг. Удалось наладить сбалансированное питание. Как это сделать можно найти в Инете. Рекламу давить не буду, но читайте сами и делайте выводы. Главное, не допускать белкового голодания для организма. вы удивитесь, как мало нужно организму, чтобы насытиться!
Пример завтрака в 06:15:
- булгур варёный на воде с куркумой – 3-4 ст. л;
- сало солёное – 10 -15 г;
- салат из морской капусты – 2 ст. л;
- скумбрия холодного копчения – 20 г;
- сыр адыгейский самодельный – 20 г;
- хлеб бородинский – 15 г.
В 09:30 и в 15:30 перекусы стакан кефира 0.1% и 2 финика, либо пол- грейпфрута. Обед и ужин сами проектируйте, используя сноску. Алкоголь позволяю себе пару раз в неделю по соточке грузинского коньяку “Дэвид Ивериели”, 5 – летний. Не для рекламы. Сахар и белый хлеб не употребляю. Постоянно делаю овсяный квас.
В поисковых запросах люди часто спрашивают, а сколько больные живут после АКШ? Не знаю. Умные люди говорят, что пять – семь лет. Я знаю мужика из Нового Уренгоя, который на 2014 год жил после АКШ 25-й год!
Принимать лекарства – обязательно! И держать физическую форму, не перегружая организм. А труднее всего – не обжираться!!!
ЗДОРОВЬЯ ВАМ И УСПЕХОВ!!!
Начало и продолжение темы:
Коронарная ангиография. Ощущения пациента.
Аортокоронарное шунтирование сердца. Ощущения пациента.
Аортокоронарное шунтирование сердца. Ощущения пациента. Опус 2.
Аортокоронарное шунтирование сердца. Ощущения пациента. Цитаты из замечаний медперсонала. Опус 3.
Аортокоронарное шунтирование сердца. Ощущения пациента. С чего начать. Опус 4.
Аортокоронарное шунтирование сердца. Жизнь пациента после операции. Опус 5.
Магазин “Ярчик” г. Ульяновск. Игрушки и шары, оформление праздничных интерьеров. Доставка по городу. Приём заказов со всей Росии.
Источник
Сроки развития инсульта, связанного с оперативным вмешательством, имеют немаловажное значение в клинической практике. В одном из обзоров огмсчено, что в 38,3% (95% ДИ 30,3 46,3) наблюдений развитие инсульта происходит в течение 24 часов после завершения АКШ, а в 61,7% случаев (95% ДИ 53,7-69,7) он формировался в более поздние сроки, обычно в первые 7 дней.
Полученные данные свидетельствуют о том, что часто развитие инсульта не может быть объяснено лишь неблагоприятными интраонсрационными условиями (низкая перфузия, гипотензия и эмболия СА и т.д.).
Если инсульт развивается при проведении КЭ, то можно определить наиболее вероятные причины его развития. Интраоперационный инсульт (проявляющийся при восстановлении больного после анестезии) развивается как следствие эмболии пристеночным тромбом или вследствие гемодинамических нарушений, возникающих при пережатии сонной артерии.
Послеоперационный инсульт развивается как следствие образования тромба на месте эндартерэктомии, внутричерепного кровоизлияния или синдрома гиперперфузии. Если известна основная причина, то следующим шагом является ее устранение.
Подобный анализ почти невозможно провести в случае развития инсульта после АКШ. Несмотря на то, что начало послеоперационного инсульта довольно легко обнаружить, нет эффективных мониторных систем или средств контроля, позволяющих диагностировать развитие инсульта интраоперационно. Кроме того, потенциальных причин развития инсульта после АКШ гораздо больше, чем после изолированной КЭ, а у части пациентов искусственная вентиляция легких продолжается до 12 часов после операции. Спутанное сознание не является редкостью при восстановлении после анестезии и поэтому может вызывать трудности в интерпретации.
Наиболее важным является тот факт, что ряд пациентов с инсультом, развивающимся после АКШ, подвергаются обследованию, подобному тому, какому подвергаются пациенты с инсультом после КЭ (КТ-сканированис, экстракраниальное дуплексное и транскраниальное допплеровское сканирование, неврологическая оценка) в надежде выявить наиболее вероятную причину и определить тактику лечения.
Существует множество факторов, повышающих риск развития инсульта после АКШ, которые позволяют предполагать, что развитие инсульта после АКШ мультифакториально и причины взаимосвязаны между собой. Например, пожилой возраст одновременно является фактором риска цереброваскулярных заболеваний, карот идного стеноза и атеросклеротического поражения ВА.
Имеющаяся сердечная недостаточность или недавно перенесенный инфаркт в анамнезе повышают риск развития аритмии, гипотензии, внутрисердечного тромба, тромбоэмболии из сердца и предрасполагают к продленному ИК.
На основании исследований, посвященных изучению факторов риска, мы обнаружили, что при АКШ риск периоперационного инсульта и смерти увеличивается в присутствии стеноза СА >50%, причем пропорционально степени стенозирующего поражения. Различие между риском развития инсульта и смерти при клинически выраженном и бессимптомном стенозе СА при АКШ не доказано.
Также остаются разногласия относительно значимости двустороннего стеноза и окклюзии СА. Недостаточно информации о влиянии состояния коллатеральных сосудов па кровоснабжение ГМ у пациентов с одновременным поражением сонных и коронарных артерий.
– Читать далее “Влияние брахиоцефальных артерий (БЦА) на кровоснабжение мозга. Ишемия мозга при стенозировании БЦА”
Оглавление темы “Аорто-коронарное шунтирование (АКШ)”:
- История хирургии ИБС. История АКШ – маммарокоронарного шунтирования
- Повреждения органов при АКШ. Осложнения аорто-коронарного шунтирования (АКШ)
- Механизмы неврологических осложнений АКШ. Неврологические осложнения АКШ с искусственным кровообращением (ИК)
- Риск инсульта при АКШ. Брахиоцефальные артерии при аорто-коронарном шунтировании (АКШ)
- Факторы риска инсульта во время АКШ. Атеросклероз как фактор риска инсульта
- Механизмы инсульта связанного с АКШ. Инсульт после аорто-коронарного шунтирования (АКШ)
- Влияние брахиоцефальных артерий (БЦА) на кровоснабжение мозга. Ишемия мозга при стенозировании БЦА
- Аритмии после АКШ как причина инсульта. Эмболические осложнения аорто-коронарного шунтирования
- Ишемия головного мозга при АКШ. Гомеостаз при аорто-коронарном шунтировании
- Сочетанное поражение коронарных и брахиоцефальных артерий. Каротидная эндартерэктомия перед коронарным шунтированием
Источник
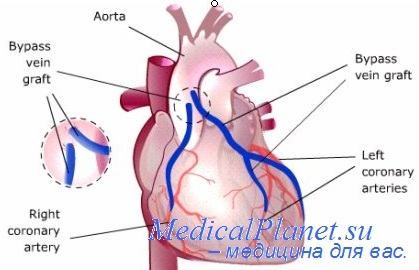
Шунтирование сердца – это перенаправление кровоснабжения с забившихся коронарных артерий, выполняемое посредством операционного вмешательства. Сердечная мышца перекачивает кровь по всему телу для питания клеток организма и обеспечения его кислородом. Само сердце снабжается им через миокард посредством двух главных коронарных артерий.
Стрессы, неправильный образ жизни и несбалансированное питание способны привести к развитию атеросклероза, понижению проходимости коронарных артерий, потере ими эластичности и накоплению в сосудах холестерина, кальция и жира.
Это, в свою очередь, приводит к недостатку питания сердца, отмиранию его участков, некрозу тканей и смертельно опасным инфарктам и инсультам, которых можно избежать, проведя аортокоронарное шунтирование.
Понятие и сущность
Принцип этой непростой операции был разработан советским учёным и врачом Владимиром Демиховым, под его же авторством в 1960 вышел первый трактат по трансплантологии, который практически сразу перевели на английский. Коронарные артерии носят своё название из-за «венчающего» расположения их соединения с сердцем.

При проводившихся в 1507 году Леонардо да Винчи незаконных вскрытиях трупов в целях изучения анатомии, учёный заметил, что причиной смерти могут служить пробки в этих артериях. Склеротические бляшки чаще всего появляются в ближайшем к миокарду участке левой из них, вызывая стенокардию и даже инфаркт.
Идея обеспечивать сердце кровью обходным путём пришла Демихову во время Великой Отечественной Войны, когда молодого физиолога мобилизовали в качестве патологоанатома в госпиталь при фронте. План заключался в переносе грудной внутренней артерии к сердцу и сшивании её с коронарной в области ниже образования пробки, этот трансплантат зовётся шунтом.
В современном шунтировании выполняется и сшивание с лучевой артерией руки и большой ножной подкожной веной. Первые операционные опыты проводились с расчётом того, чтобы не превысить крайне сжатое допустимое для сердца время без подачи крови.
В нынешнее время применяется аппарат, обеспечивающий искусственное питание сердца, малоинвазивный метод, либо же оперируется бьющееся сердце.
На ранних этапах закупорку сосудов и артерий лечат медикаментами, координацией образа жизни и лечебными процедурами. Шунтирование сердца – это распространённая по всему миру высокоэффективная операция на артериях и сердечной мышце для возобновления питания сердца обходным путём подачи крови, применяемая в запущенных случаях.
Не следует путать его со стентированием, заключающемся в установке в суженные сосуды и тракты расширяющего каркаса.
Аортокоронарное шунтирование делится на такие виды как:
- Самое распространённое стандартное аортокоронарное шунтирование с использованием аппарата искусственного кровоснабжения. В малом числе случаев может вызвать послеоперационные осложнения. Цена варьируется от 70 до 450 тыс. руб.

- Более безопасное для организма аортокоронарное шунтирование без искусственного кровоснабжения. Оно требует высокой квалификации и опыта хирурга, не останавливающего работу сердца при оперировании его пораженного участка. Стоимость составляет от 60 до 400 тыс. руб.
- Аортокоронарное шунтирование с протезированием поражённого клапана потребует от 70 до 410 тыс. руб.
- Гибридное шунтирование, выполняющееся при обширных поражениях сердечнососудистой системы и включающее различные виды дополнительных операционных процедур. Конечная цена зависит от их вида и количества.
Приведённые цены являются приблизительными, стоимость операции устанавливает ценовая политика выполняющей её организации.
Достоинства и недостатки
Аортокоронарное шунтирование благотворно влияет на качество жизни больного, являясь более эффективным и дольше сохраняющим свой эффект методом по сравнению с, к примеру, стентированием или баллонной ангиопластикой.
Необходимость повторных обращений к врачу по причине идентичных проблем со здоровьем возникает гораздо реже, чем после идентичных кардиологических манипуляций с меньшей степенью операционного вмешательства. Данный тип лечения назначают в основном при ухудшении проходимости трёх и более артерий, в иных случаях применяют установку стента или англиопластику.
Выполняемое посредством вскрытия грудной клетки шунтирование позволяет более точно установить место появления бляшек. Минусами этой лечебной практики является более высокая стоимость, чем у методов, выполняющихся без открытого доступа. Также наложение шунтов имеет большее количество противопоказаний, вероятных осложнений и более длительный период восстановления.
Показания
Ухудшение проходимости сосудов является признаком заболевания атеросклероз, формирующего в них атероматозные образования. Впоследствии они обрастают соединительной тканью, сужающей проток сосуда вплоть до его окончательной закупорки.
 Шунтирование сердца проводится при суженном протоке сосуда из-за закупорки.
Шунтирование сердца проводится при суженном протоке сосуда из-за закупорки.
Этот недуг часто путают с артериосклерозом Менкенберга, характеризующимся солевыми отложениями в средней артериальной оболочке и отсутствием бляшек. Он отличается тем, что не забивает сосуды, а вызывает аневризм.
Применение шунтирования в лечении артериосклероза Менкенберга не гарантирует исцеление. Следствием же атеросклероза является ишемическая болезнь сердца, выражающаяся в патологическом недостатке питания сердца и приводящая к поражению миокарда.
Шунтирование сердца – это хирургическая методика, предпосылками к назначению которой являются:
- вызванный атеросклерозом артериальный стеноз;
- три коронарные артерии, пораженные стенозом;
- атеросклероз ствола левой коронарной артерии;
- сильная сердечная недостаточность левого желудочка;
- ухудшение кровоснабжения с сужением просвета коронарных артерий атероматозными образованиями на 70% и выше;
- несовместимая с лечением препаратами стенокардия;
- неосуществимость использования ангиопластики или стентирования заблокировавшихся артерий коронарного типа;
- поражение их атеросклерозом, распространяющимся и на сердечные клапаны;
- рецидив деформации и закупорки сосудов, согласно статистике, происходящий не ранее 5-12 лет после шунтирования.
Атеросклероз протекает хронически, ишемическая болезнь сердца может выражаться и хронически, и остро. Самым эффективным методом лечения запущенного атеросклероза и ИБС является операционное вмешательство.
Противопоказания
Данная операция не выполняется в следующих условиях:
| Индивидуальные противопоказания | Общие не рекомендующиеся тяжёлые недуги |
| Симптомы сердечной недостаточности клинического типа | Почечная недостаточность |
| Ожирение | Некомпенсированный сахарный диабет |
| Острое снижение фракции выброса левого желудочка до уровня 30% и ниже, произошедшее по причине рубцового поражения. | Протекающие хронически неспецифические болезни лёгких (ХНЗЛ) |
| Поражение всех артерий коронарного вида диффузного типа, наблюдающееся при артериосклерозе Менкенберга. | Болезни онкологического типа |

Данные показатели носят относительный характер. Эта операция не рекомендуется и пациентам пожилого возраста, но в этом случае условиями, определяющими возможность выполнения шунтирования, являются скорее риски в процессе операционного вмешательства и послеоперационные риски.
Препятствием для наложения шунтов может послужить и тяжёлое состояние оперируемого, гипертензия артерий неконтролируемого типа, неизлечимые недуги, стеноз крупных артерий, широко распространившийся как по многим их участкам, так и по более мелким сосудам, и произошедший незадолго до операции инсульт.
До недавнего времени наличие острого инфаркта миокарда в анамнезе категорически препятствовало шунтированию, сегодня возможность его проведения при этих условиях определяется оценкой врача.
Какие обследования необходимо пройти
Шунтирование сердца – это метод лечения, проводящегося как в запланированном варианте, так и в качестве срочного операционного вмешательства.
Экстренные обследования включают:
- выявление группы крови и её резус-фактора;
- электрокардиография;
- установление степени свёртываемости крови.
В число обследований, необходимых для запланированной операции, входят:
- анализ крови общего типа;
- проверка на наличие вирусов иммунодефицита и гепатита;
- анализ мочи общего типа;
- ЭКГ;
- выявление уровня свёртываемости крови;
- установление группы крови и её резус-фактора;
- анализ крови биохимического типа;
- сдача рентген снимков области груди;
- эхокардиоскопия.

Особое значение имеет предварительное доскональное исследование аорты, включающее визуальный осмотр, пальпаторную диагностику и обследование методом ультразвука.
Чреспищеводная эхокардиография и эпиаортальное обследование с помощью ультразвука служат наиболее подробными способами определить, в каком состоянии пребывают стенки аорты, помогают выявить необходимые нюансы в проведении операции и самый подходящий путь лечения больного.
При назначении регулярного медикаментозного лечения, в частности, антикоагулянтами, или хронически протекающих недугах, об этом обязательно следует заранее сообщить доктору. Цены обследований разнятся в зависимости от выбранного медицинского учреждения, клинический анализ крови, согласно постановлению врачебно-консультационной комиссии, проводят бесплатно.
Подготовка
Стандартными предварительными к операционному вмешательству мерами являются медицинские процедуры, ограничения по приёму пищи, медикаментов, и обработка области выполнения хирургических процедур. Больной должен подписать документ о согласии на операцию. Следует сбрить волосы в оперируемых местах, включая участки конечностей, откуда будут браться будущие шунты.
В день до операции можно позволить себе воду и лёгкий ужин, после наступления полуночи пить нельзя. Также необходимо проконсультироваться у анестезиолога, оперирующего врача и специалиста по вопросам лечебных дыхательных и физических упражнений. Поужинав, пациент выполняет последний приём лекарств. Ночью и утром следует принимать душ и выполнять очистку кишечника.
В качестве препаратов перед АКШ больным в основном рекомендуют средства, снижающие уровень холестерина, статины, клопидогрель и аспирин, приём последних двух должен быть отменён в период от 10 дней до недели перед шунтированием.

Приём лекарств и их видов регламентируется лечащим врачом. Дозировка статинов обычно составляет 10-80 мг в сутки во время ужина. Также употребляются лекарства, снижающие факторы риска и степень проявления ИБС и атеросклероза.
Процедура
В период часа-получаса до начала хирургического вмешательства больной в отделении принимает медикаментозные седативы, затем его везут на каталке и кладут на операционный стол. Здесь оборудуют катетеризацию мочевого пузыря и венозный ввод, пациента подключают к датчикам, следящим за АД, ЭКГ, интенсивностью дыхания и обогащения крови кислородом.
Происходит ввод медикаментов, после чего больной засыпает. Анестезиолог налаживает искусственное дыхание путём инкубации трахеи. Первым этапом выполнения стандартной процедуры шунтирования является открытие доступа к сердцу через вскрытие грудной клетки, затем происходит выделение левой грудной артерии и изъятие из конечностей вен для шунтирования.
Пациента подключают к аппарату искусственного кровоснабжения, останавливая сердце методом кардиоплегии, для выполнения АКШ применяются стабилизирующие обрабатываемую область миокарда приспособления. При операции без остановки сердца ИК не задействуется, врач для удобства временно фиксирует область работающего сердца с помощью оборудования.

Данная методика отличается более краткой реабилитацией и отсутствием вреда организму от ИК.
Заключительными шагами хирургического вмешательства являются выключение искусственного кровообращения, возвращение сердца в нормальный режим работы временным подсоединением к специальным электродам и установка дренажа при зашивании грудной клетки. Время проведения АКШ зависит от индивидуальных особенностей организма, числа создаваемых шунтов, и составляет от 4 до 6 часов.
Прооперированные помещаются под наблюдение в отделение реанимации на период около 2 дней. Конечность, из которой брали шунт, может на короткое время потерять чувствительность.
После стандартного профессионально выполненного аортокоронарного шунтирования без осложнений пациент может испытывать лишь лёгкие дискомфортные ощущения в области грудной клетки и малую степень головокружения.
Восстановление после
После операции следует постепенно наращивать физическую активность, проходя всё больше расстояния каждый день. Расход энергии нетренированным сердцем значительно превышает деятельность сердечной мышцы человека, ведущего здоровый образ жизни.
После наложения шунтов врачи консультируют больных о том, когда можно начинать ходить, как им двигаться, ложиться, вставать и поворачиваться в постели, чтобы не повредить швы. Шунтирование сердца – это операция, последствиями которой могут быть колебания настроения.

Прооперированным нельзя участвовать в стрессовых ситуациях и испытывать волнение, рекомендуется выработать контроль эмоций. Первое время необходимо не допускать подъёма предметов весом более 2 кг и напряжения плечевого пояса. Выписка из больницы обычно происходит к концу второй недели, для полного восстановления понадобится около 2-3 месяцев.
На это влияет возраст и состояние здоровья больного. Рекомендации к поведению и образу жизни после шунтирования, а также соответствующие лекарства, дозировка и время их приёма должны быть назначены врачом в индивидуальном порядке.
В большинстве случаев прописывают продолжительный или постоянный приём аспирина, бета-блокаторов, средств, снижающих уровень холестерина или статинов. Некоторые из медикаментов, которые, согласно данным Американской Организации Сердца, должны применяться для профилактики и препятствования развития атеросклероза, ИБС и восстановления после аортокоронарного шунтирования.
Таблица:
| Лекарство | Дневная доза | Цена |
| Аспирин | от 81 до 325 мг | от 73 руб. |
| Клопидрогель | 75 мг | от 227 руб. |
| Прасугрел | 10 мг | 3730 руб. |
| Тикагрелор | 90 мг | от 2821 руб. |
| Варфарин | МНО 2,0-3,0, цель-2,5 | от 88 руб. |
| Аторвастатин | 40-80 мг | от 113 руб. |
| Розувастатин | 20-40 мг | от 237 руб. |
| Бисопролол | 5-20 мг | от 83 руб. |
| Метопролол | 50-200 мг | от 26 руб. |
| Карведилол | 25-50 мг | 106 руб. |

Данные препараты не являются лекарствами общего пользования и применяются в зависимости от индивидуальных особенностей здоровья пациента. Не следует употреблять медикаменты без назначения лечащего врача и превышать дневную дозировку лекарств даже при пропусках в графике приёма.
Как долго сохранится результат
Выполнение АКШ не означает, что ишемическая болезнь сердца полностью исчезнет, а повлёкшие операцию поведение и образ жизни можно оставить без изменений. Длительность периода улучшенного качества жизни после операции прямо зависит от соблюдения выданных врачом рекомендаций, избавления от вредных привычек и правильного питания.
Шунт, сформированный из бедренной подкожной вены, в среднем может прослужить 10 лет, как и шунт из артерии грудной клетки. Артерии из предплечья сохраняют хорошую проходимость в течение 5 лет. При неправильном питании и вредных привычках эти показатели могут составить около года.
Возможные осложнения после шунтирования сердца
Эффективность наложения шунтов может быть компенсирована распространёнными послеоперационными осложнениями различной степени тяжести. Наиболее к ним предрасположены люди, имеющие противопоказания к этой операции, пациенты женского пола и больные гипертонией.
Фибрилляция предсердий – это самое часто встречающееся осложнение, наблюдающееся почти у половины пациентов. Оно, в свою очередь, способствует повышению угрозы появления инсульта и могущего обернуться смертью кардиогенного шока в четыре и три раза соответственно.
Не застрахо?
