Когда наступает повторный инфаркт миокарда
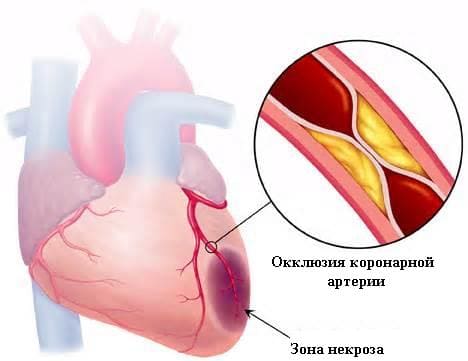

При повторном инфаркте миокарда происходит закупорка тромбом одной из артерий, снабжающих сердечную мышцу кровью. При этом клетки погибают, а в дальнейшем на их месте образуется рубец, состоящий из соединительной ткани. Такое заболевание возникает уже после перенесенного одного или нескольких инфарктов как проявление продолжающегося атеросклеротического процесса.
Причины повторного инфаркта
Инфаркт – одно из проявлений ишемической болезни сердца (ИБС). В стенках артерий сердца появляются отложения холестерина – атеросклеротические бляшки. Они сужают сосудистый просвет и ограничивают питание сердечной мышцы.
При полном тромбозе просвета один из участков сердечной мышцы перестает получать кровь, и его клетки погибают.
Врачи нередко спасают жизнь больным с инфарктом миокарда, однако они не могут устранить причину болезни – атеросклероз. Лекарства, диета, разумная физическая активность помогают замедлить, но не излечивают это состояние. Поэтому холестериновые отложения продолжают появляться на стенках непострадавших ранее сосудов, что в итоге приводит к повторному инфаркту.
Причины повторного инфаркта:
- прогрессирование атеросклероза;
- множественное поражение коронарных артерий;
- несоблюдение врачебных рекомендаций по лечению и образу жизни;
- недостаточная эффективность принимаемых медикаментов, например, антикоагулянтов и антиагрегантов;
- закупорка тромбом установленного в сосуде стента или аорто-коронарного шунта, если для лечения первого инфаркта выполнялись такие операции;
- несоответствие назначенного после первого инфаркта лечения последним клиническим рекомендациям;
- сопутствующие заболевания – гипертония, сахарный диабет, ожирение, курение, алкоголизм.
Таким образом, даже при соблюдении всех рекомендаций врачей некоторые больные не могут избежать повторного инфаркта. Поэтому один из основных способов избежать такого тяжелого заболевания – первичная профилактика в молодом и среднем возрасте, когда атеросклероз еще не развился.
Рекомендуем прочитать статью об инфаркте миокарда. Из нее вы узнаете о патологии, ее причинах и симптомах, проведении диагностики и лечения, последующей реабилитации.
А здесь подробнее о постинфарктном кардиосклерозе.
Виды патологии
Следует различать рецидивирующий и повторный инфаркт.
Рецидивирующий возникает на фоне недавно перенесенного инфаркта, когда процесс рубцевания еще не закончен и является его осложнением. Условно считается, что если приступ произошел в течение месяца после первого – это рецидив. Такое заболевание сопровождается более тяжелым течением, а прогноз его хуже.
Повторный инфаркт возникает, когда предыдущий уже зарубцевался, иногда через много лет. Страдает другой участок сердца, который не замещен соединительной тканью. При этом сердце обычно уже приспособлено к таким изменениям, поэтому повторный инфаркт имеет более хороший прогноз, чем рецидивирующий.
Однако при значительных рубцовых изменениях, осложненном течении постинфарктного кардиосклероза (формирование аневризмы, сердечная недостаточность, нарушения ритма) такой вариант также может привести к летальному исходу. Условно считается, что повторный приступ возникает спустя месяц и более после первого.
Повторный инфаркт классифицируется так же, как и первичный, в зависимости от глубины повреждения и особенностей ЭКГ-картины. Также в диагнозе указывается его расположение.
Например, диагноз может звучать так: «ИБС, постинфарктный кардиосклероз (острый Q-образующий инфаркт миокарда боковой стенки от 1 февраля 2012 года). Повторный инфаркт миокарда с подъемом сегмента ST в области межжелудочковой перегородки от 1 сентября 2013 года».
При рецидиве такой диагноз выносится как осложнение первичного приступа: «ИБС, острый Q-образующий инфаркт миокарда передней стенки от 1 августа 2017 года, рецидив от 8 августа 2017 года».
Смотрите на видео об инфаркте миокарда, его последствиях и осложнениях:
Тревожные симптомы
Вероятные предшественники повторного инфаркта:
- нарастающая слабость, быстрая утомляемость;
- появление или учащение приступов загрудинной боли;
- увеличение количества принимаемых в сутки таблеток Нитроглицерина или ингаляций Нитроспрея.
Ситуации, в которых нужно заподозрить рецидивирующий или повторный инфаркт у человека со стабильным самочувствием, уже перенесшего такое заболевание:
- сильная непрерывная боль за грудиной в течение 30 — 60 минут и более;
- иррадиация боли в шею, плечо, челюсть, левую руку, локоть;
- характер боли: сильное давление, сжатие, жжение;
- боль в желудке, тошнота, тяжесть в животе;
- учащение сердцебиения;
- нерегулярный пульс, перебои ритма;
- повышение артериального давления;
- учащение дыхания, тревога;
- появление кашля, хрипов, мокроты в виде пены с розоватым оттенком, невозможность лечь;
- неэффективность приема под язык трех таблеток Нитроглицерина по 1 таблетке с промежутком 5 минут.
Если такие признаки возникли впервые или у больного, ранее перенесшего инфаркт, необходимо немедленно вызывать «Скорую помощь».
Первая помощь
До прибытия «Скорой помощи» необходима такая помощь:
- придать больному положение полулежа;
- расстегнуть одежду, открыть форточку, обеспечить приток свежего воздуха;
- дать разжевать таблетку аспирина;
- дать три таблетки Нитроглицерина под язык по одной штуке с промежутком 5 минут, затем повторять прием по 1 таблетке каждые полчаса (при нормальном или повышенном артериальном давлении);
- измерить артериальное давление;
- постоянно находиться рядом с больным, успокаивать его;
- позаботиться о том, чтобы встретить бригаду «Скорой помощи», открыть двери в подъезд, выслать кого-нибудь на въезд во двор;
- приготовить медицинскую документацию, ранее сделанные ЭКГ (это очень важно!), паспорт, полис больного, так как при повторном инфаркте он будет госпитализирован.
Методы диагностики
Первый метод, с помощью которого врач «Скорой помощи» может заподозрить повторный инфаркт – электрокардиография. ЭКГ-пленку при этом важно сравнить с предыдущей. Выявленные новые изменения будут первичным подтверждением диагноза.
В стационаре используются обычные методы диагностики:
- анализы крови с определением признаков повреждения миокарда – тропонинов;
- общий и биохимический анализы крови;
- повторная неоднократная ЭКГ для выявления динамики процесса.
Во многих современных центрах проводится экстренная ангиография, во время которой может быть выполнено хирургическое лечение повторного инфаркта, например, ангиопластика.
После стабилизации состояния пациенту назначается эхокардиография (УЗИ сердца), суточный мониторинг ЭКГ. В периоде реабилитации проводится нагрузочное ЭКГ-тестирование.
Лечение повторного инфаркта
Терапия проводится по общим принципам. Больного госпитализируют в отделение кардиореанимации, где начинают обезболивание, введение кислорода и нитратов. В дальнейшем используются медикаменты разных групп:
- антиагреганты и антикоагулянты;
- нитраты;
- бета-адреноблокаторы;
- ингибиторы АПФ, блокаторы рецепторов ангиотензина II, антагонисты альдостерона;
- статины.
Уже в первые сутки больному разрешают поворачиваться в кровати. При нормальном самочувствии со 2-го дня заболевания ему разрешено вставать с постели. В первые сутки аппетит у больного обычно снижен, поэтому ему предлагают легкое питание, а затем назначают диету №10.
Больной может ходить в туалет уже со 2-го дня. Для облегчения дефекации можно использовать мягкое слабительное или микроклизму.
В лечении широко используется восстановление кровоснабжения миокарда:
- растворение тромба специальными лекарствами;
- чрескожное коронарное вмешательство и ангиопластика.
При повторном инфаркте миокарда предпочтение отдается хирургическому вмешательству – стентированию артерии в первые часы заболевания.
Последствия и прогноз для больного
Повторный и рецидивирующий инфаркт чаще, чем первичный, вызывают такие осложнения:
- острая сердечная недостаточность, отек легких, кардиогенный шок;
- разрыв миокарда;
- острая аневризма (расширение) левого желудочка;
- мозговой инсульт;
- тромбоэмболия легочной артерии;
- перикардит;
- тяжелые нарушения сердечного ритма.
Перикардит — одно из осложнений повторного инфаркта миокарда
Такие тяжелые осложнения существенно снижают выживаемость больных после повторного инфаркта. Смертность в первый месяц после такого приступа достигает 20%. Исход болезни зависит от тяжести предшествующего поражения сердца, размеров и локализации повторного инфаркта и наличия осложнений. Заранее дать какой-либо прогноз при таком заболевании практически невозможно.
Сколько повторных инфарктов может перенести человек
Сказать, сколько инфарктов может перенести конкретный больной, невозможно. Чаще всего случается 1 — 2 повторных инфаркта.
При незначительных повреждениях число таких приступов может быть и больше. Однако с каждым таким эпизодом вероятность благополучного исхода уменьшается.
Профилактика
Для предотвращения повторного инфаркта миокарда врачи рекомендуют следующее:
- отказ от курения, в том числе пассивного;
- нормализация артериального давления до уровня 110 — 139/90 мм рт. ст.;
- нормализация веса с достижением индекса массы тела 18,5 — 24,9 кг/м2, окружности талии у мужчин до 102 см и менее, у женщин – до 88 см и менее;
- умеренная физическая активность по 30 минут как минимум 5 дней в неделю;
- постоянный прием статинов, достижение уровня ЛПНП 1,8 ммоль/л и менее;
- лечение диабета, если он имеется, с достижением уровня гликозилированного гемоглобина 7% и менее;
- постоянный прием Аспирина или Клопидогрела, а в течение первого года после инфаркта – их комбинация;
- длительный приема антикоагулянтов, бета-блокаторов, ингибиторов АПФ или блокаторов рецепторов ангиотензина II, в некоторых случаях – антагонистов альдостерона.
Соблюдение этих рекомендаций не гарантирует, что повторный инфаркт миокарда не случится, но снижает его вероятность или отдаляет время развития.
Рекомендуем прочитать статью об осложнениях инфаркта миокарда. Из нее вы узнаете о стадиях инфаркта и классификации ранних и поздних осложнений, методах лечения и мерах профилактики.
А здесь подробнее о Гепарине при инфаркте.
Повторный инфаркт миокарда – тяжелое проявление ИБС, сопровождающееся некрозом сердечной мышцы на фоне ее рубцовых изменений. У пациента появляется длительная боль в груди, что вызывает осложнения, вплоть до отека легких и тяжелейших аритмий. Главный метод лечения – чрескожное коронарное вмешательство и стентирование пораженной артерии.
Источник
Повторный инфаркт миокарда представляет собой отдельную категорию в международной классификации болезней, которая содержит перечень болезней системы кровообращения. Инфаркт миокарда является одним из последствий ишемической болезни сердца. Это заболевание чрезвычайно распространено во всем мире, смертность от сердечно-сосудистых заболеваний опережает даже смертность от злокачественных заболеваний.
- Повторный инфаркт: описание, факторы риска
- Виды повторного инфаркта миокарда
- Симптомы повторного инфаркта
- Лечение повторного инфаркта и прогноз
Повторный инфаркт: описание, факторы риска
Термин «повторный инфаркт» используется для острого инфаркта миокарда, который происходит в течение 28 дней после первого инфаркта. Факторами, влияющими на развитие повторного инфаркта миокарда (далее ПИМ), являются:
- нарушение врачебных рекомендаций, например, злоупотребление алкоголем, продолжение курения;
- частые стрессы, интенсивные переживания (не обязательно негативные);
- интенсивная нагрузка на организм, например, тренировки в тренажерном зале;
- гипертонические кризы;
- большой избыточный вес;
- отсутствие приверженности лечению.
Заподозрить повторный инфаркт можно по наличию симптомов или по показателям артериального давления и кардиальных тропонинов. Это специальные белки, которые содержатся в тканях миокарда. После предполагаемого приступа измерение уровня тропонинов необходимо произвести в течение 3-6 часов, однако повышенными они остаются до 14 дней после рецидива. При остром ИМ показатель тропонинов составляет менее 2,3 мкг/л. Показатель тропонинов у здорового человека: менее 0,4 мкг/л.
Виды повторного инфаркта миокарда
Безболевая форма повторного инфаркта может наступить незаметно, в таком случае больной будет жаловаться лишь на общую слабость, недомогание, аритмию, одышку. Помимо безболевой формы рецидив инфаркта может проявляться в аритмической, абдоминальной и астматической форме.
По этиологическим показателям повторный инфаркт можно разделить на довольно большое количество видов. Однако симптоматика каждого из них схожа с симптоматической картиной инфаркта в целом. По этой причине каждый из этих видов не рассматривается по отдельности. Различают повторный инфаркт передней, нижней, диафрагмальной, боковой, заднебоковой стенки, а также верхушечно-боковой, базально-литеральный, заднесептальный и переднесептальный ПИМ. В медицинской классификации эти виды инфарктов могут описываться как с оговорками на различные медицинские условия, так и с присвоением категории «БДУ», что означает «без дополнительных условий».
Аритмический повторный ИМ сопровождается частым сердцебиением, аритмией, одышкой, мерцательной аритмией и различными нарушениями ритма сердца.
Астматический повторный ИМ отличается кашлем с выделением розовой мокроты-пены. Такой вид инфаркта нередко сопровождается отеком легких, эта форма одна из самых неблагоприятных.
Абдоминальный повторный ИМ ошибочно диагностируется, как кишечное расстройство с рвотой и тошнотой, в результате пациент поздно обращается к врачу, что увеличивает риск неблагоприятного прогноза и летального исхода.
Симптомы повторного инфаркта
Признаки ПИМ, как правило, таковы, как и симптомы первого инфаркта. Преимущественно пациенты жалуются на острую боль в груди, всей грудной клетке, спине, плечевом поясе и шее. Одновременно болевой синдром может поразить и челюсть, живот, желудок. Боль может ощущаться между лопаток, при этом обезболивающие препараты всегда не оказывают должного эффекта.
Продолжительность болевых симптомов может составлять от 15 до 20 минут, а иногда и дольше. Боль не проходит ни в состоянии покоя, ни в процессе выполнения какой-либо физической работы.
Дополнительные симптомы повторного инфаркта:
- потливость;
- слабость;
- рвота;
- бледность;
- липкая кожа;
- тошнота.
По сравнению с первым инфарктом, повторный инфаркт может проявляться более интенсивно, количество описанных симптомов в одном конкретном случае может быть большим, чем ранее. Отличительными характеристиками ПИМ являются:
- удушье;
- синюшность кожи;
- отек легких;
- потеря сознания;
- давление резко снижается;
- может наступить кардиогенный шок.
Лечение повторного инфаркта и прогноз
Лечение повторного инфаркта зависит от нескольких факторов:
- схемы предыдущего лечения;
- состояния пациента на момент обращения к врачу;
- возможных осложнений;
- необходимости в хирургическом вмешательстве;
- возраста;
- количества рецидивов инфарктов;
- общего количества здоровых тканей миокарда и некротических тканей;
- факторов риска (употребляет ли пациент алкоголь, курит ли и т.д).
Самый плохой прогноз обычно у пациентов, уже проходивших ангиопластику, коронарное шунтирование и тромболитическую терапию. Если инфаркт осложняется инсультом, лечение корректируется в сторону снятия неврологических симптомов, восстановления двигательной активности и речи.
Своевременность обращения к врачу – залог хорошего прогноза выживаемости. Наилучший результат лечения будет достигнут при обращении за помощью в течение 12 часов после приступа. Для диагностики состояния пациента используется ЭКГ и анализ на тропонины.
Баллонная ангиопластика и тромболизис — два наиболее эффективных метода лечения ПИМ. Тромболизис — это процесс применения лекарственных средств, направленный на растворение тромбов и восстановление кровотока к участку миокарда, оказавшемуся отрезанным от кровоснабжения. Среди наиболее популярных препаратов для тромболизиса: алтеплаза, урокиназа, стрептокиназа. При инсульте или кардиогенном шоке тромболизис противопоказан.
Ангиопластика при помощи баллона — это операция с внутрисосудистым введением тонкой трубки и регулируемым по размеру баллоном.
Медикаментозное лечение
Для лечения повторного инфаркта миокарда всех видов применяют такие лекарственные препараты:
- Ингибиторы АПФ.
- Нитроглицерин и аналогичные по действию препараты.
- Статины, прямая функция которых — снижение холестерина в крови.
- Антикоагулянты (гепарин, плавикс).
- Антиагреганты (аспирин, клопидогрель).
- Бетаадреноблокаторы.
Источники статьи:
https://www.revespcardiol.org
https://circ.ahajournals.org
https://www.medscape.com
https://www.ncbi.nlm.nih.gov
По материалам:
Dr. M. Ahumada Vidal. Servicio de Cardiologia. Hospital General Universitario de Alicante.
© 2015 by American Heart Association, Inc.
© 2006 American College of Cardiology.
National Center for Biotechnology Information,
U.S. National Library of Medicine.
Смотрите также:
У нас также читают:
Источник
 Причины повторных инфарктов
Причины повторных инфарктов
Симптомы
Первая помощь и диагностика
Лечение
Осложнения и прогноз
Опасность инфаркта миокарда не только в том, что он вызывает серьезные последствия, но и в том, что он может возникать у одного и того же пациента по два и более раза, приводя каждый раз к новым проблемам с сердечно-сосудистой системой. По статистике, повторный инфаркт развивается в 25 – 29% всех случаев.
Предсказать, будет ли повторный инфаркт или нет у конкретного пациента, невозможно. Некоторые пациенты соблюдают строгий охранительный режим после первого инфаркта, и все равно эта патология вновь настигает их, несмотря на все меры предосторожности. А некоторые, наоборот, продолжают вести прежний образ жизни, с прежними нагрузками, не всегда принимают лекарства, но повторного инфаркта у них не возникает. То же самое можно сказать и о последствиях повторных инфарктов – у части пациентов мелкие очаги некроза возникают в сердечной мышце отдаленно от первого постинфарктного рубца, и это может не оказывать негативного влияния на сердечную деятельность в целом. В этом случае пациент может прожить десятки лет после второго или даже третьего инфаркта, а для некоторых больных второй инфаркт может оказаться фатальным.
Различают рецидивирующий и повторный инфаркт миокарда. Рецидивирующим считается инфаркт, развившийся в течение первых двух месяцев после предыдущего, то есть в остром периоде. Повторным считается развитие инфаркта через два месяца и более после предыдущего.
Повторный инфаркт бывает мелкоочаговым и крупноочаговым (обширным), и может находиться в том же месте, что и прежний, или быть другой локализации.
Причины повторного инфаркта
Самой частой причиной любого инфаркта миокарда является атеросклероз сосудов и отложение атеросклеротических бляшек на стенках коронарных артерий. Это приводит к перекрытию просвета сосуда, а по мере разрастания бляшки и оседания на ней тромбов происходит полная закупорка просвета – окклюзия. К миокарду перестает поступать кровь, клетки не получают кислород и погибают. Развивается некроз сердечной ткани. В случае повторного инфаркта причина кроется в том, что атеросклероз никуда не исчезает, бляшки продолжают существовать в стенках коронарных артерий и могут вызывать их окклюзию. При этом происходит гибель клеток по периферии старого рубца, если вновь поражается та же артерия, что и при первом инфаркте, либо на другой стенке сердца, если возникает закупорка другой артерии.

Атеросклероз и инфаркт миокарда развиваются у лиц со следующими факторами риска:
– Мужской пол. Мужчины подвержены сердечным заболеваниям больше, чем женщины, в связи с «защитным» действием женских половых гормонов. Но это соотношение применимо до определенного возраста, так как после климакса женщины столь же уязвимы для ишемической болезни и инфаркта, как и мужчины. После 70 лет заболеваемость среди них одинакова.
– Возраст старше 45 – 50 лет. По мере старения организма его адапатационные возможности уменьшаются.
– Генетическая предрасположенность. Наличие сердечных заболеваний среди близких родственников.
– Ожирение – окружность талии более 102 см для мужчин и более 88 см для женщин, или индекс массы тела более 25. Рассчитывается по формуле: ИМТ = рост в метрах/ (масса тела в кг)2
– Сахарный диабет негативно влияет на аорту, коронарные артерии и мелкие сосуды.
– Артериальная гипертония ухудшает сократимость сердца, вызывает утолщение его стенки, что влечет повышенную необходимость в кислороде, а коронарные артерии удовлетворить эту потребность не могут.
– Высокий уровень холестерина в крови – главная причина отложения бляшек.
– Неправильное питание приводит к повышению холестерина.
– Малоподвижный образ жизни способствует лишнему весу, общей детренированности организма и сердца.
– Хронические стрессы способствуют психогенному повышению артериального давления, постоянной тахикардии и другим проблемам с сердцем.
– Табакокурение и злоупотребление спиртными напитками повреждают все сосуды изнутри.
Провоцирующие инфаркт факторы:
– нарушение рекомендаций врача и сохранение прежнего неправильного образа жизни (курение, злоупотребление алкоголем)
– отсутствие комплаентности (приверженности лечению)
– частые эмоциональные волнения
– чрезвычайные физические нагрузки
– гипертонический криз
Симптомы повторного инфаркта миокарда
В большинстве случаев повторный инфаркт проявляется такими же признаками, что и предыдущий. Основная жалоба – интенсивный болевой синдром в грудной клетке, в области сердца или грудины, возникающий после стресса, нагрузки или в покое, затяжного характера (от 15 – 20 минут до нескольких часов). Боли могут отдавать в руку, межлопаточное пространство, в челюсть и шею, не исчезают при приеме нитроглицерина, или эффект от него кратковременный. Боль сопровождается общей слабостью, бледностью, потливостью.
Жалобы могут носить более выраженный характер, чем при предыдущем инфаркте, и сочетаться с проявлениями осложнений, например, выраженное удушье и синюшная окраска кожи при отеке легких, потеря сознания, резкое снижение давления и общее тяжелое состояние при сердечной недостаточности и кардиогенном шоке.
Иногда повторный инфаркт может протекать в безболевой форме, а пациент отмечает лишь общее недомогание и слабость. Встречаются так же аритмический, астматический и абдоминальный варианты.
Для аритмической формы повторного инфаркта характерны жалобы на чувство учащенного сердцебиения, перебоев и замираний в работе сердца. Такими признаками проявляются желудочковая экстрасистолия, мерцательная аритмия, блокады ножек пучка Гиса и другие нарушения ритма при инфаркте.
Астматический вариант может не сопровождаться болями в сердце, а проявляться одышкой, чувством нехватки воздуха, удушливым кашлем с розовой пенистой мокротой. Эти симптомы соответствует отеку легких, что является неблагоприятной формой инфаркта.
Абдоминальная форма отличается жалобами на боль в животе, и часто принимается за проблемы с желудком и кишечником из-за сопутствующей тошноты и рвоты, поэтому пациент обращается к врачу позже, что также значительно снижает вероятность благоприятного исхода при повторном инфаркте миокарда.
Неотложная помощь при подозрении на инфаркт миокарда
При появившихся симптомах необходимо сделать следующее:
– уложить пациента в возвышенном положении, освободить грудь и шею от сдавливающей одежды, открыть окно для доступа кислорода;
– вызвать бригаду скорой помощи;
– принять нитроглицерин под язык по одной таблетке с интервалом 5 – 10 минут дважды;
– разжевать таблетку аспирина (аспирин Кардио, кардиомагнил, тромбоАсс и др);
– при остановке дыхания и отсутствии пульса начать искусственное дыхание и непрямой массаж сердца до прибытия врача.
Диагностика повторного инфаркта
Для диагностики повторного инфаркта очень важно сравнить ЭКГ-пленки, записанные ранее и в настоящий момент. Поэтому каждому пациенту, перенесшему инфаркт миокарда, желательно всегда при себе иметь ленты ЭКГ, сделанные при последнем посещении врача. Но не всегда можно заподозрить повторный инфаркт, особенно если новая зона некроза образовалась в зоне поражения той же артерии, что и в предыдущий раз, или если признаки некроза на ЭКГ замаскированы мерцательной аритмией или полной блокадой левой ножки пучка Гиса. Поэтому в диагностически неясных случаях ориентироваться нужно, в первую очередь, на клинические проявления, и если врач считает необходимой госпитализацию в отделение с подозрением на повторный инфаркт, лучше, конечно, обследоваться в стационаре.
ЭКГ – признаки инфаркта миокарда:
– признаки повреждения (некроза) миокарда той или иной стенки сердца (глубокий широкий зубец Q в соответствующих отведениях с подъемом сегмента ST или отрицательным зубцом T);
– признаки постинфарктного рубца могут редуцироваться или исчезнуть полностью. Например, при переднем повторном инфаркте исчезают признаки рубца по задней стенке, зафиксированные на предыдущей кардиограмме, и наоборот – так называемое «улучшение» ЭКГ, вызванное повторным инфарктом;
– при отсутствии достоверных признаков повторного инфаркта косвенным признаком следует расценивать даже кратковременный подъем сегмента ST, как признак острой стадии процесса.
Кроме ЭКГ, весомой диагностической ценностью обладает эхокардиография, так как позволяет определить зоны гипо- и акинезии, то есть участки нарушенной сократимости миокарда, и оценить функции сердца в целом, такие как фракция выброса, ударный объем, движение крови и уровень давления в камерах сердца, аорте и легочной артерии.
Из лабораторной диагностики наличие инфаркта достоверно определить помогают исследования крови на уровень креатинфосфокиназы (КФК и КФК – МВ), тропонинов, лактатдегидрогеназы (ЛДГ), АлАТ и АсАТ.
Норма КФК – 10 – 110 МЕ или КФК – МВ не более 4 – 6% от общей КФК. Следует помнить, что активность КФК – МВ возрастает через 3 – 4 часа от начала болей в сердце и возвращается к почти нормальному уровню спустя 48 часов.
Норма тропонинов в крови – тропонина I 0.07 нмоль/л, тропонина T 0.2 – 0.5 нмоль/л. Тропонин I определяется в крови до 7 суток, тропонин T – до 14 суток.
Норма ЛДГ – до 250 Ед/л. Нарастает в течение 2 – 3 суток от начала инфаркта, возвращается к исходному уровню на 10 – 14 день.
Норма АсАТ – до 41 Ед/л (более специфична для поражения сердца, а АлАТ – для поражения печени). Нарастает через сутки, уменьшается на 7 сутки после инфаркта.
Для дифференциальной диагностики поражения миокарда и печени применяют коэффициент Ритиса – отношение АсАТ к АлАТ. Если он больше 1.33, высока вероятность инфаркта, если меньше 1.33 – заболеваний печени.
Наибольшей кардиоспецифичностью обладают МВ – КФК и тропониновый тест. Кроме этих методов, назначаются общие анализы крови и мочи, биохимический анализ крови, УЗИ внутренних органов, рентген грудной клетки и другие методы, определяемые врачом.
Лечение повторного инфаркта
Если пациент доставлен в клинику не позднее 12-ти часов от начала болевого приступа (или изменений по ЭКГ при безболевой форме), наибольшая эффективность в лечении отмечается при проведении тромболизиса и экстренной баллонной ангиопластики.
Тромболизис – это применение препаратов, которые могут «растворить» тромб в просвете коронарной артерии и восстановить кровоток к погибшему участку миокарда. Применяются стрептокиназа, урокиназа, алтеплаза.
Показания – острый, в том числе повторный инфаркт миокарда с патологическими зубцами Q и подъемом сегмента ST, не позднее 12 – 24 часов.
Противопоказания – кровотечения любой локализации в последние полгода (в желудке, кишечнике, мочевом пузыре, маточные и тд), инсульты в остром и подостром периоде, расслаивающая аневризма аорты, внутричерепные опухоли, нарушения свертываемости крови, тяжелые операции или травмы в последние полтора месяца.
Баллонная ангиопластика – эндоваскулярное (внутрисосудистое) введение и установка баллона, раздуваемого под давлением и восстанавливающего просвет сосуда. Методика проводится под контролем рентгенотелевидения.
Применяется либо сразу в течение 12 – 24 часов от начала инфаркта (экстренная ангиопластика), либо спустя 5 – 7 суток после тромболизиса (отсроченная ангиопластика), либо в плановом порядке при успешном устранении окклюзии тромболизисом.
Показания – сохраняющиеся в течение полутора – двух часов после тромболизиса боли и признаки повреждения миокарда по ЭКГ (тромболизис не эффективен).
Противопоказания – определяются индивидуально, так как даже при тяжелом состоянии пациента, например, при развитии кардиогенного шока, ему предпочтительно провести экстренную ангиографию и ангиопластику.
Медикаментозная терапия повторного инфаркта
Начинается еще на этапе транспортировки пациента бригадой скорой медицинской помощи. Применяются следующие препараты в сочетании:
– бетаадреноблокаторы – метопролол, карведилол;
– антиагреганты и антикоагулянты – аспирин, клопидогрель, гепарин, плавикс;
– нитроглицерин и его аналоги продолжительного действия – нитроглицерин внутривенно, пектрол, нитросорбид или моночинкве в таблетках;
– ингибиторы АПФ – эналаприл, периндоприл;
– статины, снижающие уровень холестерина в крови – аторвастатин, розувастатин.
Образ жизни с повторным инфарктом миокарда
Для предупреждения постинфарктной стенокардии и повторных инфарктов необходимо следовать рекомендациям врача:
– постоянный, непрерывный, пожизненный прием бетаадреноблокаторов, антиагрегантов и статинов
– модификация образа жизни – отказ от вредных привычек, правильное питание, исключение значимых физических нагрузок и стрессов
– в острейший период инфаркта (2 – 3 суток) строгий постельный режим (до 7 – 10 дней), затем лечебная физкультура, назначенная врачом. После выписки из стационара необходима ежедневная двигательная активность, но без избыточных нагрузок, например, медленные прогулки пешком на небольшие расстояния
– в период восстановления после инфаркта показано санаторно – курортное лечение (показания и противопоказания определяются врачом во время пребывания в стационаре)
– вопрос о восстановлении трудоспособности или инвалидности решается на клинико – экспертной комиссии по месту жительства и зависит от степени нарушения кровообращения. Временная нетрудоспособность (больничный лист) при повторном инфаркте возможна сроком не более, чем на 90 – 120 дней, а при реконструктивных операциях на коронарных сосудах – до 12 месяцев. Возвращение к труду даже при хорошем состоянии сердечно – сосудистой системы противопоказано для таких работающих лиц, как работники социально значимых профессий (водители, летчики, диспетчер на железной дороге, авиадиспетчер и др), работающие ночными или суточными сменами, на высоте (крановщик), лица, чья работа связана с длительной ходьбой (почтальон, курьер) и т. д.
Осложнения заболевания
Повторный инфаркт миокарда часто осложняется развитием острой сердечной недостаточности, отека легких, кардиогенного шока, нарушений ритма сердца, разрыва аневризмы левого желудочка, тромбоэмболии легочной артерии. Профилактикой осложнений служит своевременное обращение за медицинской помощью при болях в сердце, постоянный прием назначенных лекарств, а также регулярное посещение врача с регистрацией кардиограммы.
Прогноз
Прогноз мелкоочагового повторного инфаркта благоприятный. Для крупноочагового, или обширного, инфаркта прогноз не столь оптимистичен, потому что при этой форме чаще развиваются осложнения, а летальность в первые 10 – 14 дней составляет 15 – 20%. Смертность у мужчин старше 60 лет от повторного инфаркта составляет 14% и у женщин старше 70 лет – 19%.
Врач терапевт Сазыкина О.Ю.
Источник
