Клиника инфаркта правого желудочка
Особенности инфаркта правого желудочка: анатомия и физиология процесса
 Правый желудочек (ПЖ) – это камера сердца с тонкой стенкой, которая через легочные артерии выталкивает кровь, обедненную кислородом, в легкие. Вследствие этого ПЖ работает в условиях низкого давления и гипоксии. Он снабжается кровью и в систолу, и в диастолу – и при напряжении, и при расслаблении сердечной мышцы. Эти факторы делают правый желудочек более устойчивым к развитию инфаркта миокарда (ИМ) по сравнению с левым. Тем не менее, он не защищен от негативного влияния атеросклероза.
Правый желудочек (ПЖ) – это камера сердца с тонкой стенкой, которая через легочные артерии выталкивает кровь, обедненную кислородом, в легкие. Вследствие этого ПЖ работает в условиях низкого давления и гипоксии. Он снабжается кровью и в систолу, и в диастолу – и при напряжении, и при расслаблении сердечной мышцы. Эти факторы делают правый желудочек более устойчивым к развитию инфаркта миокарда (ИМ) по сравнению с левым. Тем не менее, он не защищен от негативного влияния атеросклероза.
Изолированный некроз клеток сердечной мышцы возникает, когда перекрываются тромбами или критически сужаются терминальные (конечные) веточки правой венечной артерии.
Крупноочаговый инфаркт миокарда левого желудочка может переходить на правый, при этом поражается вся задняя стенка сердца. Это частая причина возникновения гастралгической клиники ИМ с характерной болью в животе, рвотой и тошнотой.
При нарушении питания миокарда изменяются условия работы проводящей системы (она посылает электрические импульсы, которые заставляют сердце сокращаться). Это неизбежно приводит к развитию аритмии с особенно опасными формами – фибрилляцией предсердий, синусовой брадикардией и атриовентрикулярной блокадой.
Отличия в клинике и диагностике от других форм
Инфаркт правого желудочка случается примерно у 30% пациентов с нижнезадним (диафрагмальным) инфарктом левого. Изолированный некроз правого встречается значительно реже, всего в 10% случаев.
Из-за омертвения тканей снижается сократимость ПЖ и нарастают симптомы острой сердечной недостаточности. Главная черта инфаркта правого желудочка – отсутствие застоя крови, накопления жидкости в малом круге кровообращения (легких), а также низкое давление.
Инфаркт правого желудочка на ЭКГ выглядит как подъем сегмента ST в нижних грудных отведениях (V3R и V4R) выше изолинии. Его оценивают у всех пациентов с острым ИМ и стенокардией.
Также в диагностике золотым стандартом остается измерение содержания сердечных ферментов и факторов некроза миокарда в сыворотке крови.
Основные клинические признаки инфаркта правого желудочка:
- Набухание яремных (шейных) вен на вдохе.
- Низкое артериальное давление, которое проявляется слабостью, головокружением, тошнотой.
- Увеличение печени. Она растягивается из-за повышенного объема проходящей через нее крови. Возникает боль как, например, при беге или интенсивной нагрузке.
- Накопление жидкости в брюшной полости.
- Отечность нижних конечностей, которая поднимается вверх от лодыжек к животу. При прогрессировании ИМ переходит в отек всего тела.
- Перебои в работе сердца при поражении проводящей системы. Симптоматика бывает разной: от снижения пульса и головокружения до потери сознания вследствие фибрилляции предсердий.
- Боли в области сердца с иррадиацией, характерные для инфаркта в целом, также возникают при поражении правого желудочка. Однако у пожилых, у диабетиков симптомов может не быть вовсе. В этих случаях часто обнаруживают рубцовые изменения на контрольной кардиографии.
Прогноз и нюансы реабилитации
Здоровье и жизнь пациента зависят от умения врача распознать симптоматику и патологические изменения на электрокардиограмме, поставить диагноз и назначить правильное лечение.
Важно знать, что при инфаркте правого желудочка строго запрещено самостоятельно принимать нитраты (нитроглицерин). При их назначении требуется тщательное наблюдение пациента в условиях стационара. Морфин также не подходит для обезболивания и применяется только при острой необходимости, поскольку он расширяет сосуды и приводит к понижению артериального давления и нарушению гемодинамики.
Основное задание терапии – умеренное снижение нагрузки на правый желудочек, контроль частоты и ритмичности сердечных сокращений, регуляция низкого артериального давления путем внутривенного капельного введения физраствора и других восстанавливающих недостающий объем крови препаратов (Реополиглюкин, Реосорбилакт, Стирофундин).
Процесс лечения контролируется с помощью ЭхоКГ и ЭКГ. Для пациента важно сохранять покой, поскольку лишние движения, даже такие, как переход из горизонтального положения в вертикальное при вставании с постели, нагружают сердце и могут привести к усугублению состояния.
Еще одним нюансом восстановления после перенесенного инфаркта является предпочтение медикаментозному лечению, поскольку инвазивные вмешательства и исследования могут дестабилизировать работу сердечно-сосудистой системы. При своевременном назначении тромболитиков операция может не понадобиться.
Последствием трансмурального инфаркта правого желудочка часто является аритмия, которую нужно контролировать во время восстановительного периода, регулярно проводить электрокардиографии и использовать антиаритмические препараты.
Выводы
Клиника инфаркта миокарда правого желудочка может характеризоваться нетипичной симптоматикой, поэтому требует внимательного отношения со стороны врача и самого пациента. Острый и постинфарктный периоды должны протекать наиболее щадяще, учитывая склонность к дестабилизации артериального давления.
Рекомендации по постинфарктному периоду включают постоянный электрокардиографический контроль, коррекцию образа жизни и прием препаратов, регулирующих ритм сердца.
Источник
8.8. ИНФАРКТ МИОКАРДА ПРАВОГО ЖЕЛУДОЧКА
Медицинская библиотека / Раздел “Книги и руководства” / Ишемическая болезнь сердца (современные аспекты клиники, диагностики, лечения, профилактики, медицинской реабилитации, экспертизы) / 8.8. ИНФАРКТ МИОКАРДА ПРАВОГО ЖЕЛУДОЧКА
Постоянная ссылка:
BB код для форумов:
HTML код:
Данная информация предназначена для специалистов в области здравоохранения и фармацевтики. Пациенты не должны использовать эту информацию в качестве медицинских советов или рекомендаций.
Cлов в этом тексте – 965; прочтений – 18921
Размер шрифта:
12px |
16px |
20px
В последнее десятилетие у 25% больных с заднедиафрагмальным трансмуральным ИМ
ЛЖ некроз распространяется на область ПЖ. Поражение ПЖ в этих случаях определяет
некоторые важные особенности нарушения гемодинамики, которые необходимо
учитывать при лечении больных ИМ.
Особенности клинической картины
Начальные клинические проявления ИМ ПЖ, динамика гиперферментемии и признаков
резорбционно-некротического синдрома в целом соответствуют таковым, характерным
для инфаркта задней стенки ЛЖ. Некроз миокарда ПЖ быстро приводит к снижению его
сократимости и появлению отдельных признаков или развернутой клинической картины
острой правожелудочковой недостаточности сопровождающейся также артериальной
гипотонией.
При физикальном исследовании следующие клинические симптомы:
1. Набухание
шейных вен, обусловленное застойными явлениями в венозном русле большого круга
кровообращения. Нередко набухание вен увеличивается на вдохе (симптом Куссмауля),
обусловленного присасывающим действием отрицательного давления грудной клетки во
время вдоха. У здорового человека такое инспираторное увеличение притока крови к
правому сердцу (увеличение преднагрузки на ПЖ) сопровождается адекватным
увеличением УО ПЖ (механизм Старлинга), и весь объем крови поступает в систему
легочной артерии. Поэтому в норме во время вдоха шейные вены не набухают,
а спадаются. При резком снижении систолической функции ПЖ его инспираторная
объемная перегрузка сопровождается не увеличением, а заметным уменьшением УО ПЖ,
связанным с неспособностью ПЖ “протолкнуть” этот дополнительный объем в легочную
артерию. В результате происходит инспираторное набухание шейных вен.
2. Гепатомегалия, быстрое развитие которой при острой правожелудочковой
недостаточности сопровождается болями в правом подреберье и болезненностью при
пальпации печени.
3. Перкуторные признаки расширения полости ПЖ (смещение правой границы сердца
вправо и расширение абсолютной тупости сердца), что подтверждается при
рентгенографии и эхокардиографическом исследовании.
4. Правожелудочковый протодиастолический ритм галопа (патологический III тон
сердца) выслушивается в нижней трети грудины. Здесь же иногда можно выслушать
систолический шум относительной недостаточности трехстворчатого клапана.
5. Отсутствие клинических признаков острой левожелудочковой недостаточности
и застоя крови в малом круге кровообращения (одышки, удушья, влажных хрипов
в легких), что связано с уменьшением количества крови, выбрасываемой ПЖ
в легочную артерию и снижением уровня ДЗЛА и наполнения ЛЖ.
6. Артериальная гипотония связана не с угнетением насосной функции ЛЖ, а со
снижением систолической функции ПЖ и уменьшением количества крови, поступающей
в левые отделы сердца из малого круга кровообращения (уменьшение преднагрузки ЛЖ).
Другой причиной артериальной гипотензии могут служить различные брадиаритмии
(чаще СССУ, АВ-блокады), характерные для ишемического поражения ПЖ, что связано
с окклюзией ПКА, участвующей в кровоснабжении СА-узла и АВ-соединения.
7. Парадоксальный артериальный пульс – снижение во время вдоха систолического
АД больше 10-12 мм рт. ст. и инспираторное уменьшение наполнения пульсовой
волны. Этот признак обусловлен теми же причинами, что и увеличение набухания вен
шеи на вдохе (симптом Куссмауля): снижением УО ПЖ и наполнения левых отделов
сердца. Имеет значение также инспираторное парадоксальное движение МЖП в сторону
ЛЖ.
8. Клинические признаки нарушений сердечного ритма и проводимости, наиболее
частыми из которых являются фибрилляция предсердий и АВ-блокады.
Классической триадой ИМ правого желудочка считают: артериальную гипотензию;
увеличение давления в яремных венах и правом предсердии; отсутствие хрипов при
аускультации легких. Диагноз инфаркта ПЖ подтверждается с помощью
инструментальных методов исследования.
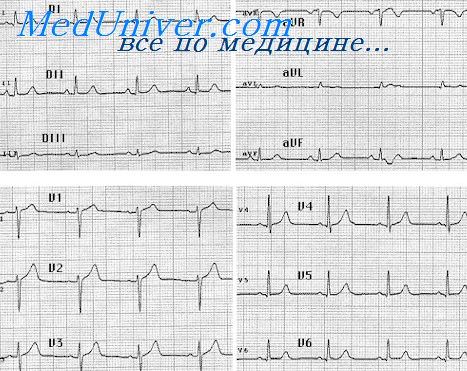
Электрокардиография
ИМ правого желудочка сочетается с заднедиафрагмальным (нижним) ИМ левого
желудочка. Чаще поражается задняя стенка ПЖ, реже – его боковая или передняя
стенки. При обычной регистрации ЭКГ в 12 отведениях ИМ задней стенки ПЖ лишь
иногда проявляется подъемом сегмента RS-Т в правых грудных отведениях (V1-V2),
что не является специфическим признаком ИМ ПЖ. Большей информативностью обладают
дополнительные отведения с правой половины грудной клетки V3R – V4R.
При ИМ ПЖ в этих отведениях появляется патологический зубец Q или комплекс QS и
подъем сегмента RS-Т (в острейшей и острой стадиях заболевания). Иногда
изменения ограничиваются только подъемом сегмента RS-Т и формированием
отрицательного зубца Т. Для ИМ задней стенки ПЖ (частая локализация инфаркта ПЖ)
характерны наличие патологического зубца Q и/или подъем сегмента RS-Т
в дополнительных отведениях с правой половины грудной клетки V3R и V4R
при отсутствии этих изменений в отведениях V1 и V2.
Нередко на ЭКГ выявляются также фибрилляция предсердий и АВ-блокады.
Эхокардиография
ЭхоКГ, зарегистрированная в двухмерном и допплеровском режимах, позволяет
выявить ряд признаков поражения ПЖ и снижение его систолической функции.
Расширение полости ПЖ. Признаки гипокинезии или акинезии задней, боковой или
передней стенки ПЖ. Парадоксальное движение МЖП в сторону ЛЖ, что объясняется
выраженной объемной перегрузкой ПЖ и его неспособностью “протолкнуть” кровь
в систему малого круга кровообращения. Расширение нижней полой вены с ее
недостаточным спадением (коллабированием) на высоте глубокого вдоха, что
указывает на повышение ЦВД. Исследование транстрикуспидального диастолического
потока крови в допплеровском режиме иногда позволяет выявить признаки
трикуспидальной регургитации крови из ПЖ в ПП, обусловленной дисфункцией
клапанного аппарата, возникающей в результате дилатации и снижения сократимости
ПЖ.
Катетеризация сердца и коронароангиография
Катетеризацию правых отделов сердца и легочной артерии катетером Свана-Ганца
проводят для подтверждения диагноза и разработки адекватной тактики лечения
больных. Типичными изменениями гемодинамики, выявляемыми у больных ИМ ПЖ,
являются: увеличение среднего давления в ПП (выше 10 мм. рт. ст.), которое
иногда достигает уровня диастолического давления в легочной артерии или ДЗЛА.
Это объясняет наличие застоя крови в венах большого круга кровообращения
и отсутствие застоя крови в легких; систолическое давление в легочной артерии
нормально или даже несколько снижено, что частично объясняет сравнительно низкие
значения давления наполнения ЛЖ и системного АД. Коронароангиография позволяет
выявить окклюзию или критическое сужение ПКА, кровоснабжающей заднюю стенку
левого и правого желудочков. При левом типе кровоснабжения сердца поражение ОВ ЛКА
встречается реже.
Лечение
Основные принципы лечения: 1. При наличии артериальной гипотонии, вызванной
недостаточностью насосной функции ПЖ и уменьшением ОЦК, необходимо внутривенное
капельное введение растворов, способствующих увеличению циркулирующего объема
крови: 0,9% раствора натрия хлорида (1-1,5 л со скоростью 200 мл/ч), декстрана,
коллоидных растворов, реополиглюкина. Введение жидкости проводится под
постоянным контролем гемодинамических показателей до тех пор, пока ЦВД (давление
в ПП) не достигнет уровня 14-15 мм рт. ст. или несколько выше. 2. Если после
введения жидкостей сохраняется артериальная гипотония, целесообразно прибегнуть
к введению инотропных лекарственных средств (добутаминутуа или/и допaминутуа).
3. При отсутствии эффекта показана коронарная баллонная ангиопластика. 4.
Тромболитическая терапия достаточно успешно устраняет основные клинические
проявления ИМ ПЖ. 5. При возникновении фибрилляции предсердий необходимо
купирование ее по схемам, описанным выше. 6. При появлении синусовой брадикардии
и других проявлений СССУ и АВ-блокады II степени II типа Мобитца показана
временная ЭКС.
[ Оглавление книги | Главная страница раздела ]
Источник
Эхокардиография при инфаркте правого желудочка. Значение эхокардиографии при патологии правого желудочка
Эхокардиографическая диагностика изолированного поражения правого желудочка требует хорошей подготовки, так как врачу редко приходится сталкиваться с этой патологией. Обычно вовлечение правого желудочка (как правило, его задней и боковой стенок) наблюдается при обширном инфаркте задней стенки левого желудочка. Передняя стенка правого желудочка (ближе к верхушке) иногда страдает при закупорке передней межжелудочковой ветви ЛКА.
Оценить сокращение стенок правого желудочка по данным эхокардиографии сложно не только потому, что его стенка тонкая и может плохо визуализироваться, но и в связи с тем, что направление движения его стенок отличается от характерного для левого желудочка. Стенки последнего, сокращаясь, движутся в направлении центра его полости. Правый же желудочек, сокращаясь, как бы скользит по поверхности левого, в направлении от основания к верхушке, выталкивая кровь в лёгочную артерию. Разумеется, при эхокардиографическом исследовании правого желудочка надо знать, как выбрать оптимальный доступ. Скажем, при парастернальном доступе (длинноосевая проекция) виден не столько правый желудочек, сколько его выносящий тракт. Наоборот, субкостальный доступ позволяет хорошо визуализировать правый желудочек и оценить сократимость его стенок.
На практике оценку функционального состояния правого желудочка нередко проводят по косвенному признаку — амплитуде движения кольца трёхстворчатого клапана по направлению к верхушке сердца в систолу. Это простой и надёжный показатель функции правого желудочка, который хорошо коррелирует с данными радионуклиднои вентрикулографии (S. Kaul et al., 1984). Амплитуда движения кольца трёхстворчатого клапана по направлению к верхушке сердца менее 15 мм, но более 10 мм свидетельствует о снижении сократимости правого желудочка. Если этот показатель меньше 10 мм — это признак резкого снижения систолической функции правого желудочка. В норме этот показатель > 15 мм.
Следует отметить, что если в диагностике инфаркта миокарда левого желудочка главный признак — это нарушение регионарной сократимости в бассейне затромбированного сосуда, то в диагностике инфаркта миокарда правого желудочка основное значение имеет глобальное снижение его сократимости (оценка регионарной сократимости нередко трудновыполнима). При диагностике поражения правого желудочка обращают также внимание на увеличение его размеров (дилятацию).

В связи с дилятацией правого желудочка и повышением в нём конечного диастолического давления межжелудочковая перегородка в парастернальной короткоосевой позиции выглядит в диастоле уплощённой, а в систоле — вновь принимает полукруглый вид (признак “перегрузки объёмом”). Это хорошо было проиллюстрировано в экспериментальном исследовании инфаркта правого желудочка (S. W. Sharkey et al., 1985). При “перегрузке давлением” (в частности, у больных лёгочной гипертензией) межжелудочковая перегородка не “выправляется” даже в систоле.
Как правило, возникает также недостаточность трикуспидального клапана, регистрируемая при доплеровском исследовании кровотока (в норме может отмечаться только физиологическая, т. е. минимальная, недостаточность трикуспидального клапана). У больных с повреждением правого желудочка можно также выявить выбухание межпредсердной перегородки в сторону левого предсердия из-за повышения давления в правом предсердии (в норме межпредсердная перегородка чуть выбухает в сторону правого предсердия). Наличие этого признака лучше анализировать в систолу (в четырёхкамерной, разумеется, позиции). Он выявляется у больных с более выраженной дисфункцией правого желудочка и худшим прогнозом (J. Lopez-Sendon et al, 1990).
Основные эхокардиографические диагностические признаки поражения правого желудочка:
– снижение сократимости и дилятация правого желудочка, признаки его “перегрузки объёмом”;
– патологическая недостаточность трёхстворчатого клапана вследствие дилятации правого фиброзного кольца.
Дополнительную информацию об эхокардиографической диагностике инфаркта правого желудочка можно найти, например, в пятом томе “Клинического руководства по ультразвуковой диагностике” под редакцией В. В. Митькова, В. А. Сандрикова (1998).
– Также рекомендуем “Дифференциация инфаркта миокарда. Особенности инфаркта миокарда”
Оглавление темы “Диагностика и тактика при инфаркте миокарда”:
1. Тромбоз межжелудочковой ветви левой коронарной артерии. Инфаркт при тромбозе межжелудочковой ветви
2. Инфаркт при тромбозе левой огибающей артерии. Инфаркт при тромбозе правой коронарной артерии
3. Эхокардиография при инфаркте миокарда. Диагностика осложнений инфаркта миокарда
4. Значение эхокардиографии. Практическая ценность эхокардиографии при инфаркте миокарда
5. Эхокардиография при инфаркте правого желудочка. Значение эхокардиографии при патологии правого желудочка
6. Дифференциация инфаркта миокарда. Особенности инфаркта миокарда
7. Сердечно-легочная реанимация. Пути развития отечественной сердечно-легочной реанимации
8. Как проводить сердечно-легочную реанимацию? Техника сердечно-легочной реанимации
9. Отказ от искусственного дыхания при реанимации. Дефибрилляция сердца
10. Лечение инфаркта миокарда. Этапы терапии инфаркта миокарда
Источник
