Клинические варианты дебюта инфаркта миокарда
Клинические варианты инфаркта миокарда. Клиника инфаркта миокарда.Ангинозный (болевой) вариант инфаркта миокарда является наиболее распространенным (типичным) вариантом острого инфаркта миокарда. Его частота колеблется от 76% при повторном и до 95% при первичном ИМ. Клиническая картина инфаркта миокарда при этом варианте складывается из тяжелого приступа грудной жабы, отличающегося большой интенсивностью и длительностью (более 20 мин.) болей, с трудом поддающийся лечебным мероприятиям. Боли обычно локализуются за грудиной, чаще сверху, иногда внизу в подложечной области, иногда несколько слева от грудины на уровне II—III ребра («на северо-востоке» по Венкебаху) и редко справа от грудины. Бытует выражение: об инфаркте миокарда нужно думать при локализации болей «от кончика носа до пупка». Боль иррадиирует по всем направлениям, преимущественно влево, иногда вправо и влево и очень редко только вправо. Чаще боли отдают в руки и плечо, иногда в шею, лопатки, спину, в отдельных случаях – в область живота и нижних конечностей. Нитроглицерин редко приносит облегчение. Характер болей самый разнообразный – боли бывают жгучими, сверлящими, давящими, тянущими и т.д. У многих больных грудной жабой за несколько дней до возникновения ИМ усиливаются явления коронарной недостаточности, болевые приступы начинают возникать чаще при менее значительной нагрузке, продолжаются дольше, труднее купируются. Больных нередко беспокоит чувство тревоги, страх приближающейся смерти; они стонут, меняют положение в поисках облегчения болей. До 5% больных ИМ могут находиться (при выраженном болевом синдроме) в состоянии соматического психоза. Из других симптомов можно выделить одышку, тошноту и слабость (обычно сопровождается потливостью), но эти симптомы встречаются менее постоянно, чем боль. Нужно помнить, что эквивалентом стенокардических болей являются состояние дискомфорта в грудной клетке, стеснения в груди, прежде всего у лиц с пониженной чувствительностью к висцеральной боли (женский пол, при выраженном склерозе сосудов головного мозга, больные сахарным диабетом, лица пожилого возраста, лица злоупотребляющие алкоголем).
Астматический вариант инфаркта миокардаВ 5-10% случаев первым клиническим проявлением инфаркта миокарда и его ведущим симптомом является одышка. Одышка связана с острой недостаточностью левого желудочка и развитием отека легких. Этот вариант чаще наблюдается при обширных инфарктах миокарда, нередко повторных, особенно если повторный инфаркт миокарда развивается вскоре после перенесенного. В половине случаев удушье может сочетаться с загрудинными болями. Этому варианту ИМ более подвержены женщины в возрасте от 50 до 61 года и мужчины пожилого и старческого возраста. Приступу удушья вначале может предшествовать беспокойство. Удушье нередко развивается среди ночи и заставляет больного проснуться, встать и подойти к окну для того, чтобы вдохнуть свежий воздух. Больные могут испытывать страх смерти, у многих отмечается похолодание конечностей, учащение пульса, резкая слабость. Гастралгический вариант инфаркта миокардаГастралгический вариант (абдоминальная форма) начала инфаркта миокарда наблюдается у 2-3% больных и характеризуется появлением болевого приступа обычно в верхней части живота. Боли могут локализоваться в правом подреберье, в области пупка, а также в правой подвздошной области; нередко они начинаются «кинжальным ударом» и ощущаются во всем животе. Иногда боли иррадиируют вверх – в область грудины, сердца, в правую лопатку. Одновременно у больных возникают диспепсические жалобы: отрыжка воздухом, икота, тошнота, многократная рвота, вздутие живота. Это заставляет думать о печеночной колике, перфоративной язве желудка, об остром панкреатите и других формах абдоминальной катастрофы. Сходство усугубляется коллапсом. Механизм возникновения боли в животе при инфаркте миокарда объясняется общностью иннервации грудной клетки, брюшной полости и стенки живота, а также раздражением симпатических, блуждающих нервов при патологических состояниях органов грудной клетки. Таким образом, зоны сегментарной иннервации различных органов грудной клетки и брюшной полости могут совпадать. Поэтому, инфаркт миокарда может симулировать любую форму острой желудочно-кишечной патологии («кардиоабдоминальный синдром»). И наоборот, – острая патология органов брюшной полости может имитировать клинику острого инфаркта миокарда («панкреато-кардиальный синдром», «холецисто-кардиальный синдром», «желудочно-дуоденально-кардиальный синдром»). Такое начало инфаркта миокарда наблюдается у людей с гипертонической болезнью, с выраженным атеросклерозом и при повторных инфарктах миокарда, а также может встречаться и у больных, у которых имеется сочетание стенокардии с патологией желудочно-кишечного тракта. Гастралгический вариант инфаркта миокарда представляет значительные трудности при дифференциальной диагностике и выборе лечебных мероприятий. Как показывает клинический опыт, для решения этих вопросов следует учесть, что: При нечетко очерченной клинике инфаркта миокарда считаем необходимым придерживаться следующей тактики: – Также рекомендуем “Церебральный вариант инфаркта миокарда. Безболевой вариант инфаркта миокарда. Аритмический, отечный вариант инфаркта миокарда.” Оглавление темы “Неотложная помощь в при инфаркте миокарда.”: |
Источник
Инфа́ркт
миока́рда — одна из клинических форм
ишемической болезни сердца, протекающая
с развитием ишемического некроза участка
миокарда, обусловленного абсолютной
или относительной недостаточностью
его кровоснабжения.
Клинические
варианты инфаркта миокарда.
Ангинозный
(болевой) вариант инфаркта миокарда
является наиболее распространенным
(типичным) вариантом острого инфаркта
миокарда. Его частота колеблется от
76% при повторном и до 95% при первичном
ИМ. Клиническая картина инфаркта
миокарда при этом варианте складывается
из тяжелого приступа грудной жабы,
отличающегося большой интенсивностью
и длительностью (более 20 мин.) болей, с
трудом поддающийся лечебным мероприятиям.
Боли обычно локализуются за грудиной,
чаще сверху, иногда внизу в подложечной
области, иногда несколько слева от
грудины на уровне II—III ребра («на
северо-востоке» по Венкебаху) и редко
справа от грудины.Астматический
вариант инфаркта миокарда. В 5-10% случаев
первым клиническим проявлением инфаркта
миокарда и его ведущим симптомом
является одышка. Одышка связана с острой
недостаточностью левого желудочка и
развитием отека легких. Этот вариант
чаще наблюдается при обширных инфарктах
миокарда, нередко повторных, особенно
если повторный инфаркт миокарда
развивается вскоре после перенесенного.
В половине случаев удушье может
сочетаться с загрудинными болями. Этому
варианту ИМ более подвержены женщины
в возрасте от 50 до 61 года и мужчины
пожилого и старческого возраста.Гастралгический
вариант (абдоминальная форма) начала
инфаркта миокарда наблюдается у 2-3%
больных и характеризуется появлением
болевого приступа обычно в верхней
части живота. Боли могут локализоваться
в правом подреберье, в области пупка,
а также в правой подвздошной области;
нередко они начинаются «кинжальным
ударом» и ощущаются во всем животе.
Иногда боли иррадиируют вверх – в область
грудины, сердца, в правую лопатку.
Одновременно у больных возникают
диспепсические жалобы: отрыжка воздухом,
икота, тошнота, многократная рвота,
вздутие живота. Это заставляет думать
о печеночной колике, перфоративной
язве желудка, об остром панкреатите и
других формах абдоминальной катастрофы.
Сходство усугубляется коллапсом.Церебральный
вариант инфаркта миокарда – начало
болезни сопровождается нарушением
мозгового кровообращения, которое
обычно имеет динамический характер.
Церебро-коронарный синдром, развивающийся
в первые сутки, бывает неэмболического
(апоплексиформная – церебральные
расстройства) и эмболического
(апоплексическая кома) характера.Безболевой
инфаркта миокарда. Возникновение
безболевого инфаркта миокарда и его
течение во многом связывают с исходным
фоном, на котором развивается заболевание.
Считается, что ИМ протекает без боли,
если возникает на фоне резко склеротически
измененных коронарных артерий.
Клиническими признаками в таких случаях
бывают нарушения ритма и проводимости,
приступы сердечной астмы, церебральные
или желудочно-кишечные нарушения,
прогрессирующая сердечная недостаточность
без признаков левожелудочковой
недостаточности, реже коллапс. Нельзя
не отметить, что для больных с безболевым
вариантом ИМ характерно злоупотребление
спиртными напитками.Малосимптомная
форма инфаркта миокарда характеризуется
крайне скудной, большей частью
неспецифической симптоматикой, которая
кажется настолько незначительной, что
ни у врача, ни у больного не ассоциируется
с серьезностью заболевания. Сюда
относятся случаи ИМ, проявляющиеся
астенией, слабостью, потливостью,
отсутствием аппетита, мимолетным
головокружением или одышкой, неясным
субфебрилитетом, пастозностью голеней.Аритмический
вариант инфаркта миокарда может
манифестировать и впервые проявляться
нарушением ритма и проводимости. Поэтому
у всех больных с впервые возникшим
пароксизмом тахикардии, мерцательной
аритмии, атриовентрикулярнои или
внутрижелудочковои блокадой сердца
или с частой экстрасистолией обязательно
должен быть исключен инфаркт миокарда.Отечный
вариант инфаркта миокарда. Редко острое
начало инфаркта миокарда может
проявляться изолированной недостаточностью
правого желудочка сердца, с набуханием
шейных вен, повышением венозного
давления, одышкой, значительным
увеличением печени и резкой ее
болезненностью, отеками на нижних
конечностях. Эта форма инфаркта миокарда
обычно встречается у больных с
артериальной гипертонией или же при
обширных, а также повторных инфарктах.
У пожилых людей правожелудочковая
недостаточность может появиться как
будто без видимой причины, иногда как
первый и единственный признак безболевого
инфаркта миокарда. Внезапное усугубление
(утяжеление клинической картины) уже
существующей правожелудочковои
недостаточности указывает на появление
свежего инфаркта сердца. Клиническое
состояние таких больных тяжелое, а
летальность достигает высоких цифр.
К
резорбционно-некротическому синдрому
относятся клинические, электрокардиографические
признаки и данные ферментной диагностики.
– Клинические
данные: субфебрильная лихорадка (редко
до 38,5°С) в течение 5-7 дней, обычно со
второго дня болезни. Это важный и
легкообнаруживаемый симптом, часто
позволяет отличить инфаркт миокарда
от приступа грудной жабы.
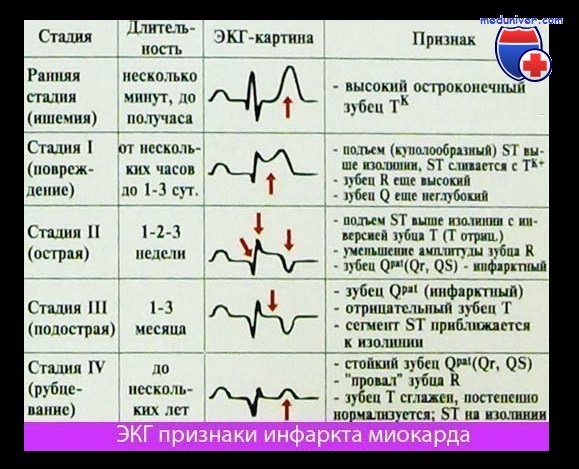
–
Электрокардиографическая диагностика
ИМ
– Главные ЭКГ
признаки ОИМ:
1. Появление
новых зубцов Q шириной более 30 мсек и
глубиной более 2 мм по крайней мере в
2-х отведениях:
• II, III или
avF;
• V1-V6
отведениях;
• 1 и avL
отведениях.
2. Новые
подъемы или депрессия сегмента ST-T более
1 мм через 20 мсек после точки J в двух
смежных отведениях.
3. Появление
полной блокады левой ножки пучка Гиса
при наличии соответствующей клиники.
Так, при
помощи ЭКГ можно, как правило,
диагностировать ИМ в первые часы его
развития (более чем в 90% случаев).
Отсутствие на ЭКГ признаков инфаркта
миокарда не является основанием отвергать
этот диагноз или отказывать в
госпитализации, если у больного имеются
соответствующие клинические проявления
заболевания. Иногда ЭКГ признаки ИМ
появляются не сразу – ЭКГ-картина инфаркта
миокарда может запаздывать во времени
– лишь через несколько и даже через 10-20
дней (был интрамуральный инфаркт миокарда
затем трансформировался в трансмуральный)
или ЭКГ не дает полного комплекса
изменений – наблюдается только
инвертированный зубец Т или смещение
ST при отсутствии зубца Q или ЭКГ при ИМ,
на которых проявляются блокады ножки,
нарушения атриовентрикулярной
проводимости без типичных ЭКГ признаков
ИМ.
– Лабораторная
диагностика инфаркта миокарда
асептического воспаления (лейкоцитоз,
с нейтрофильным сдвигом – в течение 5-7
дней), повышение СОЭ – через 1-2 дня после
повышения температуры и количества
лейкоцитов; С-реактивный белок.
– Ферментная
диагностика инфаркта миокарда МБ-КФК
и тропонины являются наиболее
информативными биохимическими критериями
инфаркта миокарда. Через сутки после
болевого синдрома их информативность
значительно снижается.
– Тропонины.У
больных инфарктом миокарда уровень
тропонинов повышается через 3-6 часов
от начала болевого приступа и сохраняется
повышенным в течение 7-10 дней (на протяжении
этого периода продолжаются процессы
дезинтеграции миокарда и поступление
тропонинов в кровь). Тропонины обладают
высокой специфичностью и чувствительностью.
Можно использовать для диагностики ИМ
в течение 2 недель от начала болевого
приступа. Низкая чувствительность в
течение первых 6 часов от начала приступа.
В случае отрицательного ответа теста
в первые сутки необходимо повторное
проведение исследования. Они имеют
большое значение для диагностики ИМ
без подъема сегмента ST. Нельзя использовать
для диагностики рецидива ИМ.
– КФК-МВ –
нельзя использовать в периоды до 6 часов
и спустя 36 часов от начала болевого
приступа. Можно применять для выявления
рецидивов инфаркта.
– Миоглобин
является наиболее ранним признаком
повреждения миокарда – его уровень
повышается в крови через 1-2 часа от
начала болевого приступа и остается
повышенным в течение 24 часов. Отрицательный
тест через 4-8 часов от начала болевого
приступа позволяет исключить ИМ. Можно
применять для выявления рецидивов
инфаркта миокарда. – Лактатдегидрогеназа
повышается через 8-10 часов после приступа
и достигает максимума через 24-48 часов.
–
Аспартат-аминотрансфераза – максимальная
активность наблюдается в конце первых
и на вторые сутки заболевания. Как
следует из приведенных сведений,
диагностическая значимость этих
показателей различна. Учитывая
запаздывание (отставание от клинической
картины) некробиотического синдрома,
тактика врача заключается в обязательной
госпитализации больного для подтверждения
или исключения ИМ. В противном случае
возможны непоправимые диагностические
ошибки, ведущие к неблагоприятному
исходу. В таких случаях должен срабатывать
предписываемый нами принцип
лечебно-диагностической тактики: думать
и исключать более тяжелую патологию.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Жалобы при инфаркте миокарда. Типы дебюта инфаркта миокардаПри развитии инфаркта миокарда у больного обычно возникает сильная загрудинная боль, которая не купируется нитроглицерином и длится до 15 мин и более (классическое начало). Характер боли: сжимающая, давящая либо раздирающая (грудь “сжало тисками”, “стянуло обручем”, “слон на грудь наступил”). Чаще всего боль иррадиирует в левое плечо и руку, но может отдавать также в шею, нижнюю челюсть, правое плечо и руку, межлопаточное пространство, область живота. При инфаркте миокарда у человека нередко выступает испарина, возникают головокружение или обморочное состояние, тошнота, рвота, расстройство желудка, чувство общего недомогания, сильная слабость, потеря сознания. Эти цитаты из классиков напоминают нам о характерной клинической картине инфаркта миокарда, о возможности атипичного проявления данного недуга и о важном дифференциально-диагностическом признаке — длительности боли (ангинозном статусе). На основании наблюдений за 3054 больными инфарктом миокарда, у 512 из которых начало болезни протекало атипично, московский профессор А. Г. Тетель баум (1960) предложил классификацию вариантов дебюта данного недуга в книге “Клинические типы и формы стенокардии и начала инфаркта миокарда”. Эту работу автор посвятил “практическим врачам, которые первыми видят больного и должны ставить срочный, ответственный диагноз при отсутствии ещё данных лабораторных и инструментальных исследований”. А. Г. Тетельбаум выделил шесть основных типов дебюта инфаркта миокарда: загрудинно-болевой (классический тип), периферический, абдоминальный, церебральный, безболевой и комбинированный. Так как названия основных типов говорят сами за себя, представляется целесообразным рассмотреть лишь клинические формы начала инфаркта миокарда, объединенные автором в периферический тип.
При этом клинически инфаркт миокарда начинается с болей: Как же часто встречаются выделенные А. Г. Тетельбаумом клинические типы начала инфаркта миокарда? Разумеется, статистика зависит не только от качества сбора анамнеза и возрастного состава больных, но также от распространенности среди населения сахарного диабета, артериальной гипертензии и других факторов. По данным А. Г. Тетельбаума, примерная частота отдельных типов клинического начала инфаркта миокарда при хорошо собранном анамнезе составляет: загрудинно-болевой тип — 50 %, периферический — 25 %, абдоминальный — 5 %, церебральный — 10 %, безболевой тип — 10 %. (Частота комбинированного типа отдельно не указана, так как он вошел в ведущий из составляющих его типов.) По мнению А. Г. Тетельбаума, у пожилых людей и у больных гипертонической болезнью увеличивается частота развития инфаркта миокарда церебрального и безболевого типов (в основном за счет уменьшения частоты случаев загрудинно-болевого типа). У пожилых людей, особенно страдающих сахарным диабетом, безболевой инфаркт миокарда нередко проявляется приступом одышки в покое (сердечная астма, отёк лёгких). По данным Фремингемского исследования (США), только немногим менее чем у 1/4 больных (23 %) первый инфаркт развивается на фоне предшествовавшей стенокардии (V. W. Kannel, M. Feinleib, 1972). Каждый пятый инфаркт (по данным того же Фремингемского исследования) был “немым”, т. е. оставался не диагностированным. В таких случаях инфаркт не сопровождался типичной клинической картиной (характерным болевым синдромом), а проявлялся, например, сильной слабостью и/или одышкой. Из “продромов” инфаркта миокарда, которые отмечаются в 40—70 % случаев, следует прежде всего отметить загрудинную боль (нестабильную стенокардию) — наиболее частый и нередко единственный предвестник надвигающейся катастрофы. Кроме того, в качестве предвестников инфаркта миокарда описаны одышка, усталость, слабость, общее недомогание, сердцебиение, головокружение, обморочное состояние (В. J. Gersh, I. P. Clements, 1996). – Также рекомендуем “Боль при инфаркте миокарда. Дифференциация боли в грудной клетке” Оглавление темы “Причины и диагностика инфаркта миокарда”: |
Источник