Кардиогенный шок при острой сердечной недостаточности
Общие сведения
Острая левожелудочковая недостаточность (кардиогенный шок) — остро развившаяся сердечная недостаточность, возникшая в результате нарушений систолической и/или дисастолической функции левого желудочка. Для ОЛЖН характерна яркая клиническая симптоматика венозного застоя в малом круге кровообращения. Клинические синдромы, которыми проявляется острая левожелудочковая недостаточность:
- кардиогенный шок;
- острое лёгочное сердце;
- отёк лёгких.
Самым частым и тяжёлым вариантом течения является отёк лёгких, который проявляется выраженной нарастающей одышкой в покое.
Кардиогенный шок и левожелудочковая недостаточность — это остро возникшее патологическое состояние, при котором сердечно-сосудистая система становится неспособной обеспечивать адекватный для организма кровоток. Временно необходимый уровень перфузии может быть достигнут за счёт истощаемых резервов, далее развивается декомпенсация. Такое состояние принято относить к наиболее тяжёлой форме нарушений деятельности сердца — 4 классу сердечной недостаточности. Летальность может достигать 60-100%.
Кардиогенный шок регистрируется чаще всего в странах со слабо развитой профилактической медициной, высокими показателями сердечно-сосудистой патологии, отсутствием высокотехнологической помощи.
Патогенез
Патогенетические механизмы связаны с резким, критическим падением кровяного давления и последующим ослаблением кровотока в органах и тканях. Ведущим фактором является не сама гипотония, а именно уменьшение циркулирующей по сосудам крови в определённый промежуток времени. Компенсаторно-приспособительные реакции запускаются в ответ на ухудшение перфузии.
Организм направляет все свои резервные запасы на обеспечение питанием жизненно-важных органов: головной мозг и сердце. При этом скелетная мускулатура, конечности и кожные покровы испытывают кислородное голодание. В ответ периферические капилляры и артерии спазмируются. Всё это приводит к активации нейроэндокринных систем, в организме задерживается вода и ионы натрия, развивается ацидоз.
Диурез может снижаться до показателя в 0,5 мл/кг в час и меньше. У пациентов диагностируется олигурия, анурия, нарушается работа печёночной системы, развивается полиорганная недостаточность. Чрезмерная вазодилатация отмечается на поздних стадиях и провоцируется выбросом цитокинов и ацидозом.
Классификация
Классификацию проводят по патогенетическим механизмам. Определить разновидность кардиогенного шока на догоспитальном этапе невозможно. В выборе методов лечения помогает определиться этиология болезни, которую можно установить только в условиях стационара. Летальность при ошибочной диагностике составляет 70-80%. Возможные варианты шока:
- Рефлекторный. Все нарушения связаны с выраженным болевым синдромом. Диагностировать заболевание удаётся уже при незначительном объёме поражения, т. к. не всегда размеры некротического очага соответствуют выраженности болевого синдрома.
- Истинный кардиогенный. Развивается сразу после острого инфаркта миокарда и характеризуется объёмным некротическим очагом поражения. Насосная функция сердца резко снижается, падает минутный объём крови. Наблюдается характерный симптомокомплекс. Показатель летальности достаточно высокий — 50%.
- Ареактивный. Самая опасная разновидность. Схож с истинным кардиогенным шоком, однако патогенетические факторы выражены намного сильнее. Практически не поддаётся медикаментозной коррекции. Крайне высокий показатель летальности — 95%.
- Аритмический шок. Считается самым прогностически благоприятным. Проявляется в результате нарушения ритма и проводимости. Аритмический шок может развиться при AV блокадах 2 и 3 степени, пароксизмальной тахикардии, полных поперечных блокадах. Вся симптоматика исчезает через 1-2 часа после восстановления ритма.
Патологические изменения формируются поэтапно, ступенчато. Принято выделять 3 стадии шока:
- Компенсация. Характерна умеренная гипотония, уменьшение минутного объёма, ослабление перфузии на периферическом уровне. Центральное кровообращение справляется и поддерживает кровообращение. Пациент находится в сознании и предъявляет жалобы на боли в области сердца, головокружения, головные боли. Стадия компенсации полностью обратима.
- Декомпенсация. Характерен богатый симптомокомплекс. Перфузия крови в сердце и головном мозге снижена, уровень кровяного давления критически низкий. Пациент может находиться без сознания или в сопоре. Необратимых изменений нет, но до их развития остаются считанные минуты. Образование мочи снижается за счёт ослабления почечного кровотока.
- Стадия необратимых изменений. Характерен переход в терминальную стадию. Присутствующая симптоматика усиливается, во внутренних органах формируются некротические изменения, наблюдается ярко выраженная церебральная и коронарная ишемия. У пациентов диагностируется ДВС-синдром, на кожных покровах высыпают петехии, возникают внутренние кровотечения.
Причины кардиогенного шока
Синдром развивается в результате критического уменьшения показателя минутного выброса, резкого снижения сократительной способности левого желудочка, что в конечном итоге ведёт к недостаточности кровообращения. В органы и ткани не поступает необходимого количества крови, развивается кислородная гипоксия, голодание, падает кровяное давление, развивается характерная клиническая симптоматика.
Причины, по которым может развиться кардиогенный шок:
- Инфаркт миокарда. Является основной и главной причиной развития кардиогенного шока. На долю инфарктов приходится 80% всех случаев кардиогенного шока. Синдром развивается преимущественно при крупноочаговых повреждениях миокарда, трансмуральных инфарктах с поражение 40-50% сердечной массы. Синдром не развивается при мелкоочаговых инфарктах, т. к. оставшиеся кардиомиоциты полностью восполняют работу повреждённой части миокарда.
- Миокардит. Патогенез развития синдрома кроется в образовании противокардиальных антител, поражении кардиомиоцитов инфекционными токсинами и агентами. Шок, который приводит к летальному исходу, наблюдается в 1% случаев тяжёло протекающего инфекционного миокарда, вызванного пневмококками, стафилококками, вирусами герпеса и Коксаки.
- Интоксикация кардиотоксическими ядами. Резерпин, Клонидин, сердечные гликозиды, фосфорорганические соединения и инсектициды оказывают негативное влияние на работу сердечной мышцы при передозировке. Наблюдается падение минутного объёма крови, снижается частота сокращений сердца, ослабляется сердечная деятельность.
- Массивная тромбоэмболия. При закупорке ветвей лёгочной артерии крупного калибра тромбом развивается острая правожелудочковая недостаточность из-за выраженного нарушения в лёгочном кровотоке. Сосудистая недостаточность развивается из-за расстройств гемодинамики, которые обусловлены перенаполнением правого желудочка и застойными явлениями в нём.
- Тампонада сердца. Жизнеугрожающее состояние может развиться при гемоперикардите, перикардите, травмах грудной клетки, расслоении аорты. При чрезмерном скоплении жидкости в перикардиальной сумке затрудняется работа сердца, нарушается кровоток и развиваются шоковые состояния.
- Крайне редко патологическое состояние может развиться при разрыве миокарда, дефектах межжелудочковой перегородки, дисфункции папиллярных мышц, блокадах, аритмиях.
Факторы, которые повышают вероятность развития сердечно-сосудистых катастроф:
- сахарный диабет;
- пожилой возраст;
- атеросклероз;
- гипертонические кризы;
- хронически протекающие аритмии;
- чрезмерные физические нагрузки.
Симптомы кардиогенного шока
В самом начале пациенты отмечают выраженный болевой синдром кардиогенного характера. Клинические симптомы кардиогенного шока по своей локализации и ощущениям схожи с инфарктом миокарда.
Пациенты отмечают боль за грудиной сжимающего характера с иррадиацией в левую руку, лопатку, челюсть. Практически не встречается иррадиация болевого синдрома на правую сторону.
Симптомы левожелудочковой недостаточности
Характерна дыхательная недостаточность, которая проявляется частичной или полной утратой способности с самостоятельному свободному дыханию (беспокойство, втягивание крыльев носа и включение в акты дыхания вспомогательной мускулатуры, страх смерти). Если развивается альвеолярный отек лёгких, то у пациента изо рта идёт розоватая, белая пена. Пациент принимает вынужденное положение, наклоняясь вперед и упираясь руками в стул.
Наблюдается снижение уровня систолического давления до 80-90 мм рт. ст. и ниже. Пульсовое может падать до 20-25 мм рт. ст. Регистрируется выраженная тахикардия с ЧСС 100-110 ударов в минуту, прощупывается слабого напряжения и наполнения нитевидный пульс. Частота сокращений может снижаться до 45-50 ударов в минуту. Кожные покровы приобретают бледный оттенок, на ощупь становятся влажными и холодными. Пациенты предъявляют жалобы на выраженную слабость, упадок сил. Диурез снижается либо вовсе прекращается. На фоне шока нарушается сознание, развивается сопор, кома.
Анализы и диагностика
Диагностика кардиогенного шока базируется на данных физикального осмотра, инструментальных и лабораторных обследований. При внешнем осмотре кардиолог или реаниматолог обращает внимание на внешние признаки заболевания:
- потливость;
- бледность;
- мраморность кожи.
Объективная диагностика включает:
- Физикальное обследование пациента. Характерно снижение уровня кровяного давления до 9050 мм рт. ст. и ниже, пульсовой показатель может опускаться ниже отметки 200 мм рт.ст. Гипотония может отсутствовать на начальных этапах заболевания, что объясняется запуском компенсаторных возможностей организма. Сердечные тоны глухие, при прослушивании лёгких отмечаются мелкопузырчатые влажные хрипы.
- Электрокардиография. На ЭКГ в стандартных 12 отведениях регистрируются характерные признаки инфаркта миокарда: смещение сегмента ST; снижение амплитуды зубца R; отрицательный зубец Т. Дополнительно могут регистрироваться атриовентрикулярные блокады, экстрасистолия.
- Лабораторные анализы и обследования. Проводится оценка концентрации электролитов, тропонина, мочевины, креатинина, печёночных ферментов, глюкозы. Уже в первые часы после инфаркта миокарда повышается уровень тропонинов I и Т. По увеличению концентрации мочевины, натрия и креатинина подозревают недостаточность почечной системы. При реакции гепатобилиарной системы увеличивается активность печёночных ферментов.
Обязательно проведение дифференциальной диагностики кардиогенного шока и вазовагальных синкопе, расслаивающей аневризмы аорты. При синкопе на ЭКГ нет специфических характерных изменений, в анамнезе у пациента психологический стресс либо болевое воздействие. При расслоении аорты болевой синдром отмечается вдоль позвоночного столба и сохраняется на протяжении нескольких дней, может носить волнообразный характер.
Лечение
Пациенты с подозрением на кардиогенный шок и острую сердечную недостаточностью экстренно госпитализируются в круглосуточный стационар в отделение кардиологии. В составе бригады скорой медицинской помощи, которая обслуживает такой вызов, обязательно должен быть врач-реаниматолог. На догоспитальном этапе проводятся мероприятия по обеспечению центрального и периферического венозного доступа. Организуется тромболизис и оксигенация по показаниям. После поступления в стационар продолжается терапия, начатая врачами бригады скорой помощи.
Доктора
Лекарства
Медикаментозная коррекция нарушений
Эффективно введение петлевых диуретиков для купирования отёка лёгких. Нитроглицерин позволяет уменьшить сердечную преднагрузку. При ЦВД ниже 5 мм рт. ст. и отсутствии признаков отёка лёгких проводится инфузионная терапия. Объём инфузии считается достаточным, если это показатель достигает 15 единиц.
Показано назначение кардиотоников, антиаритмиков (Амиодарон), стероидных гормонов, наркотических анальгетиков. Показанием для использования через шприц-перфузор Норадреналина является выраженная гипотония. Кардиоверсия применяется при стойких нарушениях сердечного ритма. При тяжёлой дыхательной недостаточности проводят ИВЛ.
Процедуры и операции
Для лечения пациентов с кардиогенным шоком могут применяться такие варианты высокотехнологической помощи, как:
- искусственный желудочек;
- внутриаортальная баллонная контрпульсация;
- баллонная ангиопластика.
Своевременная хирургическая помощь повышает шансы пациента на выживаемость.
Неотложная помощь при кардиогенном шоке
Лечение кардиогенного шока должно быть начато как можно раньше и проведено максимально качественно. Именно от этих двух составляющих зависит жизнь пациента.
Алгоритм неотложной помощи при кардиогенном шоке:
- Уложить пациента на ровную горизонтальную поверхность и по возможности приподнять ножной конец.
- Обеспечьте максимальный доступ кислорода: откройте окно, расстегните стесняющую дыхание одежду.
- Подайте кислород (алгоритм предполагает подачу через носовой катетер либо специальную маску).
- Обезбольте пациента. При рефлекторном шоке и инфаркте миокарда могут применяться наркотические медикаменты, например, Морфин, который вводят медленно внутривенно, предварительно растворив в физиологическом растворе.
- Неотложная помощь предполагает восстановление объёма циркулирующей крови и притока крови посредством введения раствора Реополиглюкин. Если положительной динамики нет, то кровяное давление повышают вводя 0,1% раствора Атропина в дозе 0,5-1 мл.
Действия должны быть направлены и на устранение причин, которые спровоцировали развитие шока. При желудочковых нарушениях ритма вводят антиаритмик Лидокаин. При неэффективности организуется дефибрилляция. При инфаркте миокарда проводится антиагрегантная и тромболитическая терапия перпаратами Аспирин, Клопидогрел, Альтеплаза.
Профилактика
Профилактика базируется на предупреждении развития инфаркта миокарда, тяжёлых жизнеугрожающих аритмий, тромбоэмболий, миокардитов и травматических повреждений сердца. Эффективно прохождение диспансеризации, профилактических осмотров, ведение здорового образа жизни. При появлении первых признаков сердечно-сосудистой катастрофы необходимо незамедлительно вызвать бригаду скорой медицинской помощи.
Последствия и осложнения. Причина смерти
Левожелудочковая недостаточность известна своим грозным осложнением — полиорганной недостаточностью. Изменения касаются работы почечной системы, печени, нарушается нормальное функционирование пищеварительной системы.
Системная органная недостаточность развивается в результате отсутствия своевременного специфического лечения либо при слишком тяжёлом течении болезни, когда предпринимаемые меры оказываются малопродуктивными. Основные симптомы:
- запах сырого мяса изо рта;
- рвота «кофейной гущей»;
- звёздочки на коже;
- анемия;
- набухание ярёмных вен.
Причина смерти – некроз миокарда левого желудочка и, как следствие, полиорганная недостаточность.
Прогноз
Прогноз носит неблагоприятный характер. Показатель летальности крайне высок — 50%. При своевременном оказании медицинской помощи это показатель снижается до 30-40%. Среди пациентов, которым было проведено хирургическое вмешательство (восстановление проходимости повреждённых сосудов сердца), выживаемость достоверно выше.
Список источников
- Кардиогенный шок: современные аспекты лечения. Миронков А.Б., Прямиков А.Д., Цветков Р.С., Абашин М.В. Анестезиология и кардиореанимация. – 2014. – №1
- Стандарты лечения кардиогенного шока: спорные и нерешенные вопросы/ Литовский И.А., Гордиенко А.В.// Вестник Российской военно-медицинской академии. – 2016 – №3 (55)
- Кардиогенный шок: Учебное пособие / Голуб И.Е., Сорокина Л.В. – 2011.
Источник
Строго говоря, острый коронарный синдром — это своеобразная энциклопедия кардиологии; здесь речь идет об атеросклерозе, ишемической болезни сердца (ИБС), сердечной недостаточности, коагулопатии, нарушении ритма и т. д. Мы рассмотрим острую сердечную недостаточность, варианты которой являются трудным «экзаменом» для клиницистов, требуя быстрых и ответственных решений.
Эту ситуацию когда-то предвосхитили В. П. Образцов и Н. Д. Стражеско: «…mejopragia cordis… – сердце работает настолько слабо, что в состоянии изгнать из своих полостей в артерии очень незначительное количество крови, которое в большом круге дает волну, заметную только в сонных артериях, а в radialis часто уже не ощутимую. Отсюда в лучевой артерии пульс едва ощутимый или вовсе отсутствует, отсюда холод больных, цианоз конечностей…» (1910).
Вместо архаичного термина В. П. Образцова мы сегодня говорим о гипоперфузии органов и тканей. Попробуем рассмотреть, что скрывается за этим понятием.
В настоящее время выделяют четыре варианта острой сердечной недостаточности:
- Отек легких.
- Кардиогенный шок.
- Гипертензивный криз.
- Обострение хронической сердечной недостаточности.
Остановимся на первых двух вариантах, которые могут встречаться при остром коронарном синдроме.
С тех пор, как появилась возможность выявлять и лечить жизненно опасные аритмии, кардиогенный шок стал главной причиной внутригоспитальной летальности после острого инфаркта миокарда и фактически после острого коронарного синдрома.
В зависимости от дефиниции госпитальная летальность составляет от 5 до 15%. Так, в исследовании GUSTO I число случаев кардиогенного шока было 7-8%, а в исследовании GUSTO III только 5,5% пациентов имели данную патологию, ибо у гемодинамически нестабильных больных чаще выполнялись ангиопластика и аортокоронарное шунтирование. Не случайно в одной из статей, посвященных современной тактике лечения кардиогенного шока, авторы рекомендуют агрессивную терапию («а call for aggressiveness»). После фармакологической «подстраховки» следует переводить больных в крупные медицинские учреждения, где при необходимости возможна полноценная хирургическая реваскуляризация. Благодаря этой быстрой и агрессивной тактике у пациентов с шоком после инфаркта миокарда частота летальных исходов в течение 30 дней наблюдения составляет около 30%, что контрастирует с 60% при консервативном подходе.
Кардиогенный шок не имеет четко сформулированной дефиниции. Иногда его определяют как острую сердечную недостаточность в сочетании с падением систолического давления ниже 90-100 мм рт. ст. и симптомами эндоорганной гипоперфузии. При этом нет реакции на чрескожную реваскуляризацию, механическую вентиляцию, применение интрааортального баллонного насоса.
В настоящее время общепринятой является классификация острой сердечной недостаточности при инфаркте миокарда, предложенная Т. Killip.
При этом к первому классу отнесены случаи, когда отсутствуют признаки сердечной недостаточности.
Второй класс сердечной недостаточности характеризуется наличием влажных хрипов в нижних отделах легких, ритмом галопа и повышением центрального венозного давления.
При третьем классе сердечной недостаточности имеет место симптоматика отека легких.
Наконец, четвертый класс сердечной недостаточности – это кардиогенный шок, представленный гипотензией (систолическое АД < 90 мм рт. ст.) и признаками периферической вазоконстрикции (олигурия, цианоз, холодный пот; частое сочетание с отеком легких).
Патофизиология кардиогенного шока включает в себя развитие порочного круга. При этом ухудшение венечного кровообращения приводит к дисфункции миокарда, а это, в свою очередь, вызывает прогрессирующее снижение перфузионного давления в коронарных артериях, что усугубляет сердечную недостаточность.
Если кардиогенный шок возникает поздно (например, через 3-е суток после коронарной катастрофы), то проявляется рецидивирующее течение инфаркта миокарда.
Кардиогенный шок развивается чаще всего у больных с поражением массы миокарда левого желудочка около 40% и более; этот показатель иногда называют «критической массой». Отсюда следует прогностическое значение некоторых биохимических маркеров повреждения миокарда при остром коронарном синдроме.
На наш взгляд, уместно напомнить факторы риска развития кардиогенного шока:
- возраст пациента старше 65 лет.
- низкая фракция изгнания левого желудочка при поступлении (< 35%).
- обширное поражение миокарда (активность МВ-фракции КФК в крови > 160 Ед/л).
- сахарный диабет в анамнезе.
- повторный инфаркт.
При 3-х факторах риск возникновения кардиогенного шока составляет 20%, при 4-х – 35%, при 5 – 55%.
В исследовании GUSTO на обширном клиническом материале (2968 больных в состоянии кардиогенного шока) были определены предикторы и вероятность летального исхода. К главным факторам отнесены это пожилой возраст, повторный инфаркт, спутанность сознания, холодные, липкие кожные покровы, олигурия.
При поступлении больного в предшоковом состоянии проводят следующие мероприятия: запись и мониторирование ЭКГ, «связь с веной», установление постоянного артериального катетера для последующего мониторирования АД и облегчения забора крови для исследования (общий анализ, коагулограмма, количество тромбоцитов, биохимический анализ с определением электролитов, азотистых оснований, глюкозы, а также активность биохимических маркеров поражения миокарда и газовый состав крови).
При возможности осуществляется ЭхоКГ с доплерографией.
Обязательно учитывается количество вводимой (потребляемой) и выделяемой жидкости.
С точки зрения патогенеза кардиогенный шок можно рассматривать как синдром малого сердечного выброса. Он характеризуется следующими особенностями:
- Острое развитие (минуты и часы).
- Неадекватность перфузии органов.
- Острый венозный застой (преднагрузка).
На производительность желудочков влияют следующие факторы:
- Состояние постнагрузки.
- Преднагрузка.
- Сократимость миокарда.
- Диастолическое расслабление.
- Частота сердечных сокращений (ЧСС).
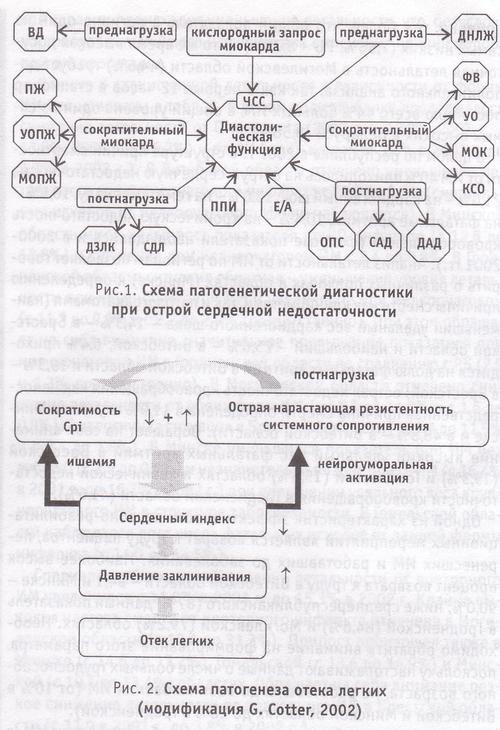
Важную роль играет состояние постнагрузки. Оно включает в себя такие компоненты, как АД; системное периферическое сосудистое сопротивление (для левого желудочка); давление в системе легочной артерии (для правого желудочка); эластичность сосудов; вязкость и реологические свойства крови.
Данные параметры представлены на рис. 1, где указаны не только патогенетические аспекты, но и возможности патогенетической диагностики, определяющей участие каждого звена и выделяющей доминирующий фактор.

ЭхоКГ при острой сердечной недостаточности, кардиогенном шоке или предшоковом состоянии должна решать следующие задачи:
- определение степени дисфункции желудочков.
- уточнение состояния клапанного аппарата.
- выявление расширения правых полостей сердца с повышением давления в легочной артерии (это позволяет заподозрить ее тромбоэмболию).
- определение увеличения размеров левого предсердия (что свидетельствует о повышении давления в нем и о росте давления наполнения левого желудочка).
- оценка количества жидкости в полости перикарда.
- установление препятствия току крови.
- выявление образования аневризмы или псевдоаневризмы левого желудочка.
- диагностика отрыва хорды, разрыва папиллярных мышц, разрыва межжелудочковой перегородки.
Особенно важно данное исследование в тех случаях, когда у больного в состоянии предполагаемого кардиогенного шока на ЭКГ нет четких признаков обширного поражения либо они замаскированы нарушением проводимости.
ЭхоКГ позволяет прогнозировать развитие кардиогенного шока при острой сердечной недостаточности.
При асинергии в реципрокных отдаленных участках левого желудочка можно предполагать многососудистое поражение, что увеличивает риск кардиогенного шока до 34% по сравнению с 8% (р = 0,01) у больных с ограниченной асинергией левого желудочка.
Как показывают недавние кооперативные исследования, устойчивая депрессия сегмента ST в нескольких отведениях достоверно свидетельствует о многососудистом поражении.
Следует отметить, что вышеуказанные диагностические процедуры не должны задерживать оказание срочной медицинской помощи.
=================
Вы читаете тему:
Острая сердечная недостаточность
1. Кардиогенный шок как вариант острой сердечной недостаточности.
2. Стабилизация гемодинамики при острой сердечной недостаточности.
Сидоренко Г. И. РНПЦ «Кардиология».
Опубликовано: “Медицинская панорама” № 8, октябрь 2003.
Источник
