Какие анализы сдают при сердечной недостаточности
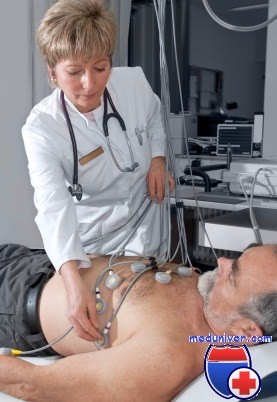
Обследование пациента с сердечной недостаточностью. Анализы при сердечной недостаточности
Сбор жалоб, анамнеза и объективное обследование должны быть первыми шагами ведения пациента с сердечной недостаточностью. Эта оценка помогает понять причины СН у конкретного пациента и устранить структурные сердечно-сосудистые нарушения. Необходимо проанализировать и другие вопросы: наличие (или отсутствие) в анамнезе СД, ревматизма, облучения грудной клетки, кардиотоксического действия лекарств, злоупотребления алкоголем и наркотическими препаратами или проведения альтернативной терапии. Для оценки прогноза и дальнейшей терапии следует проанализировать функциональный и гемодинамический статусы пациента.
Первоначальное обследование должно включать клинический анализ крови. мочи, сывороточных электролитов, определение содержания кальция и магния, исследование функции печени и почек, определение гликемии натощак и НbА1c, липидного профиля, гормонов щитовидной железы, рентгенографию грудной клетки, ЭКГ в 12 стандартных отведениях, двухмерную ЭхоКГ с допплерографией, коронарную ангиографию у пациентов со стенокардией или значимой ишемией (кроме пациентов, которым реваскуляризация противопоказана).
Потенциально важным считается определение ферритина плазмы и насыщенности трансферрином для определения гемохроматоза как причины курабельной СН. В диагностике этих пациентов также важно выявление вируса иммунодефицита человека, приступов апноэ во сне, заболеваний соединительной ткани, амилоидоза, феохромоцитомы.
Обновленное Руководство отражает последние данные о МНУП. В Руководстве 2001 г. еще присутствовала неопределенность по поводу рутинного определения МНУП. Данное Руководство АСС/АНА поддерживает необходимость определения МНУП при ургентных состояниях, но не рекомендуется в качестве рутинного или многократного использования.
ЭхоКГ позволяет оценить функцию ЛЖ, выявить имеющиеся заболевания миокарда, клапанов или перикарда. ЭхоКГ считают методом выбора для первичной оценки состояния миокарда по сравнению с радионуклидной вентрикулографией или МРТ.
В этом Руководстве повышенное внимание уделено скринингу и оценке ИБС у пациентов с СН. отражающим частоту этих сопутствующих состояний и выживаемость больных тяжелой ИБС и дисфункцией ЛЖ после успешной реваскуляризации. Коронарную ангиографию рекомендуют пациентам со стенокардией или значимой ишемией миокарда и СН без противопоказаний к реваскуляризации (класс I). Пациентам, которые жалуются на боль в груди и имеют СН, руководство рекомендует проведение коронароангиографии (КАГ), исключив этап неинвазивного тестирования (класс IIа). У пациентов без боли в груди Руководство рассматривает КАГ как «возможное вмешательство» для исключения диагноза ИБС. Максимальное нагрузочное тестирование также считается возможным для выяснения, служит ли СН причиной ограничения ФН, и для выявления пациентов с СН и высоким риском, которые могут стать кандидатами на трансплантацию сердца или другие современные методы лечения.
В Руководстве предлагается небольшой выбор неинвазивных методов диагностики для определения вероятности ИБС у пациентов с СН и дисфункцией ЛЖ и ЭКГ-мониторированием по Холтеру у пациентов после ИМ и у пациентов с возможностью ЖТ.
Не рекомендуется рутинное использование биопсии эндокарда, сигнал-усредненной ЭКГ (СУЭКГ), измерение уровня нейрогормонов в крови: норадреналина, эндотелина.
В Руководстве рекомендуется регулярно определять функциональное состояние и статус обьема жидкости у больного с СН, а также давать оценку потенциально опасного поведения или вредных привычек. Не рекомендуется рутинное серийное измерение ФВ; повторная оценка ФВ рекомендуется, если у пациента были изменения в клиническом состоянии, если пациент выздоровел после выраженного клинического события или получал лечение, которое могло повлиять на функцию ЛЖ. Вопрос о необходимости неоднократного определения МНУП остается нерешенным.
Анализы крови при сердечной недостаточности
Анемия
При анализе крови анемия не служит признаком сердечной недостаточности, однако усугубляет ишемию миокарда и потому требует лечения. Изредка тяжелая длительно существующая анемия вызывает сердечную недостаточность с высоким сердечным выбросом.
Из-за нарушения синтеза фибриногена и падения его уровня часто бывает снижена СОЭ в клиническом анализе крови. При резком повышении СОЭ следует заподозрить инфекционный эндокардит.
Электролиты
Из-за низкосолевой диеты, приема диуретиков и увеличения объема внеклеточной жидкости тяжелой сердечной недостаточности часто сопутствует гипонатриемия разведения (пониженное содержание натрия при анализе крови). Может играть роль и повышение уровня АДГ. Выявленная при госпитализации гипонатриемия — плохой прогностический признак.
Гипокалиемия (низкое содержание калия при анализе крови) чаще всего вызвана приемом тиазидных и петлевых диуретиков без препаратов калия, но она может возникать и за счет повышения уровня альдостерона, вызванного активацией ренин-ангиотензиновой системы. Гипокалиемия провоцирует желудочковые аритмии, особенно на фоне приема дигоксина.
Гиперкалиемия (повышенное содержание калия в крови) может возникнуть из-за снижения клубочковой фильтрации и недостаточного поступления натрия в дистальные почечные канальцы. Избыток калия в организме усугубляют калийсберегающие диуретики и ингибиторы АПФ, особенно когда их назначают одновременно.
Гиперкалиемия — это частая причина ятрогенных осложнений и даже смерти у стационарных больных. Кроме того, при сердечной недостаточности возможны гипофосфатемия и гипомагниемия. часто они вызваны злоупотреблением алкоголем.
Показатели функции почек и печени
Из-за снижения почечного кровотока и клубочковой фильтрации у многих больных с тяжелой сердечной недостаточностью умеренно повышаются креатинин сыворотки крови и АМК.
Возможна протеинурия (выделение белка с мочой), особенно на фоне артериальной гипертонии и сахарного диабета.
Хроническая правожелудочковая недостаточность ведет к застою в печени и нарушению ее функции. При анализе крови активность АлАТ, АсАТ, ЛДГ и ЩФ часто повышена, обычно в 2-3 раза.
При выраженном падении сердечного выброса возможно резкое повышение активности ферментов, говорящее об ишемическом гепатите. Характерна гипербилирубинемия, при тяжелой острой сердечной недостаточности может развиться желтуха.
При сердечном циррозе печени появляется гипоальбуминемия, усугубляющая задержку жидкости.
Проф. Д.Нобель
«Анализы крови при сердечной недостаточности» – статья из раздела Кардиология
Дополнительная информация:
Анализы крови в диагностике сердечной недостаточности
При подозрении на синдром сердечной недостаточности проводится гематологический и биохимический анализ крови. Стандартный диагностический набор лабораторных исследований у пациента с сердечной недостаточностью должен включать определение следующих показателей:
Напоминаем вам, что ни одна статья или сайт не смогут поставить правильный диагноз. Нужна консультация врача!
Источник
Обследование пациента с сердечной недостаточностью. Анализы при сердечной недостаточности
Сбор жалоб, анамнеза и объективное обследование должны быть первыми шагами ведения пациента с сердечной недостаточностью. Эта оценка помогает понять причины СН у конкретного пациента и устранить структурные сердечно-сосудистые нарушения. Необходимо проанализировать и другие вопросы: наличие (или отсутствие) в анамнезе СД, ревматизма, облучения грудной клетки, кардиотоксического действия лекарств, злоупотребления алкоголем и наркотическими препаратами или проведения альтернативной терапии. Для оценки прогноза и дальнейшей терапии следует проанализировать функциональный и гемодинамический статусы пациента.
Первоначальное обследование должно включать клинический анализ крови, мочи, сывороточных электролитов, определение содержания кальция и магния, исследование функции печени и почек, определение гликемии натощак и НbА1c, липидного профиля, гормонов щитовидной железы, рентгенографию грудной клетки, ЭКГ в 12 стандартных отведениях, двухмерную ЭхоКГ с допплерографией, коронарную ангиографию у пациентов со стенокардией или значимой ишемией (кроме пациентов, которым реваскуляризация противопоказана).
Потенциально важным считается определение ферритина плазмы и насыщенности трансферрином для определения гемохроматоза как причины курабельной СН. В диагностике этих пациентов также важно выявление вируса иммунодефицита человека, приступов апноэ во сне, заболеваний соединительной ткани, амилоидоза, феохромоцитомы.
Обновленное Руководство отражает последние данные о МНУП. В Руководстве 2001 г. еще присутствовала неопределенность по поводу рутинного определения МНУП. Данное Руководство АСС/АНА поддерживает необходимость определения МНУП при ургентных состояниях, но не рекомендуется в качестве рутинного или многократного использования.

ЭхоКГ позволяет оценить функцию ЛЖ, выявить имеющиеся заболевания миокарда, клапанов или перикарда. ЭхоКГ считают методом выбора для первичной оценки состояния миокарда по сравнению с радионуклидной вентрикулографией или МРТ.
В этом Руководстве повышенное внимание уделено скринингу и оценке ИБС у пациентов с СН, отражающим частоту этих сопутствующих состояний и выживаемость больных тяжелой ИБС и дисфункцией ЛЖ после успешной реваскуляризации. Коронарную ангиографию рекомендуют пациентам со стенокардией или значимой ишемией миокарда и СН без противопоказаний к реваскуляризации (класс I). Пациентам, которые жалуются на боль в груди и имеют СН, руководство рекомендует проведение коронароангиографии (КАГ), исключив этап неинвазивного тестирования (класс IIа). У пациентов без боли в груди Руководство рассматривает КАГ как «возможное вмешательство» для исключения диагноза ИБС. Максимальное нагрузочное тестирование также считается возможным для выяснения, служит ли СН причиной ограничения ФН, и для выявления пациентов с СН и высоким риском, которые могут стать кандидатами на трансплантацию сердца или другие современные методы лечения.
В Руководстве предлагается небольшой выбор неинвазивных методов диагностики для определения вероятности ИБС у пациентов с СН и дисфункцией ЛЖ и ЭКГ-мониторированием по Холтеру у пациентов после ИМ и у пациентов с возможностью ЖТ.
Не рекомендуется рутинное использование биопсии эндокарда, сигнал-усредненной ЭКГ (СУЭКГ), измерение уровня нейрогормонов в крови: норадреналина, эндотелина.
В Руководстве рекомендуется регулярно определять функциональное состояние и статус обьема жидкости у больного с СН, а также давать оценку потенциально опасного поведения или вредных привычек. Не рекомендуется рутинное серийное измерение ФВ; повторная оценка ФВ рекомендуется, если у пациента были изменения в клиническом состоянии, если пациент выздоровел после выраженного клинического события или получал лечение, которое могло повлиять на функцию ЛЖ. Вопрос о необходимости неоднократного определения МНУП остается нерешенным.
– Также рекомендуем “Подбор лекарств при сердечной недостаточности. Лечение СН в зависимости от стадии”
Оглавление темы “Патогенез и терапия сердечной недостаточности”:
- Факторы влияющие на релаксацию миокарда. Признаки нарушения релаксации миокарда
- Диастолическая ригидность (жесткость) левого желудочка. Оценка диастолической ригидности миокарда
- Допплеровское исследование ригидности миокарда. Факторы влияющие на ригидность миокарда
- Систолическая жесткость сосудов и миокарда. Дисфункция предсердий и перегрузка объемом
- Лечение сердечной недостаточность с нормальной ФВ. Эффективность лекарств при сердечной недостаточности
- Стадии сердечной недостаточности. Классы сердечной недостаточности
- Обследование пациента с сердечной недостаточностью. Анализы при сердечной недостаточности
- Подбор лекарств при сердечной недостаточности. Лечение СН в зависимости от стадии
- Лечение терминальной сердечной недостаточности. Эпидемиология сердечной недостаточности
- Ведение пациентов с сердечной недостаточностью. Ведение пациентов с терминальной СН
Источник
Здравствуйте,дорогие читатели! Постановка диагноза сердечной недостаточности, особенно на начальных ее этапах, может вызывать определенные трудности. Многие клинические проявления сердечной недостаточности неспецифичны и не позволяют с уверенностью отличить ее от других заболеваний. Особенно сложно правильно трактовать симптомы у пожилых людей,пациентов с ожирением и с заболеваниями легких. В то же время постановка точного диагноза имеет очень важное значение, поскольку от этого зависит успех лечения.
Анамнез
Большое значение в диагностике сердечной недостаточности имеет сбор анамнеза. В рамках выяснения вашей медицинской истории вас попросят подробно описать свои ощущения, а также выяснят все медицинские проблемы, с которыми сталкивались вы или ваши ближайшие родственники: данные о привычном образе жизни, включая вопросы курения, употребления алкоголя, характере работы, физической активности и перенесенных заболеваниях.
Сердечная недостаточность маловероятна без сколько-нибудь значительного повреждения сердца. Ранее перенесенный инфаркт миокарда или другая болезнь сердца существенно повышает вероятность развития сердечной недостаточности.
Электрокардиограмма(ЭКГ)
Это рутинный метод,применяемый для диагностики болезни сердца. ЭКГ регистрирует электрические импульсы сердца. Специфические изменения на ЭКГ всегда указывают на сердечную недостаточность.
На ЭКГ могут быть признаки рубцовых изменений после перенесенного инфаркта миокарда или признаки гипертрофии(увеличения) сердца, что указывает на причину сердечной недостаточности.
С помощью ЭКГ можно оценить ритм и проводимость сердца, что также может повлиять на выбор лечения.
Если у вас нормальная ЭКГ, то это практически полностью позволяет исключить сердечную недостаточность.
УЗИ сердца( ЭХОКГ)
ЭхоКГ позволяет быстро оценить размеры сердца,состояние клапанного аппарата, систолической и диастолической функции желудочков.
Подобная оценка имеет решающее значение при выборе надлежащего лечения.
ЭхоКГ благодаря своей высокой диагностической точности, повсеместной распространенности,безопасности и относительно низкой стоимости относится к первоочередным исследованиям при подозрении на сердечную недостаточность.
Рентгенография органов грудной клетки (ОГК)
При подозрении на сердечную недостаточность рентген ОГК имеет небольшое значение,хотя может выявить задержку жидкости в легких и расширение тени сердца.
Наиболее полезна рентгенография для исключения легочной причины одышки.
Лабораторные анализы
Общий анализ крови
Позволяет выявить анемию,которая может давать сходные с сердечнойнедостаточностью симптомы, причем анемия может провоцировать усугубление сердечной недостаточности.
Биохимический анализ крови
Позволяет оценить состояние почек(мочевина, креатинин),печени (билирубин, АЛАТ, АСАТ),электролитный баланс крови(калий,натрий,магний,кальций),тяжесть анемии(железо,ферритин),уровень альбумина (перед началом приема петлевых диуретиков).
Крайне важным является определение глюкозы в крови,потому что при сердечной недостаточности часто встречается сахарный диабет, нередко до этого никем не распознанный.
Коагулограмма
Кровь на свертываемость (ПТИ, МНО, АЧТВ) берется перед началом приема антикоагулянтов(например, варфарина).
Общий анализ мочи
Позволяет оценитьстепень поражения почек.
Тиреотропный гормон (ТТГ)
Клинические проявления заболеваний щитовидной железы и сердечной недостаточности могут быть похожими,кроме того, заболевания щитовидной железы могут усугублять течение сердечной недостаточности.
Натрийуретические гормоны
Если у вас при ЭхоКГ не удается выявить сколько-нибудь значимых нарушений со стороны сердца, то вы можете воспользоваться альтернативным диагностическим подходом и измерить в крови концентрацию натрийуретических гормонов.
Их секреция возрастает при органических поражениях сердца, а также при повышении гемодинамической нагрузки на сердце. Содержание натрийуретических гормонов также повышается с возрастом,но может быть низким при гипотиреозе и ожирении.
Нормальное содержание натрийуретических гормонов при отсутствии предшествующего лечения фактически исключает значимое поражение сердца, что делает необязательным проведение ЭхоКГ.
Это базовые методы исследования при подозрении на сердечную недостаточность.
Прочие же методы исследования требуются главным образом лишь в тех случаях ,когда:
- неясен диагноз;
- имеется подозрение на редкое заболевание сердца или на несердечную причину имеющихся у вас симптомов.
Постановка правильного диагноза при сердечной недостаточности очень важна,особенно на ранних стадиях. Это позволяет как можно раньше начать адекватную терапию,избежать осложнений и имеет прогностическое значение для течения заболевания. При уже поставленном диагнозе сердечной недостаточности необходимо проходить обследование минимум раз в год, чтобы избежать декомпенсации заболевания. Будьте здоровы!
Если вам понравилась статья,ставьте лайк. Подписывайтесь на мой канал,где много полезной информации о здоровье. До встречи!
Сердечная недостаточность:распознать и обезвредить
Какие препараты применяются для лечения сердечной недостаточности
Какие диуретики применяются при лечении отечного синдрома
Физическая активность при сердечной недостаточности
Как контролировать свертываемость крови при назначении варфарина
Чем отличается сахарный диабет 1 и 2 типов
Как определить у себя аритмию
Когда требуется срочная медицинская помощь:инфаркт миокарда
Источник
 Анализ крови при сердечной недостаточностивключает гематологическое и биохимическое исследования. Они позволяют оценить тяжесть состояния больного и отследить диагностически значимые изменения в динамике.
Анализ крови при сердечной недостаточностивключает гематологическое и биохимическое исследования. Они позволяют оценить тяжесть состояния больного и отследить диагностически значимые изменения в динамике.
Стандартный набор тестов при сердечной недостаточности включает анализы на определение следующих показателей:
- числа тромбоцитов и лейкоцитов,
- уровня гемоглобина,
- концентрации электролитов плазмы,
- глюкозы,
- креатинина,
- печеночных ферментов.
Отклонения по одному или нескольким параметрам могут быть признаками заболеваний сердца. У пациентов с сердечной недостаточностью разной степени наблюдаются:
- пониженное содержание натрия и калия в крови — обычно вызвано приемом диуретиков, низкосолевой диетой, увеличением объема внеклеточной жидкости;
- двух- или трехкратное увеличение АлАТ, АсАТ, ЛДГ — свидетельствует о хронической правожелудочковой недостаточности;
- резкое повышение СОЭ — характерно для инфекционного эндокардита;
- умеренный подъем уровня креатинина и АМК — возникает из-за снижения почечного кровотока и клубочковой фильтрации;
- протеинурия — развивается на фоне сочетания сердечной недостаточности с сахарным диабетом и артериальной гипертонией;
- резкое увеличение активности ферментов — выявляется при выраженном падении сердечного выброса.
В качестве дополнительных исследований пациентам с сердечной недостаточностью назначают общий анализ мочи и тест на кардиоспецифические ферменты. Последний актуален при резком ухудшении самочувствия и позволяет исключить острый инфаркт миокарда. Необходимый объем диагностических мер определяет врач с учетом тяжести состояния больного.
Лабораторная диагностика в «Литех»
 Сеть лабораторий «Литех» предлагает комплекс анализов крови и мочи при сердечной недостаточности. В числе наших услуг:
Сеть лабораторий «Литех» предлагает комплекс анализов крови и мочи при сердечной недостаточности. В числе наших услуг:
- общеклинические исследования крови,
- биохимия мочи по необходимым показателям и пр.
Анализ крови не требует сложной подготовки. Достаточно соблюдать простые правила:
- сдавать биоматериал утром натощак, после 8-12-часового голодания,
- избегать физических нагрузок непосредственно перед процедурой.
Результаты будут готовы в сроки, указанные для конкретного исследования.
Хотите получить больше информации о своем здоровье и узнать, если ли у Вас наследственная предрасположенность к болезням сердца и сосудов? Закажите оформление мужского или женскогогенетического паспорта. Вместе с документом Вы получите заключение квалифицированного генетика, кандидата медицинских наук.
Для быстрой записи на анализы крови при сердечной недостаточности воспользуйтесь интернет-регистратурой. За дополнительной информацией обращайтесь по телефонам офисов «Литех» — администраторы всегда готовы ответить на Ваши вопросы.
Анализы при болезнях сердца и сосудов: какие сдавать, зачем и где?
Сердечно-сосудистые заболевания имеют широкое распространение среди нашего населения вне зависимости от пола и возраста. Кроме того, они очень часто становятся причиной преждевременной смерти. Обезопасить себя можно, регулярно сдавая самые простые анализы. В этой статье мы рассмотрим, какое обследование нужно пройти в том или ином случае.
Симптомы болезней сердца и сосудов
Очень часто люди не обращают внимание на наличие приведенных ниже симптомов, списывая их появление на усталость и другие недомогания. Конечно, не стоит сломя голову нестись к кардиологу, найдя у себя один из описанных симптомов. Но проконсультироваться у врача, если эти проявления наблюдаются на протяжении длительного периода времени и не проходят, все же не будет лишним.
Бледность и слабость
Беспокойство, быстрая утомляемость, плохой сон могут быть симптомами невроза сердца. Бледность кожных покровов говорит о малокровии и спазме сосудов, а посинение конечностей, носа, щек, ушей — о наличии сердечно-легочной недостаточности.
Проблемы с почками, на которые люди грешат в случае возникновения регулярных отеков к концу дня, не являются единственной причиной увеличения нижних конечностей. Всему виной большое количество соленой пищи, из-за которой страдают как почки, так и сердце. Оно становится не в силах перекачивать кровь, которая впоследствии скапливается в ногах и становится причиной сердечной недостаточности.
Головокружение, тошнота, головная боль
Частое появление этих симптомов может быть первым «звоночком» приближающегося инсульта, а также говорит о повышении артериального давления.
Одним из признаков наличия сердечной недостаточности и стенокардии может быть одышка и ощущения нехватки воздуха.
Учащенное сердцебиение
Если вы не занимались физическими нагрузками и не испытывали эмоционального подъема, а сердце «выпрыгивает из груди», этот признак может указывать на сбой в работе сердца: нарушение кровоснабжения, сердечную недостаточность, тахикардию, стенокардию.
Грудная боль
Это один из самых верных признаков проблем с сердцем. Острая боль в груди, возникающая даже в состоянии покоя, может быть признаком стенокардии, которая, в свою очередь, является предшественницей ишемической болезни сердца и инфаркта миокарда.
Какие анализы сдают для выявления болезней сердца и сосудов?
Как ни странно, но для диагностики состояния сердечно-сосудистой системы врач назначает самые распространенные лабораторные исследования: общий и биохимический анализы крови. По их результатам можно судить об основных процессах, происходящих в организме.
Общий анализ крови (АОК): расшифровка результатов
Он дает представление об уровне гемоглобина, количестве лейкоцитов, эритроцитов, тромбоцитов, эритроцитарных индексах, скорости оседания эритроцитов (СОЭ) и других показателях. Расшифровывая результаты этого простого на первый взгляд анализа, врач может обнаружить сразу несколько нарушений в организме:
- пониженный уровень гемоглобина (норма для мужчин — 130-160 г/л, для женщин — 120-140 г/л) указывает на проблемы с почками, анемию, внутренние кровотечения может указывать;
- увеличение количества лейкоцитов (норма от 4 до 9 х109 клеток на литр ) наводит на мысль о развитии воспалительного процесса;
- снижение эритроцитов (норма для мужчин — 4,4-5,0 х1012/л, для женщин — от 3,8 до 4,5 х1012/л) — признак хронических воспалительных процессов и онкологических заболеваний, а их повышение говорит об обезвоживании организма;
- недостаток тромбоцитов (у мужчин норма 200–400 тысяч Ед/мкл, у женщин — 180–320 тысяч Ед/мкл.) приводит к проблемам со свертываемостью крови, а слишком большое — к образованию тромбов;
- большая скорость оседания эритроцитов (СОЭ) — явный признак воспалительного процесса. Норма СОЭ для мужчин — 1-10 мм/ч, у женщин – 2-15 мм/ч.
Биохимический анализ крови: о чем говорят отклонения от нормы?
Благодаря нему врач получает дополнительные сведения о работе сердца и сосудов, поскольку в нем предоставляются результаты по большему количеству ферментов.
АЛТ (аланинаминотрансфераза) и АСТ (аспартатаминотрансфераза) всегда проверяются в паре, чтобы врач мог увидеть и разделить поражения сердца и печени. Их повышение, в большинстве случаев, говорит о проблемах с мышечными клетками сердца, возникновении инфаркта миокарда. Норма АЛТ у женщин – до 31 Ед/л, у мужчин — до 41 Ед/л. Норма АСТ у женщин — тоже до 31 Ед/л), а у мужчин — до 35-41 Ед/л.
Коагулограмма
Результаты этого анализа, который иногда назначают в дополнение к основным, дают врачу представление о процессе свертываемости крови, ее вязкости, возможности возникновения тромбов или, наоборот, кровотечений. В таблице ниже приведены основные показатели данного анализа.
Хроническая сердечная недостаточность
Хроническая сердечная недостаточность (ХСН) – заболевание, при котором сердце оказывается неспособным перекачивать количество крови, достаточное для того, чтобы организм был обеспечен кислородом. Она может возникнуть в результате многих заболеваний сердечно-сосудистой системы, среди которых наиболее распространены ишемическая болезнь сердца, гипертония, ревматоидные пороки сердца, эндокардит. Ослабленная сердечная мышца оказывается не в состоянии перекачивать кровь, выбрасывая в сосуды все меньшее и меньшее ее количество.
Сердечная недостаточность развивается медленно и на начальных стадиях проявляется только при физической нагрузке. Характерные симптомы в покое свидетельствуют о тяжелой стадии заболевания. Прогрессируя, ХСН значительно ухудшает состояние больного, ведет к снижению работоспособности и инвалидности. Итогом ее могут стать хроническая печеночная и почечная недостаточность, тромбы, инсульты.
Своевременная диагностика и лечение позволяют замедлить развитие заболевания и предотвратить опасные осложнения. Важная роль в стабилизации состояния отводится правильному образу жизни: снижению веса, низкосолевой диете, ограничению физической и эмоциональной нагрузки.
Синонимы русские
Застойная сердечная недостаточность, сердечная недостаточность.
Синонимы английские
Heart failure, congestive heart failure.
Симптомы
Клинические проявления сердечной недостаточности зависят от ее длительности и тяжести и достаточно разнообразны. Развитие заболевания медленное и занимает несколько лет. При отсутствии лечения состояние пациента может ухудшаться.
К основным симптомам хронической сердечной недостаточности относятся:
- одышка при физической нагрузке, при переходе в горизонтальное положение, а затем и в покое;
- головокружение, усталость и слабость;
- отсутствие аппетита и тошнота;
- отеки ног;
- скопление жидкости в брюшной полости (асцит);
- увеличение веса на фоне отеков;
- быстрое или нерегулярное сердцебиение;
- сухой кашель с розоватой мокротой;
- снижение внимания и интеллекта.
Общая информация о заболевании
Сокращаясь, сердце обеспечивает непрерывную циркуляцию крови по сосудам. Вместе с кровью кислород и питательные вещества поступают ко всем органам и тканям, а конечные продукты обмена веществ, в том числе и жидкость, удаляются. Это достигается чередованием двух фаз: сокращения сердечной мышцы (оно называется систолой) и ее расслабления (диастолой). В зависимости от того, какая из фаз сердечной деятельности нарушает его работу, говорят о систолической или диастолической сердечной недостаточности.
- Систолическая сердечная недостаточность является следствием слабости сердечной мышцы и характеризуется недостаточным выбросом крови из камер сердца. Ее наиболее частыми причинами являются ишемическая болезнь сердца и дилатационная миокардиопатия. Чаще наблюдается у мужчин.
- Диастолическая сердечная недостаточность развивается, когда сердечная мышца теряет способность растягиваться. В результате в предсердия поступает гораздо меньший объем крови. Наиболее частые причины: артериальная гипертензия, гипертрофическая миокардиопатия и стенозирующий перикардит.
Сердце человека можно условно разделить на правую и левую половины. Перекачивание крови в легкие и насыщение ее кислородом обеспечивается за счет работы правых отделов сердца, а за доставку крови к тканям отвечают левые. В зависимости от того, какие именно отделы не справляются со своей задачей, говорят о правожелудочковой или левожелудочковой сердечной недостаточности. При нарушенной работе левых отделов на первый план выходят одышка и кашель. Правосторонняя недостаточность проявляется системными отеками.
Чтобы подобрать необходимые лекарственные препараты, очень важно определить механизм возникновения сердечной недостаточности и ее тип.
Кто в группе риска?
Наличие хотя бы одного из нижеперечисленных факторов риска достаточно для развития хронической сердечной недостаточности. Сочетание двух или более факторов значительно повышает вероятность заболевания.
К группе риска относятся пациенты с:
- высоким кровяным давлением;
- ишемической болезнью сердца;
- инфарктом миокарда в прошлом;
- нарушениями сердечного ритма;
- сахарным диабетом;
- врожденным пороком сердца;
- частыми вирусными заболеваниями на протяжении жизни;
- хронической почечной недостаточностью;
- алкогольной зависимостью.
Диагностика
Диагноз «хроническая сердечная недостаточность» ставится на основании данных об истории заболевания, характерных симптомов и результатов лабораторных и других исследований.
- В общем анализе крови чаще всего нет изменений. В отдельных случаях может определяться умеренно выраженная анемия.
- Скорость оседания эритроцитов (СОЭ) бывает повышена, особенно когда сердечная недостаточность явилась результатом ревматического поражения сердца или инфекционного эндокардита.
- Общий анализ мочи важен для того, чтобы диагностировать осложнения со стороны почек и исключить почечное происхождение отеков. Одно из возможных проявлений хронической сердечной недостаточности – высокий уровень белка в моче.
- Общий белок и белковые фракции в крови могут быть понижены из-за перераспределения их в отечную жидкость.
- Глюкоза в крови. Важна для исключения сахарного диабета как одного из факторов риска сердечной недостаточности.
- Холестерол, липопротеины высокой и низкой плотности. Имеется четкая взаимосвязь между повышенным уровнем холестерина и развитием атеросклероза, ишемической болезни сердца, гипертонии. Высокий уровень холестерина и липопротеинов при сердечной недостаточности может указывать на более тяжелое течение заболевания.
- Натрий и калий в крови. При хронической сердечной недостаточности их уровень в сыворотке крови способен существенно меняться из-за отеков. Контроль состава крови особенно важен при назначении мочегонных препаратов.
- Мозговой натрийуретический пропептид (NT-proBNP) представляет собой белок, образующийся в сердечной мышце в ответ на ее избыточное растяжение и перегрузку. Он достаточно долго циркулирует в крови и может быть легко определен при лабораторном исследовании. Чем сильнее сердечная перегрузка, тем активнее его секреция, поэтому повышение уровня мозгового натрийуретического пропептида в крови отражает тяжесть сердечной недостаточности и помогает дать прогноз заболевания. Кроме того, чем выше уровень NT-proBNP, тем серьезнее нарушения сердечной деятельности. Именно поэтому данный анализ считается «золотым стандартом» в диагностике хронической сердечной недостаточности.
Объем дополнительного обследования определяется лечащим врачом.
- Рентген грудной клетки. Рентгеновские снимки позволяют оценить положение и размеры сердца, исключить или подтвердить сопутствующие изменения в легких.
- Электрокардиография (ЭКГ). Показывает нарушения сердечного ритма, а также последствия перенесенного инфаркта миокарда.
- Эхокардиограмма позволяет дифференцировать систолическую и диастолическую сердечную недостаточность, увидеть работу всех отделов сердца, оценить его размеры, толщину мышцы, осмотреть клапаны. Наиболее важным параметром является фракция выброса. Она от
