Как не умереть от инфаркта
Ñåãîäíÿ õî÷ó ðàññêàçàòü ïðî àáîðòû. Ðàçâåÿòü íåêîòîðûå ìèôû.
Ðå÷ü ïîéä¸ò î ñàìîñòîÿòåëüíîì ðåøåíèè æåíùèíû î ïðåðûâàíèè áåðåìåííîñòè (ïî êëàññèôèêàöèè ÌÊÁ-10 ñåé÷àñ íåò òåðìèíà âûêèäûø – ëþáàÿ ïðåðâàâøàÿñÿ áåðåìåííîñòü äî 22 íåäåëü èìåíóåòñÿ àáîðòîì). Ìû ïîãîâîðèì íå î ñïîíòàííîì ñëó÷àå, íî î âçâåøåííîì ðåøåíèè ñ ïðèìåíåíèåì ìåäèöèíñêîãî ïîñîáèÿ.
Íà÷íó ñ òîãî, ÷òî äàííûé ïîñò áóäåò íîñèòü ñóãóáî èíôîðìàòèâíûé õàðàêòåð – ìîåãî ëè÷íîãî îòíîøåíèÿ òóò íå áóäåò. Êàê äîêòîð, ÿ íå äîëæíà îñóæäàòü ýòîò âûáîð èëè îäîáðÿòü – êàê ãîâîðèòñÿ, “íå âàøå äåëî”. Ìîÿ çàäà÷à ðàññêàçàòü ïàöèåíòêå ïðî âîçìîæíîñòè è ðèñêè, óáåäèòñÿ, ÷òî îíà íà 100% óâåðåíà â ñâî¸ì ðåøåíèè è ñîáðàòü å¸ â íåë¸ãêèé ïóòü.
Êîãäà ìû áûëè ìîëîäûìè îðäèíàòîðàìè è ïåðåä çàíÿòèåì ïî àáîðòàì, îáñóæäàëè êòî êàê îòíîñèòñÿ, íåñêîëüêî ÷åëîâåê ÿðîñòíî îòñòàèâàëè ïîçèöèþ, ÷òî îíè íå áóäóò çàíèìàòüñÿ íåáîãîóãîäíûì äåëîì. Íà ÷òî âîøåäøèé ïðåïîäàâàòåëü (êîòîðûé íåñêîëüêî ìèíóò çà äâåðüþ ñëóøàë ýòè äåáàòû) îòìåòèë, ÷òî òîãäà è ãèíåêîëîãàìè îí òîæå íå áóäóò. “Ïðåäñòàâüòå, åñëè õèðóðã áóäåò îïåðèðîâàòü ãðûæè, íî îòêàæåòñÿ îïåðèðîâàòü àïïåíäèöèòû, ìîòèâèðóÿ ýòî õîòü ðåëèãèåé, õîòü ñîáñòâåííîé êðèâîðóêîñòüþ. Äè÷ü? Áåçóñëîâíî. Òàê è òóò – òû ëèáî ãèíåêîëîã, ëèáî èäè çàíèìàéñÿ ÷åì óãîäíî è ïðîïàãàíäèðóé ÷òî õî÷åøü”. Íà ýòîì äèñêóññèîííûé êëóá çàêðûëñÿ.
Íàäî ñêàçàòü, ÷òî íà ñàìîì äåëå, æåëàþùèõ ïðåðâàòü áåðåìåííîñòü â öåëîì íå òàê óæ è ìíîãî. Åñëè âåðèòü ìîèì åæåãîäíûì îò÷åòàì, òî íà àáîðò èäóò ïðèìåðíî 5-7 ÷åëîâåê â ãîä ñ ìîåãî ó÷àñòêà.  ìîåé êîíñóëüòàöèè èõ 14. Çíà÷èò íàøà êîíñóëüòàöèÿ íàïðàâëÿåò ïðèìåðíî 70-100 ÷åëîâåê â ãîä. Åñòü åù¸ òå, êòî ïîøëè äåëàòü ïëàòíî è â ãîäîâîé îò÷åò íå ïîïàëè: ëèáî ðàííèé ñðîê – è ìîæíî ïðåðâàòü ìåäèêàìåíòîçíî, ëèáî ñîáðàòü àíàëèçû äî 12 íåäåëü óæå íå óñïåâàåì, è íàäî áåæàòü òóäà, ãäå âñ¸ ñäåëàþò îäíèì äí¸ì. Òàêèõ â ãîä ÷åëîâåê 5-6. Ñîîòâåòñòâåííî, ïóò¸ì íåõèòðûõ ìàòåìàòè÷åñêèõ èñ÷èñëåíèé ìû ïîëó÷àåì äèàïàçîí 140-180 æåíùèí, åæåãîäíî ïðåðûâàþùèõ áåðåìåííîñòü, êîòîðûå îòíîñÿòñÿ ê íàøåé êîíñóëüòàöèè. Åñëè ñîáðàòü èõ â ñïîðòèâíîì çàëå, òî ïîêàæåòñÿ, ÷òî ýòî îãðîìíàÿ òîëïà. Íî åñëè ïîìåñòèòü ðÿäîì âñåõ áåðåìåííûõ, êîòîðûå âñòàëè íà ó÷¸ò è ðîäèëè – òî ýòî êàê ñðàâíèâàòü ðàçìåðû àðáóçà è àáðèêîñà.
Êîãäà æåíùèíà ïðèõîäèò è ãîâîðèò, ÷òî æåëàåò ïðåðâàòü áåðåìåííîñòü, âñåãäà íàäî âûÿñíèòü ïðè÷èíû, îáñòîÿòåëüñòâà, â êîòîðûõ îíà íàõîäèòñÿ.
Íàäî ñêàçàòü, ñèòóàöèè áûâàþò ðàçíûå: áûâàåò, ÷òî æåíùèíà ïðèõîäèò íåóâåðåííàÿ â ñâî¸ì ðåøåíèè, ëèáî îíî åé êåì-òî íàâÿçàíî.  òàêèõ ñëó÷àÿõ ïîìèìî àíàëèçîâ è íàïðàâëåíèé, ÿ îòïóñêàþ ïàöèåíòêó “ïîäóìàòü”. ×àùå âñåãî ìû ÷åðåç 9 ìåñÿöåâ ðîæàåì ìèëûõ ïóïñèêîâ, êîòîðûì æåíùèíû îêàçûâàþòñÿ î÷åíü ðàäû.
Èíîãäà æåëàíèå ïðåðâàòü áåðåìåííîñòü âûçâàíî ñòðàõîì, ÷òî ðåá¸íîê áóäåò ðàçâèâàòüñÿ íåáëàãîïîëó÷íî – î áåðåìåííîñòè íå çíàëè, ñäåëàëè ðåíòãåí/óïîòðåáëÿëè àëêîãîëü èëè íàðêîòè÷åñêèå âåùåñòâà/ïðèíèìàëè ëå÷åáíûå ïðåïàðàòû ñòðîãî ïðîòèâîïîêàçàííûå â ïåðâîì òðèìåñòðå/ïåðåáîëåëè òÿæåëûì èíôåêöèîííûì çàáîëåâàíèåì… Âàðèàíòîâ ìíîãî. È, ê ñîæàëåíèþ, çäåñü ÿ ìîãó òîëüêî ðàññêàçàòü ñòàòèñòè÷åñêèå äàííûå ïî ðàçâèòèþ òåõ èëè èíûõ àíîìàëèé. Îêîí÷àòåëüíîå ðåøåíèå îñòà¸òñÿ çà æåíùèíîé. Ðåøåíèå êðàéíå òÿæ¸ëîå, òàê êàê âåðîÿòíîñòü “ïðîñêî÷èòü” â îáå ñòîðîíû åñòü âñåãäà. Âðîäå âîçäåéñòâèå ìèíèìàëüíîå, à íà ÓÇÈ âèäèì ìíîæåñòâåííûå ïîðîêè, íåñîâìåñòèìûå ñ æèçíüþ. Èëè èìåëî ìåñòî áûòü ñî÷åòàíèå íåñêîëüêèõ òåðàòîãåííûõ ôàêòîðîâ, à ðåá¸íîê ïëåâàòü õîòåë íà âñ¸ ñ âûñîêîé êîëîêîëüíè – ðàçâèâàåòñÿ êðåïûø. Òóò íå óãàäàåøü.
Îñîáíÿêîì ñòîÿò èçíàñèëîâàíèÿ – íî ñ òàêèìè â ïðàêòèêå ÿ ïîêà íå ñòàëêèâàëàñü. Òàê êàê ýòà êàòåãîðèÿ æåíùèí ïîñòóïàåò íà îáñëåäîâàíèå â ñòàöèîíàð. Êàê ðàçâèâàþòñÿ äàëüøå ñîáûòèÿ, ìíå íåèçâåñòíî. Âîçìîæíî, êòî-òî è âñòàåò íà ó÷¸ò, íî â ãðàôå îòöà ñòàâèò ïðîïóñê. Íå ìî¸ äåëî, ïî÷åìó îíà ìàòü-îäèíî÷êà. Ìî¸ äåëî – å¸ ðàçâèâàþùàÿñÿ áåðåìåííîñòü è å¸ ñàìî÷óâñòâèå.
È ïîñëåäíÿÿ êàòåãîðèÿ: òå, êòî ïðèøëè ñ æåëåçîáåòîííûì ðåøåíèåì. Çäåñü äîëãèõ áåñåä è ðàçìóñîëèâàíèé íå áûâàåò – âîò íàïðàâëåíèÿ íà îáñëåäîâàíèÿ, çà ðåçóëüòàòàìè è íàïðàâëåíèåì íà ïðåðûâàíèå áåðåìåííîñòè ïîäîéòè òîãäà-òî. Äî âñòðå÷è.
Òåïåðü ïðî ñàìè àáîðòû è ïîäãîòîâêó ê íèì.
Ñíà÷àëà ðàññêàæó ïðî àáîðòû ïî ÎÌÑ. Ïîëó÷èòü íàïðàâëåíèå ìîæåò ëþáàÿ æåíùèíà. Äëÿ ýòîãî íåîáõîäèìî:
1. Ïðåäîñòàâèòü ÓÇÈ î ñðîêå áåðåìåííîñòè
2. Ïðåäîñòàâèòü íåîáõîäèìûå îáñëåäîâàíèÿ (êëèíè÷åñêèé è áèîõèìè÷åñêèé àíàëèçû êðîâè, êîàãóëîãðàììó, ãðóïïó êðîâè è ðåçóñ-ôàêòîð, ãåïàòèò Â, ãåïàòèò Ñ, êðîâü íà ñèôèëèñ, íà ÂÈ× èíôåêöèþ, îáùèé àíàëèç ìî÷è, öèòîëîãè÷åñêèé ìàçîê è ìàçîê íà ôëîðó – ïîñëåäíèé, åñëè â í¸ì ìíîãî ëåéêîöèòîâ, ïîòðåáóþò ïðîëå÷èòü è ïåðåñäàòü)
3. Êîíñóëüòàöèÿ ïñèõîëîãà – ââåäåíà îòíîñèòåëüíî íåäàâíî, íî òðåáóåòñÿ âñåì (ïðè êàæäîé æåíñêîé êîíñóëüòàöèè åñòü ïñèõîëîã äëÿ ýòèõ öåëåé)
4. ÔËà íå áîëåå ãîäà äàâíîñòè, ÝÊÃ, çàêëþ÷åíèå òåðàïåâòà.
Îáû÷íî õâàòàåò íåäåëè, ÷òîáû ýòî ñîáðàòü. Äàëåå ìû äà¸ì íàïðàâëåíèå, è æåíùèíà, ëåòÿùåé ïîõîäêîé íàïðàâëÿåòñÿ â ñòàöèîíàð íà ïðåðûâàíèå áåðåìåííîñòè.  Ñàíêò-Ïåòåðáóðãå ýòèì â ðàìêàõ ÎÌÑ çàíèìàåòñÿ öåíòð ïëàíèðîâàíèÿ ñåìüè è ðåïðîäóêòîëîãèè (äîâîëüíî èðîíè÷íî). Îíè áåðóò â ñðîêàõ 7-12 íåäåëü áåðåìåííîñòè.
Áûâàþò ñèòóàöèè, êîãäà ÿ ðåêîìåíäóþ ñäåëàòü ïëàòíî.
1. Åñëè æåíùèíà óçíàëà î áåðåìåííîñòè äî 6 íåäåëü.  ýòîì ñëó÷àå åñòü âîçìîæíîñòü îáîéòèñü “ìàëîé êðîâüþ”: âàðèàíò ìåäèêàìåíòîçíîãî ïðåðûâàíèÿ áåðåìåííîñòè èëè ìèíè-àáîðò (íèæå ðàññêàæó áîëåå ïîäðîáíî)
2. Åñëè æåíùèíà ïðèøëà ñëèøêîì ïîçäíî (10-11 íåäåëü) – ìû ïðîñòî íå óñïååì ñîáðàòüñÿ. À îíà íàñòðîåíà êàòåãîðè÷íî “òîëüêî àáîðò!”. Òîãäà ëó÷øå îïÿòü æå îáðàòèòüñÿ ïëàòíî, ÷òîáû óñïåòü âñ¸ ñäåëàòü â ñðîêàõ.
Âèäû àáîðòîâ:
1. Ìåäèêàìåíòîçíûé. Ïðîâîäèòñÿ äî 6 íåäåëü áåðåìåííîñòè, êîãäà ïëîäíîå ÿéöî åù¸ ìàëåíüêîå. Âûïèâàþòñÿ 2 ïðåïàðàòà, âûçûâàþùèå ñîêðàùåíèå ìàòêè è îòòîðæåíèå ýíäîìåòðèÿ. Ïî ñóòè, æåíùèíà ïðîñòî îáèëüíî îòìåíñòðóèðóåò âåñü ýíäîìåòðèé âìåñòå ñ ïëîäíûì ÿéöîì.
Íåäîñòàòêè: èíîãäà ñëó÷àåòñÿ íåïîëíûé àáîðò è ïðèõîäèòñÿ åõàòü â ñòàöèîíàð äëÿ óäàëåíèÿ îñòàòêîâ òêàíåé. Íî îòíîøåíèå êîëè÷åñòâà óäà÷ è îñëîæíåíèé ãîâîðèò “çà” ïðèìåíåíèå äàííîãî ìåòîäà.
2. Ìèíè-àáîðò èëè âàêóóì-àñïèðàöèÿ. Òàêæå ïðîâîäèòñÿ äî 6 íåäåëü áåðåìåííîñòè (íåêîòîðûå êëèíèêè áåðóò ãðåõ íà äóøó è óâåëè÷èâàþò ñðîê äî 8 íåäåëü, ÷òî ÷ðåâàòî â äàëüíåéøåì ðèñêîì îêàçàòüñÿ â ñòàöèîíàðå, òàê êàê óäàëèëèñü íå âñå òêàíè).  ïîëîñòü ìàòêè, ïðàêòè÷åñêè íå îùóòèìî äëÿ æåíùèíû ââîäèòñÿ êàòåòåð òîëùèíîé ñî ñòåðæåíü îò øàðèêîâîé ðó÷êè è âñ¸ îòñàñûâàåòñÿ â ñïåöèàëüíûé øïðèö. Äàííûé ìåòîä àáñîëþòíî èäåíòè÷åí ïðîöåäóðå àñïèðàòà èç ïîëîñòè ìàòêè â ðàìêàõ îáñëåäîâàíèÿ ïðè ìèîìå ìàòêè èëè ãèïåðïëàçèè ýíäîìåòðèÿ äî 6 ìì ó æåíùèí â ìåíîïàóçå.
Íåäîñòàòêè: ëþáîå âíóòðèìàòî÷íîå âìåøàòåëüñòâî èìååò ðèñê ðàçâèòèÿ ýíäîìåòðèòà (õîòü è ìèíèìàëüíûé). È, åñòü òàêæå âåðîÿòíîñòü, êàê è â ïåðâîì ñëó÷àå, íåïîëíîãî àáîðòà ñ ïîñëåäóþùèì ëå÷åíèåì â ñòàöèîíàðå
3. Àáîðò â ñðîêàõ 6-12 íåäåëü ïðîâîäèòñÿ ïóò¸ì êþðåòàæà ìàòêè. Äàííàÿ ïðîöåäóðà ïðîâîäèòñÿ ïîä âíóòðèâåííûì êðàòêîâðåìåííûì íàðêîçîì. Çàíèìàåò â ñðåäíåì 3-7 ìèíóò (çàâèñèò îò îïûòà äîêòîðà è ïàðàìåòðîâ ñàìîé æåíùèíû – åñëè äàìà âåñèò çà 100 êã, òî òóò ìèíóò 5 çàéì¸ò òîëüêî ïóòü ê ìåñòó ðàáîòû ÷åðåç âñå æèðîâûå çàïàñû Ðîäèíû). Ìåõàíèêà: ïðè ïîìîùè ñïåöèàëüíûõ ðàñøèðèòåëåé (ìåòàëëè÷åñêèå ïàëî÷êè ðàçíîãî äèàìåòðà) ðàñøèðÿåòñÿ öåðâèêàëüíûé êàíàë, ÷òîáû òóäà ìîæíî áûëî çàâåñòè êþðåòêó (èíñòðóìåíò âûãëÿäèò êàê ïàëî÷êà äëÿ ìûëüíûõ ïóçûðåé, òîëüêî ïî ôîðìå íå êðóãëàÿ íà êîíöå, à êàïëåâèäíàÿ). È äàëåå, êàê ïî ñòåíêàì áàíî÷êè ëîæêîé ñîáèðàþò êàêîå-íèáóäü ëàêîìñòâî, ïðèìåðíî òàêèìè æå äâèæåíèÿìè âûñêàáëèâàþò (à íå “÷èñòÿò”!) ñòåíêè ìàòêè.
Íåäîñòàòêè: – íå âñå õîðîøî îòõîäÿò îò íàðêîçà
– ëþáîå âíóòðèìàòî÷íîå âìåøàòåëüñòâî = ðèñê èíôåêöèè
– ðèñê “ïåðåñêîáëèòü”. Âæèâóþ íèêîãäà íå âèäåëà, íî â ëèòåðàòóðå ñëó÷àè îïèñàíû. Êàê äîêòîð îïðåäåëÿåò, ÷òî óæå âñ¸? ×òî àáîðò ìîæíî ñ÷èòàòü âûïîëíåííûì? Êîãäà óñëûøèò “õðóñò ñíåãà” (íà ïðàêòèêå, êàê ìíå êàæåòñÿ, òóò äàëüøå áîëüøå íå íà ñëóõ îðèåíòèðóåøüñÿ, à íà èçìåíèâøååñÿ ÷óâñòâà â ðóêå ïîä êþðåòêîé – ñëîæíî îïèñàòü, íî îäèí ðàç ïî÷óâñòâîâàâ, óæå íå çàáóäåøü). ×òîáû ïîíÿòü, ÷òî íàäî ñëûøàòü, âîçüìèòå ïðÿäü âîëîñ è ïîòðèòå â ïàëüöàõ, êàê áóäòî ÷òî-òî ñîëèòå. Âîò ýòîò ñàìûé çâóê. Íî åñëè ïðîäîëæèòü óñåðäñòâîâàòü íà “ãîëîé” ìàòêå, ìîæíî óäàëèòü áàçàëüíûé ñëîé êëåòîê, èç êîòîðîãî íàðàñòàåò ýíäîìåòðèé. Ñîîòâåòñòâåííî, æåíùèíà ëèøèòñÿ ìåíñòðóàöèé (ãîðìîíàëüíûå èçìåíåíèÿ áóäóò ïðîèñõîäèòü – ýòî íå ìåíîïàóçà), à çíà÷èò è øàíñîâ íà ïîñëåäóþùóþ áåðåìåííîñòü – ýìáðèîí áóäåò ôîðìèðîâàòüñÿ, íî óêîðåíèòüñÿ åìó áóäåò íåêóäà: âìåñòî ïëîäîðîäíîé ïî÷âû – âûææåíàÿ çåìëÿ.
È â çàêëþ÷åíèå, ïðî “àáîðò = óáèéñòâî!”. Íå áóäó âûñêàçûâàòü ñâî¸ ìíåíèå, òîëüêî ñóõèå ôàêòû.
 3-4 íåäåëè çàêëàäûâàåòñÿ íåðâíàÿ òðóáêà. Ýòî òàê. Íî ïåðâûé ðåôëåêñ, ñîñàòåëüíûé, ïîÿâëÿåòñÿ òîëüêî â 7 íåäåëü. Äî ýòîãî ñðîêà ýìáðèîí íè÷åãî íå ÷óâñòâóåò. Ê 8 íåäåëÿì îí ñïîñîáåí ðåàãèðîâàòü íà òàêòèëüíûå ïðèêîñíîâåíèÿ. Íî ñëîæíî ñêàçàòü íà ñ÷åò áîëåâîé ÷óâñòâèòåëüíîñòè – ýòè ðåöåïòîðû çàêëàäûâàþòñÿ ãîðàçäî ïîçäíåå. Òóò ñêîðåå êàê ó çóáíîãî: âû ÷óâñòâóåòå, ÷òî ó âàñ âî ðòó ÷òî-òî äåëàþò, íî áîëè íåò. Òàê ÷òî âñå âûñêàçûâàíèÿ “åìó æå áîëüíî” ñêîðåå áëèæå â ñòîðîíó èíñèíóàöèé, ÷åì äåéñòâèòåëüíîñòè.
Åäèíñòâåííîå, ïî ïîâîäó ÷åãî ÿ âûñêàæó ñâî¸ ìíåíèå – ðåøåíèå îá àáîðòå äîëæíî áûòü âçâåøåííûì. Ýòî òà ìûñëü, ñ êîòîðîé íóæíî “ïåðåñïàòü”. Âîçìîæíî, íå îäèí ðàç.
Ïðî ïîñëåäñòâèÿ ìîæíî ìíîãî ãîâîðèòü, íî òóò êàê â ðóññêîé ðóëåòêå “ïîâåç¸ò-íå ïîâåç¸ò”. Íåêîòîðûå ïóãàþò áåñïëîäèåì – ÿ ïîìíþ âî ñòóäåí÷åñòâå èñêàëà ÷åëþñòü ïîä ïëèíòóñîì, ïîñëå òîãî, êàê äîøëà äî ãèíåêîëîãè÷åñêîãî àíàìíåçà ó æåíùèíû è âûÿñíèëà, ÷òî ó 4 ðåá¸íêà – è 23 àáîðòà çà ïëå÷àìè.  öåëîì, 2-3 àáîðòà çà ïëå÷àìè èìååò ïðèìåðíî 50% ïàöèåíòîâ. Òàê ÷òî àáîðò è áåñïëîäèå – âîïðîñ äèñêóòàáåëüíûé.
Íî â öåëîì, ëó÷øèé àáîðò, êàê ìíå êàæåòñÿ, òîò, êîòîðîãî íå áûëî. Òàê ÷òî ãîñïîäà, áëóäèòå ñ óìîì
Источник
Содержание:
- Не звонят в “скорую”, не обращаются к врачу
- Скорая не успевает или не везет пациента в сосудистый центр
- Пациент выписывается из стационара и меняет назначенное лечение
- Пациент выписывается из больницы, чувствует себя здоровым и перестает принимать препараты
- Если пациенту поставили стент…
- Врач не объясняет пациенту важность приема лекарств, не договаривается с ним
От инфаркта миокарда в России умирает 5 тысяч человек в месяц — или 7 человек в час. В год сердечно-сосудистые заболевания уносят почти 1 млн жизней наших соотечественников. Каждый пятый пациент, перенесший инфаркт миокарда, рискует вновь столкнуться с инфарктом или инсультом и даже умереть из-за сердечно-сосудистых осложнений в течение последующих трех лет. Что мешает предотвращать повторные инфаркты? Что зависит от врачей, а что — от самих пациентов?
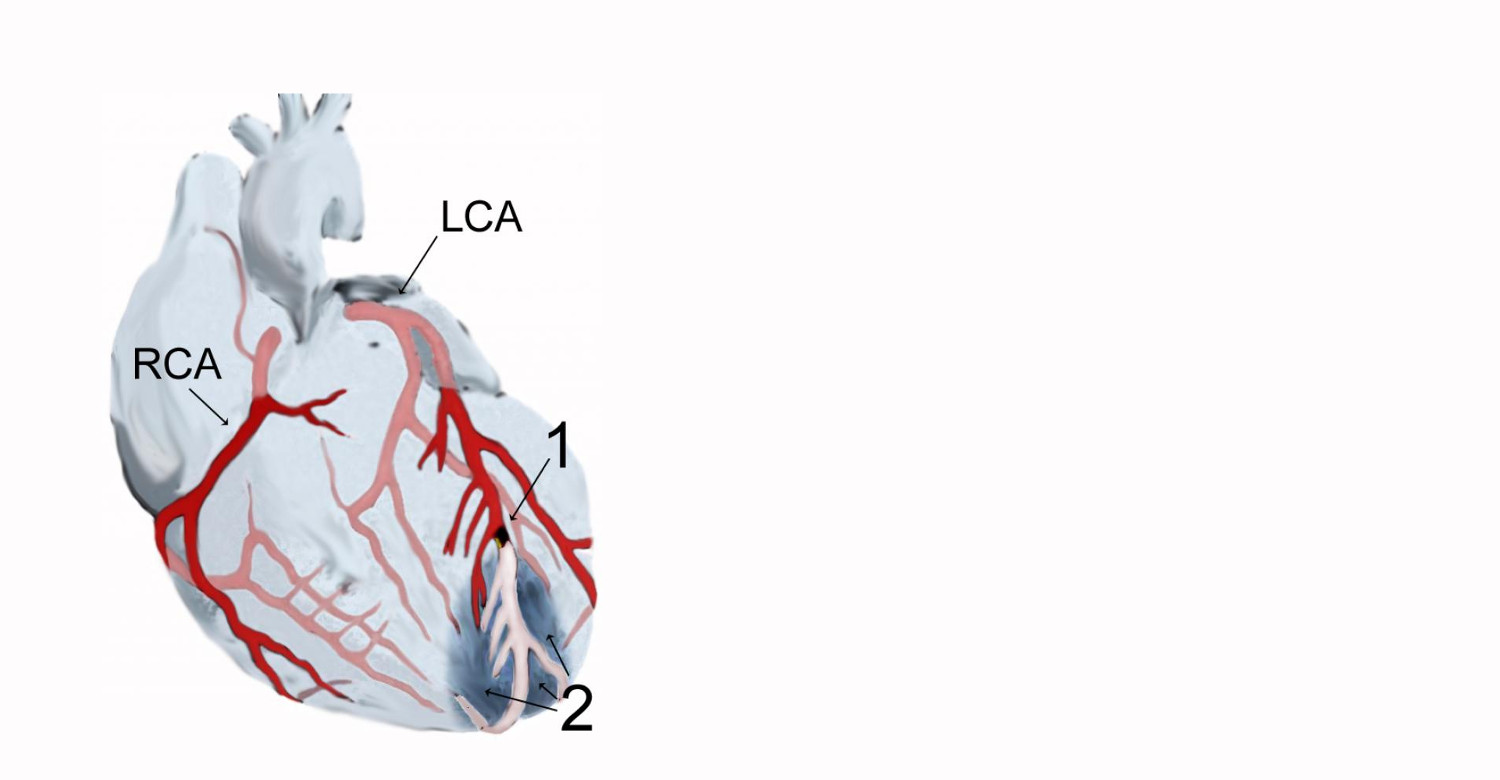
При инфаркте миокарда сосуд, снабжающий сердце кровью, перекрывается тромбом, из-за чего происходит гибель клеток сердечной мышцы. Если быстро не восстановить кровоток, возникает угроза жизни — происходит нарушение сердечного ритма, острая сердечная недостаточность, возможен летальный исход.
Можно ли снизить смертность от инфаркта? Да, считает Мария Генриховна Глезер, доктор медицинских наук, профессор кафедры профилактической неотложной кардиологии Первого государственного медицинского университета им. Сеченова, главный внештатный кардиолог Московской области, — и приводит цифры. Коэффициент смертности от ишемической болезни сердца (именно ее следствием становится инфаркт миокарда) в Российской Федерации в целом — 72, а в Москве — 36, так как более информировано население и более доступна медицинская помощь. А появление сосудистых центров в Московской области позволило снизить больничную смертность от острого инфаркта на 60%.
Это говорит о том, что инфаркт миокарда поддается лечению, а повторные инфаркты можно предотвращать. Какие же роковые ошибки совершают пациенты с сердечно-сосудистыми заболеваниями, а в чем недорабатывает система здравоохранения?
Не звонят в “скорую”, не обращаются к врачу
К сожалению, при симптомах инфаркта миокарда — боль за грудиной, затрудненное дыхание, холодный пот — пациенты не спешат звонить в “скорую помощь”, ждут, когда боль “сама рассосется”. Очень часто тяжесть за грудиной списывают на отравление, остеохондроз, перемену погоды. В результате 40-50% перенесших инфаркт умирают на дому, так и не обратившись за медицинской помощью.
“При любых симптомах, позволяющих заподозрить развитие острого коронарного синдрома, важно без промедления вызвать „скорую“, чтобы как можно раньше начать оказывать пациенту первую помощь, — говорит Симон Теймуразович Мацкеплишвили, доктор медицинских наук, член-корреспондент РАН, профессор, заместитель директора по научной работе медицинского научно-образовательного центра МГУ им. Ломоносова. — При своевременной доставке пациента в стационар большинство жизнеугрожающих последствий этого состояния можно предотвратить”.
Острый коронарный синдром (ОКС) — обострение ишемической болезни сердца (ИБС), которое объединяет в себе такие состояния, как нестабильная стенокардия и острый инфаркт миокарда.
Скорая не успевает или не везет пациента в сосудистый центр
Самый современный способ лечения инфаркта миокарда — восстановление нарушенного кровотока с помощью стентирования, но сделать это можно только в первые несколько часов после сосудистой катастрофы и в условиях специализированной больницы, лучше всего — сосудистого центра.
— Врачи, пациенты и те, кто с ними рядом, должны понимать, что в случае инфаркта счет идет буквально на минуты, — поясняет Мария Глезер. — По новым стандартам “скорая” должна приехать на вызов за 20 минут, станции “скорой помощи” расположены так, чтобы это было возможно. И если можно достичь первичного сосудистого центра за 120 минут, они должны везти пациента именно туда.
Пациент выписывается из стационара и меняет назначенное лечение
Если все складывается благополучно, пациент попадает в сосудистый центр, где ему проводят процедуру коронарного вмешательства: ставят стент в поврежденный сосуд и восстанавливают кровоток. После лечения в стационаре пациент получает назначения — и отправляется под наблюдение своей районной поликлиники. Где очень часто ему меняют назначенное лечение.
Иногда это происходит по инициативе пациента.
— Пациенты сегодня не те, что были 20-30 лет назад, — делится наблюдениями Симон Мацкеплишвили. — Они приходят, уже прочитав все о своем диагнозе, заранее знают, какие у них будут осложнения, побочные эффекты от препаратов, которые мы им назначаем, и начинают выбирать: “Я не хочу принимать такой-то препарат, хочу вот этот”.
Замена дорогого препарата более дешевым или бесплатным — из ограниченного набора, существующего в поликлинике, — тоже очень частое явление. Иногда к такому решению подталкивает врач поликлиники, иногда — сотрудник аптеки.
— В идеале пациенты должны продолжать лечиться там же, где их начинали лечить, — уверен доктор Мацкеплишвили. — При всех больницах для этого существуют консультативно-диагностические центры, попасть туда можно по полису ОМС. У нас есть все возможности сохранить пациенту жизнь в остром периоде и избежать необходимости повторной госпитализации — но только при преемственности лечения и выполнении наших назначений.
Пациент выписывается из больницы, чувствует себя здоровым и перестает принимать препараты
Еще 10-15 лет назад перенесенный инфаркт миокарда почти всегда заканчивался потерей трудоспособности и инвалидностью. Сегодня возможности медицины и фармакологии позволяют вернуть человека после инфаркта к полноценной жизни. Но при одном условии — приеме лекарств и соблюдении образа жизни, предписанного врачом. А этого зачастую и не происходит.
— Сейчас так хорошо лечат инфаркт миокарда, что для многих пациентов он протекает незаметно, — сетует Алексей Дмитриевич Эрлих, доктор медицинских наук, старший научный сотрудник лаборатории кардиологии Федерального научно-клинического центра физико-химической медицины ФМБА, заведующий отделением реанимации, интенсивной терапии государственной клинической больницы № 29 города Москвы. — Что-то поболело, привезли в больницу, сделали операцию, вставили проволочки в сосуд, через пять дней выписали. Можно идти на работу.
— Важно, чтобы пациенты понимали: инфаркт миокарда — это непрерывно протекающий процесс, — продолжает Алексей Дмитриевич. — Он начался до самого события инфаркта и, к сожалению, продолжается после него.
Инфаркт миокарда связан с двумя процессами, которые происходят в сердце — атеросклерозом и тромбозом. Ростом атеросклеротических бляшек и образованием тромбов на этих бляшках.
Процесс атеросклероза замедляют препараты, известные как статины. Существует множество мифов об их плохой переносимости, однако в современных условиях всегда возможно подобрать препарат этой группы, который подойдет пациенту.
— Есть пациенты, у которых статины неэффективны — из-за определенных генетических нарушений, — объясняет Симон Мацкеплишвили. — Есть пациенты, которым препараты этой группы противопоказаны — например, при циррозе печени. И тех и других вместе не больше 5%, и для них у нас есть свои способы снижения холестерина. Для всех остальных польза от приема статинов значительно превышает возможный вред, который, к сожалению, существует при приеме любых лекарств.
Все пациенты с диагнозом ишемическая болезнь сердца должны принимать статины независимо от уровня холестерина. От того, высокий или низкий холестерин, зависит доза, но никак не факт приема препаратов.
Прием препаратов для предотвращения тромбоза врачи называют двойной антитромбоцитарной терапией. Она предотвращает склеивание тромбоцитов и образование тромбов даже на маленьких повреждениях атеросклеротических бляшек. Эти лекарства также необходимо принимать постоянно как минимум на протяжении года и далее по рекомендации врача, часто пожизненно.
Почему же пациенты часто прекращают прием этих необходимых препаратов, подвергая свою жизнь риску?
— Все дело в том, что лекарства, которые мы назначаем пациентам после инфаркта, действуют незаметно, — поясняет Алексей Эрлих. — Если болит голова, человек принял обезболивающую таблетку — эффект налицо. Или высокое давление: он принимает лекарство — давление нормализуется. А как действует таблетка, влияющая на свертываемость крови? Пациент не видит. Как действует таблетка, уменьшающая холестерин, пациент тоже не чувствует. Но он должен твердо знать, что это обязательная процедура — принимать таблетки, как чистить зубы по утрам.
— При общении с пациентами мне часто помогает такая аналогия, — продолжает Алексей Дмитриевич. — Если пациент спрашивает, можно ли перестать принимать статины, когда показатели холестерина пришли в норму, я говорю примерно следующее.
“Представьте себе, что вы живете в доме. Замечательный дом, прекрасная обстановка. Но в доме прохудилась крыша, и вас начинает заливать дождь. Дождь идет, все портится, вы стоите по колено в воде. Вы вызываете мастера, он ставит на крыше заплатку. В комнате опять сухо, жизнь налазидась. Что вы теперь будете делать? Снимать заплатку?”.
Пациент говорит: “Нет. Я что, дурак?”
“Тогда почему прекращаете прием лекарств? Лекарство — заплатка на вашем здоровье. Раз вы добились с помощью лекарств хорошего эффекта, значит, эти лекарства действуют, и нужно продолжать их принимать”. Это касается любых лекарств, которые мы назначаем, а часто мы назначаем лекарства на очень долгое время, практически пожизненно.
Если пациенту поставили стент…
…прием лекарств для него — это жизненная необходимость. Установка стента предполагает обязательный прием препаратов двойной антитромбоцитарной терапии.
— Если мы поставили стент, а пациент по каким-то своим соображениям перестал принимать препараты — это стопроцентная гибель больного! — подчеркивает Мария Глезер. — Пациент часто думает: “Мне поставили стент, у меня теперь кровь будет течь как по трубе”. Да, кровь будет течь как по трубе. Но труба должна быть открыта. Если она закроется, все закончится очень плохо. А “держат трубу открытой” как раз препараты, разжижающие кровь.
Доктор Глезер убеждена: еще до того, как пациенту будет проведено вмешательство с установкой стента, необходимо сообщить ему о необходимости приема препаратов двойной антитромбоцитарной терапии. Если по каким-то причинам пациент не готов к этому, имеет смысл выбирать другие методы лечения.
Врач не объясняет пациенту важность приема лекарств, не договаривается с ним
— Врач, который ведет пациента после инфаркта, не может ограничиться лишь назначением тех или иных лекарств, — считает Симон Мацкеплишвили. — Необходимо доступно объяснить, для чего даем препараты, разжижающие кровь, снижающие холестерин. Если пациент понял важность приема этих препаратов — он будет их принимать, даже несмотря на свое нормальное самочувствие.
— Вопрос лечения — это не вопрос назначения врачом препаратов и беспрекословного соблюдения пациентом этих рекомендаций, — добавляет Алексей Эрлих. — Это вопрос договоренности — и этого-то как раз многие врачи и пациенты не умеют.
Вот пример. Мы говорим пациенту, что после инфаркта необходимы физические нагрузки и он должен ходить 10 км в день. Он возражает: я могу ходить только 5 км в день. Хорошо, говорим мы, давайте добавим плавание два раза в неделю — как вы к этому относитесь?
Если пациент говорит, что не может пить такое количество таблеток — мы начинаем комбинировать, искать препараты, где в одной таблетке два или даже три, четыре лекарства.
В свою очередь задача пациента — найти своего врача, такого, которого он сможет расспросить, если не понял (а не искать ответ в интернете), которому сможет позвонить, если возникнут новые вопросы, которому он будет верить и которого будет слушаться.
Сегодня в российском здравоохранении достигнуто многое для спасения жизни и сохранения здоровья больных с острым коронарным синдромом: увеличилось количество региональных сосудистых центров, растет число коронарных вмешательств при ОКС, внедрены препараты, позволяющие предотвращать образование тромбов. Дело за пациентами и их лечащими врачами, которые пока не успевают за технологиями — не понимают необходимости приема лекарств, пренебрегают мерами профилактики сердечно-сосудистых заболеваний. Воспринимать новую информацию и менять свою картину мира всегда сложно — но в случае с инфарктом миокарда это может стоить жизни.
Источник
