Как лечить сердечную недостаточность при пневмонии

Нередко врачи сталкиваются с такой проблемой, как пневмония сердечная. Известно, что работа легких во многом зависит от состояния сердца. При сердечной недостаточности может наблюдаться застой в малом круге кровообращения. Это приводит к нарушению вентиляции и развитию воспаления. Такая пневмония называется застойной. Какова этиология, симптомы и лечение этого заболевания легких?

Специфика застойной пневмонии
Воспалением легких называется заболевание, при котором поражается легочная ткань. Пневмонии подразделяют на 2 вида: первичные и вторичные. Первичные имеют инфекционную природу. Вторичные развиваются при других тяжелых заболеваниях. Застойная пневмония наиболее часто формируется на фоне сердечной недостаточности. Она еще называется гипостатической. Данная патология наиболее часто встречается у лиц с тяжелой соматической патологией. Она представляет опасность для пожилых людей и нередко становится причиной гибели пациентов.
Механизм воспаления легких сложен. Начинается все с нарушения венозного оттока крови. Последняя проникает через сосуды, пропотевая альвеолы. Все это приводит к отеку и воспалению. Со временем нормальная ткань заменяется фиброзной. Исходом застойной пневмонии может стать склероз легкого и появление бурой индурации. Развитие пневмонии сердечной наиболее часто обусловлено хронической формой сердечной недостаточности. Под ней подразумевается состояние, обусловленное нарушением сократимости миокарда вследствие недостаточности правого желудочка.
Этиологические факторы
Не все знают, почему развивается пневмония на фоне патологии сердца. Обширная застойная пневмония может быть осложнением следующих патологий сердца:
- ишемической болезни (инфаркта);
- атеросклероза;
- кардиосклероза;
- стеноза митрального клапана;
- аритмии;
- гипертонической болезни.
При всех этих заболеваниях нарушается гемодинамика. На фоне этого ухудшается дренажная функция бронхов. В их просвете накапливается мокрота, что служит благоприятным фактором для размножения патогенных микроорганизмов. Нарушается и легочная вентиляция. В большинстве случаев при застойной пневмонии поражаются нижние доли легкого. Чаще встречается одностороннее воспаление. При этом правое легкое страдает чаще левого. Предрасполагающие факторы включают в себя курение, регулярный прием алкоголя, пожилой возраст (более 60 лет), длительный постельный режим, гиподинамию, деформацию грудной клетки.
Немаловажное значение имеют возможные причины развития сердечной недостаточности. Они включают в себя ишемическую болезнь сердца, кардиомиопатию, эндокринную патологию (сахарный диабет, болезни щитовидной железы), погрешности в питании (избыток в рационе животных жиров), врожденные и приобретенные пороки сердца.
Признаки сердечной пневмонии
Застойная пневмония в большинстве случаев протекает менее бурно, нежели первичная форма воспаления легких. Выраженность симптомов зависит от следующих факторов:
- степени нарушения кровотока и вентиляции;
- тяжести и стадии основного заболевания;
- присоединения вторичной инфекции.
Симптомы могут появляться не сразу, а спустя несколько дней или даже недель с момента постельного режима. Застойная пневмония подразделяется на раннюю и позднюю. В последнем случае симптомы появляются через 2-6 недель. Если воспаление возникло из-за сердечной недостаточности, у больного могут наблюдаться следующие симптомы:
- умеренное повышение температуры тела;
- продуктивный кашель;
- кровохарканье;
- слабость;
- одышка;
- недомогание;
- плохая переносимость физической нагрузки.
Дополнительными симптомами заболевания являются тахикардия, вынужденное положение тела, цианоз кожных покровов. Врачи знают, чем опасна застойная пневмония. Это заболевание при отсутствии лечения может привести к развитию плеврита и перикардита. В последнем случае наблюдается воспаление околосердечной сумки.
Как распознать застойную пневмонию?
Нередко заболевание протекает скрыто, симптомы при этом выражены слабо. Для постановки диагноза проводятся такие исследования:
- общий и биохимический анализ крови;
- исследование мочи;
- электрокардиография;
- УЗИ сердца;
- перкуссия и выслушивание легких;
- измерение давления;
- подсчет пульса и частоты дыхательных движений;
- УЗИ плевральной полости;
- рентгенологическое исследование легких.
Большое значение имеет сбор анамнеза. При выслушивании легких на пневмонию указывает жесткое дыхание, наличие мелкопузырчатых хрипов. Главный метод диагностики — рентгенография. Она позволяет выявить признаки воспаления (изменение структуры легких, наличие линейных теней, скопления гемосидерина, расширение корней легких). Изменения в крови незначительны.
При подозрении на сердечную пневмонию проводится исследование мокроты. В ней могут обнаруживаться клетки с гемосидерином. Важное значение для установления диагноза имеют указания пациента на наличие патологии сердца. Для подтверждения диагноза сердечной недостаточности проводятся нагрузочные тесты, исследуется газовый состав крови, осуществляется магнитно-резонансная томография сердца, вентрикулография.
Каковы методы лечения?
Лечение застойной пневмонии должно быть комплексным. Оно включает в себя применение противомикробных препаратов (антибиотиков), кислородотерапию, прием иммуномодуляторов, отхаркивающих средств.
Последние позволяют улучшить отхождение мокроты и нормализовать проходимость бронхов. Из этой группы препаратов применяется Ацетилцистеин, Амброксол, Бромгексин. В случае отека показаны диуретики (Фуросемид). Выбор антибиотика зависит от типа возбудителя. Наиболее часто назначаются пенициллины, макролиды, цефалоспорины. Предпочтительнее вводить антибиотики внутримышечно.
Дополнительно может проводиться массаж грудной клетки. Важное место в терапии застойной пневмонии занимает лечебная гимнастика. Если есть возможность вставать и ходить, нужно делать это чаще. Лицам со строгим постельным режимом требуется периодически менять позу и выполнять различные упражнения. Для выздоровления больного человека требуется вылечить основное заболевание, которое привело к воспалению легких (сердечную недостаточность). В данной ситуации врач может назначить гликозиды, средства, нормализующие обменные процессы в сердечной мышце. При острой недостаточности назначается Строфантин или Коргликон, при хронической — бета-блокаторы, ингибиторы ангиотензин-превращающего фермента, сердечные гликозиды (Дигоксин).
При необходимости может проводиться лечебная бронхоскопия, торакоцентез. Если соблюдать все назначения врача, то инфильтрат в легких рассасывается. Профилактика сердечной пневмонии включает регулярную смену положения и проведение гимнастики тем пациентам, которые находятся на длительном постельном режиме и не могут ходить. Организуется массаж груди.
В этом видео говорится о лечении воспаления легких:
Таким образом, застойная пневмония наиболее часто развивается у лиц, прикованных к кровати.
Источник
Изменения сердечно-сосудистой системы при пневмонии.
Несмотря на то, что основной функцией системы кровообращения является транспортная, участие ее в физиологических и патологических процессах в организме весьма многообразно. Поэтому, оценивая роль этой системы в воспалительных процессах органов дыхания, необходимо рассматривать происходящие изменения на всех уровнях: организменном, органном (прежде всего в бронхах и легких), клеточном, субклеточном и молекулярном.
Надо отметить, что клинические, функциональные и морфологические изменения, происходящие в сердечно-сосудистой системе (ССС) при воспалении, как правило, представляют собой сложную цепь причинно-следственных и тесно связанных между собой проявлений патологии. Поэтому доступные объективной оценке патологические сдвиги обычно являются результатом одновременного влияния многих факторов: гипоксемии, гиперкапнии, обструкции бронхов и связанных с нею нарушений вентиляции, интоксикации продуктами измененного метаболизма тканей, патологическим воздействием биологически активных веществ (БАВ), нарушений реологических свойств крови и др.
Выраженность изменений сердечно-сосудистой системы и, соответственно, клинические ее проявления зависят от распространенности поражений бронхов и легких, характера воспаления (острое или хроническое), формы (наибольшая выраженность – при экссудативной форме, наименьшая – при альте-ративной и пролиферативной), а также фазы процесса.
На уровне целостного организма изменения системы кровообращения в связи с острым бронхо-легочным воспалением достаточно типично представлены у больных с пневмониями.
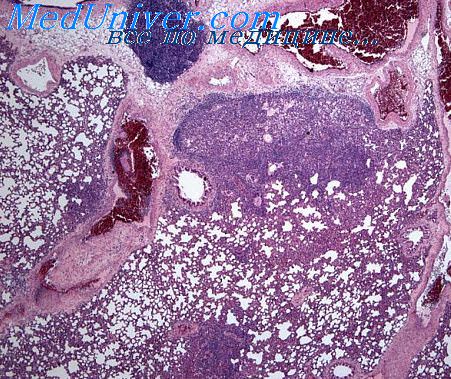
Показатели центральной гемодинамики при остром воспалении в легких претерпевают ряд характерных сдвигов. По данным В.П. Сильвестрова и соавт., обследовавших 70 больных пневмонией, минутный объем кровообращения (МОК) и объем циркулирующей крови (ОЦК) на фоне активного воспалительного процесса отчетливо увеличиваются. У больных молодого возраста прирост МОК часто происходит за счет увеличения ударного объема сердца (УО). При крупозной пневмонии сердечный выброс достигает иногда очень высоких величин (УО до 216,3 мл при МОК 15,5 л), однако это увеличение обычно связано с учащением сердечного ритма.
М.И. Бутомо и соавт. обращают внимание на зависимость изменений МОК от фазы процесса: нарастание в острую фазу воспаления и возврат к нормальному при выздоровлении.
При крупозной пневмонии отмечено ускорение кровотока в большом и малом кругах кровообращения. Так, время прохождения радиоактивного препарата на участке “правый желудочек – левое предсердие” у отдельных больных уменьшалось до 2,2-3,7 сек, что, по всей вероятности, было обусловлено “шунтированием” крови через пораженные участки легких.
Системное артериальное давление (АД) при неосложненной пневмонии обычно остается нормальным или немного снижается к концу лихорадочного периода и в первые дни после падения температуры. При тяжелой пневмонии АД может быстро и значительно падать как в лихорадочный период, так и в период криза (во время и после криза). При крупозном воспалении легких вслед за падением температуры тела может развиться сосудистый коллапс: падение АД, очень частый, малого наполнения или нитевидный пульс, цианоз.
П.И. Федотов при обследовании 416 молодых больных крупозной пневмонией в первые 1-2 дня болезни обнаружил снижение систолического АД на 5-10 мм рт.ст. и диастолического – на 15-20 мм рт.ст. у 44,3% больных. Из них 4 больных поступили в состоянии коллапса, а у 13 в связи с выраженной гипотонией наблюдались обморочные состояния. При очаговой пневмонии артериальная гипотония отмечается обычно у 1/3 больных. Колебания АД обычно объясняют изменениями сосудистого тонуса, в том числе вследствие нарушения центральной его регуляции.
Крупозная пневмония с тяжелой интоксикацией может сопровождаться также снижением венозного давления.
В период активного воспалительного процесса в легких отмечено уменьшение периферического сопротивления сосудов большого круга, что рассматривается как результат приспособительной реакции сосудистого русла на значительное увеличение МОК или воздействия ток-сико-инфекционных факторов на стенки сосудов. После ликвидации воспаления наблюдается нормализация гемодинамических показателей.
Длительное динамическое наблюдение за больными с различными вариантами течения пневмонии позволило предположить, что выявляемый в остром периоде болезни гиперкинетический тип гемодинамики вляется показателем адекватной реакции сердечно-сосудистой системы на воспалительный процесс в легких. Эукинетический или гипокинетический тип гемодинамики при малосимптомной пневмонии часто сопровождает затяжное течение заболевания и может свидетельствовать об ослаблении сократительной функции сердца.
Поражение миокарда и такие клинические признаки его, как тахикардия, расширение правого желудочка и правого предсердия, усиление второго тона над легочной артерией, приглушение первого тона на верхушке сердца, чаще всего являются свидетельством тяжелого воспаления легких (крупозная пневмония, сливная очаговая пневмония).
На ЭКГ появляются характерные для таких больных снижение вольтажа, отрицательные зубцы Т во втором, третьем или во всех стандартных отведениях, смещение интервала ST, нарушения проводимости и ритма, а при резких застойных явлениях в легких – высокие, заостренные зубцы Р.
Учащение пульса наблюдается у половины больных очаговой пневмонией с выраженной интоксикацией. Тахикардия свыше 120 ударов в минуту без выраженной лихорадки почти всегда указывает на токсические повреждения миокарда, а увеличение частоты больше 130 ударов в минуту является неблагоприятным прогностическим признаком.
– Также рекомендуем “Малый круг кровообращения при пневмонии.”
Оглавление темы “Сердечно-сосудистая система и рецепторы клеток при воспалении.”:
1. Изменения сердечно-сосудистой системы при пневмонии.
2. Малый круг кровообращения при пневмонии.
3. Микроциркуляторное русло при болезнях легких.
4. Реологические свойства крови, вязкость крови при болезнях легких.
5. Роль сосудистой системы легких в ходе воспаления.
6. Особенности мембрано-рецепторных нарушений при воспалении легких.
7. Изменение активности адренорецепторов при воспалении легких.
8. Снижение адренореактивности при бактериальном воспалении легких.
9. Влияние микроорганизмов на рецепторы клеток при воспалении.
10. Рецепторы клеток в условиях вирусной инфекции.
Источник
В практике терапевтических отделений пневмония считается одним из самых часто диагностируемых пульмонологических заболеваний. Более 60% населения страдают различными заболеваниями дыхательной системы, которые при ослаблении иммунитета нередко осложняются пневмонией. В Юсуповской больнице лечению воспалительного процесса в органах дыхания уделяют большое внимание, лечение проводится по современным методикам с применением инновационных препаратов.

Гипостатическая пневмония
Гипостатическая пневмония относится к воспалительному процессу, который развивается у больных с недостаточностью кровообращения. К таким больным относятся люди, длительное время находящиеся на постельном режиме, пожилые люди с тяжелыми заболеваниями сердечно-сосудистой системы, органов дыхания. Негативным фактором служит ослабление иммунитета. Гипостатическая пневмония – это вторичная застойная пневмония.
Причины
Застойная пневмония часто сопутствует стенокардии, порокам сердца, ИБС, гипертонической болезни, бронхиальной астме, мерцательной аритмии, сахарному диабету, хроническому пиелонефриту и многим другим заболеваниям.
Предрасполагающими факторами развития застойной пневмонии является возраст пациентов старше 60 лет, длительное вынужденное пассивное положение в постели при травмах костей, онкологических заболеваниях, искривлениях позвоночника, деформациях грудной клетки. Застойное воспаление лёгких у лежачих больных возникает в послеоперационном периоде после полостных операций.
Застойная пневмония развивается на фоне застойных явлений в малом круге кровообращения. Гемодинамические расстройства сопровождаются нарушением легочной вентиляции и дренажной функции бронхов. В условиях гиповентиляции и гипостаза в бронхах скапливается вязкая и густая мокрота, развивается условно-патогенная и патогенная микрофлора, которая вызывает воспаление легочной ткани.
Вызывают застойную пневмонию различные бактерии: стрептококки, пневмококки, гемофильная палочка, стафилококк и другие микроорганизмы. Чаще всего застойная пневмония диагностируется в нижних сегментах правого легкого, встречается двухсторонняя застойная пневмония.
Гипостатическая пневмония протекает вяло, с незначительным повышением субфебрильной температуры. Мокроты выделяется мало, дыхание слабое. Во время исследования крови лейкоцитоз встречается редко, СОЭ не повышается в большинстве случаев. Застойная пневмония бывает ранней и поздней. Ранняя гипостатическая пневмония развивается в первые дни постельного режима, поздняя в течение нескольких недель.
Очень часто раннюю гипостатическую пневмонию не могут определить из-за невыраженности симптомов и маскировки заболевания под симптомы патологии, лечение которой проходит пациент. При гипостатической пневмонии развивается симптоматика, схожая с симптомами инсульта или сердечно-сосудистой недостаточности. Вторичная застойная пневмония очень часто приводит к развитию перикардита и экссудативного плеврита.
Механизмы развития заболевания
Патофизиологический механизм застойной пневмонии у лежачих больных связан с пассивным переполнением венозных сосудов вследствие нарушения оттока крови. Вначале развивается венозная гиперемия легочной ткани, которая сопровождается расширением и удлинением капилляров с последующим сдавлением альвеол. На рентгенограммах виден усиленный легочной рисунок и пониженная прозрачность легочной ткани.
Во вторую фазу застоя жидкая часть крови пропотевает из сосудов в межуточную ткань и альвеолы. На рентгенограммах можно увидеть картину паренхиматозной пневмонии или бронхопневмонии. В третьей фазе застойной пневмонии возникает выраженный интерстициальный отёк, происходит разрастание фиброзной ткани с последующим развитием пневмосклероза и уплотнением лёгкого.
Симптомы
Выраженность клинических проявлений застойной пневмонии зависит от тяжести основной патологии, степени вентиляционных и гемодинамических нарушений, присоединения воспалительного процесса. Но в целом, симптомы застойного воспаления легких не отличаются от симптомов обыкновенной пневмонии. Проявляется гипостатическая пневмония следующими симптомами:
- хрипы в легких;
- кашель;
- субфебрильная температура;
- слабость и чрезмерное потоотделение;
- озноб;
- одышка, которая усиливается при физических нагрузках;
- небольшое отделение мокроты, могут быть гнойные выделения, кровь в мокроте.
Выраженность симптомов зависит от длительности и тяжести заболевания. Опасность застойной пневмонии в прекращении участия пораженных альвеол и ткани легких в дыхательном процессе. У лежачего больного не срабатывает кашлевой рефлекс, не отходит мокрота – состояние больного ухудшается, всё большие участки органа перестают участвовать в дыхании. Активная жизнедеятельность микроорганизмов приводит к интоксикации, больной теряет аппетит, испытывает головную боль, боль в мышцах и суставах.
Застойная пневмония может быть ранней (в первые 2-3 дня постельного режима) и поздней (в период от второй до шестой недели). Ранние застойные пневмонии нередко протекают под маской основной патологии. Так, при инсульте у пациентов выражены расстройства дыхания (шумное, клокочущее, аритмичное) и нарушение сознания. У пациентов, страдающих сердечно-сосудистыми заболеваниями, проявлением застойной пневмонии может являться нарастание признаков сердечной недостаточности.
Диагностика
Ввиду малой специфичности клинической симптоматики и преобладания выраженности симптомов основного заболевания диагностика застойной пневмонии в большинстве случаев представляет определённую трудность. В Юсуповской больнице работают пульмонологи, кардиологи, неврологи, травматологи, которые проявляют настороженность в отношении бронхолёгочных осложнений у лежачих пациентов.
Во время аускультации лёгких при застойной пневмонии выслушивается жёсткое дыхание, влажные мелкопузырчатые хрипы в задненижних отделах лёгких. В этом случае врачи Юсуповской больницы назначают рентгенографию лёгких. Она позволяет обнаружить одностороннее или двустороннее снижение прозрачности легочных полей, усиление легочного рисунка, фокусные и очаговые тени, линейные тени в базальных отделах, расширение тени корней лёгкого, узелки гемосидерина.
С помощью ультразвукового исследования плевральной полости и перикарда определяют наличие выпота в полости плевры и сердечной сумке. Пациентам с застойной пневмонией обязательно регистрируют электрокардиограмму и выполняют эхокардиографию. В анализе крови при застойной пневмонии изменения минимальные: отмечается незначительный лейкоцитоз с нейтрофильным сдвигом влево, увеличение скорости оседания эритроцитов. При микроскопическом исследовании мокроты у пациентов с застойной пневмонией на фоне пороков сердца лаборанты обнаруживают группы клеток, содержащих гемосидерин.

Лечение
Застойная пневмония – опасное заболевание, которое может привести к различным осложнениям, смерти больного. Поэтому при появлении симптомов важно своевременно обратиться за медицинской помощью. Алгоритм лечения застойной пневмонии, который используют врачи Юсуповской больницы, включает борьбу с бактериальной инфекций, уменьшение отёка, регуляцию вентиляции и поступления кислорода в лёгкие. Пульмонологи проводят комплексную терапию, которая включает:
- антибиотики;
- диуретики;
- отхаркивающие, иммуномодулирующие и антиоксидантные препараты;
- средства, улучшающие метаболизм сердечной мышцы;
- сердечные гликозиды.
Пациентам назначают кислородотерапию, ингаляционную терапию, массаж спины и грудной клетки, лечебную гимнастику. Для удаления мокроты из трахеобронхиального дерева выполняется бронхоальвеолярный лаваж и санационная бронхоскопия. При наличии перикардиального плеврального выпота проводят торакоцентез и пункцию перикарда. Параллельно с лечением застойной пневмонии корригируют фоновые состояния, которые послужили развитию вторичного воспаления в лёгких.
Для лечения застойной пневмонии используют физиотерапевтические методы лечения: электрическое поле УВЧ, индуктотермию, дециметрововолновую терапию, магнитотерапию, ультрафиолетовое облучение, электрофорез. Пациентам делают ингаляции бронхолитиков, препаратов, разжижающих мокроту.
Профилактика
В Юсуповской больницы применяется комплекс мер, направленных на профилактику застойного воспаления у лежачих больных. С этой целью часто меняют положение пациента, предлагают ему выполнять активные движения в кровати, дыхательную гимнастику. Проводят перкуторный массаж грудной клетки, баночный массаж. Пациентам обеспечивают сбалансированное, разнообразное и обогащённое витаминами питание. При наличии признаков застойной пневмонии звоните по телефону. Контакт-центр Юсуповской больницы работает 24 часа в сутки, без выходных.
Источник
