Как лечит микро инфаркт

Отклонения локальной гемодинамики на уровне сердца представляет собой процесс, влекущий отмирание активных клеток-кардиомиоцитов, участков ткани мышечной прослойки миокарда.
Соответственно сократимость органа падает, выброс крови ослабевает. Развивается дисфункция, и сердечная недостаточность. Смерть без постоянного пожизненного лечения наступает быстро.
Всегда ли все столь плачевно? Нет, возможны варианты.
Микроинфаркт — это острое нарушение кровообращения в тканях сердца в результате коронарной недостаточности. В отличие от классического инфаркта, проявляет себя мелкоочаговым поражением. Отмирает незначительная (до 10-15%) часть клеток.
Однако легким подобное явление назвать нельзя. Не бывает мягкого инфаркта, это всегда опасное неотложное состояние. Риск смерти присутствует, но он ниже, как и вероятность сердечной недостаточности в будущем.
Особый риск состоит в возможности рецидива. Каждый эпизод приближает гибель больного. Кроме того, наблюдается ишемия головного мозга, постепенно нарастание дефицитарной симптоматики (снижение памяти, интеллекта, мнестических функций, работы органов чувств и прочих).
Нужно срочно лечить микроинфаркт, во избежание инвалидности и гибели.
Как развивается состояние
Суть патологического процесса заключается в остром, преходящем в данном случае, нарушении кровообращения в миокарде.
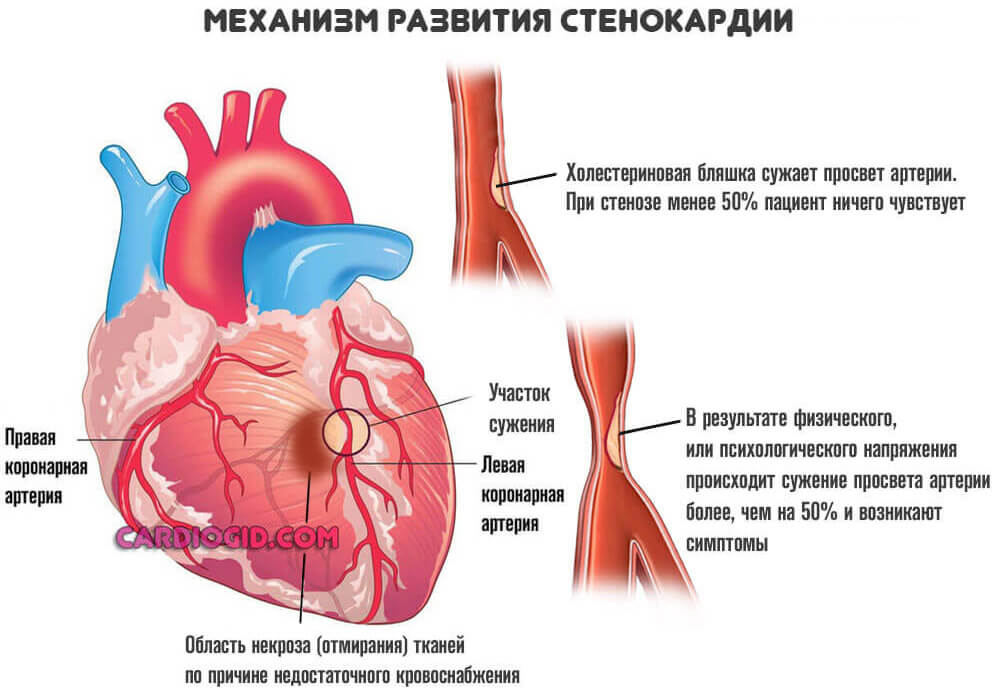
Подавляющее большинство ситуаций связано с коронарной недостаточностью. Это явление, при котором наблюдается стеноз (сужение) или окклюзия сосудов. Нарушение проходимости заканчивается невозможностью нормального движения крови (гемодинамики).
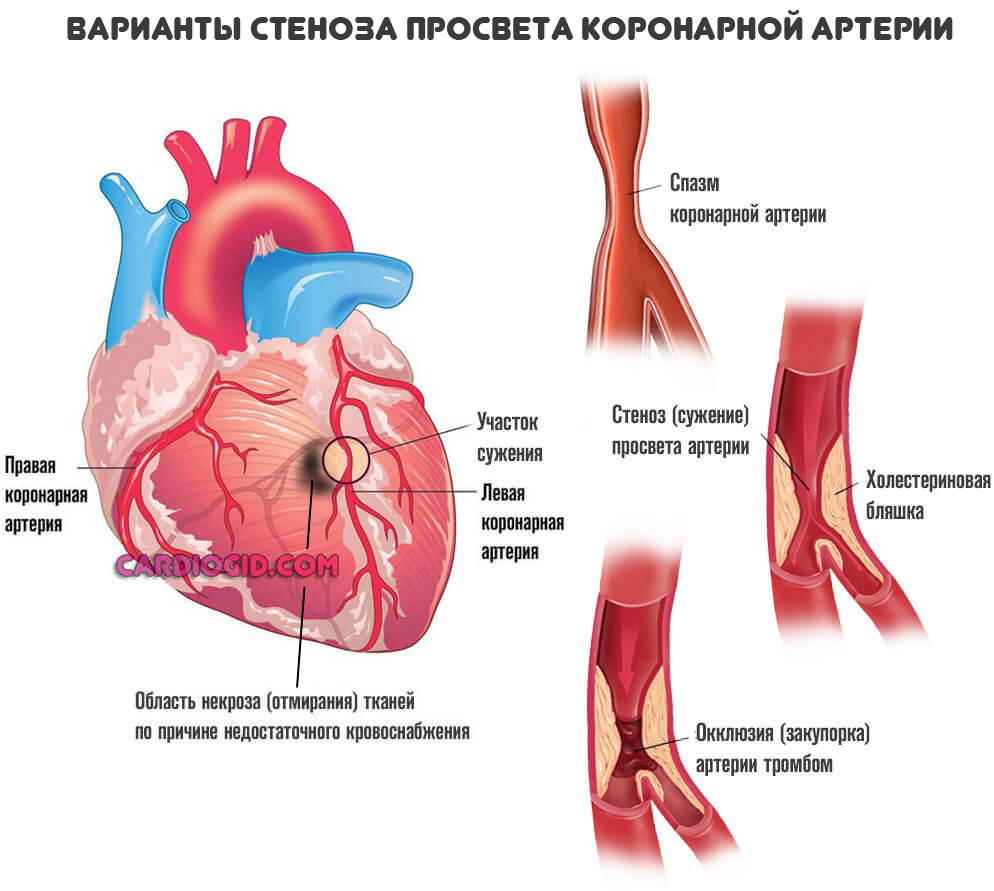
Трофика (питание тканей) ослабевает, наблюдается ишемия (кислородное голодание). При значительных объемах нарушения (просвет сосуда закрыт на 50-70%) возникает как микроинфаркт так и полноценное неотложное состояние.
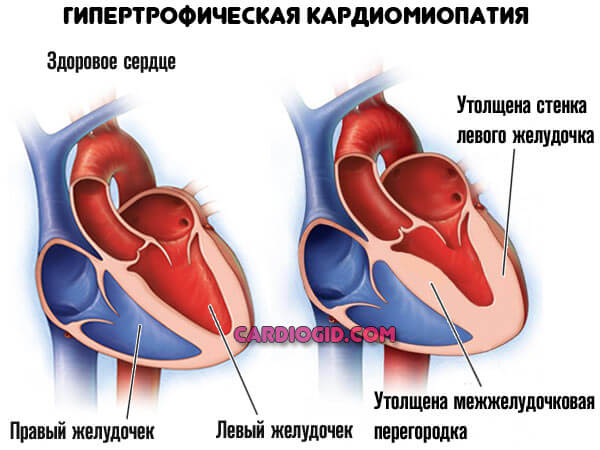
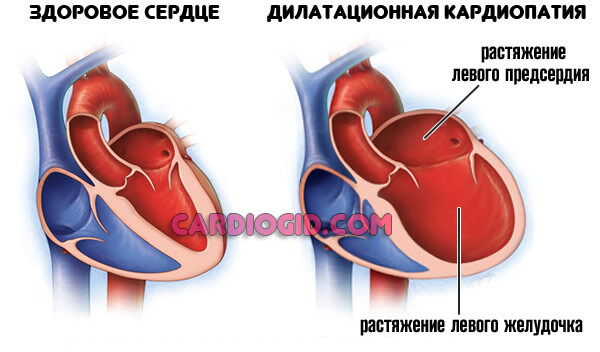
Более — скорая смерть в течение нескольких минут. Менее — кардиомиопатия, разрастание стенок мышечного слоя, либо дилатация — расширение камер. Рано или поздно инфаркт все равно случится, это вопрос времени.
Отличная черта рассматриваемого явления — сравнительно малая площадь поражения. После купирования острого состояния в дело вмешивается следующий процесс — постинфарктный кардиосклероз, то есть рубцевание тканей.
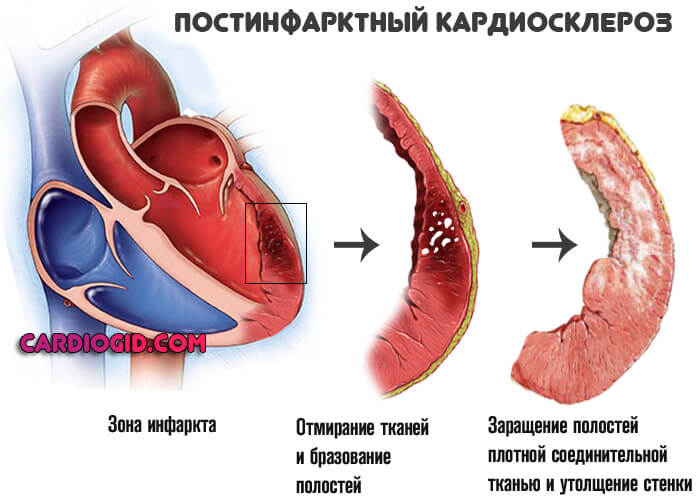
Новые кардиомиоциты (активные клетки сердца) не возникнут, потому отмершая область исключается из работы. Соответственно, сократительная способность падает. В большой круг выбрасывается недостаточно крови, малый же объем поступает и в сердце.
Внимание:
Если не компенсировать отклонение, возникнет рецидив. И далеко не факт, что такой же «легкий». Больше того, обозначение «микро» не говорит о безопасности. Это всего лишь указание на площадь.
Даже при малом объеме деструкции возможна смерть, зависит от индивидуальных особенностей тела пациента, анамнестических данных.
Единые симптомы для всех видов микроинфаркта
- Интенсивные боли в грудной клетке. Невыносимые, локализуются в левой части, отдают в руку, лопатку, спину, шею, челюсть. Второй признак — продолжительность боли дольше 30 минут при средней силе дискомфорта.
- Одышка. Не получается набрать воздуха. Человек ощущает страх, панику из-за невозможности реализации естественной функции. Физическая нагрузка усугубляет положение. Потому нужно сохранять полный покой.
- Аритмия. По типу тахикардии или прочих форм. Требуется коррекция во избежание остановки работы органа.
- Цианоз носогубного треугольника. Посинение области вокруг рта, уголков губ.
- Бледность кожи и слизистых оболочек. Дерма приобретает мраморный оттенок.
- Сонливость, слабость, апатичность. Не считая случаев развития панической атаки, когда пациент возбужден, мечется, не находит себе места.
- Кашель. Не всегда, но возможен.
- Также встречаются церебральные признаки, головная боль, вертиго, потеря сознания. Это неблагоприятный момент, поскольку указывает он на нарушение питания головного мозга. Вероятен инсульт.
- Нестабильность артериального давления.
- Нитроглицирин (1 таблетка под язык) помогает лишь частично.
Далее клиническая картина разбирается подробнее, исходя из превалирующего симптоматического комплекса, выделяют несколько типов микроинфаркта.
Абдоминальная форма
Характеризуется сильными болями в животе, жгучего, тюкающего, режущего характера. Они локализуются в надчревной области, месте расположения кишечника. Могут быть диффузными (разлитыми), или блуждающими (переходящими выше-ниже).
Необходима дифференциальная диагностика, проводится отграничение от аппендицита, язвы, прочих неотложных состояний. Важно не терять время.
Тошнота и рвота также присутствуют, что делает раннее выявление трудным.
Аритмический тип
На фоне прочих симптомов превалирует нарушение сердцебиения. Помимо тахикардии возможны перебои по типу мерцания или экстрасистолии. Точный вид определяют с помощью электрокардиографии. Потенциально он более летален.
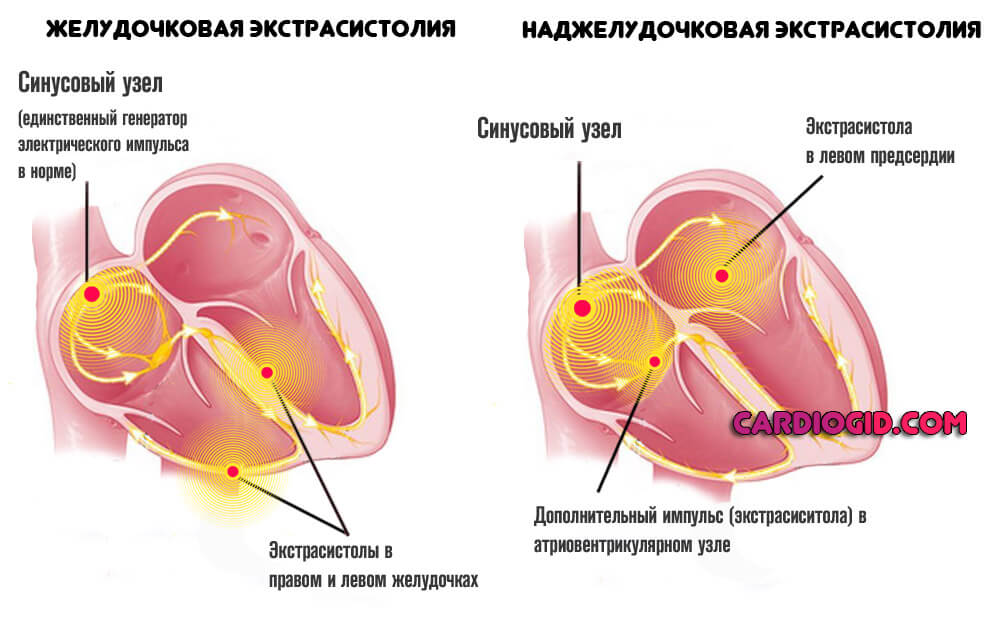
Астматическая форма
Дает клинику обструкции бронхов: кашель, удушье, которое усиливается в положении лежа. Сердечный дискомфорт минимален или отсутствует. Диагностика опять же трудная, поскольку признаки хорошо маскируются.
Болевая форма
По сути — классический некроз кардиальных структур. Симптомы микроинфаркта нарастают постепенно, и могут отсутствовать в части случаев.
Лечение проводится в стационаре, во избежание осложнений необходимо провести дополнительные обследования. Как минимум ЭКГ, ЭХО, измерить артериальное давление.
Принято считать, что первый признак микроинфаркта — боль. Это не всегда справедливо. Все зависит от формы. Оценка проводится в стационаре.
Сердечные патологии предполагаются в первую же очередь. При исключении состояния подобного рода назначают прочие исследования (спирография, УЗИ и другие).
Бессимптомный микроинфаркт
Полное отсутствие проявлений также возможно. Это говорит о крайне малозначительном объеме отмирания кардиальных структур (менее 5%), индивидуальная особенность организма так же играет роль.
Многое зависит от локализации поражения. Одни части миокарда имеют больше нервных окончаний, другие меньше.
В любом случае, минимальные отклонения будут и их можно распознать. Субъективно они ощущаются как слабость, необъяснимая сонливость, желание присесть, одышка и нарушение процесса газообмена, бледность кожных покровов и цианоз носогубного треугольника.
Также возникает чувство замирания в груди, переворачивания сердца, пропускания ударов и прочие моменты.
При должной доле внимательности заподозрить эти проявления можно. При наличии хотя бы одного настораживающего признака стоит самостоятельно обращаться к кардиологу или вызывать скорую медицинскую помощь.
Длительное или острое течение микроинфаркта не менее опасно, чем прочие формы, имеющие выраженную клинику.
Внимание:
Необходимо оценивать не интенсивность признаков, а объективные данные. ЭКГ, ЭХО, артериальное давление, частота сокращений, ровность ритма.
Главные причины
Непосредственная одна — коронарная недостаточность. Фундаментальные моменты представлены двумя вариантами:
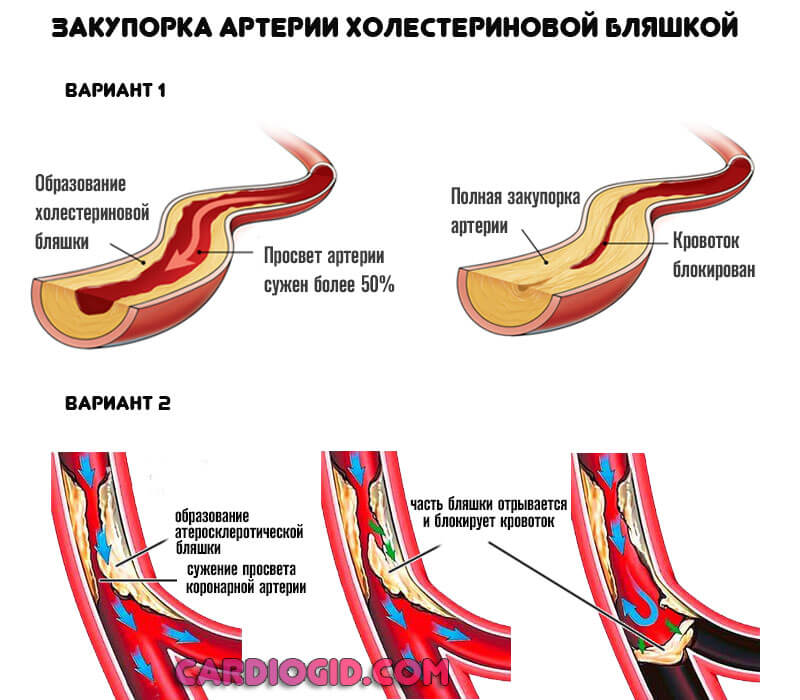
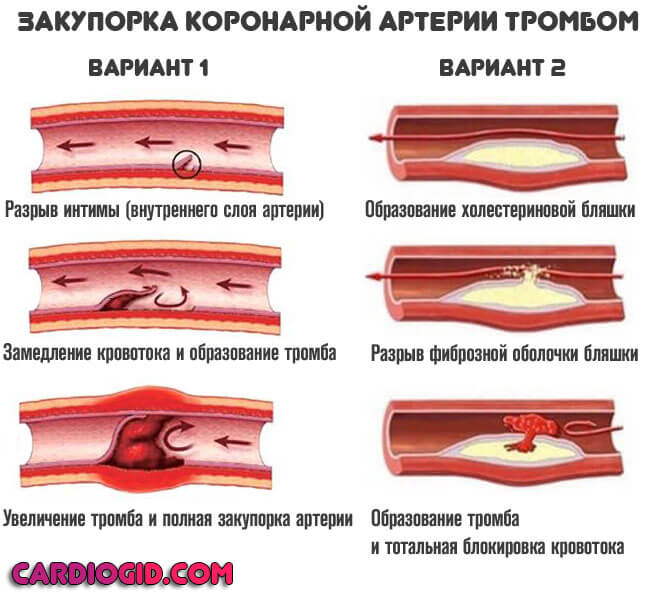
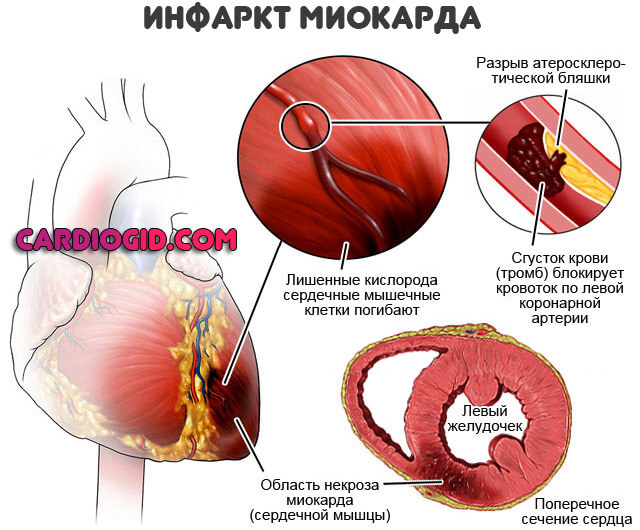
- Закупорка артерии атеросклеротической бляшкой (липидное образование или атерома). Также возможна окклюзия сгустком крови.
При тромбозе вероятность обширного инфаркта выше, при закрытии просвета сосуда более чем на 70% наступает летальный исход. Восстановление невозможно даже срочными методами, поскольку время ограничивается минутами, если не секундами.
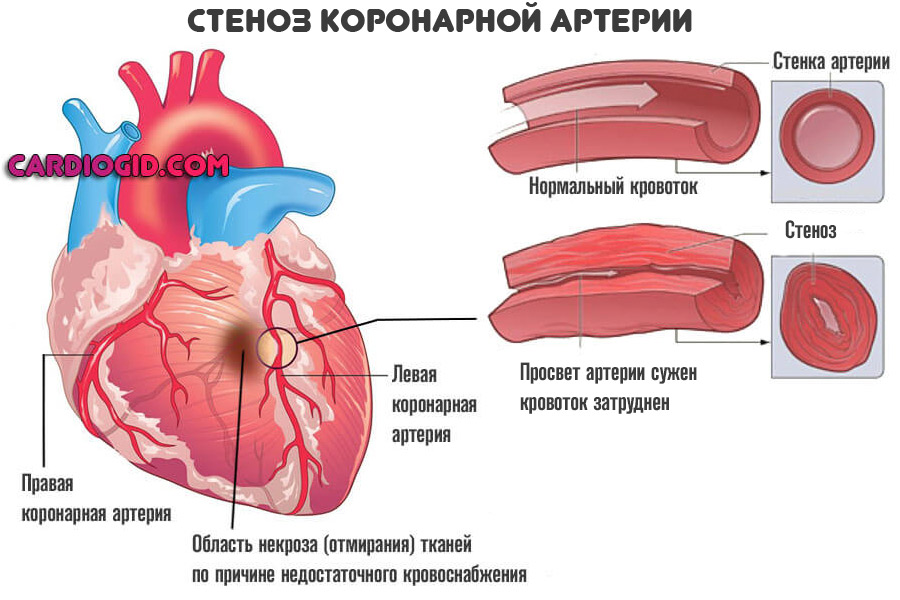
- Стеноз коронарной артерии в результате большого выброса гормонов (стресс, введение препаратов, прочие моменты), рефлекторной активности (вход в холодную воду при купании), курения (индивидуальная или отсроченная реакция на никотин и смолы, содержащиеся в сигаретной продукции).
Второстепенные факторы
- Сахарный диабет. Это системное эндокринное заболевание. Оно характеризуется недостаточной выработкой инсулина или падением чувствительности тканей к этому веществу.
Страдают все системы. В том числе сердечнососудистая. Коронарные артерии работают недостаточно, возникают застойные явления. Кроме того, диабет повышает риск атеросклероза, нарушает депонирование и выведение жиров из организма.
- Чрезмерная физическая активность. Независимо от тренированности.
Если есть предшествующие факторы, риск растет в разы. К таковым относится наличие тромба, который может оторваться, атеросклероз в запущенной стадии, бляшка также эктопируется, меняет положение и закупоривает просвет.
Спазм коронарных структур иногда выступает рефлекторным последствием выброса кортизола, адреналина. Если присутствуют проблемы с давлением, нарастает аномальная выработка ангиотензина-II, альдостерона, ренина, которые еще больше сужают сосуды.
Вывод — перед физической активностью необходимо провериться у врача.
- Стрессовая ситуация. Не обязательно механически напрягаться, чтобы стать жертвой микроинфаркта. Психоэмоциональная нагрузка приводит к выбросу гормонов, стенозу артерий. Итог известен.
Как правило, интенсивность стресса должна быть высокой. Или же необходима предрасположенность к нарушению (гипертензия в анамнезе, атеросклероз, тромбоэмболия и изменение реологических свойств крови, гипертиреоз и прочие моменты).
- Гиподинамия. Провоцирует застойные явления в коронарных сосудах и вообще системе транспортировки жидкой соединительной ткани. Результаты непредсказуемы. Особенно рискуют работники офиса, лежачие больные при длительной иммобилизации, пациенты, прикованные к инвалидному креслу.
- Курение. По статистике, люди, потребляющие табачную продукцию, страдают от сердечнососудистых проблем в 70% случаев.
Многие не подозревают о собственном состоянии, период мнимого благополучия длится ровно то тех пор, пока организм способен компенсировать отклонения. Затем процесс нарастает лавинообразно.
Стоит ли испытывать собственное тело не прочность, вопрос спорный. Не обязательно быть заядлым курильщиком, чтобы заполучить микроинфаркт. Пассивное потребление дыма не менее опасно. Некоторые исследователи указывают на еще большие риски.
- Атеросклероз сосудов. Альфа и омега причин развития патологических отклонений. Фактором выступает избыток насыщенных жирных кислот в рационе. Метаболизм смещается в сторону накопления липидов.
Холестерин откладывается на стенках коронарных артерий, оформленная бляшка растет постепенно. С течением времени она кальцифицируется, затвердевает.
Медикаментами проблему уже не решить, требуется операция. Ожирение — практически гарантия наличия метаболических отклонений. Развитие атеросклероза — вопрос времени.
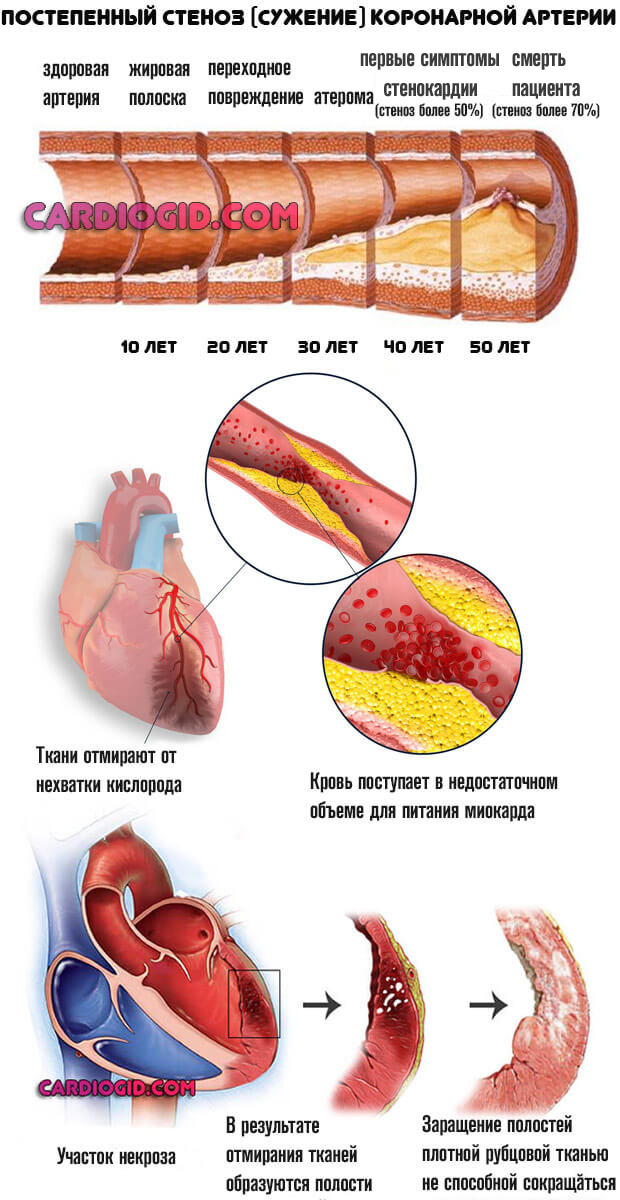
- Артериальная гипертензия. Стабильное или периодическое повышение давления. Сопровождается сужением коронарных и прочих артерий. Восстановление требует много времени и сил.
Если упустить удачный момент, а таковым считается 1, максимум 2 стадия развития, вырабатывается резистентность (невосприимчивость к лечению).
Подход строго индивидуальный. Потому как причины ГБ множественны: от церебральных опухолей, гипоталамического синдром до эндокринных нарушений и того же атеросклероза.
- Стенокардия. Преходящая коронарная недостаточность. Может сама приводить к отмиранию активных тканей. Возможны варианты с сохранностью клеток.
- Перенесенный ранее инфаркт. Повышает вероятность нарушения. Примерно 20% пациентов с некрозом в анамнезе переносят второй эпизод в перспективе 1-2 лет. Больше половины умирает от рецидива. Печальная статистика указывает на всю серьезность положения.
- Прочие эндокринные патологии. Гипертиреоз или избыток гормонов щитовидной железы, чрезмерный синтез веществ надпочечников (кортизола). Опухоли гипофизарной области, передней доли органа.
Причины выявляются в ходе тщательной оценки под контролем профильного специалиста.
Диагностика
Контролирует процесс кардиолог. При поступлении в стационар или самостоятельном обращении проводится минимум обследований. Электрокардиография, эхокардиография, измерение артериального давления и частоты сердечных сокращений. Аускультация (выслушивание сердечных звуков).
Затем необходимо стабилизировать состояние больного: привести в норму ЧСС, АД, вернуть из обморока, восстановить кровоток, дыхание.
По окончании можно расширить диагностические мероприятия:
- Устный опрос больного. Какие жалобы, когда они появились, сколько продолжаются.
- Сбор анамнеза. Перенесенные патологии, текущие заболевания, семейная история, были ли инфаркты в прошлом и т.д.
- Измерение артериального давления, частоты сердечных сокращений. Вне острой фазы все может быть в норме.
- Электрокардиография. Показывает отклонение функциональной активности. Аритмии. На фоне мини инфаркта превалирует изменение высоты сегмента ST над (или под) изолинией.
- Эхокардиография. Дает информацию по органическим дефектам, состоянию тканей. Скорости гемодинамики, давлению в аорте, легочной артерии. Распознать микроинфаркт можно по специфическому замедлению кровотока, нарушению визуальных признаков миокарда.
- МРТ по мере необходимости.
- Анализ крови общий, биохимия, на гормоны щитовидной железы, надпочечников.
Для исключения неврологического дефицита, инсульта, показана оценка статуса пациента рутинными методами (специфические тесты, проверка рефлексов).
Лечение и реабилитация
Терапия в основном консервативная. Микроинфаркт купируется медикаментами нескольких групп:
- При поступлении назначают Эпинефрин, Адреналин, на фоне критического падения артериального давления.
- Далее показано применение противоаритмических в строго определенном числе случаев. Врач решает вопрос на свое усмотрение, исходя из тяжести положения.
- Боли, если пациент в сознании снимаются Нитроглицерином. При неэффективности ненаркотическими или опиоидными анальгетиками.
- Тромболитики растворяют сгустки крови, предотвращают дальнейшее образование подобных структур. Назначается Гепарин.
В рамках последующего лечения и реабилитации показано применение кардиопротекторов, Милдроната, например. Также средств для укрепления сосудов (Анавенол).
Ранний период восстановления предполагает отказ от физической нагрузки, стрессов, правильное питание с высоким содержанием полиненасыщенных кислот Омега-3,6, также витаминов. Жиров как можно меньше.
Диету прописывает лечащий врач, рекомендуется придерживаться специального стола №10.
В среднесрочной перспективе показана минимальная физическая нагрузка, пешие прогулки на свежем воздухе.
Дальнейшая жизнь требует отказа от курения, спиртного. Изменение принципа питания, соль в количестве 7 граммов в сутки. Показаны ЛФК и систематический прием препаратов кардиопротекторного действия.
Важно вылечить основное заболевание, приводящее к спазму коронарных артерий, если таковое имеется.
Прогноз и возможные последствия
Исход благоприятный при раннем начале терапии. В идеале мероприятия по восстановлению нужно начать в периоде 3-7 часов от нарушения трофики.
Застарелые перенесенные на ногах состояния с бессимптомным течением не требуют срочной помощи. Летальность около 15%. Риск полноценного инфаркта — 40% в перспективе 3-5 лет.
Без лечения вероятно развитие таких последствий микроинфаркта:
- Острая гибель кардиальных структур (уже было сказано).
- Остановка сердца, асистолия в результате слабого кровотока.
- Инсульт. Нарушение питания головного мозга.
- Отек легких, развитие дыхательной недостаточности и асфиксии.
Смерть или как минимум тяжелая инвалидность выступает наиболее логичным итогом. Потому пускать дело на самотек нельзя.
В заключение
Микроинфаркт — некроз сердца мелкоочагового типа. Считать его безопасным неправильно, это неотложное состояние, пусть и с несколько меньшей летальностью.
Диагностика, лечение проводятся в кардиологическом отделении стационара. Эффективность зависит от времени обращения. Всегда есть риск осложнения процесса. Прогноз относительно благоприятный, только при раннем обращении.
Источник
Микроинфаркт развивается при остром нарушении кровообращения в тканях сердца, когда сердечная мышца не получает достаточного количества кислорода, питательных веществ. При обширном инфаркте зона некроза больше из-за полной закупорки сосуда, тогда как при мелкоочаговом область отмирания клеток миокарда меньше, а просвет артерии закупорен только частично.

Инфарктом миокарда (ИМ) называют острую недостаточность кровоснабжения сердечной мышцы, которая сопровождается отмиранием участка миокарда. Различают две форма инфаркта: обширную и мелкоочаговую (микроинфаркт). Отличаются площадью поражения, степенью перекрытия просвета сосуда.
Причины микроинфаркта
Существует три основные причины дисбаланса:
- Потребности миокарда в кислороде, глюкозе превышают возможности кровеносных сосудов сердца поставлять кровь.
- Атеросклероз коронарных артерий.
- Спазм сердечных сосудов.
Повышенное потребление кислорода миокардом развивается при:
- лихорадке;
- нарушении сердечного ритма, которое сопровождается увеличением числа сердечных сокращений;
- осложненном гипертоническом кризе;
- гипертиреозе;
- аортальном стенозе;
- хронической сердечной недостаточности;
- обструктивной кардиомиопатии;
- артериовенозном шунте;
- употреблении кокаина, амфетаминов.
Снижение способности коронарных сосудов поставлять кровь развивается как следствие: анемии, гипоксии, гипотензии.
К факторам риска развития микроинфаркта относятся (1):
- возраст более 55 лет (мужчины), 65 (женщины);
- мужской пол;
- перенесенные инфаркты миокарда;
- гипертензия;
- курение;
- сахарный диабет;
- нарушения липидного обмена;
- наследственная предрасположенность к ранним сердечно-сосудистым заболеваниям;
- сидячий образ жизни;
- лишний вес;
- воспалительные процессы (псориаз, артрит);
- постоянные стрессы, депрессия;
- хронические заболевания почек;
- обструктивное апноэ.
Симптомы и клинические проявления
Симптомы микроинфаркта, инфаркта миокарда, нестабильной стенокардии очень похожи, поскольку все три состояния сопровождаются недостаточность кровоснабжения сердечной мышцы. Однако принципы оказания первой помощи при микроинфаркте, предынфарктном состоянии, инфаркте одинаковы. Поэтому обычным людям нет необходимости различать формы острой коронарной недостаточности.
Классический признак микроинфаркта – боль, которая проявляется чувством сдавливания грудной клетки, может отдаваться в руку, живот, плечо, шею, челюсть. Обычно болевой синдром при мелкоочаговом инфаркте выражен слабее, чем при обширном ИМ. Формы микроинфаркта, протекающие без болевого синдрома или с нестандартной симптоматикой называют атипичными.
Ангинозные боли во время сердечного приступа имеют ряд особенностей, по которым можно отличить острую коронарную недостаточность от стенокардии:
- Болевой приступ длится дольше обычного, свыше 20 минут. Боль интенсивная, может исчезать и снова появляться.
- Приступ необязательно развивается после физического перенапряжения, волнения, стресса. Он может застать человека во время отдыха, сна. Часто случаи микроинфаркта регистрируются рано утром.
- Прием таблетки нитроглицерина не убирает боль полностью.
Кроме грудных болей человек ощущает себя разбитым, уставшим. У него может незначительно подняться температура, развиться головная боль, головокружение, потливость. Эти симптомы во многом напоминают простудные заболевание. Если грудные боли незначительны, люди принимают проявления инфаркта за грипп или ОРВИ. Поэтому микроинфаркт часто переносится на ногах. Главное отличие ИМ от простудных инфекций – отсутствие насморка, кашля, воспаления глаз.

К развитию атипичных форм болезни более склонны женщины, люди пожилого возраста, больные сахарным диабетом, почечной недостаточностью, деменцией (2). Всего существует 5 форм микроинфаркта:
- Абдоминальная. По симптоматике напоминает острый панкреатит. Человек жалуется на желудочные боли, икоту, вздутие живота, тошноту, рвоту. Встречается довольно редко.
- Аритмическая. Проявляется нарушениями ритма сердца. Прогноз при такой форме неблагоприятный.
- Астматическая. Может не сопровождаться болевым синдромом. Основная жалоба пациента – одышка, напоминающая бронхиальную астму, которая развивается из-за отека легких. Астматическая форма более распространена среди пожилых людей, а также пациентов, которые имеют длительную историю развития ишемической болезни сердца или уже пережили инфаркт миокарда.
- Бессимптомная. Может протекать без болевого синдрома. Человек ощущает дурноту, внезапную слабость, начинает сильно потеть. Часто встречается у больных сахарным диабетом.
- Церебральная. Напоминает внешними проявлениями инсульт. Обязательно сопровождается обмороком. Другие возможные симптомы – нарушение координации, бессвязность или спутанность речи, нечеткость мышления, проблемы с памятью. Церебральная форма развивается у пациентов, имеющих атеросклеротическое поражение сосудов мозга. Обычно это люди старшего возраста, страдающие деменцией, нарушением памяти.
Диагностика
Признаки микроинфаркта невозможно отличить от предынфарктного состояния (нестабильной стенокардии), обширного инфаркта миокарда. Ведь все три заболевания имеют одинаковый механизм развития. Единственное отличие нестабильной стенокардии от инфаркта – она не сопровождается некрозом тканей, признаки которого проявляются гораздо позже и определяются только лабораторно.
Диагностика микроинфаркта направлена на выявление маркеров различия между тремя заболеваниями, оценку состояния здоровья больного, определение тактики дальнейшего лечения.
Пациенты, поступившим с подозрением на инфаркт, показаны следующие исследования:
- Электрокардиограмма (12 отведений). Помогает оценить работу сердца, определить тип инфаркта. Характерные симптомы микроинфаркта – деформирование интервала ST, инверсия/отсутствие Т-зубца. У некоторых больных с микроинфарктом ЭКГ имеет абсолютно нормальный вид (3). Поэтому отсутствие изменений кардиограммы – не повод исключать инфаркт.
- Общий анализ, биохимия крови. Позволяют оценить состояние здоровья человека, вероятность некоторых осложнений.
- Анализ крови на биомаркеры инфаркта. Увеличение концентрации тропонина, тропонина-1, активности КФК, АСТ, ЛДГ – характерные признаки некроза сердечной мышцы. У большинства пациентов повышение уровня биомаркеров наблюдается через 6 часов после начала болевого приступа. Однако при отрицательном тесте анализ повторяют через 8-12 часов. Поскольку иногда изменение концентрации, активности ферментов происходит позже.
- Эхокардиограмма (УЗИ сердца). Позволяет врачу оценить структуру сердца, его камер, состояние клапанов, выявить поврежденные участки со сниженной сократимостью.
- Ангиография коронарных сосудов. Используется для изучения состояния артерий сердца. Врач внутривенно вводит пациенту медицинский краситель, который делает сосуды четко видимыми на рентгене, МРТ, КТ. После снимка специалист оценивает количество, размер атеросклеротических бляшек, степень сужения просвета артерий. Эта информация помогает определить, нужна ли человеку операция или нет.
Особенности лечения
Лечение микроинфаркта предполагает госпитализацию. При выборе метода врач оценивает состояние пациента, вероятность осложнений. Основываясь на полученной информации, он назначает больному медикаментозное или медикаментозное и хирургическое лечение. После стабилизации состоянии, выписывания из больницы все больные проходят курс реабилитации.
Первая помощь
Первые признаки микроинфаркта – повод вызвать скорую помощь. Ведь с момента возникновения первых болей до госпитализации должно пойти не более 6 часов. Только начатое в этот период лечение обеспечит максимально благоприятный исход.
До приезда бригады скорой помощи необходимо:
- обеспечить приток свежего воздуха;
- воротник расстегнуть;
- принять таблетку аспирина;
- под язык положить таблетку нитроглицерина. Если боль не исчезает, через 5 минут принять вторую, еще через 5 минут – третью. Больше 3 таблеток принимать нельзя;
- сесть или лечь так, чтобы голова была выше уровня тела;
- стараться не двигаться;
- не курить.
Лекарственные препараты
Задачи медикаментозного лечения:
- уменьшение кислородной потребности сердечной мышцы;
- улучшение кровоснабжения миокарда;
- профилактика рецидивов, осложнений.
Существует несколько групп препаратов, которые позволяют врачам выполнить вышеперечисленные задачи.
Антитромбоцитарная терапия
Меры по предупреждению тромбообразования начинают принимать еще до момента установления диагноза. Это очень важно сделать в первые часы после развития болевого синдрома, чтобы максимально снизить вероятность возможность осложнений. Поскольку после первого сердечного приступа возрастает риск повторного тромбообразования.

Если есть подозрение на микроинфаркт, лечение начинают с таблетки аспирина. Он значительно снижает риск смертности (на 23%), развитие рецидивов (на 49%). Чтобы препарат начал действовать быстрее, его рекомендуют вначале разжевать, а затем проглотить (7). При наличии противопоказаний к применению аспирина его заменяют тиклопидином или клопидогрелем. Эти же препараты используют для профилактики тромбообразования.
Гепарин назначают в более поздний период лечения с целью профилактики образования пристеночных тромбов в полостях сердца, тромбоэмболий, венозного тромбоза.
Нитраты
Уменьшают кислородную потребность сердца, снимают боль во время приступов стенокардии, способствуют расширению сосудов. Вызывают привыкание, поэтому между применением нитратов необходимо делать ежедневный перерыв не менее 8 часов. Как экстренное средство при микроинфаркте используют нитроглицерин. Он действует очень быстро, значительно снижает вероятность летального исхода. Для дальнейшего лечения используют препараты пролонгированного действия (изосорбид, нитросорбид).
Бета-блокаторы
Эффективно уменьшают количество сердечных сокращений, угнетают проводящую способность сердечной мышцы, уменьшает напряжение сосудистой стенки. Более спокойные условия работы сердца снижают кислородную потребность миокарда. Бета блокаторы также понижают артериальное давление, снимают спазм сосудов. Обычно при мелкоочаговом инфаркте применяют селективные бета-блокаторы, которые воздействуют исключительно на сердечно-сосудистую систему. Основные представители: метопролол, атенолол, бисопролол.
Ингибиторы АПФ (ИАПФ)
Улучшают кровоснабжение миокарда, снижают давление, предотвращают прогрессирование дисфункции сердечной деятельности, повышают эффективность нитратов. Основные представители: рамиприл, периндоприл.
Соли магния
Если существует риск развития фибрилляции желудочков больному внутривенно вводят сульфат магния. Корректное время применения препарата – острая фаза заболевания. Введение сульфата магния вдвое снижает вероятность развития желудочковых аритмий.
Гиполипидемическая терапия
Гиполипидемические препараты нормализируют показатели липидного обмена, прежде всего холестерина. Чаще всего пациенту назначают статины – лекарства, блокирующие выработку стерола. Основные представители – аторвастатин, розувастатин. Если монотерапии статинами недостаточно, схему лечения дополняют другими гиполипидемическими средствами: секвестрантами желчных кислот, ингибиторами всасывания холестерина.
Хирургические процедуры
Микроинфаркт требует хирургического лечения, если во время обследования врач обнаружил значительное сужение просвета сосуда, которое угрожает здоровью пациента. Существует несколько методик проведения операции:
- Баллонирование. Предполагает введение через крупный сосуд катетера, оборудованного миниатюрным баллоном. Хирург, используя данные компьютера, продвигает катетер по кровеносному руслу. Когда место сужения будет достигнуто, он начинает нагнетать воздух. Баллон надувается и расширяет суженный участок. Чтобы не повредить артерию врач сразу не раскрывает просвет сосуда на максимальную ширину. Он делает это постепенно, попеременно надувая, сдувая баллон.
- Стентирование. Во многом напоминает баллонирование. Единственное отличие – после восстановления кровотока хирург вводит при помощи катетера миниатюрный каркас – стент. Он устанавливает стент в месте сужения, чтобы тот препятствовал повторной закупорке артерии.
- Шунтирования. Тяжелая операция, требующая открытого доступа к сердцу. Ее смысл – подшивание сосудистого протеза выше, ниже места сужения. Результат – создание альтернативного пути для тока крови в обход закупоренного участка.
Реабилитация после перенесенного микроинфаркта
Перенесенный микроинфаркт по-разному сказывается на дальнейшем качестве, продолжительности жизни человека. При хорошем общем состоянии здоровья человек быстро возвращается к привычной жизни. Однако для многих людей этот инфаркт может быть не первым, или у пациента присутствуют другие хронические заболевания, тормозящие восстановление. Такие больные жалуются на быструю утомляемость, снижение переносимости физических нагрузок.
Реабилитационное лечение предполагает:
- назначение диеты;
- коррекцию образа жизни;
- обучение пациента.
Диета при микроинфаркте предполагает уменьшение потребления жирных продуктов животного происхождения, включая молочные продукты, соли, ограничение суточного количества калорий. Больным рекомендуется питаться часто, но небольшими порциями. Основа здорового рациона – овощи, фрукты, каши, бобовые, нежирные молочные продукты. Рыбу необходимо есть 2-3 раза/неделю. За день нужно выпивать 1,5-2 л воды.
Из своего рациона исключают или уменьшают потребление:
- копченостей, солений, маринадов;
- продуктов питания богатых солью;
- сладостей;
- сладких напитков;
- алкоголя;
- сосисок, колбасы;
- фаст-фуда.

Позитивно на восстановлении после микроинфаркта, профилактики рецидивов заболевания сказываются изменения образа жизни:
- достижение здорового веса;
- ежедневная физическая активность (от аэробных нагрузок до обычных прогулок, лечебной физкультуры);
- отказ от курения;
- получение навыков управления стрессами (медитации, полноценный отдых, работа с психологом).
Последствия и прогноз
Многих пациентов слово «микроинфаркт» вводит в заблуждение. Люди считают, что это заболевание несерьезное, в отличие от обширного инфаркта миокарда. На самом деле смертность, количество осложнений при обширном инфаркте выше только во время стационарного лечения. Долгосрочный прогноз для обеих форм заболевания одинаково неблагоприятный.
Основные осложнения микроинфаркта:
- аритмии;
- рецидив заболевания;
- развитие обширного инфаркта миокарда;
- кардиогенный шок;
- остановка сердца;
- митральная регургитация;
- разрыв стенки левого желудочка;
- синдром Дресслера;
- хронический перикардит;
- сердечная недостаточность;
- депрессия;
- смерть.
Вероятность развития осложнений зависит от возраста, состояния здоровья, своевременности лечения, наличия факторов риска. Вероятность госпитализации в течение года составляет около 40%, показатель смертности через год после выписки – 11,6% (5).
