Как исцелиться от инфаркта
Как бы это не звучало банально – мы все боимся инфаркта миокарда и инсульта – и это неспроста (от всех сердечно-сосудистых заболеваний ежегодно умирает 17,5 млн! человек на земле по данным ВОЗ). Это очень много – не правда ли? Но самое интересное – это то, что 80% инфарктов и инсультов можно предотвратить, если выполнять все пункты их профилактики. Заманчиво? Давайте разберем подробнее.
Постараюсь изложить материал максимально проще, так как я это делаю для своих пациентов во время консультирования. Инфаркт – это омертвение (некроз) участков сердечной мышцы (миокарда) вследствие тромбоза коронарных артерий, которые и питают эти участки сердца. Тромбоз – это закупорка сосуда сгустком крови. Это происходит в том месте, где имеется холестериновая бляшка. Омертвение – процесс, к сожалению, необратимый и в конечном итоге он приводит к тому, что этот участок сердечной мышцы не сокращается должным образом, ведь вместо мышечной ткани там теперь соединительная. Это же ведет к снижению главной функции серда – насосной. Кровь перестает перекачиваться эффективно и начинает застаиваться в тканях – застой в малом круге кровообращения ведет к появлению одышки, застой в большом круге кровообращения – ведет к отекам на ногах и т.д. Но инфаркт миокарда опасен тем, что в момент его возникновения у пациента сильнейшие боли, которые могут вызвать шок и скоропостижную смерть – да, это одна из главнейших причин высокой смертности инфаркта миокарда.
Темные пятна на рисунке – участок Инфаркта миокарда (омертвевшие зоны)
Теперь разберем причины, которые приводит в конечном счете к инфаркту миокарда:
Высокий уровень “плохого” холестерина и, как следствие, атеросклероз сосудов (отложение холестериновых бляшек на коронарных артериях)
Гипертония (высокое артериальное давление (выше 140/90 мм рт. ст. при длительном течении изменят стенку артерий и делает их более уязвимыми в т.ч. и для отложения холестерина)
Курение
Злоупотребление алкоголем
Сахарный диабет
Стресс
Малоподвижный образ жизни
Наследственность
Пол (мужчины – в зоне риска)
Возраст (старше 55 лет)
Если на последние три фактора мы никак не можем повлиять, то на все остальные – еще как можем:
1) Начинаем правильно питаться (меньше животных жиров, больше Омега-3 – морепродукты 2 раза в неделю, овощи и фрукты – каждый день). Не пересаливаем еду (не больше 3 г соли в день)
2) Отказываемся от алкоголя, курения
3) каждый день минимум 30 минут ходим пешком
4) Ежегодно контролируем уровень сахара, холестерина, креатинина – и при отклонении их от нормы – консультируемся со специалистом
5) Избавляемся от стресса – иногда достаточно начать относиться проще к происходящему вокруг (помогает 100%)
6) Контролируем свое артериальное давление (оно должно быть не выше 140/90 мм рт. ст. )
Инсульт – это тоже инфаркт, но только тканей головного мозга и факторы риска здесь те же, что и при инфаркте миокарда, а значит, что и меры профилактики идентичные.
P.S. Да простят меня мои коллеги, если я что-то упустил )
Делитесь статьей в соц. сетях и ставьте пальцем вверх, чтобы статью увидели другие люди, кому эта статья может быть особенно актуальна!
Спасибо, что дочитали до конца – буду рад вас видеть в числе подписчиков моего канала!
Источник
Каждый месяц от инфаркта в нашей стране умирает в среднем 5 тысяч человек. То есть 7 человек в час. Сердечно-сосудистые заболевания по-прежнему лидируют среди причин смертности в России. Но сколько бы мы ни ругали нашу медицину, “косячим” со своим здоровьем прежде всего мы сами. А потому, если знать главные ошибки, можно “подстелить соломки” и надолго отодвинуть сосудистую катастрофу. За “круглым столом” “Азбуки фармации” ведущие кардиологи рассказали, что должны делать пациенты до болезни, во время нее и после, если хотят жить долго и счастливо.
1. “Поболит и пройдет”
“При инфаркте действовать нужно быстро: если в течение 6-12 часов не открыть просвет сосуда, чтобы восстановился кровоток, начнется омертвение миокарда”, – говорит профессор кафедры профилактической и неотложной кардиологии Первого ГМУ им. Сеченова, главный кардиолог Московской области Мария Глезер.
Сейчас очень жесткие стандарты для “скорой помощи”: бригада должна приехать через 20 минут после вызова. Создана сеть сосудистых центров – там больному помогают быстро и квалифицировано. Благо, и появление эффективных лекарств, и развитие малоинвазивных методов (ангиопластика, стентирование) позволяют лечить инфаркт намного продуктивнее. В большинстве случаев после постановки стента пациент выписывается уже через 2-3 дня. И чувствует себя вполне здоровым.
Но чтобы эта система работала, больной должен попасть в клинику по принципу “чем раньше, тем лучше”. При этом кардиологи предупреждают: каждый третий инфаркт проходит без симптомов – боли, тошноты, рвоты, головокружений. Или со слабо выраженными симптомами. Даже ЭКГ показывает изменения не всегда. Но к кардиологу больной часто не спешит.
“Я спрашиваю своих пациентов: чего дома сидеть? – говорит Мария Глезер. – А они мне как дети: “Я думал, пройдет, рассосется”. В результате такой беспечности каждая вторая смерть от инфаркта у нас случается на дому, еще до приезда врачей. В то же время, если пациента довезли в сосудистый центр, уровень летальности от острого инфаркта снижается на 60%.
2. “Вылечили – можно жить, как раньше”
Это очень распространенное заблуждение среди пациентов, которых врачи быстро поставили на ноги, они не осознали, насколько серьезно их заболевание. “Сейчас мы можем вылечить человека, перенесшего такое смертельно опасное заболевание, так, что он возвращается в строй, живет активной жизнью и не чувствует себя больным, – поясняет профессор, член-корреспондент РАН Симон Мацкеплишвили. – И тут кроется большая опасность. Потому что, однажды перенеся инфаркт, пациент нередко рискует заполучить еще один, если ведет себя неправильно”. Риск повторной катастрофы – от 10 до 20% в первый же год.
Как снизить этот риск? Крайне важна преемственность лечения. “Пациент с инфарктом уже не проводит месяц в больнице, как раньше. Он выписывается через несколько дней, чувствует себя нормально и не считает нужным соблюдать наши рекомендации по продолжению терапии, – говорит профессор Мацкеплишвили. – Особенно сложно убедить, что лекарства нужно принимать длительно, часто, пожизненно”.
3. “Чувствую себя хорошо – таблетки в унитаз, а сигарету в зубы”
“Важно, чтобы пациенты понимали, что инфаркт миокарда – это непрерывно протекающий процесс. Болезнь началась задолго до сосудистой катастрофы и, к сожалению, продолжается после нее, – поясняет доктор меднаук, старший научный сотрудник Лаборатории кардиологии ФНКЦ физико-химической медицины ФМБА Алексей Эрлих. – Инфаркт – заболевание, связанное с двумя серьезными патологическими процессами: атеросклерозом и тромбозом, когда в сосудах происходит рост атеросклеротических бляшек и образование тромбов на этих бляшках. И после инфаркта процесс этот, к сожалению, продолжается”.
Специалисты говорят: есть два мощных воздействия на организм – немедикаментозное и медикаментозное. И пренебрегать нельзя ни тем, ни другим.
“Немедикаментозные” рекомендации – это изменения в образе жизни:
отказаться от курения и алкоголя;
обеспечить равномерные физические нагрузки, постепенно увеличивая их;
“золотой стандарт” и для здоровых людей, и для “инфарктников” – 10000 шагов ежедневно или 30 минут аэробной нагрузки;
правильно питаться: полноценные белки, ограничение по животным жирам и быстрым углеводам; больше разных овощей, фруктов, зелени, минимум сахара, соли, копченой, жареной еды. Надо постараться уменьшить вес.
4. “Сосуды можно почистить и чесноком”
К сожалению, в продаже огромное количество пищевых добавок, производители которых позиционируют их как отличное средство от болезней сердца. Мол, регулярно “чистишь” сосуды, и это лучшая профилактика инфаркта.
“Я выше говорил о двух основных процессах, которые приводят к инфаркту, – поясняет Алексей Эрлих. – Соответственно, жизненно важно применять две группы препаратов, воздействующие на эти процессы. Никакие БАДы их, конечно же, не заменят. Развитие атеросклероза, и это доказано, замедляют статины. Что бы о них ни говорили, мол, и печень разрушают, и миопатию вызывают, но именно статины – “золотой стандарт” в профилактике ишемической болезни сердца. Тем более что группа этих препаратов большая, и всегда можно подобрать наиболее подходящий. А препараты нового поколения действуют более бережно. Врачам уже разрешили не проверять у всех подряд пациентов, принимающих статины, функцию печени. В этом нет необходимости, потому что печень они не разрушают”.
Второе важное медикаментозное воздействие – предотвращение тромбоза внутри коронарных артерий, сосудов сердца. Это так называемая антитромбоцитарная терапия.
“Лекарство предотвращает склеивание тромбоцитов, в том числе даже на поврежденных бляшках, – говорит Алексей Эрлих. – Иногда приходится комбинировать два лекарства, иногда три, но в целом их прием обязателен после инфаркта или вмешательства на коронарных сосудах”.
Совет
Мы говорим: “Сколько врачей – столько мнений”.
Нередко пациенту кажется, что его лечат “не так”, врач недостаточно внимателен или даже некомпетентен. Ведь в Интернете информации море, а отличить правдивую от псевдорекламы неспециалисты не могут.
Эксперты “круглого стола” единодушны: “хождение по рукам” – от одного доктора к другому – не лучший вариант. Даже в рамках стандартной терапии разные специалисты назначают разные лекарства схожего действия. Но пациенту кажется, что его “задергали” и не знают, как лечить.
Что делать, если результаты лечения не удовлетворяют? Надо искать своего доктора, того, которому пациент будет доверять. И, главное, того, кто будет для него авторитетом, чьи назначения он будет выполнять. Это важно, чтобы не получилось так, что у больного благодаря терапии снизился уровень холестерина, улучшились показатели свертываемости крови, и человек решил: все, здоров, можно прекращать лечение. Любой ответственный доктор скажет, что приверженность пациента назначенному лечению – это залог достижения успешного результата.

Инфографика “РГ”. Фото: Антон Переплетчиков / Михаил Шипов / Ирина Краснопольская
Источник
Сердечный приступ, известный как инфаркт миокарда, происходит, когда закупоривается коронарная артерия. Обструкция вызывает резкое нарушение кровообращения, из-за которого клетки миокарда гибнут. Если вовремя не помочь, возможна смерть или инвалидность. Последствия инфаркта зависят от силы приступа. В тяжелых случаях это нарушения ритма, стойкая сердечная недостаточность. Реабилитация поможет вернуться к нормальному образу жизни.
Восстановительный период после инфаркта

Реабилитация – долгий и непростой процесс, который можно разделить на несколько этапов. Каждый из них имеет свои особенности:
- Ранний период. Больной находится в кардиологическом отделении. Врачи назначают мероприятия для стабилизации его состояния. В запущенных случаях может понадобиться хирургическое вмешательство (шунтирование, стентирование и др.). Эта фаза длится неделю и даже больше.
- Поздний стационарный этап. Пациент должен находится в больнице не меньше месяца. За этот период здоровье частично стабилизируется, но возможны рецидив, осложнения. Чтобы вовремя их заметить и принять меры, врачи должны постоянно отслеживать состояние пациента.
- Ранний постбольничный этап (2-3 мес. после приступа). На этой фазе начинается домашняя реабилитация. Больной должен часто обследоваться у врача, полностью соблюдать его рекомендации. Основные действия направлены на восстановление функциональной активности сердца.
- Поздний постбольничный этап (3-6 мес. после приступа). Назначается поддерживающая медикаментозная терапия, ЛФК (лечебная физкультура). Эти меры помогут поддерживать работу сердца на уровне, достаточном для качественной жизни.
- Заключительный этап (от 6 мес.). Больной постоянно должен соблюдать предписания врача. Если нет результатов, показаны повторная госпитализация, санаторий, изменение схемы лечения. Реабилитация после обширного инфаркта способна растянуться на годы.
Восстановление на стационарном этапе
Действия, направленные на возобновление активности пациента, начинаются еще в больнице:
- Сначала показан длительный постельный режим. Затем больной может начать двигаться, переворачиваясь с одной стороны на другую.
- Если состояние позволяет, через день он может присесть на край кровати на пару минут, сходить в туалет сидя.
- Садиться больной должен по нескольку раз в день, понемногу увеличивая время.
- Если здоровье улучшается, пациент может вставать и ходить по комнате.
- Через неделю после первого подъема на ноги врач назначает ЛФК, разрешает сидеть на кровати неограниченное время.
- Когда больной окрепнет, он может начинать спускаться и подниматься по лестнице, но не больше 1 пролета ежедневно.
- В конце позднего больничного этапа показана длительная прогулка – для начала от 500 м, затем дистанция увеличивается до 1,5 км. Дорога должна быть только ровной, чтобы не создавать дополнительной нагрузки на сердце.
Особенности домашней реабилитации

Основной этап восстановления начинается после выписки пациента из больницы. Ее задача – стабилизировать работу сердечно-сосудистой системы. Реабилитацию нельзя игнорировать: повторный приступ бывает у большинства пациентов, перенесших первый инфаркт.
Больной должен придерживаться таких правил:
- Полностью соблюдать все указания кардиолога. При появлении любых признаков приступа обращаться к врачу.
- Придерживаться специальной диеты.
- Делать лечебные упражнения.
- Пить таблетки без пропусков.
- Спать и отдыхать.
- Ежедневно измерять артериальное давление.
- Гулять на свежем воздухе.
- Посещать психолога.
Лекарства после перенесенного инфаркта
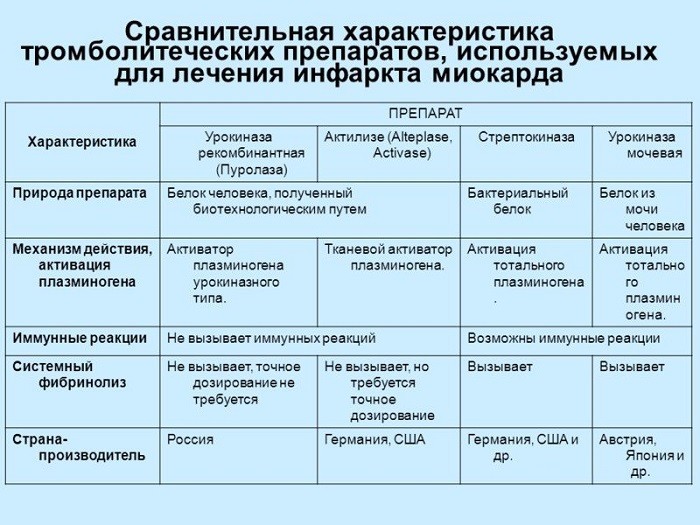
Препараты нужно принимать долго. Дозировку и курс лечения должен подобрать врач, в зависимости от состояния сердечника, осложнений.
Больной ни в коем случае не должен самостоятельно назначать или отменять лекарства, сокращать курс лечения.
После инфаркта миокарда пациентам прописывают:
- Бета-адреноблокаторы (Метопролол). Помогают предупредить повторный приступ, снижая артериальное давление, частоту сердечных ударов.
- Кардиопротекторы (Милдронат). Замедляют некроз клеток миокарда, улучшают поставку кислорода к тканям, способствуют расширению артерий.
- Ингибиторы АПФ (Рамиприл). Уменьшают АД, замедляют патологические изменения в миокарде и кровеносных сосудах.
- Нитропрепараты (Нитроглицерин). Расширяют просвет артерий, купируют боль.
- Статины нового поколения (Розувастатин). Снижают повышенный холестерин, который откладывается на стенках артерий и закупоривает их.
- Антиагреганты (Аспирин). Разжижают кровь, предупреждая образование тромбов, которые способны перекрыть сердечный сосуд.
- Антиоксиданты (Рибоксин, витамин Е). Замедляют старение клеток, препятствуют окислительным процессам.
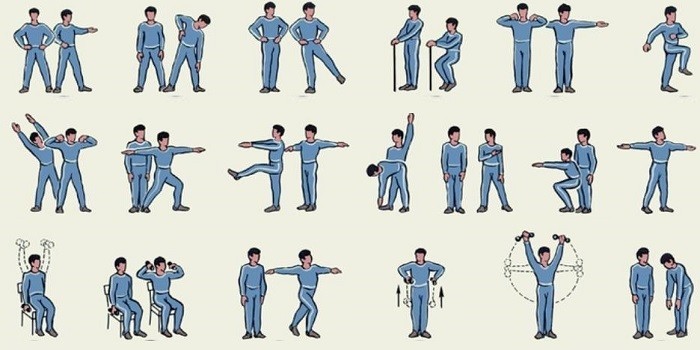
Лечебная гимнастика

Восстановиться после инфаркта помогут физические упражнения. Они улучшают приток крови к сердцу, нормализуют его ритм, восстанавливают работу дыхательной системы. Нагрузки должны быть умеренными. В первое время упражнения проходят в поликлинике. Контролирует их выполнение физиотерапевт. Если делать неправильно, положительного эффекта добиться трудно.
Комплекс упражнений, их длительность разрабатывает доктор с учетом состояния больного, возраста, болезни, спровоцировавшей удар.
При инфаркте средней степени занятия начинают уже на 2-3 день после приступа. В тяжелых случаях надо ждать больше недели.
Упражнения поначалу самые простые – сгибание/разгибание конечностей, круговые вращения кистей, стоп. В дальнейшем нагрузка увеличивается. В итоге длительность ЛФК не должна превышать часа. Каждое упражнение надо делать по 3-5 раз. Сначала сидя, если самочувствие улучшается, можно встать.
Для органов грудной клетки и спины полезен такой комплекс:
- Разведите руки в стороны. На вдохе поднимите, опустите на выдохе.
- Приложите руки к плечам, делайте круговые вращения. По 3-5 раз в каждую сторону.
- Пальцы в замок спереди. При вдохе подтяните к груди, на выдохе – от себя.
- Возьмите легкую палку длиной 110 см, диаметром 3-4 см. Поставьте вертикально перед собой, положите руки сверху. Сделайте 3-4 наклона.
- Палку вытяните перед собой горизонтально. Она должна находиться напротив груди. Делайте круговые движения. Сначала в правую, затем левую сторону.
- Вдохните носом, надув живот. Медленно выдохните. Упражнение повторите 10 раз.
Диета

В первую неделю после приступа надо есть только перетертые продукты. Питание дробное – 6 раз в день. Со второй недели прием пищи сокращают до 4 подходов, еду измельчают. Суточная норма не должна превышать 2300 ккал. При ожирении ее нужно снизить. За день можно пить не больше 1,5 л воды.
Чтобы ускорить восстановление сердца после инфаркта, в рацион надо включить продукты, богатые клетчаткой, витаминами С, Р, калием, полиненасыщенными жирными кислотами.
Блюда можно готовить на пару, варить, запекать в духовке. Разрешены такие продукты:
- Нежирные сорта мяса – курица, говядина, кролик, телятина.
- Постная рыба – сардина, минтай, ставрида.
- Фрукты, ягоды, зелень, овощи (кроме грибов, шпината, редиса, щавеля, бобовых).
- Растительное масло.
- Овощные супы.
- Соки, компоты без сахара.
- Слабый чай.
- Ржаной или отрубной хлеб.
- Нежирные молочные продукты.
- Омлет, яичный белок.
Жареные, острые блюда под запретом. Совсем без соли нельзя, но ее количество не должно превышать 7 г в день. Надо отказаться от такой пищи:
- Жирных сортов мяса и рыбы, сала, копченостей.
- Печенки, почек, легких, вымени, желудка, сердечек, мозгов.
- Растворимого и натурального кофе.
- Свежего хлеба, сдобы, тортов, пирожных, шоколада и других сладостей.
- Жареных и вареных яиц.
- Полуфабрикатов, маринадов, солений, консервов.
Народные средства

Травы можно пить только после консультации с врачом. Правильно подобранные растения нормализуют сердцебиение, очищают артерии от бляшек, укрепляют иммунитет. Настойки на спирту запрещены. Этанол сужает сосуды, вызывая повышение артериального давления.
Рецепты такие:
- Выдавите сок из топинамбура и пейте по 50 мл за сутки. Растение содержит калий и магний, которые положительно влияют на работу сердечно-сосудистой системы. Оно связывает холестерин, делает кровь жиже, уменьшая риск тромбообразования.
- Смешайте ромашку, мяту, валериану и пустырник в сочетании 1 к 1. Залейте кипятком из расчета: 100 г сырья на 100 мл воды. Держите на маленьком огне 30 мин. Дайте настояться час.
Психологическая поддержка
После инфаркта часто развиваются депрессия, неврозы. Больной боится повторения приступа. Всплеск негативных эмоций вызывает выброс гормонов, которые повышают артериальное давление, заставляют сердце активней перекачивать кровь. Психологическая помощь помогает избавиться от страхов, не допустить расстройств.
Чтобы устранить неврозы, психолог беседует с пациентом, обучает технике расслабления. Часто проводятся психологические тренинги, куда привлекаются выздоровевшие люди. Больной видит, что не одинок в своей проблеме и болезнь можно преодолеть.
Уделяет психолог внимание и родственникам больного. После приступа они часто начинают считать его инвалидом, окружают чрезмерной заботой, создают ограничения. Это негативно сказывается на нервах больного, мешает вернуть трудоспособность.
Важно, чтобы родственники избегали конфликтных ситуаций и ссор.
Контроль состояния здоровья

После инфаркта больной должен посещать кардиолога до конца жизни. В первые 6 мес. ходить к врачу надо 1 раз в 2 недели, следующие полгода – 1 раз в месяц. Если симптомы рецидива отсутствуют, обследоваться можно 1 раз в квартал. Любые признаки приближающегося инфаркта – повод срочно обратиться к врачу.
При каждом посещении кардиолога больной должен проходить электрокардиографию.
Раз в полгода надо сдавать общий анализ крови, делать велоэргометрию (определяет скрытую коронарную недостаточность). Три раз за год надо сдавать кровь на уровень свертываемости.
Профилактика повторного инфаркта

Чтобы избежать рецидива, нужно строго выполнять режим после инфаркта миокарда, который был назначен врачом:
- Регулярно проходить обследования.
- Употреблять лекарства.
- Правильно питаться.
- Посещать психолога.
- Избегать стрессов.
- Выполнять упражнения ЛФК.
- Отказаться от бани, сауны, парной. Они могут спровоцировать обширный инфаркт, став причиной летального исхода.
Вредных привычек надо избегать. Курение вызывает спазм сердечных сосудов, кислородное голодание миокарда. Алкоголь сужает артерии, увеличивая кровяное давление. Кофеин заставляет сердце биться быстрее, вызывает аритмию, спазм сосудов.
Чтобы укрепить миокард, надо чаще ходить пешком, заниматься щадящими видами спорта. Интенсивных движений следует избегать. Некоторые больные могут выполнять домашние дела почти полностью, другие – только мелкую работу (мыть посуду, вытирать пыль). Что разрешено, а что нет, лучше уточнить у врача.
Половую жизнь можно начинать через 1,5-2 мес. после приступа, при этом АД должно быть не выше 120 на 90. Во время секса под рукой надо положить таблетки Нитроглицерина. Позы следует выбирать такие, чтобы не испытывать чрезмерной физической нагрузки. В вертикальном положении не рекомендуются. От средств для повышения потенции лучше отказаться, поскольку многие вызывают приступ стенокардии. В этом случае Нитроглицерин запрещен: можно умереть.
Видео
Источник
