Эпидемиологическое исследование инфаркта миокарда

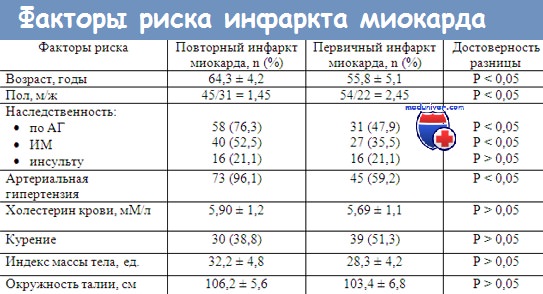
Инфаркт миокарда. Эпидемиология инфаркта миокарда.В 1768 г. англичанин Геберден описал внезапную смерть людей после появления у них сильных болей в сердце. В 1909 г. на 1-м съезде терапевтов России Образцов и Стражеско впервые в мире дали клиническое описание (без ЭКГ) трех частых форм ИМ: status anginosus, asthmaticus, gastralgicus. Инфаркт миокарда — наиболее частый диагноз у госпитализированных лиц в развитых странах мира. В настоящее время инфаркт миокарда рассматривается как форма ИБС, представляющая период ее обострения (наряду с нестабильной стенокардией и фатальными аритмиями). Инфаркт миокарда (ИМ) — острое заболевание, обусловленное развитием очага (очагов) ишемического некроза мышцы сердца, возникающего вследствие закупорки тромбом коронарной артерии. В последующем развивается острое несоответствие между потребностью миокарда в кислороде и доставкой его по коронарной артерии (абсолютная или относительная недостаточность коронарного кровотока). Закрытие просвета коронарной артерии не всегда приводит к инфаркту миокарда (он может развиться и без полного закрытия артерии, иногда в сочетании с ее спазмом) и проявляется различными нарушениями сердечной деятельности и клиническими синдромами. Так, снижение пропульсивной способности сердца при ИМ более чем на 20% приводит к острой сердечной недостаточности (ОСН), а более чем на 40% – к КШ с летальностью свыше 80%. ИМ может быть формирующимся (участок миокарда проходит стадии от ишемии до истинного некроза) и сформировавшимся (некрозом охвачена вся зона, находившаяся ранее в состоянии ишемии после закупорки коронарной артерии, снабжающей кровью данный сегмент). Эпидемиология, прогноз и летальность инфаркта миокарда.Частота инфаркта миокарда в СНГ составляет 3—4 человека на 1000 населения. Причем в возрасте 40-49 лет она равна 2 на 1000; в возрасте 50-59 лет —6 на 1000, в возрасте 60-64 — уже 17 человек на 1000 населения. Эти цифры говорят о том, что мы «плахо лечим» атеросклероз коронарных артерий В возрасте до 50 лет частота инфаркта миокарда в 5 раз больше у мужчин, чем у женщин. Частота инфаркта миокарда (имеет циркадные вариации) связана и со временем года и суток: пик заболеваемости у мужчин – зимний период (с 4 до 8 ч утра — неблагоприятные часы суток, дающие 25% всех инфарктов миокарда), у женщин — осень (неблагоприятные часы — 8-12 ч дня). Утренний пик ИМ снижается приемом аспирина и р-АБ, что указывает на влияние САС и коагуляции в развитии циркадного ритма ССЗ.
Летальность от инфаркта миокарда в СНГ составляет 17 человек на 100 000 трудоспособного населения (в Минске за 1998 г. — 28 человек на 100 000). В США ежегодные экономические потери от инфаркта миокарда превышают 30 биллионов USD, хотя за последние 10 лет там частота ИМ снизилась на треть, что обусловлено комплексом мер по профилактике ИБС (рациональное питание и здоровый образ жизни). В этой стране ежегодная летальность из-за ИБС превышает 0,5 млн человек, причем ИМ встречается у 1 млн человек (возникает каждые 29 с и каждую минуту кто-то умирает от ИМ). В дальнейшем 0,3 млн человек умирают из-за ИМ еще до госпитализации (из госпитализированных больных 15% погибают в течение нескольких дней и 10% умирают позже, обычно в первые 6-12 недель). В США общая летальность от ИМ (включая больных, умерших до прибытия в госпиталь) составляет 45%. В последние годы она несколько снизилась вследствие частого проведения ПЧКА и тромболизиса. Максимальная летальность (чаще обусловленная ФЖ) наблюдается в первые 2 ч инфаркта миокарда, в основном на догоспитальном этапе (60-70%). Поэтому квалифицированный врач и проведение неотложных мероприятий необходимы прежде всего в этот период ИМ. Особенно плохой прогноз у пожилых. Так, у больных старше 70 лет 30-дневная летальность от ИМ составляет 25%. Причинами смерти в большинстве случаев являются ПЖТ, ФЖ и ОЛЖН с ОЛ. Более редкие причины ИМ: КШ, разрывы стенки желудочка с тампонадой сердца или сосочковых мышц, с последующей ОСН. Обычно трансмуральный ИМ чаще протекает с осложнениями и имеет большую летальность. Если больной с инфарктом миокарда пережил первые сутки, то обычно впоследствии он имеет много шансов выписаться из больницы. Как правило, 5—10% из переживших ИМ умирают в первый год, у них также имеется высокий риск повторного ИМ. Факторы, определяющие летальность больных инфарктом миокарда, поступивших в стационар, — возраст, размер ИМ и его локализация (передняя или нижняя стенка), низкое исходное АД, наличие ЛГ и степень ишемии (выраженность повышения или снижения сегмента ST на ЭКГ). – Также рекомендуем “Причины инфаркта миокарда. Этиология инфаркта миокарда.” Оглавление темы “Инфаркт миокарда.”: |
Источник
Эпидемиология инфаркта миокарда. Смертность от сердечно-сосудистой патологииВ США инфаркт миокарда развивается ежегодно у 900 000 человек (Т. J. Ryan et al., 1996), из которых умирают до 225 000. При этом 125 000 из них погибают “на месте” (до получения медицинской помощи). По данным эпидемиологических исследований (A. Armstrong et al., 1972; WHO MONICA Project, 1994), 50 % больных, у которых развился инфаркт миокарда, умирают на протяжении месяца (половина из них — в течение первых 2 ч от развития коронарной катастрофы). Резкий подъём заболеваемости инфарктом миокарда отмечен в 90-х годах в бывшем СССР. Так, в Украине в 1993 г. она составила 116,7 на 100 тыс. населения по сравнению с 86,3 в 1985 г. (В. А. Бобров, И. К. Следзевская, Н. В. Лобода и др., 1995). Инфаркт значительно “помолодел”, в том числе среди женщин. В докладе на V съезде кардиологов Украины В. А. Бобров и А. П. Дорогой (1997) отметили, что смертность от заболеваний сердечно-сосудистой системы, ишемической болезни сердца (ИБС), нарушений мозгового кровообращения возросла в Украине с 1990 по 1996 г. соответственно на 34; 52 и 13 %. Продолжительность жизни снизилась в Украине с 75 лет для женщин и 66 лет для мужчин в 1990 г. соответственно до 73 и 62 лет в 1995 г. В России (с населением в пол-Америки) ежегодно более 700 тыс. человек переносят инфаркт миокарда. Среднестатистическая продолжительность жизни снизилась в России с 74,5 лет у женщин и 64,2 лет у мужчин в 1989 г. до соответственно 71,7 и 58,3 лет в 1995 г. (“АиФ”, 32(877), 1997). Для сравнения: ожидаемая продолжительность жизни детей, родившихся в 1997 г. в Японии (ведущей стране мира по этому показателю), составит 86 лет хтя девочек и 80 лет для мальчиков. В августовском номере European Heart Journal за 1997 г. был опубликован доклад комиссии Европейского кардиологического общества по статистике сердечно-сосудистой заболеваемости и смертности на начало 90-х годов среди мужчин и женщин в возрасте 45—74 лет (S. Sans et al., 1997). В большинстве категорий показатели в Украине и в России оказались наихудшими.
Смертность от сердечно-сосудистой патологииВ связи с приведенными данными некоторое удивление вызвала статья под названием “Огромный разброс в показателях смертности в России в период с 1984 по 1994 г.: артефакт, алкоголь или что-то ещё?”, опубликованная авторитетным журналом “Ланцет” в августе 1997 г. (D. A. Leon с соавт.). Статья была подготовлена под эгидой “Европейского центра по изучению состояния здоровья населения стран, которые находятся в переходном периоде”. Авторы отметили, в частности, снижение смертности среди мужчин и женщин с 1984 по 1987 г. и последующий её рост по всем основным категориям, кроме онкологических заболеваний (это и понятно, многие просто уже не доживают до “онкологического” возраста). Глядя из Лондона, местные специалисты по гигиене и тропической медицине вместе с коллегами из Московского центра демографии и социальной экологии проанализировали статистику и пришли к выводу, что во всём виновато чрезмерное потребление россиянами алкоголя: мол, пить надо меньше. Они даже подвели под это патофизиологическую основу, подчёркивая, например, роль алкогольной кардиомиопатии, а также аритмогенное действие алкоголя… В мартовском номере “Журнала американской медицинской ассоциации” за 1998 г. появилась интересная работа “Причины снижения продолжительности жизни в России” (F. С. Notzon и соавт.). Так как состояние здоровья населения в России не отличается резко от ситуации в Украине и Беларуси, эта статья заслуживает ещё большего внимания. Американские специалисты по медстатистике совместно с представителями Медсоцэкономинформа и Минздрава России проанализировали данные Госкомстата с 1990 по 1994 г. Авторы отметили резкий подъём обшей смертности (на 33%) и снижение продолжительности жизни на 6 лет мужчин и на 3 года женшин за четырёхлетний период, что, по их мнению, не вписывается в рамки динамики статистических показателей мирного времени. Причём рост смертности от сердечно-сосудистой патологии оказался главным фактором, определившим снижение продолжительности жизни населения страны. Он обусловил снижение продолжительности жизни на 41,6 % у женщин и на 33,4 % у мужчин. Добавим также, что подъём смертности в связи с травмами и несчастными случаями привёл к сокращению продолжительности жизни на 21,8 % у женщин и на 32,8 % у мужчин. Авторы выделили следующие причины резкого подъёма смертности в России конца 90-х годов: экономическая и социальная нестабильность, рост табакокурения и потребления алкоголя, плохое питание, стресс и депрессия у населения, развал системы здравоохранения. Любопытно, что в редакционной статье, озаглавленной “Социальный стресс и катастрофическое положение со смертностью в России”, авторы упомянутой выше статьи в “Ланцете” (D. A. Leon, V. M. Shkolnikov) вновь изложили своё “старое” объяснение ситуации в России — рост потребления алкоголя и для улучшения положения дел предложили повысить налог на продажу алкогольных изделий. Правда, в последующей своей совместной публикации эти же авторы уже отмечали роль социально-экономической ломки (особенно в больших городах) как фактора снижения продолжительности жизни населения России, не сужая вопрос только к потреблению спиртного (P. Walberg et al., 1998). Бесспорно, борьба с курением и алкоголизмом остаётся весьма актуальной задачей на постсоветском пространстве, но без восстановления экономики, а значит, и нормального финансирования медицины — это лишь косметическая мера. Санитарно-просветительная работа среди населения ведётся сейчас недостаточно и не идёт ни в какое сравнение с рекламой, скажем, сигарет. – Также рекомендуем “Социальные факторы инфаркта миокарда. Стресс и депрессия как причина инфаркта миокарда” Оглавление темы “Причины и диагностика инфаркта миокарда”: |
Источник
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Общие сведения
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. е. формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
- 1 период – предынфарктный (продромальный): учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
- 2 период – острейший: от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
- 3 период – острый: от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
- 4 период – подострый: начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4-8 недель;
- 5 период – постинфарктный: созревание рубца, адаптация миокарда к новым условиям функционирования.

Инфаркт миокарда
Причины инфаркта миокарда
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация инфаркта миокарда
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
- крупноочаговый
- мелкоочаговый
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
- трансмуральный – с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый)
- интрамуральный – с некрозом в толще миокарда
- субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду
- субэпикардиальный – с некрозом миокарда в зоне прилегания к эпикарду
По изменениям, фиксируемым на ЭКГ, различают:
- «Q-инфаркт» – с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда)
- «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда)
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
- правожелудочковый
- левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки
По кратности возникновения различают инфаркт миокарда:
- первичный
- рецидивирующий (развивается в срок 8 недель после первичного)
- повторный (развивается спустя 8 недель после предыдущего)
По развитию осложнений инфаркт миокарда подразделяется на:
- осложненный
- неосложненный
По наличию и локализации болевого синдрома выделяют формы инфаркта миокарда:
- типичную – с локализацией боли за грудиной или в прекардиальной области
- атипичные – с атипичными болевыми проявлениями:
- периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная)
- безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная
- малосимптомную (стертую)
- комбинированную
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
- стадию ишемии (острейший период)
- стадию некроза (острый период)
- стадию организации (подострый период)
- стадию рубцевания (постинфарктный период)
Симптомы инфаркта миокарда
Предынфарктный (продромальный) период
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое < 80 рт. ст., пульсовое < 30 мм мм рт. ст.), отмечается тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких).
Острый период
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают.
Подострый период
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум.
Постинфарктный период
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений.
Атипичные формы инфаркта миокарда
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Стертое течение инфаркта миокарда бывает безболевым и случайно обнаруживается на ЭКГ.
Осложнения
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм рт. ст., нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца – кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Диагностика инфаркта миокарда
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина – белка, осуществляющего транспорт кислорода внутрь клеток.Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина – тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики – операций, способствующих восстановлению кровотока в сердце.
Лечение инфаркта миокарда
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики и т. д.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Прогноз при инфаркте миокарда
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Профилактика инфаркта миокарда
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Источник