Эхокардиография при сердечной недостаточности
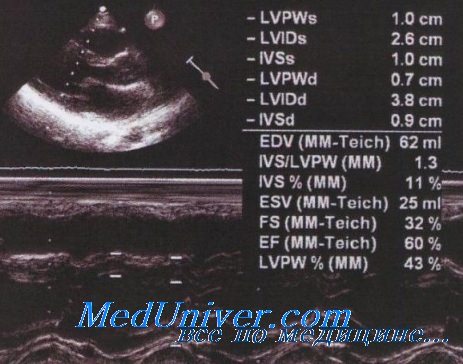
Эхокардиография при сердечной недостаточности. Объем левого желудочкаЭхоКГ — одно из самых полезных исследований у больных с СН. Важно найти объективные доказательства структурных или функциональных аномалий, объясняющих симптомы СН, поскольку эти симптомы неспецифичны и более чем у 30% больных не связаны с СН. Даже при имеющейся СН требуется диагностический тест, чаще всего ЭхоКГ, устанавливающий этиологию СН и позволяющий избрать оптимальную тактику ведения больного. Структурная патология сердца и систолическая дисфункция обычно диагностируются при двухмерной ЭхоКГ. При систолической СН ЭхоКГ помимо определения снижения ФВ ЛЖ выполняет много других функций, поскольку дилатация ЛЖ нарушает внутрисердечную геометрию и гемодинамику, что увеличивает заболеваемость и смертность. Для лечения систолической СН разрабатываются новые медикаментозные стратегии, механические устройства и методы хирургической коррекции. За последние 20 лет было доказано, что объем левого желудочка служит одним из самых важных предикторов у больных с ишемической кардиомиопатией (ИКМП) и ДКМП. По мере ремоделирования ЛЖ и прогрессирования дилатации сердца, т.е. изначально адаптивного ответа на повреждение миокарда, ЛЖ становится более сферическим, и расширяется фиброзное кольцо МК с апикальным перемещением створок, что приводит к функциональной митральной регургитации. Сочетание дилатации ЛЖ и MP повышает давление наполнения, появляется клиническая картина СН, наступает летальный исход. В исследовании BEST было показано, что самыми строгими ЭхоКГ предикторами выживаемости у больных с ФВ ЛЖ < 35% являются КДО ЛЖ, DT пика Е трансмитрального потока, которая отражает ДЗЛК, и тяжесть MP. Поскольку меньший размер ЛЖ и менее выраженная MP связаны с лучшей функциональной способностью и выживаемостью, существует много стратегий лечения, уменьшающих объем ЛЖ и MP, включая хирургическую коррекцию и реваскуляризацию, кардиостимуляцию и другие ЧКВ, а также лекарственные препараты. В исследованиях по СН ЭхоКГ служит надежным инструментом для оценки размеров, объемов ЛЖ, индекса сферичности, тяжести MP, показателей диастолического наполнения и систолического давления в ЛА. Бивентрикулярпая кардиостимуляция улучшает функциональный статус и выживаемость больных со сниженной ФВ ЛЖ и замедлением проводимости в желудочках. ЭхоКГ использовали для оценки эффективности бивентрикулярной КС, при этом регистрировались уменьшение объема ЛЖ, повышение ФВ ЛЖ, увеличение отношения dP/dT и снижение степени МР, т.е. признаки обратного (реверсного) ремоделирования. ЭхоКГ играет определенную роль в выборе больных, которым показана бивентрикулярпая КС, поскольку у 30-50% пациентов это вмешательство может быть неэффективным.
В настоящее время лучшими предикторами эффективности КС являются механические индексы диссинхронии, которые можно получить при ТД. Для определения максимального или стандартного отклонения используют временные интервалы от начала комплекса QRS до момента пиковой систолической скорости, определенные в 2-12 сегментах ЛЖ. Максимальный интервал в 100 мсек или стандартное отклонение в 34 мсек показали самую высокую прогностическую ценность для выявления больных, у которых результат вмешательства будет положительным. Однако было отмечено, что такие интервалы при ТД могут быть в норме и у больных без снижения ФВ ЛЖ или замедления проводимости. Было отмечено, что временные интервалы от комплекса QRS до максимальной отрицательной деформации в 12 сегментах лучше коррелируют с параметрами ремоделирования ЛЖ и улучшением показателей гемодинамики после ресинхронизационной терапии. Требуются дальнейшие клинические исследования и упрощение имеющихся методов регистрации скорости деформации для рутинного использования ЭхоКГ с целью определения кандидатов на ресинхронизационную терапию. Доказано, что у 50% больных с впервые диагностированной СН ФВ ЛЖ в норме. Это состояние часто сложно распознать с помощью только одной двухмерной ЭхоКГ, хотя она позволяет заподозрить ее наличие. При диастолической дисфункции движение фиброзного кольца МК в раннюю диастолу, соответствующую периоду активного расслабления миокарда, менее сильное, чем в норме; стенка ЛЖ имеет тенденцию к утолщению; ЛП расширено. Эти изменения показывают, что у больного нарушена диастолическая функция и требуется летальная допплерографическая оценка. Если трансмитральный поток отчетливо демонстрирует рестриктивный тип наполнения или высокое давление наполнения в покое, диагноз диастолической СН или констриктивного перикардита обычно очевиден. ТД септального отдела фиброзного кольца МК полезна для дифференциальной диагностики псевдонормального ТМП от нормального и констриктивного перикардита от болезней миокарда. Это более проблематично, когда при оценке диастолической функции определяют относительно нормальное давление наполнения или преобладание нарушенной миокардиальной релаксации в покое. В этом случае следует предположить наличие у больного или правожелудочковой СН, или легочной патологии, или несердечно-легочные нарушения. Другое важное клиническое состояние, которое необходимо иметь в виду, — связанное с нагрузкой повышение давления, которое является причиной одышки, поэтому давление наполнения необходимо оценивать как при нагрузке, так и в покое. При оценке корреляции уровня мозгового натрий-уретического пептида в плазме и отношения Е/ Га с ДЗЛК корреляция сильнее у отношения Г/Еа, чем у МНУП. МНУП, как было показано, полезен в определении причины одышки у больных в отделениях интенсивной терапии, но необходимо помнить, что чувствительность и специфичность МНУП для повышенного давления наполнения недостаточны и, возможно, ниже, чем при ЭхоКГ-оценке давления наполнения. Даже когда высокое давление наполнения определяется вместе с МНУП у больных с СН, ЭхоКГ необходима для определения причины и выбора оптимальной терапии. Для больных с сердечной недостаточностью и нормальной ФВ ЛЖ оптимальное лечение еще не разработано, хотя проводятся несколько масштабных клинических исследований для определения наиболее эффективной лечебной стратегии при диастолической СН, и ЭхоКГ является частью этих исследований, т.к. позволяет отбирать пациентов и мониторировать их реакцию на лечение. – Также рекомендуем “Эхокардиография при ишемической болезни сердца. Суммарный индекс подвижности стенок (WMSI)” Оглавление темы “Эхокардиография при сердечной недостаточности и ишемической болезни сердца”: |
Источник
Всем больным с СН показана ЭхоКГ. Для точной диагностики она должна включать следующее.
– Оценка систолической и диастолической функций ЛЖ, включая давление наполнения. Последнее особенно важно у больных с сохранной ФВ, у которых диагноз СН менее очевиден, чем у пациентов со сниженной ФВ. Также необходимы оценка функций ПЖ и определение систолического давления в нем.
– Выявление сопутствующей клапанной патологии, особенно митральной регургитации. Ее обнаруживают почти всегда при выраженной дилатации ЛЖ, но необходимо отличать функциональную митральную регургитацию от первичной, ставшей причиной ЛЖ-недостаточности.
– Выявление кардиомиопатии, миокардита или констриктивного перикардита. ЭхоКГ также играет важнейшую роль в отборе кандидатов на вмешательства, которые могут обратить течение, улучшить состояние или прогноз при СН. Наиболее важны следующие моменты.
– Определение ФВ для отбора кандидатов на ИКД (ФВ ‹35%).
– Выявление гибернирующего миокарда, имеющего потенциальную возможность улучшения функций после реваскуляризации. Гибернирующий, то есть патологически функционирующий, но жизнеспособный миокард, может быть выявлен при стресс-ЭхоКГ с физической нагрузкой или добутамином. Выявление гибернирующего миокарда – предиктор увеличения ФВ и улучшения прогноза после реваскуляризации.
– Отбор кандидатов на РСТ. В настоящее время не доказано, что отбор таких кандидатов по ЭхоКГ-критериям позволяет четко дифференцировать пациентов, которые ответят и не ответят на нее. Тем не менее продолжается разработка критериев диссинхронии ЛЖ, позволяющих выявлять подходящих кандидатов, а следующие параметры имеют, по крайней мере, умеренное прогностическое значение (рис. 1 и 2):
- межжелудочковая задержка, которую определяют как временную разность между началом выброса ЛЖ и началом выброса ПЖ (измеряют при импульсном допплеровском исследовании кровотока на ПК и АК); значимой считают задержку >40 мс;
- временная разность достижения максимальной систолической продольной скорости движения миокарда (“время до пика”) базальными или срединными сегментами МЖП и боковой стенки ЛЖ (прогностическое значение имеет задержка >65 мс);
- временная разность достижения максимальной систолической продольной, радиальной или циркумферентной деформации различными сегментами ЛЖ;
- временная разность максимального сокращения сегментов ЛЖ, определенного при 3D-исследовании.
Рис. 1. Оценка межжелудочковой диссинхронии у больных с СН – кандидатов на РСТ. Время начала выброса ПЖ и ЛЖ определяют по ЭКГ (например, от начала комплекса QRS). Разница между этими показателями – признак межжелудочковой диссинхронии, а разницу >40 мс считают предиктором эффективности РСТ.
Рис. 2. Оценка внутрижелудочковой диссинхронии по кривым тканевой допплерографии у больных с СН – кандидатов на РСТ. Время достижения пиковой систолической тканевой скорости (Ts) измеряют при импульсной тканевой допплерографии или цветной тканевой допплерографии с большой частотой кадров (показано на рисунке), оно соответствует интервалу от начала комплекса QRS до положительного пика скорости в период изгнания (ПИ). Разница во времени достижения пиковой систолической скорости между базальными и срединными сегментами МЖП и боковой стенки >65 мс служит широко используемым критерием значимой внутрижелудочковой диссинхронии.
Frank A. Flachskampf, Jens-Uwe Voigt и Werner G. Daniel
Эхокардиография
Опубликовал Константин Моканов
Источник
Эхокардиография (ЭхоКГ, УЗИ сердца): что покажет УЗИ сердца: какие болезни предупреждает, как его делают, подготовка к исследованию, расшифровка результатов
Коронарные артерии, кровоснабжающие стенки сердца, при ЭХОКГ, как правило, не видны. Как же тогда врач может судить о наличии ИБС? Дело в том, что при проведении ЭХОКГ может быть видно нарушение сократимости одной или нескольких стенок левого желудочка. Иногда несмотря на изменения на ЭКГ и наличия симптомов на ЭХОКГ изменений сократимости стенок не будет.
Это связано с тем, что затруднения в движении целой стенки сердца происходят только при существенном нарушении ее кровоснабжения, поэтому нормальные результаты УЗИ не исключают наличие даже инфаркта миокарда. Для диагностики инфаркта миокарда используют в первую очередь данные ЭКГ, а также берут кровь на сердечные маркеры.
Однако, даже выявление затрудненной сократимости стенок сердца не всегда означает наличие инфаркта, это может быть и при кардиомиопатии, миокардите и других заболеваниях. Именно поэтому не следует требовать от врача УЗИ окончательного диагноза, поскольку только кардиолог, имея на руках результаты ЭКГ, анализов крови, данные осмотра и истории болезни и др. может поставить окончательный достоверный диагноз ишемической болезни сердца.
При инфаркте миокарда эхокардиография направлена на выявление:
- локализации и распространенности нарушений сократимости стенок, функции и объема левого и правого желудочков,
- возможного наличия недостаточности на клапанах сердца,
- возможного наличия тромбов,
- возможного наличия осложнений инфаркта миокарда.
Своевременное выявление патологии работы сердца (центральный орган кровообращения) и сосудов является важным и одним из самых востребованных процедур в российской медицине. С болью, тяжестью, жжением в груди или загрудинной области в своей жизни сталкивался фактически любой человек. И если данные симптомы повторялись систематически, возникает желание, а иногда и необходимость обратиться к врачу.
На приёме терапевта или кардиолога пациент, после устного опроса должен получить направление на электрокардиограмму, которая позволит в графическом виде получить информацию о работе центрального органа кровообращения.
Нервные импульсы, координирующие работу сердечной мышцы, в виде электронных сигналов улавливаются и считываются прибором, затем в виде разнокалиберных зубцов отражаются на бумажной ленте. Что показывает кардиограмма, поможет понять терапевт. Проанализировав результаты исследования, он сделает выводы либо о наличии каких — либо отклонений в работе сердца, либо успокоит пациента, сказав, что он имеет нормальные показатели исследования, с его сердцем всё хорошо и нет никаких причин для беспокойства.
Если же доктор на кардиограмме обнаружил отклонение от нормы, то проводится дополнительная диагностика. В таком случае обязательно назначается ЭХО КС – эхокардиограмма сердца. Данный тип диагностики имеет несколько других наименований (эхо экг, эхография сердца, эхокардиограмма, эхокардиоскопия), но суть исследования всегда одна и та же. Самостоятельно пытаться понять УЗИ сердца и заниматься расшифровкой результатов, постановкой диагноза не рекомендуется.
Эхокардиоскопия, эхокардиография сердца — это ультразвуковой метод обследования сердца, позволяющий диагностировать патологические изменения в строении отделов сердца (как врождённые, так и приобретённые), клапанов, сосудов, приходящих к сердцу и отходящих от него. Кроме этого, эхография сердца позволяет отследить показатели наполненности сердечных камер–предсердий и желудочков кровью в течение полного сердечного цикла. Эхо кс – диагностика, проводить которую требуется регулярно.
Болезни, которые могут быть диагностированы с помощью ЭХО-КГ сердца:
- кардиомиопатию;
- сужение просвета между предсердиями и желудочками сердца, регулируемого клапанами (по медицинской терминологии — стеноз);
- отклонение от нормы структуры и плотности мышечной и покровной тканей стенки аорты и дуги аорты (аневризма, гематома);
- недостаточность питания левого или правого желудочка или предсердия;
- дефект перегородки между левым и правым отделами центрального органа кровообращения;
- наличие тромбов в сердце и его сосудах;
- нарушение толщины сердечной мышцы в разных отделах сердца;
- воспаление перикарда (его увеличение, изменение плотности, появление избыточного количества жидкости в перикардиальной полости).
Эхокардиоскопия позволяет диагностировать заболевания на начальных этапах их развития. Правильное лечение, назначенное кардиологом после эхограммы сердца, позволяет рассчитывать на полное излечение и восстановление пациента.
На процедуру ЭКГ сердца в обязательном порядке направляются, например, спортсмены. Эхокардиограмма является регулярным исследованием, которое должен пройти каждый человек, для которого спорт является профессией. Особое внимание уделяется следующим видам спорта:
- всем видам тяжёлой атлетики;
- марафонскому бегу;
- экстремальным видам спорта.
Обязательной эхокардиограмма является и для беременных женщин. Отставание в наборе веса является тем показателем, который может указывать на врождённые органические или функциональные пороки сердца у маленьких детей. Эхокардиоскопия позволяет подтвердить или опровергнуть этот диагноз.
У взрослого человека, особенно после шестидесяти — семидесяти лет, эхокг сердца может показать серьёзные возрастные изменения в строении и в работе органа. Проведение такой процедуры один раз в год позволяет выявить проблему и своевременно оказать помощь.
Большинству взрослых людей, подросткам рекомендуется проходить эхокардиоскопию сердца раз в полтора – два года, даже если отсутствуют какие-либо жалобы, и предыдущая ЭКГ имела нормальные показатели. Показывает эхокардиография, что в строении центрального органа кровообращения есть отклонения от нормы и что следует обратить на них внимание.
Сердце – орган, расположенный буквально в самом центре человеческого тела. Не удивительно, что большинство патологических процессов, разворачивающихся в процессе жизнедеятельности, затрагивают миокард. От сердца многое зависит, но ему же от всех и достаётся.
Термин «сердечная недостаточность» говорит сам за себя: основная функция миокарда (насосная) оказывается в дефиците. Такое прискорбное положение дел не возникает среди полного благополучия. Наоборот, оно является закономерным результатом того или иного заболевания.
Сердечная недостаточность (СН) – это патофизиологическое состояние (сбой нормальной работы органа), при котором сердце из-за нарушения насосной функции становится неспособным обеспечивать ткани человеческого тела достаточным количеством крови (а значит, кислорода и питательных веществ не хватает). Такой дефект перфузии (кровоснабжения) характеризуется определенным комплексом симптомов, которые, собственно, и мешают пациенту наслаждаться жизнью.
Артериальная гипертензия на ЭХОКГ
Косвенный эхокардиографический признак артериальной гипертензии – увеличение массы миокарда левого желудочка, или его гипертрофия. Это происходит из-за того, что стенкам сердца приходится качать кровь против более высокого давления, поэтому, чтобы справляться с этой функцией, мышечные стенки сердца утолщаются.
Эхокардиография (ЭхоКГ, УЗИ сердца): что покажет УЗИ сердца: какие болезни предупреждает, как его делают, подготовка к исследованию, расшифровка результатов
Эхокардиография сердца относится к наиболее результативным, информативным и безопасным методикам диагностических исследований патологических состояний сердечно-сосудистого отдела. Является одной из разновидностей ультразвукового изучения, позволяющего произвести визуальную оценку структурных элементов миокарда, клапанов сердца, крупных сосудов и особенностей кровообращения в сердечной мышце.
Диагностическое исследование проводится с целью определения параметров:
- общих габаритов сердечной мышцы;
- показателей объемности стенок сердца;
- структурного строения стенок и уровня их целостности;
- определение размеров камер сердца – предсердий и желудочков;
- сократительные функции сердечной мышцы;
- состояние и работоспособность клапанов;
- оценка норматива состояния аорты и легочных артерий;
- уровень давления в камерах сердца и коронарных сосудах;
- направление и скорость кровообращения в клапанах, желудочках и предсердиях;
- состояние наружных оболочек сердца и околосердечной сумки, уровень их повреждения.
При проведении манипуляции вся необходимая информация воспроизводится на сенсорном экране. Источником информации служит ультразвуковой датчик.
При проведении диагностики выявляется ряд заболеваний и патологических состояний:
- скопление излишков жидкости в полости околосердечной сумки – симптоматика определяет наличие серьезных поражений;
- пороки сердечной мышцы – изменения в общей структуре органа, вызывающие образование нарушения кровообращения;
- наличие тромбов, закупоривающих коронарные артерии и способствующие образованию кислородного голодания сердечной мышцы;
- патологические расширения или уменьшения в объемах сердечных камер – желудочков или предсердий;
- утолщение или истончение стенок камер;
- имеющиеся новообразования любой этиологии;
- нарушения в скорости или направлении кровяного русла.
Методика позволяет диагностировать как врожденные (у грудничков), так и благоприобретенные (у взрослых или ребенка) пороки сердца.
Исследование ультразвуком применяется при всех вариантах патологий сердечно-сосудистого отдела, а также у пациентов с характерными симптоматическими проявлениями:
- болезненными ощущениями в области грудной клетки;
- возникающей одышки – как при нагрузках, так и в состоянии абсолютного покоя;
- при появлении отечности нижних конечностей и других проявлениях недостаточной функциональности сердечной мышцы;
- повышенной утомляемости с кратковременными потерями сознания, усиленным сердцебиением;
- при ранее перенесенном остром инфаркте миокарда;
- при тромбоэмболиях легочной артерии;
- наличии шумов, определяемых при аускультации сердца;
- при подозрениях на врожденные аномальные или благоприобретенные пороки сердечной мышцы;
- перенесенным ранее ревматизмом;
- изменение оттенка кожных покровов на синеватый цвет, преобладающий на лице, кончике носа и ушных раковинах – с появлением или усилением при физических нагрузках;
- выраженные показатели повышенного артериального давления;
- развитие признаков стенокардии.
Абсолютных противопоказаний для проведения манипуляции не существует. Методика, характеризующаяся легкостью исполнения и безопасностью для здоровья пациентов, назначается при наличии подозрений на развивающееся патологическое состояние и с целью наблюдения за ее прогрессированием.
Преимущества ЭхоКГ
Диагностическое исследование обладает рядом положительных качеств, используемых при выявлении патологий состояния сердечно-сосудистого отдела, включая различные варианты пороков сердца:
- полностью отвечает современным требованиям;
- гарантирует абсолютную безопасность в ходе выполнения манипуляции;
- не вызывает болезненных ощущений у пациентов;
- показывает высокий уровень всесторонней информативности;
- при выполнении процедуры организм больного не подвергается облучению;
- после проведения исследования побочные эффекты не регистрируются.
Полное отсутствие вредных влияний позволяет применять эхокардиографию в любом возрастном периоде. Общее время, которое занимает исследование, не превышает 45 минут. Длительность зависит от симптоматических проявлений и первоначальных целей диагностики.
С помощью искомого исследования оценивается сократительная способность сердечной мышцы, являющаяся ее основной функцией. Осуществление оценки производится при помощи полученных качественных показателей, которые изучаются после окончания манипуляции. На основании полученных данных специалисты выставляют окончательный диагноз – соответствующий или исключающий первоначальный вариант.
Врачи определяют снижение показателей функциональности на первичных стадиях развития патологического состояния, после чего производится определение необходимой схемы терапии. Повторно проводимая эхокардиография позволяет увидеть динамические изменения в процессе развития болезни, а также оценить результаты ранее проводимого лечения.
Подготовка
Стандартная трансторакальная эхокардиография не требует предварительных специализированных мероприятий, а производится в момент обращения пациента.
В случае необходимости чреспищеводного УЗИ сердечной мышцы, больного просят не употреблять пищу и воду за 4-6 часов перед проведением диагностического исследования. Непосредственно перед самым началом процесса, из желудка заболевшего удаляется зонд, пациента просят снять зубные протезы – если подобные нюансы имеют место.
Весь процесс исследования производится при помощи специальной аппаратуры – прибора, отвечающего за генерацию ультразвуковых волн и датчика, поверхность которого покрывается специализированным гелем. В момент манипуляции заболевший лежит на спине или боку (на кушетке). Максимальное время, отведенное на одну процедуру – 60 минут.
Диагностика, при необходимости, дополняется снятием показателей кардиограммы и допплерографией. Во время проведения стресс-тестирования, заболевшего просят идти и бежать по беговой дорожке или выполнять определенные упражнения под контролем специалиста.
Классическая трансторакальная эхокардиография выполняется в трех основных вариантах:
- мономерная – вид органа сверху;
- двухмерная – изучение в двух плоскостях;
- с методом Доплера – производится с целью расчета скорости передвижения крови и оценки беспорядочности кровотока.
Стресс-ЭхоКГ
Для изучения полной функциональности сердечной мышцы с условием физической нагрузки, в момент проведения процедуры по показаниям осуществляют:
- применяют лекарственные препараты для усиления работоспособности сердца;
- постепенно увеличивают уровень физической нагрузки.
Изучение изменений, возникающих на фоне нагрузочных тестов, создают полную характеристику происходящего с сердечной мышцей. Отсутствие ишемических поражений показывает небольшой процент риска развития осложнений при сердечно-сосудистых патологических состояниях.
Для исключения возможности случайных необъективных оценок, применяют специализированные эхо-программы. Их необходимость заключается в демонстрации изображения на мониторе, которые записываются во время всех этапов производимого обследования.
Наглядная работоспособность сердечной мышцы, в состоянии абсолютного покоя и при максимальных физических нагрузках, позволяет производить сравнение всех характеристик. Методика используется для обнаружения скрытый нарушений в функциональности сердечной мышцы, которые не определяются в спокойном состоянии.
Уровни физических нагрузок для исследуемых подбираются в строго индивидуальном порядке – в зависимости от возрастного периода и общего состояния здоровья. В качестве основных подготовительных этапов, при необходимости проведения стресс-тестирования, рекомендуют:
- использовать одежду, которая не сковывает движения, не вызывает повышения местной температуры тела;
- за три часа необходимо прекратить любые физические упражнения – как спортивного, так и профессионального вида;
- за 120 минут до назначенного времени пациенту рекомендуется слегка перекусить и выпить воды.
Источник
