Ишемический инсульт в бассейне псма что это такое
Инсульт – болезнь, которая может привести к летальному исходу. Она характеризуется нарушением кровообращения в головном мозге с повреждением его тканей. Это происходит в результате затруднения или полной остановки поступления крови к определенному отделу ГМ.
Причин развития заболевания много, и в настоящее время оно выступает одной из основных причин смерти людей в мире. В середине прошлого столетия инсульт разделили на несколько отдельных типов. Среди них выделяют ишемический инсульт в бассейне средней мозговой артерии (злокачественный инфаркт мозга). В этом случае зона поражения занимает 50% бассейна кровоснабжения СМА.
Краткое описание
Средняя мозговая артерия (код по МКБ-10 — I63.0 – I63.8) – самая большая ветка внутренней сонной артерии. Она делится на левую и правую СМА и служит источником кровоснабжения большого мозга, островка и корковой части. Так как СМА является частью Виллизиева круга, то кровоток в областях, снабжаемых ею, происходит не через данный круг, а через корковые и менингеальные ветви.
Процент заболеваемости этим видом патологии малый. Диагностируется инсульт средней мозговой артерии в 3 % случаев из всех.

Этиология патологии
Обычно инфаркт мозга в данном бассейне спровоцирован не атеросклерозом, а эмболией. Атеросклеротические бляшки могут наблюдаться только в небольших количествах и поражать каротидный синус, что приводит к развитию инсульта.
Если наблюдается поражение всей СМА, то обычно это обусловлено окклюзией ствола сосуда тромбоэмболом.
В зависимости от причин инфаркт мозга может быть одного из следующих типов:
- Атеротромботический.
- Гемодинамический.
- Кардиоэмболический.
- Лакунарный ишемический инсульт в бассейне левой СМА (или правой).
- Реологический.
Атеротромботический инсульт появляется в результате атеросклероза сосудов. Его диагностируют в 1/3 из всех случаев патологии.
Кардиоэмболический спровоцирован закупоркой сосуда головного мозга эмболом. Патология наблюдается в 22 % случаев.
Геморрагический (гемодинамический) спровоцирован нарушением кровообращения мозга из-за падения АД или снижения минутного объема крови. Он диагностируется в 15 % случаев.
Лакунарный инсульт развивается в каждом 5-м случае. Это происходит из-за патологии артерий при высоком АД длительное время.
Реологический спровоцирован изменениями в крови реологического характера.
Симптомы заболевания
Когда поражена левая средняя мозговая артерия, инсульт проявляется проблемами с речью, нарушением ориентации в пространстве и координации движений, расстройством восприятия; наблюдается паралич и парез слева или справа, то есть на той стороне тела, которая противоположна поражению полушария, потеря памяти. Все эти признаки указывают на ишемический инсульт в бассейне правой или левой СМА.
Кроме этого, проявляются такие симптомы:
- нарушение сознания;
- афазия;
- головная боль;
- ишемия;
- шум в ушах;
- дизартрия;
- расстройство зрения;
- кома.
Инсульт ишемический в бассейне правой средней мозговой артерии приводит к нарушению зрения. У человека также развивается парез лицевого нерва, гомонимная гемианопсия, нарушается чувствительность, возникает гемипарез.
Если произошел ишемический инсульт в бассейне ЛСМА, то поражение может быть обширным и затрагивать все полушария и мозжечок.
Диагностические мероприятия
Сначала доктор изучает жалобы и анамнез заболевания, затем проводит физикальное обследование, оценивает неврологический статус, исключает внечерепные причины патологии.
Потом назначается лабораторная и инструментальная диагностика:
- Анализы крови, мочи.
- КТ и МРТ головного мозга.
- Рентгенография грудной клетки.
- Электрокардиография.
Это помогает определить тип патологии, ее обширность.

Также проводится изучение сопутствующих заболеваний, которые могут выступать в качестве острого нарушения мозгового кровообращения (ОНМК).
Терапия
Если на протяжении 2,5 часа пострадавшему не будет оказана медицинская помощь, произойдут необратимые изменения в головном мозге. Для лечения используют:
- Препараты для снижения АД.
- Лекарства для устранения тромбоза.
- Диуретики.
В некоторых случаях проводится хирургическая операция, включающая эмболэктомию, а также стентирование артерий, что поражены.

Последствия и прогноз
Последствия инсульта будут зависеть от того, какую площадь мозга он затронул, а также от индивидуальных особенностей организма больного и своевременно начатой терапии.
Часто человек после перенесенного инсульта становится инвалидом, поскольку развивается паралич мышц. Также у пациента остается нарушение памяти и восприятия информации.
Источник
Виды В зависимости от темпа развития нарушений По локализации Ствола головного мозга В вертебробазилярном бассейне Мозжечка В бассейне средней мозговой артерии В спинном В бассейне ПСМА По области поражения инфаркта Правой стороны Левого полушария Мозжечковый Что такое обширный тип?
Стадии
Развитие ишемического инсульта принято подразделять на определённые временные периоды:
- Острейший — это трое суток, от начала болезни.
- Острый — до 21 суток.
- Ранний восстановительный — от конца острого до полугода.
- Поздний восстановительный — от полугода до года.
После года лечения и реабилитации наступает период, который называют остаточным.
Классификация
Классификации ишемических инсультов разделяют, в зависимости от:
- локализации зоны инфаркта;
- состояния больного;
- по скорости развития неврологического дефицита и его продолжительности;
- этимологии и клинических моментов.
При оценке развития заболевания учитывают клинические проявления и динамику, так же изучают объективную и субъективную симптоматику.
Виды
При рассмотрении этиопатогенетических аспектов выделяют такие тип ишемических инсультов:
- Атеротромботический — возникает вследствие атеросклероза крупных артерий головного мозга, тромботический тип развивается постепенно с нарастанием симптоматики, которая проявляется на протяжении нескольких часов, часто начинается во сне. Размеры очагов ишемических повреждений различаются.
- Гемодинамический — наступает при условии резкого падения кровоснабжения мозга в связи с критическим падением артериального давления, минутным уменьшением объема сердца или острой кровопотерей. Развитие может быть внезапным или нарастающим, очаги инфаркта различных размеров расположены в зоне смежного кровоснабжения.
- Эмболия — процесс, при котором в крови проявляются инородные частицы (эмболы), часто это фрагменты тромбов. Попадая в головной мозг из левых отделов сердца или легочных вен, нередко вызывают закупорку сосудов и последующее нарушение кровообращения. Эмболия возникает мгновенно, чаще во время бодрствования. Очаги повреждения в основном расположены в средней мозговой артерии, средних или больших размеров.
- Лакунарный вид ишемии характеризуется повреждением мелких перфорирующих артерий, как правило, основной причиной его возникновения является повышенное артериальное давление. Развитие происходит постепенно в течение нескольких часов, очаги не более 1,5 см находятся в стволовых и подкорковых отделах.
- Гемореологическая окклюзия характеризуется явлениями неустановленного происхождения гематологических заболеваний с выраженными нарушениями в системе гемостаза и фибринолиза. То есть в крови резко повышается способность к свертыванию или тромбоциты начинают ускоренно слипаться.
В зависимости от темпа развития нарушений
По скорости и продолжительности неврологического дефицита следует выделить преходящие нарушения кровообращения мозга:
- Транзиторные ишемические атаки – нарушение кровоснабжения мозга, которое носит временный характер и его обратимость происходит в течение суток. Основные симптомы возникновения ТИА это: монокулярная слепота, ярко выраженные колебательные движения глазных яблок, головокружения, нарушение походки, движений, дыхания и т.д. В случае частого повторения транзиторных ишемических атак высока вероятность развития завершенного инсульта.
- Малый инсульт, в немедицинских кругах более известен, как микроинсульт. При малом инсульте неврологические функции организма восстанавливаются в течение 2 — 20 суток. Характеризуется не значительными поражениями менее значимых областей головного мозга, утраченные функции которых восполняют соседние участки. В 65% случаев фиксируются повторные ишемии с более тяжелыми последствиями.
- Прогрессирующий инсульт – это постепенное ухудшение неврологического состояния и нарастание симптоматики после начала инсульта, которое продолжается в течение первой недели лечения. После перенесенного прогрессирующего инфаркта у больного остается незначительная неврологическая симптоматика и функции восстанавливаются не полностью.
- Завершенный инсульт — инфаркт мозга, со стабильным состоянием неврологических симптомов. В результате нарушения или прекращения снабжения головного мозга кровью и кислородом происходит отмирание участка ткани головного мозга, и не наступает нарастание неврологического дефицита.
Нарушение кровоснабжения мозга и развитие инфаркта, возможно в любом возрасте, в основной группе риска находятся люди старше 50 лет.
По локализации
Нарушение кровообращения в определенном участке приводит к отмиранию клеток, и появлению нарушений в работе органов, за которые этот участок отвечает.
Ствола головного мозга
При инсульте ствола, повреждения затрагивают большие участки мозга, в 70% случаев приводит к летальному исходу. Ишемический инфаркт ствола мозга происходит внезапно и приводит к параличу, при этом могут сохраняться интеллектуальные качества (пациент понимает происходящее), часто возникает на фоне атеросклероза и сахарного диабета.
Стволовой инфаркт плохо поддается лечению, и полное восстановление функций происходит примерно у 20% больных. При повторном заболевании выживает 1% пациентов.
В вертебробазилярном бассейне
Основная и позвоночная артерия входят в вертебробазилярный бассейн и при нарушении кровотока в этих сосудах, происходят сбои в работе центральной нервной системы .
Различают три подтипа вертебробазилярных инсультов:
- Лакунарные – поражаются мелкие сосуды, и нарушается их проходимость под воздействием сахарного диабета или гипертонии.
- Не лакунарные I вида, возникают при эмболии длинных и коротких ветвей основной и позвоночной артерии.
- Не лакунарные II вида, происходят при полной или частичной непроходимости основной и позвоночной артерии в независимости от локализации.
Симптомы инсульта в вертебробазилярном бассейне отличаются в регрессии от места закупорки артерий и характеризуются: параличом глазодвигательного нерва, часто сопровождается нистагмом, потерей сознания, нарушение работы вестибулярного аппарата, нарушение работы сердца и дыхания. При раннем применении нейропротекторов, возможно полное восстановление утраченных функций.
Мозжечка
Инсульт мозжечка, встречается достаточно редко, на него приходится 1,5% от всех случаев. Нарушения, возникающие при мозжечковом инсульте, восстанавливаются практически полностью, если очаги затрагивают одну из мозжечковых артерий.
При условии обширного мозжечкового инфаркта часто образовывается выраженный отёк зоны очага и прогноз на восстановление не благоприятный.
В бассейне средней мозговой артерии
В бассейне средней мозговой артерии ишемический инсульт обусловлен образованием эмболы, течение заболевания и нарушения, вызванные инфарктом, напрямую зависят от места закупорки. При окклюзии в бассейне средней артерии мозга происходит нарушение кровообращения в генерирующих артериях и в корковых ветвях.
Что приводит:
- к потере чувствительности половины тела;
- гемипарезу;
- потере половины зрения;
- к тяжёлым нарушениям речи;
- различным видам агнозии.
При закупорке отдельных ветвей сосудов, последствия не носят таких тяжёлых последствий.
В спинном
В спинном мозге возможен ишемический инсульт в случае нарушения кровоснабжения в одной из трех артерий, которые его питают. На такой вид заболевания приходится 1% от всех случаев и возраст заболевших от 30 до 55 лет, чаще это заболевание диагностируется у женщин.
Спинальный инсульт вызывает:
- парез нижних конечностей — при образовании в грудных отделах;
- в поясничном отделе — не полный паралич конечностей;
- в крестцово-поясничном — полное отсутствие рефлексов, с задержкой мочи и кала.
Возникновению спинального инфаркта предшествует сильная боль в области спины, появившаяся хромота, непроизвольное мочеиспускание и дефекация и др.
В бассейне ПСМА
Ишемический инсульт в бассейне ПСМА — это нарушение или прекращение кровоснабжения части мозга за которую отвечает правая средняя мозговая артерия или ее глубокие и корковые ветки. Клиническая картина состояния больного во многом схожа с инсультом в бассейне СМА, с тем отличием, что нарушения затрагивают левую часть тела (левая гемиплегия) и нарушения речи происходят чаще.
По области поражения инфаркта
Очаговые поражения головного мозга и клиническое состояние больного напрямую зависят от того в какой артерии или ветке произошла окклюзия.
Возможны различные варианты, их рассмотрим дальше.
Правой стороны
Возникает вследствие образования эмболы и очаговым поражением коры головного мозга правого полушария. Нейроны правого полушария имеют меньшую выживаемость, и последствия такого инфаркта имеют плохие прогнозы. У 13 пациентов в острой форме такого инсульта возможен летальный исход.
Симптомом острого периода является:
- полный паралич левой стороны тела;
- потеря концентрации внимания;
- частичная или полная амнезия;
- неадекватная оценка окружающей действительности;
- потеря чувствительности и т.д.
Восстановительный период занимает продолжительное время, в большинстве случаев перенесенный правосторонний инсульт не позволяет вернуть трудоспособность.
Важно! В развитии ишемического инсульта действует принцип «обратной симметрии», то есть инсульт в правом полушарии угрожает развитием паралича левой стороны тела, а в левом полушарии — правой.
Установлено, что правое полушарие головного мозга отвечает за творчество и эмоции человека, а левое – за речь, мышление и логику.
Левого полушария
Характеризуется очаговыми поражениями левого полушария мозга. При левостороннем инсульте:
- возникают проблемы с речью;
- наступает частичный или полный паралич правой стороны тела;
- возникают проблемы с артикуляцией, мышлением, зрением и т.д.
Левое полушарие головного мозга отвечает за большое количество функций социализации человека, при левостороннем инсульте эти функции частично или полностью утрачиваются, что влечет депрессивные состояния вплоть до появления психических расстройств.
Мозжечковый
Относится к менее изученным заболеваниям, страдают в основном мужчины среднего и пенсионного возраста, на него приходится около 2% от всех инсультов. Локализация очага нарушений церебрального кровообращения находится в мозжечке, при недостатке кислорода нейроны гибнут, и образуется инфаркт.
Первыми признаками этого заболевания являются:
- нарушение равновесия при ходьбе;
- пациент пытается громко говорить;
- нет координации движений;
- нистагм и тремор любой части туловища.
Прогнозы на восстановление не благоприятны, только около 20% пациентов перенесших мозжечковый инсульт после проведенной реабилитации способны обслуживать себя сами.
Что такое обширный тип?
Поражает крупные артерии, которые питают большие участки мозга или множество маленьких, путем прекращения поступления к ним крови в связи с закупоркой или спазмом, а также при сдавливании сосудов.
Обширный инсульт головного мозга является основной причиной смертности, при благоприятном исходе имеет очень тяжелые последствия. Образование обширного инсульта может затронуть, как левое, так и правое полушарие мозга последствия зависят от расположения очагов инфаркта, но всегда имеют тяжелую форму:
- паралич половины тела;
- полный паралич;
- нарушения зрения и слуха;
- нарушение или отсутствие речи;
- амнезия, когнитивные нарушения;
- кома и т.д.
При первых признаках инсульта необходимо вызвать скорую и оказать первую помощь, от быстрого оказания квалифицированной медицинской помощи зависит жизнь больного.
Мультифокальный атеросклероз – это образование множества очагов липидных отложений во внутренней оболочке различных артерий, в том числе и в артериях головного мозга. Является распространенным и мало изученным патогенетическим фактором развития ишемических инсультов головного мозга с развитием поражений коронарных и сонных артерий.
У 40% пациентов перенесших ишемический инсульт выявлен мультифокальный атеросклероз коронарных артерий с поражением каротидного русла. Атеросклероз является основной причиной затруднения движения крови по сосудам, при благоприятных условиях способствует развитию ишемических инсультов.
Следует помнить, что любой вид инсульта с различной локализацией может привести к развитию инсульта. Во избежание этого заболевания необходимо вести здоровый образ жизни и принимать другие профилактические меры.
Мнение эксперта
Эта статья была проверена нашими экспертами, практикующими врачами с многолетним опытом.
Задать вопрос
Если вы хотите проконсультироваться со специалистами сайта или задать свой вопрос, то вы можете сделать это совершенно бесплатно в комментариях.
А если у вас вопрос, выходящий за рамки данной темы, воспользуйтесь кнопкой Задать вопрос выше.
Источник
В статье рассматриваются варианты речевых нарушений и варианты изменений вещества головного мозга при инсульте в бассейне левой средней мозговой артерии
Введение
Для клиники левополушарных инсультов характерны речевые нарушения, среди которых наиболее значимой является афазия. Афазия, проявившаяся остро, указывает на нарушение кровообращения в бассейне средней мозговой артерии (СМА) [1].
Речевые процессы, как правило, обнаруживают значительную степень латерализации и у большинства людей зависят от ведущего (доминантного) полушария [2]. Необходимо учитывать, что в определении доминантного полушария, ответственного за речь, подход, связывающий доминантность только с праворукостью или леворукостью, является упрощенным. Профиль распределения функций между полушариями обычно многообразен [2, 3], что отражается на степени речевых нарушений и возможностях восстановления речи [4]. Многие люди проявляют лишь частичную и неодинаковую доминантность полушария в отношении разных функций [2]. Наряду с тем, что функция речи у правшей (≥90%) и большинства левшей (>50%) связана преимущественно с левым полушарием [1,4], существуют три исключения из этого правила:
1. Менее чем у 50% левшей функция речи связана с правым полушарием.
2. Аномическая (амнестическая) афазия может возникать при метаболических расстройствах и объемных процессах в головном мозге.
3. Афазия может быть связана с поражением левого таламуса [1].
Так называемую перекрестную афазию (афазию, вызванную ипсилатеральным к доминирующей руке церебральным поражением) в настоящее время относят только к правшам [4].
Область коры, ответственная за функцию речи, расположена вокруг Сильвиевой и Ролландовой борозд (бассейн СМА). Продукцию речи определяют четыре зоны этой области, тесно связанные между собой и расположенные последовательно вдоль заднепередней оси: зона Вернике (задняя часть верхней височной извилины), угловая извилина, дугообразный пучок (ДП) и зона Брока (задняя часть нижней лобной извилины) (рис. 1, 2) [1].


ДП представляет собой подкорковые волокна белого вещества, соединяющие зону Брока и зону Вернике. Есть сведения, что в левом полушарии ДП встречается в 100% случаев, тогда как в правом – только в 55% [5]. Ряд исследователей считают, что имеется несколько проводящих путей, участвующих в обеспечении речевой функции [6, 7]. Другие авторы получили достоверное подтверждение только роли ДП [8].
Патогенез дизартрических расстройств речи обусловливается различными по локализации очаговыми поражениями мозга. Нередко наблюдаются сложные формы дизартрии [9].
Цель исследования: изучить соотношение объема поражения головного мозга при инсульте в бассейне левой СМА и степени нарушения речи.
Материал и методы
В приемный покой КГБУЗ «Городская больница № 5» за 4-месячный период с подозрением на ОНМК поступили 356 человек. Все пациенты обследованы неврологом в приемном покое больницы, проведена оценка неврологического дефицита, отражено наличие/отсутствие нарушений речи. В дальнейшем, если состояние пациентов позволяло, им проводилось логопедическое исследование, в большинстве случаев – на следующий день после поступления в стационар.
В 124 случаях (каждый третий пациент) поставлен предварительный диагноз: ОНМК в бассейне левой средней мозговой артерии (ЛСМА). Данная локализация наиболее актуальна при изучении афазии у больных с ОНМК.
Всем пациентам при поступлении и большинству пациентов в динамике проводилась КТ головного мозга (томограф Bright Speed 16) с целью подтверждения/исключения очагового поражения головного мозга и уточнения объема поражения и локализации патологического участка.
По результатам КТ головного мозга у 32 (25,8%) человек из 124 выявлены типичные ишемические изменения в бассейне ЛСМА, из них у 7 при исследовании в динамике, т. е. при поступлении изменения еще не были явными (начальная стадия инсульта). В 5 (4,0%) случаях выявлены кровоизлияния: левосторонние медиальные гематомы и 1 случай субарахноидального кровоизлияния (САК). В 5 (4,0%) случаях из 124 выявлены инфаркты другой локализации (не в бассейне ЛСМА) (табл. 1).

В 22 (17,7%) случаях по данным КТ головного мозга не выявлено инфаркта в зоне интереса, но пациенты были госпитализированы в первичное неврологическое отделение для больных с ОНМК, т. к. у них выявлена значимая неврологическая симптоматика: явления атрофии вещества головного мозга, сосудистые очаговые изменения, сосудистый лейкоареоз, постинфарктные кисты. К этой группе отнесены также пациенты, у которых клиника была обусловлена транзиторной ишемической атакой.
В 60 (48,4%) случаях пациенты не были госпитализированы. В большинстве случаев ОНМК не подтвердилось (нет соответствующих изменений по данным КТ и в неврологическом статусе). В число не госпитализированных в отделение ОНМК вошли также пациенты с различными вариантами атрофии вещества головного мозга в сочетании со значимой неврологической симптоматикой, которые отказались от предложенной госпитализации. Единичные пациенты переведены в другие стационары, т. к. у них были выявлены травматические изменения черепа, головногомозга, новообразования. Часть пациентов переведена в дежурное отделение неврологии другого стационара, например, с диагнозом «остеохондроз».
У 64 пациентов, госпитализированных в отделение ОНМК с инсультом, имелись нарушения речи (табл. 2). Детальный характер речевых нарушений определен логопедом. В 20 (31,2%) случаях у пациентов выявлены дизартрия и отсутствие афазии. В 2 случаях дизартрии сопутствовали дисфония и дисфагия. Выявлена афазия у 44 (68,8%) человек, из них в 7 случаях она регрессировала к моменту консультации логопедом на следующий день (в 2 случаях при регрессе афазии выявлены ишемические инфаркты). У 3 человек из группы с сенсомоторным вариантом афазии отмечалась выраженная дизартрия, у 9 человек – дисфагия. У 4 человек из группы с моторной афазией отмечались также явления дизартрии, в 1 случае – выраженная дизартрия.
Двум пациентам-левшам, у которых первоначально подозревался инсульт в бассейне левой СМА, с учетом результатов КТ головного мозга был поставлен диагноз: «Инсульт в бассейне правой СМА». В одном случае имелась афазия, которая регрессировала за 24 ч, в другом случае отмечена дизартрия.
У пациентов с дизартрией без афазии выявлено 4 вида дизартрии: экстрапирамидная (3 случая), афферентная корковая (1 случай), бульбарная (1 случай), псевдобульбарная (8 случаев), в остальных случаях четко определить вид дизартрии было затруднительно, проявления были слабовыраженными (табл. 3).
В группах пациентов с дизартрией и регрессом афазии в течение 24 ч отмечается небольшое преобладание мужчин.
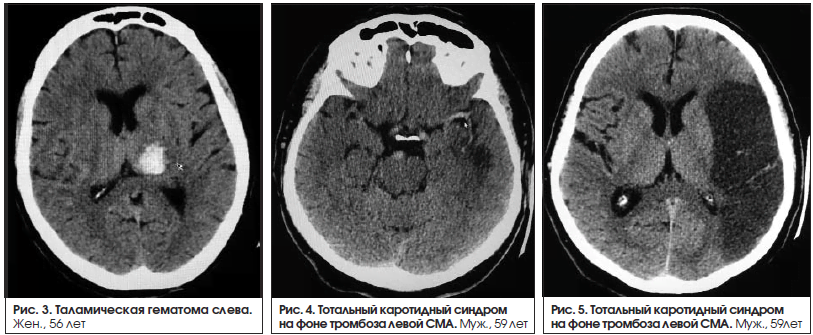
Афазии наблюдаются при поражениях коры головного мозга. В одном случае причиной афазии было поражение подкорковых структур левого полушария (медиальная внутримозговая гематома в таламусе (рис. 3). Нарушения речи в таких случаях не соответствуют ни одному из основных типов афазий. Поражение подкорковых структур можно заподозрить в тех случаях, когда амнестическая афазия сочетается с дизартрией или афазия – с гемипарезом. У данного пациента наблюдался правосторонний гемипарез 4 балла.

По классификации ишемических инсультов TOAST у госпитализированных пациентов с речевыми нарушениями выявлены следующие типы инсультов: в группе пациентов с сенсомоторной афазией наиболее частым был криптогенный вариант (47,6% случаев), на 2-м месте – кардиоэмболический (28,6%), на 3-м – атеротромботический (23,8%), отмечалась наибольшая частота повторных инсультов. В группе пациентов с моторной афазией также наиболее частым оказался криптогенный вариант, но в меньшем проценте случаев (41,7%), на 2-м месте – атеротромботический вариант (25,0%), на 3-м – кардиоэмболический (16,7%). В группе с дизартрией наиболее часто встречался лакунарный вариант (38,9% случаев), на 2-м месте – кардиоэмболический и криптогенный варианты (каждый по 22,2% случаев).
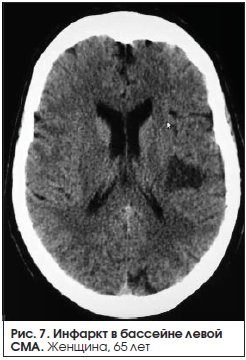
В группе больных с сенсомоторной афазией (23 человека) в 39,1% (9 человек) случаев у больных с сенсомоторной афазией был выявлен крупный инфаркт в бассейне ЛСМА доминантного полушария (рис. 4–6). В 47,8% (11 человек) случаев выявлен инфаркт малых размеров (рис. 7).

В 1 (4,3%) случае диагностировано САК вследствие разрыва аневризмы передней соединительной артерии, которое сочеталось с внутрижелудочковым кровоизлиянием. В 2 (8,7%) случаях КТ при поступлении и в динамике не выявила достоверного «свежего» участка инфаркта и постинфарктных изменений, у пациентов отмечены значительная атрофия вещества головного мозга, выраженный сосудистый лейкоареоз, клинический диагноз в обоих случаях: «Повторный ишемический инсульт в бассейне ЛСМА».
Основными группами сравнения стали 3 группы пациентов: с дизартрией (20 человек), моторной афазией (13 человек) и сенсомоторной афазией (23 человека). Критериями сравнения были объем и характер поражения, состояние сознания, сроки восстановления речи.
В таблице 4 в скобках указаны случаи соответствия локализации патологических изменений функционально-анатомическим зонам (при сенсомоторной афазии – обширной зоне вокруг Сильвиевой борозды; при моторной афазии – центру Брока; при дизартрии – локальным изменениям на уровне среднего мозга, подкорковых структур, коры).

Выявлены 3 медиальные гематомы слева, 2 из которых таламические (одна сопровождалась моторной афазией, другая – дизартрией), 1 – таламическая с распространением на внутреннюю капсулу (сопровождалась дизартрией). В одном случае в группе пациентов с дизартрией патологических изменений не выявлено, дизартрия регрессировала менее чем за 24 ч (табл. 5).

Случаев сопора и комы не было.
Достичь значительного улучшения речи у больных с сенсомоторной афазией в стационаре часто не удается (табл. 6). Поэтому логопед дает рекомендации каждому больному продолжать занятия в домашних условиях.
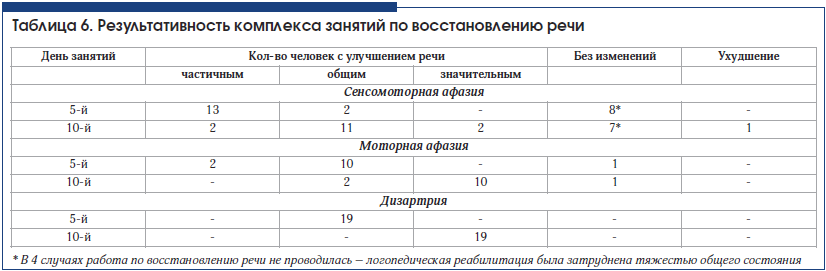
Результаты
Типичные «свежие» ишемические изменения, сопровождавшиеся афазией, по результатам КТ головного мозга выявлены у 30 человек. У половины из них диагностирована сенсомоторная афазия, и в свою очередь только у половины очаги поражения захватывали большую область вокруг Сильвиевой борозды. Не всегда локализация очагов поражения четко соответствовала локализации корковых речевых центров. Во всех 3 случаях медиальных гематом отмечены хорошая результативность восстановления речи (1 случай моторной афазии и 2 случая дизартрии), ее значительное улучшение.
Эти данные находят подтверждение в исследованиях афазического синдрома, проведенных во второй половине ХХ в., согласно которым у больных, переживших геморрагический инсульт, имеются возможности для восстановления речи, можно рассчитывать на благоприятный прогноз [10, 11]. В динамике степень нарушения речи, как правило, уменьшалась на фоне комплексного лечения, в т. ч. при сохранении гемодинамически значимого стеноза внутренней сонной артерии (по данным ультразвукового дуплексного сканирования), но при отсутствии рецидива инсульта или выраженной геморрагической трансформации.
Выводы
1. Сенсомоторная афазия при ишемическом инфаркте головного мозга может возникать как при поражении обширной области вокруг Сильвиевой борозды доминантного полушария, так и при локальном поражении в зоне одного из речевых корковых центров или зоне белого вещества между ними.
2. У больных с сенсомоторной афазией, вызванной инсультом, чаще, чем в других группах, отмечено оглушенное сознание, несмотря на то, что размер подтвержденного инфаркта более чем в половине случаев не был большим.
3. Фактические границы речевых центров индивидуально, по всей видимости, варьируют, поэтому не всегда обнаруживается совпадение точности предполагаемого анатомического поражения степени функциональных нарушений (афазии).
4. Полное соответствие объема выявленного инфаркта мозга объему речевых нарушений было отмечено в группе больных с сенсомоторной афазией, когда инфаркт был крупным.
5. Афазический синдром чаще встречается при криптогенном варианте ишемического инсульта, сенсомоторный вариант афазии часто возникает при повторных инсультах.
6. С учетом менее выраженной динамики восстановления речи в группе больных с сенсомоторной афазией этим больным следует продолжать логопедические занятия после выписки, чтобы достичь значительного/полного восстановления.
Источник
