Ишемический инфаркт сердца это
Содержание:
Инфаркт миокарда (ИМ) – самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни, состояние, обусловленное относительным либо абсолютным недостатком кровоснабжения определенной части миокарда вследствие тромбоза коронарной артерии, в результате чего формируется очаг некроза, т.е. область с отмершими клетками – кардиомиоцитами.
Инфаркт сердца – одна из ведущих причин смертности населения планеты. Его развитие напрямую зависит от возраста и пола человека. В связи с более поздним появлением атеросклероза у женщин инфаркты диагностируются у них в 3–5 раз реже, чем у мужчин. В группу риска попадают все представители мужского пола, начиная с 40-летнего возраста. У людей обоих полов, перешедших рубеж 55–65 лет, заболеваемость примерно одинакова. По статистике 30–35% всех случаев острого инфаркта сердечной мышцы заканчиваются летальным исходом. До 20% внезапных смертей вызваны этой патологией.
Причины инфаркта
Главные причины развития ИМ:
- Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение стенок сосудов приводит к развитию ишемии миокарда с критическим сужением просвета артерий и длительным нарушением кровоснабжения миокарда.
- Тромбоз сосудов, к примеру, при коронарите различного генеза.Полное прекращение кровоснабжениямышцы происходит вследствиеобтурации (закупорки) артерий или мелких сосудов атеросклеротической бляшкой или тромбом.
- Эмболия венечных артерий, например, при септическом эндокардите, реже заканчивается образованием некротического очага, тем не менее являясь одной из причин формирования острой ишемии миокарда.
Нередко встречается сочетание вышеперечисленных факторов: тромб закупоривает спастически суженный просвет артерии, пораженной атеросклерозом или формируется в области атеросклеротической бляшки, выпяченной из-за произошедшего кровоизлияния в ее основание.
- Пороки сердца. Коронарные артерии могут отходит от аорты вследствие формирования органического поражения сердца.
- Хирургическая обтурация. Механическое вскрытие артерии или ее перевязка во время проведения ангиопластики.
Факторы риска инфаркта миокарда:
- Пол (у мужчин чаще).
- Возраст (после 40–65 лет).
- Стенокардия.
- Порок сердца.
- Ожирение.
- Сильный стресс или физическое перенапряжение при имеющейся ИБС и атеросклерозе.
- Сахарный диабет.
- Дислипопротеинемия, чаще гиперлипопротеинемия.
- Курение и прием алкоголя.
- Гиподинамия.
- Артериальная гипертония.
- Ревмокардит, эндокардит или другие воспалительные поражения сердца.
- Аномалии развития коронарных сосудов.
Механизм развития инфаркта миокарда
Течение болезни делится на 5 периодов:
- Прединфарктный (стенокардия).
- Острейший (острая ишемия сосудов сердца).
- Острый (некробиоз с формированием некротической области).
- Подострый (стадия организации).
- Постинфарктный (образование рубца в месте некроза).
Последовательность патогенетических изменений:
- Нарушение целостности атеросклеротического отложения.
- Тромбоз сосуда.
- Рефлекторный спазм поврежденного сосуда.
При атеросклерозе избыточный холестерин откладывается на стенках сосудов сердца, на которых образуются липидные бляшки. Они сужают просвет пораженного сосуда, замедляя кровоток по нему. Различные провоцирующие факторы, будь то гипертонический криз или эмоциональное перенапряжение, приводят к разрыву атеросклеротического отложения и повреждению сосудистой стенки. Нарушение целостности внутреннего слоя артерии активирует защитный механизм в виде свертывающей системы организма. К месту разрыва прилипают тромбоциты, из которых формируется тромб, закупоривающий просвет сосуда. Тромбоз сопровождается выработкой веществ, приводящих к спазмированию сосуда в области повреждения либо по всей его длине.
Клиническое значение имеет сужение артерии на 70% размера ее диаметра, при этом просвет спазмируется до такой степени, что кровоснабжение не может быть компенсировано. Это возникает вследствие атеросклеротических отложений на стенки сосудов и ангиоспазма. В результате нарушается гемодинамика области мышцы, получающей кровь через поврежденное сосудистое русло. При некробиозе страдают кардиомиоциты, недополучая кислород и питательные вещества. Нарушается метаболизм и функционирование сердечной мышцы, ее клетки начинают отмирать. Период некробиоза длится до 7 часов. При незамедлительно оказанной в этот промежуток времени медицинской помощи происходящие изменения в мышце могут быть обратимы.
При формировании некроза в пораженной области восстановить клетки и повернуть процесс вспять невозможно, повреждения приобретают необратимый характер. Страдает сократительная функция миокарда, т.к. некротизированная ткань не участвует в сокращении сердца. Чем обширнее область поражения, тем сильнее снижается сократимость миокарда.
Единичные кардиомиоциты или небольшие их группы гибнут спустя примерно 12 часов от начала острого заболевания. Через сутки микроскопически подтверждается массовое омертвление клеток сердца в зоне поражения. Замещение области некроза соединительной тканью начинается через 7–14 дней от начала инфаркта. Постинфарктный период продолжается 1,5–2 месяца, в течение которых окончательно формируется рубец.
Передняя стенка левого желудочка – наиболее частое место локализации некротической зоны, поэтому в большинстве случаев выявляется трансмуральный ИМ именно этой стенки. Реже поражается верхушечная область, задняя стенка или межжелудочковая перегородка. Инфаркты правого желудочка в кардиологической практике встречаются редко.
Классификация инфаркта миокарда
Относительно размера поражения ткани инфаркт миокарда бывает:
- Мелкоочаговый. Формируется один или несколько маленьких по размеру некротических участков. Диагностируется в 20% случаев от общего числа инфарктников. У 30% пациентов мелкоочаговый инфаркт трансформируется в крупноочаговый.
- Крупноочаговый (чаще трансмуральный). Образуется обширная область некроза.
По глубине некротического поражения различают:
- Трансмуральный. Некротическая область охватывает всю толщу миокарда.
- Субэпикардиальный. Участок с отмершими кардиомиоцитами прилегает к эпикарду.
- Субэндокардиальный. Некроз сердечной мышца в районе прилегания к эндокарду.
- Интрамуральный. Участок некроза находится в толще левого желудочка, но не доходит до эпикарда или эндокарда.
В зависимости от кратности возникновения:
- Первичный. Возникает первый раз.
- Повторный. Развивается через 2 месяца или позже после начала первичного.
- Рецидивирующий. Появляется на стадии формирования рубцовой ткани первичного инфаркта, т.е. в течение первых 2 мес. от первичного острого поражения миокарда.
Относительно локализации процесса:
- Левожелудочковый.
- Правожелудочковый.
- Септальный, или инфаркт межжелудочковой перегородки.
- Сочетанный, к примеру переднебоковой ИМ.
Отталкиваясь от электрокардиологических изменений, фиксируемых на кардиограмме:
- Q-инфаркт. Электрокардиограмма фиксирует сформировавшийся патологический з. Q или желудочковый комплекс QS. Изменения характерны для крупноочаговых ИМ.
- Не Q-инфаркт с инверсией з. Т и без патологии з. Q. Чаще встречается при мелкоочаговых инфарктах.
В зависимости от развития осложнений:
- Неосложненный.
- Осложненный.
Формы острого ИМ, относительно наличия и места расположения болей:
- Типичная. Боль сосредоточена в прекардиальной либо загрудинной области.
- Атипичная. Форма заболевания с атипичной локализацией болей:
Периоды заболевания:
- Острейший.
- Острый.
- Подострый.
- Постинфарктный.
Симптомы инфаркта миокарда
Интенсивность и характер болевых ощущений зависят от нескольких факторов: размера и локализации некротического очага, а также стадии и формы инфаркта. У каждого пациента клинические проявления различны в силу индивидуальных особенностей и состояния сосудистой системы.
Признаки типичной формы инфаркта миокарда
Яркая клиническая картина с типичным и выраженным болевым синдромом наблюдается при крупноочаговом (трансмуральном) инфаркте сердца. Течение болезни разделяю на определенные периоды:
- Прединфарктный, или продромальный период. У 43–45% инфарктников этот период отсутствует, т.к. болезнь начинается внезапно. Большинство пациентов перед инфарктом отмечают учащение приступов стенокардии, загрудинные боли становятся интенсивными и продолжительными. Изменяется общее состояние – снижается настроение, появляется разбитость и страх. Эффективность антиангинальных средств значительно снижается.
- Острейший период (от 30 мин до нескольких часов). При типичной форме острый инфаркт сопровождается нестерпимой загрудинной болью с иррадиацией в левую сторону туловища – руку, нижнюю челюсть, ключицу, предплечье, плечо, область между лопатками. Редко под лопатку или левое бедро. Боли могут быть жгучими, режущими, давящими. Некоторые ощущают распирание в груди или ломоту. В течение нескольких минут боль достигает своего максимума, после чего сохраняется до часа и дольше, то усиливаясь, то ослабевая.
- Острый период (до 2 суток, при рецидивирующем течении до 10 дней и дольше). У подавляющего большинства больных ангинозная боль проходит. Ее сохранение свидетельствует о присоединении эпистеноперикардиального перикардита либо о продолжительном течении ИМ. Нарушения проводимости и ритма сохраняются, также как и артериальная гипотензия.
- Подострый период (длительность – 1 мес). Общее состояние пациентов улучшается: температура нормализуется, проходит одышка. Полностью или частично восстанавливается сердечный ритм, проводимость, звучность тонов, но блокада сердца регрессу не поддается.
- Постинфарктный период – завершающий этап течения острого ИМ, длящийся до 6 месяцев. Некротическая ткань окончательно заменяется плотным рубцом. Сердечная недостаточность устраняется за счет компенсаторной гипертрофии сохранившегося миокарда, но при обширной площади поражения полная компенсация невозможна. В этом случае проявления сердечной недостаточности прогрессируют.
Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха смерти, учащением сердцебиения. При физикальном обследовании выявляется бледность кожи, липкий пот, тахикардия и другие нарушения ритма (экстрасистолия, фибрилляция предсердий), возбуждение, одышка в покое. В первые минуты повышается артериальное давление, потом резко понижается, что свидетельствует о развивающейся недостаточности сердца и кардиогенном шоке.
При тяжелом течении развивается отек легких, иногда сердечная астма. Тоны сердца при аускультации приглушены. Появление ритма галопа говорит о левожелудочковой недостаточности, от степени выраженности которой зависит аускультативная картина легких. Жесткое дыхание, хрипы (влажные) подтверждают застой крови в легких.
Ангинозная боль в этом периоде нитратами не купируется.
В результате перифокального воспаления и некроза появляется лихорадка, сохраняющаяся на протяжении всего периода. Температура поднимается до 38,50 С, высота ее подъема зависит от размера некротического очага.
При мелкоочаговом инфаркте мышцы сердца симптоматика менее выражена, течение болезни не такое четкое. Редко развивается недостаточность сердца. Аритмия выражается в умеренной тахикардии, которая бывает не у всех больных.
Признаки атипичных форм инфаркта миокарда
Подобные формы характеризуются нетипичной локализацией болей, затрудняющей своевременную установку диагноза.
- Астматическая форма. Характерен кашель, приступы удушья, проливной холодный пот.
- Гастралгическая (абдоминальная) форма проявляется болями в эпигастральной области, рвотой, тошнотой.
- Отечная форма бывает при массивной очаге некроза, приводящем к тотальной сердечной недостаточности с отеками, одышкой.
- Церебральная форма характерна для пожилых пациентов с выраженным атеросклерозом не только сердечных, но и мозговых сосудов. Проявляется клиникой ишемии головного мозга с головокружениями, потерей сознания, шумом в ушах.
- Аритмическая форма. Единственным ее признаком может быть пароксизмальная тахикардия.
- Стертая форма отличается отсутствием жалоб.
- Периферическая форма. Боли могут быть только в руке, подвздошной ямке, нижней челюсти, под лопаткой. Иногда опоясывающая боль схожа с болями, возникающими при межреберной невралгии.
Осложнения и последствия инфаркта миокарда
- Тромбоз в желудочках.
- Острый эрозивный гастрит.
- Острый панкреатит либо колит.
- Парез кишечника.
- Желудочное кровотечение.
- Синдром Дресслера.
- Острая, а в дальнейшем хроническая прогрессирующая недостаточность сердца.
- Кардиогенный шок.
- Постинфарктный синдром.
- Эпистенокардиальный перикардит.
- Тромбоэмболии.
- Аневризма сердца.
- Отек легких.
- Разрыв сердца, приводящий к его тампонаде.
- Аритмии: пароксизмальная тахикардия, экстрасистолия, внутрижелудочковая блокада, фибрилляция желудочков и другие.
- Инфаркт легких.
- Пристеночный тромбоэндокардит.
- Психические и нервные расстройства.
Диагностика инфаркта миокарда
Анамнез болезни, электрокардиографические признаки (изменения на ЭКГ) и характерные сдвиги ферментативной активности в сыворотке крови являются основным критериями при диагностике острого ИМ.
Лабораторная диагностика
В первые 6 часов острого состояния в крови выявляется повышенный уровень белка – миоглобина, участвующего в транспортировке кислорода внутрь кардиомиоцитов. В течение 8–10 часов больше чем на 50% увеличивается креатинфосфокиназа, показатели активности которой нормализуются к концу 2 суток. Этот анализ повторяют каждые 8 часов. Если получают троекратный отрицательный результат, то инфаркт сердца не подтверждается.
На более позднем сроке необходим анализ на определение уровня лактатдегидрогеназы (ЛДГ). Активность этого фермента увеличивается спустя 1–2 суток от начала массового омертвления кардиомиоцитов, по прошествии 1–2 недель приходит в норму. Высокой специфичностью отличается повышение изоформ тропонина, увеличение уровня аминотрансфераз (АСТ, АЛТ). В общем анализе – повышение СОЭ, лейкоцитоз.
Инструментальная диагностика
ЭКГ фиксирует появление отрицательного з. Т либо его двухфазность в определенных отведениях (при мелкоочаговом ИМ), патологии комплекса QRS или з. Q (при крупноочаговом ИМ), а также различные нарушения проводимости, аритмии.
Электрокардиография помогает определить обширность и локализацию области омертвения, оценить сократительную способность сердечной мышцы, выявить осложнения. Рентгенологическое исследование малоинформативно. На поздних этапах проводят коронарографию, выявляющую место, степень сужения или непроходимости коронарной артерии.
Лечение инфаркта миокарда
При подозрении на инфаркт сердца срочно вызывают скорую помощь. До приезда медиков нужно помочь больному принять полусидячее положение с согнутыми в коленях ногами, ослабить галстук, расстегнуть одежду, чтобы она не стягивала грудь и шею. Открыть форточку или окно для доступа свежего воздуха. Под язык положить таблетку аспирина и нитроглицерина, которые предварительно измельчить или попросить больного их разжевать. Это необходимо для более быстрого всасывания действующего вещества и получения скорейшего эффекта. Если ангинозные боли не прошли от одной таблетки нитроглицерина, то его следует рассасывать через каждые 5 минут, но не больше 3 таблеток.
Больной с подозрением на инфаркт сердца подлежит незамедлительной госпитализации в кардиологическую реанимацию. Чем раньше реаниматологи начнут лечение, тем благоприятнее дальнейший прогноз: можно предупредить развитие ИМ, предотвратить появление осложнений, сократить площадь очага некроза.
Основные цели первоочередных лечебных мероприятий:
- снятие болевого синдрома;
- ограничение некротической зоны;
- предотвращение осложнений.
Купирование болевых ощущений – один из важнейших и неотложных этапов лечения ИМ. При неэффективности таблетированного нитроглицерина, его вводят в/в капельно либо наркотический анальгетик (например, морфин) + атропин в/в. В некоторых случаях проводят нейролептанальгезию – в/в нейролептик (дроперидол) + анальгетик (фентанил).
Тромболитическая и антикоагулянтная терапия направлена на сокращение зоны некроза. Впервые сутки от появления первых признаков инфаркта для рассасывания тромба и восстановления кровотока возможно проведение процедуры тромболизиса, но для предотвращения гибели кардиомиоцитов эффективнее ее делать в первые 1–3 часа. Назначают тромболитические препараты – фибринолитики (стрептокиназа, стрептаза), антиагреганты (тромбо-АСС), антикоагулянты (гепарин, варфарин).
Антиаритмическая терапия. Для устранения нарушений ритма, сердечной недостаточности, восстановления метаболизма в ткани сердца применяют антиаритмические препараты (бисопролол, лидокаин, верапамил, атенолол), анаболики (ретаболил), поляризующую смесь и т.д.
Для лечения острой недостаточности сердца используют сердечные гликозиды (коргликон, строфантин), диуретики (фуросемид).
Для устранения психомоторного возбуждения применяют нейролептики, транквилизаторы (седуксен), седативные средства.
Прогноз заболевания зависит от быстроты оказания первой квалифицированной помощи, своевременности проведения реанимационных мероприятий, размера и локализации очага поражения миокарда, наличия либо отсутствия осложнений, возраста пациента и имеющихся у него сопутствующих сердечно-сосудистых патологий.
Источник
Термин “ишемия сердца” переводится с латинского языка как нехватка кровоснабжения. Это означает, что из-за недуга кровь не может проходить через коронарные артерии в необходимом количестве по причине их сильного сужения или закупорки. Из-за этого к сердечной мышце и не поступает необходимый объем кислорода.

Если не произвести своевременное лечение, то данный орган перестанет сокращаться, что может спровоцировать ишемический инфаркт сердца и даже гибель пациента.
Что такое инфаркт миокарда
Данная патология является одним из многочисленных проявлений ишемической болезни сердца (ИБС). Именно поэтому многие называют инфаркт миокарда ишемическим. ИБС относится к категории тяжелых заболеваний и характеризуется омертвением некоторых участков сердечной мышцы. Подобное происходит из-за нарушения кровообращения. Соответственно, сердце нуждается в значительно большем количестве кислорода, чем оно способно получать при ишемии.
В 98 % случаев инфаркт миокарда вызывается атеросклерозом коронарных артерий, осуществляющих питание сердца. В итоге происходит образование тромбов и бляшек, которые блокируют доступ необходимых веществ. Со временем они увеличиваются в размере, и просвет артерии значительно уменьшается. Если происходит отрыв тромба, то это может спровоцировать полное закрытие просвета. Таким образом, ишемическая болезнь сердца и инфаркт миокарда нераздельно связаны между собой.
Также стоит учитывать, что бляшки могут образовываться на всем протяжении коронарных сосудов. В особо тяжелых ситуациях поражениям подвергаются сразу несколько артерий. Нарушение коронарного кровообращения и возникновение ишемического инфаркта может быть спровоцировано резким спазмом сосудов.
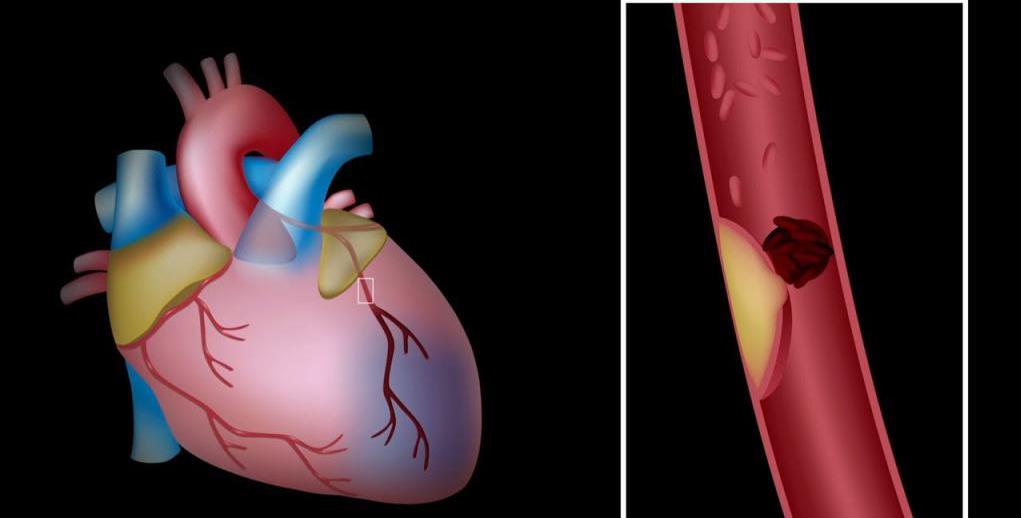
Существуют ситуации, в которых сердечный приступ происходил без развития атеросклероза, однако они встречаются намного реже. Стоит отметить, что за последнее десятилетие от инфаркта миокарда страдает молодое население. Инфаркт – одна из причин инвалидизации при сердечно-сосудистых болезнях.
Причины возникновения ишемического инфаркта сердца и мозга
В первую очередь стоит отметить, что данной проблеме подвержены больше женщины, чем мужчины. Как правило, представительницы прекрасного пола сталкиваются с ишемической болезнью сердца после 50 лет. Поэтому очень важно в этот период жизни тщательно следить за своим здоровьем и обращать внимание на любую неприятную симптоматику.
Если говорить о причинах появления ишемической болезни и инфаркта миокарда, то к ним стоит отнести:
- Постоянные стрессы. Если человек находится в нервном напряжении, то это может спровоцировать огромное количество самых разнообразных заболеваний, то же самое касается и ИБС. Это объясняется тем, что при волнении сердечная мышца начинает усиленно сокращаться. Это приводит к ее изнашиванию. Если человек испытывает стресс постоянно, то со временем сердце просто может не выдержать подобной нагрузки.
- Лишний вес. Как правило, инфаркту больше подвержены люди, страдающие от излишней массы тела. Это объясняется тем, что из-за жировых тканей, расположенных в теле человека, мышцы, включая сердечную, испытывают повышенные нагрузки. В этом случае жизненно важному органу приходится работать с удвоенной силой. Поэтому необходимо контролировать свой вес.
- Диабет. У больного с данным диагнозом кровь загустевает и намного хуже передвигается по сосудам. В этом случае сердце просто не способно получать ее в необходимом объеме, что может спровоцировать ишемический инфаркт.
- Неправильное питание. Многие не обращают внимания на эту причину возникновения ИБС, однако чаще всего именно она становится главным фактором, вызывающим приступы. Дело в том что из-за неправильного питания в организме человека повышается уровень холестерина. Это ведет к образованию бляшек, которые довольно быстро закупоривают сосуды и перекрывают доступ крови.
- Малоподвижный образ жизни. Если человек проводит большую часть времени за компьютером или лежит на диване, то в этом случае его организм не может функционировать нормально. Важно поддерживать в тонусе все мышцы, включая сердечную. Поэтому нельзя забывать о необходимых физических нагрузках.
- Курение. Из-за данной вредной привычки не происходит необходимого насыщения кислородом крови. Со временем сердечная мышца истончается и перестает работать. Это может спровоцировать ишемический инфаркт головного мозга.
Другие причины
Есть ряд факторов развития патологии, которых практически невозможно избежать, даже если человек будет придерживаться всех профилактических рекомендаций:
- Наследственность. Необходимо изучить историю болезни своей семьи. Если у большого количества родственников наблюдались ишемические инфаркты, которые происходили в возрасте после 50 лет, то в этом случае есть большая вероятность, что данный недуг в будущем затронет и более молодых членов семейства. Это означает, что человеку нужно намного внимательней следить за своим здоровьем и своевременно обращаться к специалистам.
- Менопауза. С данной проблемой сталкиваются все женщины в возрасте после 50 лет. В организме представительницы прекрасной половины человечества перестают вырабатываться гормоны, которые необходимы для того, чтобы дама смогла завести ребенка. Это приводит к повышенным нагрузкам на сердце и может спровоцировать появление первых симптомов ишемического инфаркта. Кроме того, в этот период происходит полное перестроение организма. Он вынужден приспосабливаться к новым условиям.

Формы заболевания
Существует несколько стадий развития ишемической болезни сердца:
- Астматическая. Данный тип недуга диагностируется в 8 % случаев. Проявляется в виде нехватки воздуха в процессе вдоха. У больных наблюдается сильная одышка и кашель как при астме. Если в альвеолах происходит скопление жидкости, то это приводит клокотанию в грудной клетке. В самых тяжелых случаях наблюдается отечность легких. В срочном порядке требуется произвести незамедлительную интубацию.
- Гастралгическая. В этом случае у пациентов наблюдается симптоматика, которая сильно напоминает пищевое отравление. При этом могут проявиться признаки острого аппендицита или язвы желудка. В такой ситуации намного сложнее своевременно определить, что в тканях сердца происходит некроз. Именно поэтому данные симптомы называются ложными. Они приводят к неправильному диагностированию первичного заболевания.
- Цереброваскулярная. В этом случае происходят сбои в работе нервной системы. Если у человека наблюдаются первичные признаки инфаркта, то они могут носить временный характер. К прочей симптоматике стоит отнести головокружения, общую слабость, частые головные боли (у некоторых наблюдается временная потеря сознания), а также паралич.
- Аритмичная. В этом случае происходят серьезные изменения в ритме сердечного биения, что позволяет своевременно диагностировать недомогание. Самым опасным проявлением считается атриовентрикулярная блокада. Это приводит к хаотичному бесконтрольному сокращению миокарда, низкому сердцебиению и фибрилляции желудочков.
- Безболезненная. Данная форма заболевания считается самой опасной, так как она никак не проявляется. Предугадать приступ ишемического инфаркта, в этом случае невозможно. Из-за отсутствия симптоматики становится невозможным диагностирование патологии. Как правило, в этом случае ИБС проявляется уже на последней стадии. Подобная форма инфаркта чаще всего наблюдается у людей, страдающих сахарным диабетом или нарушением работы нервных окончаний.
Симптомы инфаркта миокарда и ишемической болезни сердца у женщин
В первую очередь очень важно обратить внимание на повышение или понижение давления. В 87 % случаев приступы наблюдаются у людей, страдающих от учащенного сердцебиения (независимо от их половой принадлежности).

Если говорить о симптомах инфаркта миокарда и ишемической болезни сердца именно у представительниц прекрасного пола, то в этом случае патология проявляется не очень четко и часто напоминает грипп, простуду, нервное истощение или переутомление.
Среди основных симптомов стоит выделить:
- Появление дискомфорта и болей в груди. Нужно отметить, что в этом случае симптоматика у женщин не такая явная, как у мужчин. Иногда боли распространяются по всей грудной клетке, а не концентрируются в области сердца. В этом случае дамы часто жалуются на ощущение сдавливания, или, наоборот, распирание грудной клетки.
- Боли в руках, челюсти, шее и спине. Данная симптоматика также чаще встречается у представительниц прекрасного пола, чем у мужчин. Многие полагают, что инфаркт проявляется только в виде болевых ощущений в груди. Однако боли в руках и челюсти также могут быть явным сигналом того, что пора обратиться за помощью, особенно если болевые ощущения остро проявляются в ночное время.
- Желудочные боли. Если в желудке наблюдается сильный дискомфорт, то это также может являться симптомом инфаркта сердца и ишемической болезни. От данных симптомов чаще страдают женщины. Некоторые представительницы прекрасного пола решают, что у них простая изжога, грипп или первые признаки язвенной болезни.
- Частые головокружения и тошнота. Если такие симптомы проявляются без видимых на то причин, то это может являться явным признаком патологии.
- Повышенное потоотделение. В этом случае у женщин очень часто проявляется явление под названием холодный пот. Данный синдром вызывается слишком большим количеством гормонов стресса, которые выделяются надпочечниками.
Исходя из описанных выше «размытых» симптомов ишемической болезни сердца и инфаркта, становится очевидно, что женщинам действительно намного сложнее выявить эту патологию, поэтому представительницам прекрасного пола нужно быть намного внимательнее к своему здоровью.
Острый приступ
Если говорить о первичной симптоматике, то прежде всего стоит обратить внимание на боли в грудной клетке с левой стороны. При этом неприятные ощущения могут отдавать в руку, шею, лопатку, затылок и другие части тела. Боли носят приступообразный характер и повторяются через несколько часов.

Второй явный признак инфаркта мозга и ишемической болезни – повышенная одышка. Если она возникает даже при самых слабых нагрузках, то это является серьезным поводом для того, чтобы обратиться за медицинской помощью.
Также стоит отметить и другую симптоматику острого приступа. Стоит обратиться за помощью при:
- низком артериальном давлении;
- холодном поте и резком понижении температуры тела;
- онемении верхних конечностей;
- сильных головокружениях и внезапных приступах тошноты;
- нарушении координации движений и речи;
- проявлениях панического страха.
Лечение
Стоит отметить, что ИБС развивается постепенно, поэтому диагностировать ее необходимо как можно быстрее, тогда терапия даст видимые результаты. Как правило, специалисты прописывают пациентам препараты нескольких категорий.
В первую очередь необходимы средства, которые помогут расширить сосуды. К ним относится «Нитроглицерин». Также необходимо принять меры для препятствования образованию тромбов. В этом случае лучше всего начинать принимать «Аспирин». Необходимы препараты, которые помогут бороться с образованием холестерина. Однако нужно понимать, что все эти медикаментозные средства не способны избавить человека от подобного недуга, они способны временно снять неприятную симптоматику. Чтобы восстановить работу сердца, потребуется хирургическое вмешательство.
Аортокоронарное шунтирование
Если у человека была зафиксирован инфаркт миокарда и ишемическая болезнь, то хирургическая операция может быть единственным решением проблемы. В этом случае выполняется имплантация нового сосуда. Он представляет собой шунт, по которому будет поступать кровь с необходимым количеством кислорода.
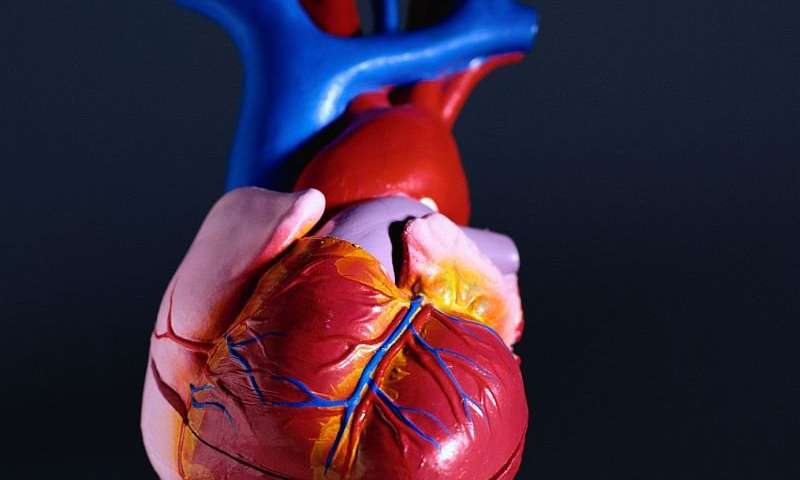
Чаще всего для его размещения используется подкожная вена нижней конечности, однако если пациент страдает от варикозных болезней, то данная операция невозможна. Как правило, после подобных процедур больные отмечают исчезновение приступов стенокардии. Благодаря этому они могут отказаться от большей части лекарств, которые они принимали.
Ангиопластика
В этом случае хирургическим путем осуществляется расширение участка слишком узкой артерии. Благодаря этому восстанавливается кровоток. Как правило, для выполнения данной процедуры используется бедренная артерия пациента, в которую вставляется специальный баллонный катетер, имеющий вид гибкой трубки, которую проводят в коронарные артерии. Как только трубка достигает участка, в котором наблюдается сужение сосудов, то надетый на катетер баллончик начинает раздуваться и расширять необходимую зону.
Данное хирургическое вмешательство намного проще переносится пациентами, однако операцию нельзя выполнять тем, кто страдает от сахарного диабета.
Осложнения
При неправильном или несвоевременном лечении человек может страдать от постинфарктного кардиосклероза. Данная патология также считается одной из разновидностей ишемических болезней сердца.
При повторных приступах может развиться хроническая недостаточность сердца. В этом случае человеку будет сложней выполнять физические нагрузки, появится одышка. У некоторых развивается острая сердечная недостаточность. Подобное осложнение может возникнуть даже при незначительных стадиях ишемической болезни сердца.
Некоторые пациенты страдают от кардиогенного шока, характеризующегося резким снижением сокращений миокарда.
Профилактические меры
Чтобы избавиться от ИБС, очень важно вести здоровый образ жизни, поэтому необходимо обязательно отказаться от курения и потребления алкогольной продукции. Придется придерживаться диеты, которая включает в себя прием нежирной пищи, фруктов, овощей и других полезных продуктов питания.
Тем, кто перенес инфаркт миокарда, необходимо заниматься лечебной физкультурой, в случае излишнего веса предпринять меры по его снижению. Важно поддерживать в норме артериальное давление и избегать стрессового состояния.
Источник
