Инсульт плохо после капельницы

15 просмотров
23 декабря 2020
Сделали капельницу:дексаметазон 2,0мл,эуфилин 2,4% 5,баралгин 5,0,фурасимид струйно в конце. Все на 200мл раствора.
Еще кокарбосиклаза 50мг (но ее не нашли,медсестра сказала можно без неё)
Комблипен 2,0-в/м .
Когда сняли капельницу подташнивало и кружилась голова ,потом лежала полегчало а через 2-3 закружилась голова,заложило уши,потом зазвенело , тошнило сильно,кинуло в жар и трудно было дышать.Сейчас слабость и немного кружится голова,боюсь вставать с кровати чтоб не повторилось опять это…
Диагноз:остеохондроз пояснично-крестцового отдела позвоночника грыжи диска с болевыми синдромами люмбоишалгия.
Возраст: 36
На сервисе СпросиВрача доступна консультация невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Невролог
Скорее всего, это реакция на эуфиллин. Попробуйте завтра вводить все препараты внутримышечно в разных шприцах без эуфиллина.
Невролог
Здравствуйте! Это реакция на эуфиллин; попробуйте завтра без него
Терапевт
Здравствуйте, а сколько мл эуфиллина вводили,не знаете?
Терапевт
не так много, но все же завтра нужно попробовать без него и отследить состояние. Методом исключения вычислить. Наиболее вероятный эуфиллин.
Невролог, Терапевт
Здравствуйте. Наиболее вероятно, что это реакция на эуфилин
Катя, 23 декабря
Клиент
Девушка которая делает капельницу сказала что без него не эффективено?
Невролог, Терапевт
Это медсестра, а не врач. Скажите своему лечащему врачу, он пересмотрит терапию
Невролог, Терапевт
Здравствуйте, описанная вами реакция из принятых препаратов возможна на эуфиллин, скажите об этом лечащему врачу и он отменит эуфиллин
Невролог
Добрый день. Данная реакция вероятнее всего на эуфиллин. У данного препарата довольно часто встречается данное побочное действие. Уберите его из капельницы.
Невролог
Здравствуйте. Ваше плохое самочувствие по большей части связано с эуфиллином и фуросемидом. Эуфиллин расширяет сосуды достаточно сильно и понижает давление, фуросемид мочегонное , он так же может давать такие симптомы. В целом При грыжах , люмбоишиалгии не понимаю зачем в капельницах проводить лечение, дексаметазон ( если у Вас сильнейшие боли) можно проколоть внутримышечно 2-3 дня.
Катя, 24 декабря
Клиент
Доброе утро????
И что делать?продолжать капельницы или нет?к врачу попасть сегодня не могу,медсестра предложила уменьшить дозу эуфилина.Может быть фурасемид не добавлять?
Капельницу назначили потому что боли уже продолжаются 2 недели,кололи вольтарен,дексалгин.
Невролог
Я лично против капельниц, зачем вливать жидкость внутривенно когда можно колоть внутримышечно или через рот принимать к тому же дексаметазон не сочетается ни с какими препаратами. Мое мнение, не нужно ничего капать.
Прикрепите заключение МРТ, каких размеров грыжа. Какие именно боли, где болит, отдает в ногу или нет, по задней или передней поверхности?
Катя, 24 декабря
Клиент
Спина уже так сильно не болит,отдает в правую ногу болит задняя поверхность бедра,икра,охилесово сухожилье…занимел мезинец и пятка.после капельницы нога стала лучше но онимение не прошло полностью.
Результат мрт прикрепила,но это я делала в 2015 году.
Невролог
Да у Вас грыжа именно на том уровне что и дает такие характерные боли.
Капельницы делать я считаю не нужно.
Уколы внутримышечно Дексаметазон 2 ампулы по 4 мг ( и того получится 8 мг) 1 раз в день в первой половине дня – 2 дня, на 3й день 1 ампулу уколите, на 4й день половину ампулы и достаточно гормона.
К лечению добавьте аксамон 20 мг по 1 таб 3 раза в день – 1 месяц.
Комбилипен табс по 1 таб 2 раза в день – 1 месяц.
Габапентин (конвалис) 300 мг 1 таб вечером 2 дня , затем по 1 таб 2 раза в день – 2 дня, затем по 1 таб 3 раза в день.
И что очень важно сейчас это правильную зарядку, которая поможет высвободить корешок от давления: https://www.youtube.com/watch?v=EKLuG6aLJBs&t=143s
постарайтесь все эти позы проделать, сразу после должно стать лучше. 2 раза в день выполняйте, утром после сна и вечером перед сном.
Невролог
Если лучше становится не будет тогда блокаду с дипроспаном паравертебральную.
Катя, 24 декабря
Клиент
Спасибо большое????
Не могу перейти по ссылке на зарядку,пришлите пожалуйста еще раз.
Удалось связаться с доктором он мне отменил капельницу полностью.
Невролог
Правильно.
https://www.youtube.com/watch?v=EKLuG6aLJBs&t=146s
Копируйте эту ссылку и в браузере вставляйте
Невролог
Катя, 24 декабря
Клиент
А подскажите пожалуйста,может какую нибудь мазь чтоб ногу мазать?
Невролог
Можно втирать Долгит, но больше эффективно именно в поясницу и ягодицу, так как нерв именно там защемляется.
Оцените, насколько были полезны ответы врачей
Проголосовало 0 человек,
средняя оценка 0
Давление
11 апреля 2015
Ирина
Вопрос закрыт
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою 03 онлайн консультацию от врача эксперта.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
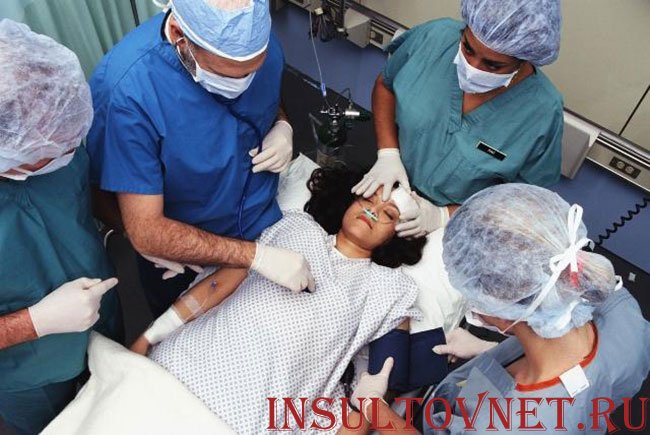
Лечение инсульта любой разновидности и локализации, как правило, комплексное и многоступенчатое. На разных этапах патологического процесса пациента показаны разные лекарственные препараты и дифференцированные пути их введения.
Существует распространенное мнение, что капельницы – это оптимальный способ введения лекарственных препаратов в стационаре, особенно после инсульта. Отчасти это действительно так. Однако, как и для любой медицинской манипуляции, для внутривенного капельного введения лекарств существуют показания и противопоказания. А также утвержденные Министерством Здравоохранения схемы и протоколы лечения. В статье попробуем подробно разобрать, что собой представляет внутривенное капельное введение препаратов, и когда оно необходимо при инсульте.
Плюсы и минусы внутривенного введения лекарств
Внутривенный путь введения лекарств используется наиболее широко наряду с внутримышечным и пероральным (т. е. прием через рот). Этот способ доставки действительно очень удобен, особенно в условиях стационара у тяжелобольных, в частности, после инсульта.
Преимущества
- Быстрая доставка медикаментов. Особенно это важно в экстренных ситуациях, когда важно немедленное попадание лекарств в организм. При попадании в желудок таблеток или любой другой лекарственной формы для перорального приема, необходимо время для всасывания и попадания в кровоток. Только после этого лекарства с током крови разносятся по всему организму, оказывая необходимый эффект. В неотложной медицине такое недопустимо. Капельницы и внутривенные болюсные введения обеспечивают немедленное попадание необходимых веществ в кровоток.
- Возможность более медленного введения. Некоторые лекарства не рекомендуется или вовсе запрещено вводить быстро. Капельницы позволяют развести определенную дозировку лекарства в физиологическом растворе натрия хлорида или любой другой инфузионной среде и медленно вводить в течение нескольких часов.
- Часто после инсульта пациенты находятся без сознания или не могут глотать. Для них внутривенный капельный путь введения является практически единственным способом получать лечение.
- БОльшая биодоступность. Лекарства, всасываясь в кишечнике, всегда попадают в печень и подвергаются там метаболическим процессам. Это происходит потому, что вся оттекающая от кишечника кровь сначала проходит через печеночный барьер для обезвреживания. Таким образом, снижается концентрация активного вещества в плазме крови, чего не происходит при внутривенном введении.

- Необходимость введения больших объемов растворов. Например, во время нейрохирургических операций после внутримозговых кровоизлияний или при проведении интенсивной терапии после инсульта.
- Существуют препараты, которые можно вводить только внутривенно. Так предусмотрено производителем и особенностями химического строения лекарства.
Недостатки
- При возникновении острой аллергической реакции или побочного эффекта препарата, «отменить» введение уже никак невозможно. Для сравнения – при попадании лекарства в желудочно-кишечный тракт есть возможность промыть желудок или дать пациенту адсорбент.
- При длительно стоянии и недостаточном уходе периферические и центральные венозные катетеры могут стать воротами инфекции, вызывать воспаления вен (флебиты). Такие осложнения значительно отягощают восстановительный период после инсульта.
- Вероятность экстравазации -попадания инфузионных растворов мимо катетера в мягкие ткани. Длительная незамеченная экстравазация часто вызывает воспалительные реакции и даже изъязвления кожи.
- Потенциальное осложнение – воздушная эмболия – попадание в крупную вену большого количества воздуха из линии.
- Постановка внутривенных катетеров является умеренно болезненной неприятной для пациента процедурой.
Теперь становится понятным, какие плюсы и минусы есть у внутривенного способа введения лекарств. Постановка внутривенного катетера – это инвазивная процедура с потенциальными рисками, которая должна выполняться медперсоналом в чистых перчатках с соблюдением всех правил асептики.
Пациенты должны понимать, что капельницы не всегда необходимы, особенно в позднем восстановительном периоде после инсульта. При стабилизации состояния они легко могут быть заменены внутримышечным введением или таблетированными формами препаратов.
Места постановки венозных катетеров
Делать капельницы можно в различные по калибру и локализации вены. Среди них:
- Периферический венозный доступ. Используются более мелкие вены. Чаще всего это привычные нам вены предплечья. Однако теоретически постановка катетера возможна в любую поверхностно расположенную периферическую вену. Какие же это доступы? Могут использоваться вены кисти, нижних конечностей, в частности, тыльной поверхности стопы и нижней части голени. При невозможности использования классического доступа на предплечье медсестра или врач может принять решение о работе с любой другой периферической веной. Различий между ними глобально нет, за исключением умеренной болезненности при постановке катетера в вены кисти и стопы.
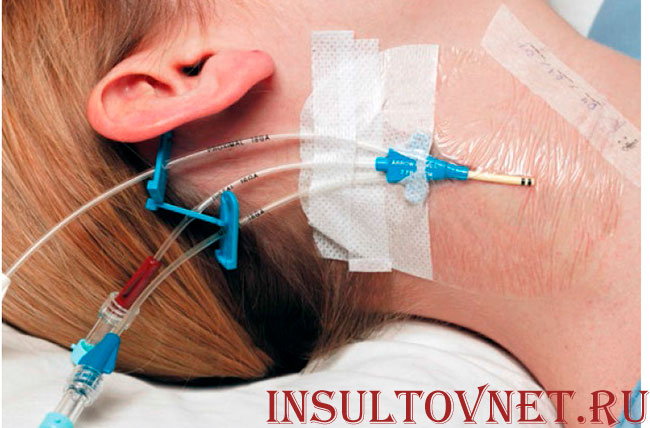
- Центральный венозный доступ. Часто применяется после обширного инсульта, особенно в отделениях интенсивной терапии и реанимации. Особый центральный катетер устанавливается в вены более крупного калибра, например, подключичную, бедренную или яремную. Эти доступы ставят исключительно по строгим показаниям: тяжелое состояние пациента, необходимость в длительной и объемной инфузионной терапии, невозможность постановки периферической вены. Введение катетера в центральную вену осуществляет только врач в асептических условиях с использованием стерильного материала. Производится оно под местной анестезией ввиду болезненности при постановке. Места постановки: бедренная вена – в области паховой складки, подключичная – в области ключицы, яремная – на боковой поверхности шеи.
Особенности при инсультах
Схемы лекарственной терапии и пути введения препаратов после инсульта определяет только врач. Однако, с учетом того, что нарушения кровообращения головного мозга – это тяжелая патология, требующая комплексного лечения многими группами препаратов, внутривенное капельное введение приходится делать очень часто. Какие же лекарства чаще всего вводят при инсультах? Вот основные группы:
- Тромболитики и антикоагулянты – лекарства для уменьшения свертываемости крови. Необходимы при ишемических инсультах, так как основная их причина – тромбозы мозговых сосудов. Тромболитики (стрептокиназа, альтеплаза) применяются в остром периоде для растворения имеющихся тромбов. Антикоагулянты необходимы для предупреждения образования новых тромбов.
- Нейропротекторы – используются для защиты головного мозга от ишемии и повреждения. Оптимальное начало таких капельниц – первые 3-6 часов после катастрофы. Примеры – «Пирацетам», «Актовегин», «Церебролизин», «Милдронат».
- Метаболические препараты – для оптимизации обмена веществ в головном мозге. Примеры – «Кавинтон», «Трентал».
- Лекарства для экстренной помощи, например, для снижения чрезмерно высокого артериального давления при инсульте. Делать это нужно постепенно, поэтому оптимально использование внутривенного капельного введения.
Использование капельниц в современной медицине происходит постоянно. Однако нужно помнить, что делать их нужно только по показаниям, которые определяет лечащий врач.
Загрузка…
Источник
 Миф 1. При инсульте нужен покой, больного нельзя перевозить из дома в больницу или из одной больницы в другую
Миф 1. При инсульте нужен покой, больного нельзя перевозить из дома в больницу или из одной больницы в другую
Все больные с подозрением на инсульт как можно скорее должны быть доставлены в больницу. Ситуации, когда перевозка в условиях скорой помощи может ухудшить состояние здоровья пациента, случаются достаточно редко (артериальное давление ниже 80 мм рт. ст., кровотечение, кома). Если пациент находится в маленькой или плохо оснащенной больнице, следует сравнить риски транспортировки и риски лечения в больнице, где нет надлежащих ресурсов (специалисты, оборудование, лаборатория и т.д.).
Миф 2. Диагноз «инсульт» опытный врач может установить на основании осмотра, а кровоизлияние в головной мозг можно исключить, сделав больному пункцию
Чтобы быть уверенным, что у пациента инсульт, и исключить другие заболевания мозга (например опухоль или последствия травмы), в каждом случае необходимо сделать компьютерную томографию (КТ) или магниторезонансную томографию (МРТ) головы. Даже очень опытный врач без томографии не сможет различить тип инсульта (ишемия или кровоизлияние).
Миф 3. Всем пациентам с кровоизлиянием в головной мозг необходима операция (удаление гематомы)
В большинстве случаев при кровоизлиянии в головной мозг нет пользы от операции. Наилучшие результаты дает лечение в хорошо оснащенном отделении интенсивной терапии (реанимации). Тех пациентов, которым все же необходима операция, можно определить на основании результатов КТ или МРТ.
Миф 4. Если проявления инсульта быстро прошли, дальнейшее лечение не требуется
Всем больным, перенесшим инсульт, необходимы срочная консультация врача-невролога, обследование, которое позволит понять причину случившегося, и назначение необходимой профилактики. Только таким образом можно снизить риск повторного инсульта на 50–80%.
Миф 5. При лечении необходимы капельницы
В большинстве случаев инсульта капельницы имеют смысл лишь в течение 1–2 сут с момента начала заболевания.
Миф 6. Чем больше капельниц, тем лучше
Большинство препаратов, которые применяются при лечении инсульта, вводятся с помощью внутривенных инфузий.
Миф 7. Лечение инсульта состоит из терапии в острый период и последующей реабилитации, которая начинается через несколько недель или месяцев, когда больной окрепнет
Реабилитация инсульта в острый период должна начаться со 2–3-го дня после поступления в больницу. Чем позже начнется реабилитация, тем меньше пользы она принесет.
Миф 8. Время лечит. Нарушения, вызванные инсультом (слабость руки или ноги, нарушение речи, двоение и т.д.), постепенно исчезнут сами по себе
Головной мозг человека имеет определенную способность самостоятельно восстанавливаться, что приводит к уменьшению выраженности нарушений, но происходит это только в течение первых 2–3 нед. Чтобы достичь максимального восстановления нарушенных функций, вернуться к независимости от посторонней помощи и полноценной жизни, абсолютное большинство пациентов с устойчивыми постинсультными нарушениями (не могут ходить, самостоятельно одеться или умыться, пользоваться туалетом и т.д.) нуждаются в реабилитации. Реабилитация заключается в занятиях с физическим терапевтом, эрготерапевтом и логопедом. Их целью является восстановление нарушенных функций и уменьшение потребности в посторонней помощи.
Миф 9. Инсульт возникает вследствие стрессов, и мы ничего не можем сделать, чтобы его избежать
На сегодня специалисты хорошо знают факторы риска возникновения инсультов. Они включают преклонный возраст, неправильный образ жизни и медицинские проблемы. К факторам образа жизни, повышающим риск инсульта, относятся курение, злоупотребление алкоголем, недостаточная физическая активность (менее 150 мин в неделю) и ожирение. К числу медицинских проблем относятся повышенное артериальное давление (более чем 140/90 мм рт. ст.), сахарный диабет, мерцательная аритмия (повышает риск инсульта в 5 раз!) и высокий уровень холестерина.
Миф 10. Чтобы предотвратить инсульт или «пролечиться» после инсульта, необходимо 1–2 раза в год ложиться в больницу «прокапаться» или почистить сосуды
Процедура «прокапывания» не имеет никаких научных доказательств. Под рекомендацией «лечь прокапаться» может подразумеваться что угодно, но не научно обоснованная современная профилактика или лечение инсульта.
Миф 11. Человек после инсульта часто подвержен апатии и депрессии
У 30–40% пациентов, перенесших инсульт, развивается постинсультная депрессия. Депрессия может быть причиной плохого самочувствия, бессонницы, боли, ухудшения памяти и внимания, нежелания заниматься реабилитацией и даже нового инсульта. Если распознать депрессию, назначить соответствующее лечение и немного подождать, так как обычно действие препаратов наступает в течение 2–3 нед, настроение и состояние пациента обычно значительно улучшаются.
Миф 12. После инсульта нельзя пить кофе
Умеренное употребление кофе приводит к снижению риска возникновения инсульта, инфаркта и летального исхода. Правда, в соответствующих исследованиях изучали преимущественно молотый кофе, а не растворимый. Риск инсульта также снижают зеленый и черный чай, черный шоколад (содержание какао не менее 70%, 15–20 г в день) и орехи (20–30 г в день), а также средиземноморская диета.
Миф 13. В случае повышенного риска инсульта (артериальная гипертензия, болезни сердца) нельзя ходить в сауну или заниматься спортом
Посещение сауны, если оно не связано с употреблением алкоголя или сильным обезвоживанием, снижает риск инсульта. Что касается физических нагрузок, то на сегодня их не только не запрещают, но и назначают как лекарство. Полезными считают аэробные (динамические) упражнения (быстрая ходьба, велосипед, плавание, занятия на эллиптическом тренажере), а вот статических нагрузок (силовые упражнения) следует избегать.
Миф 14. При подозрении на инсульт следует подождать, пока все пройдет, или обратиться к семейному врачу или терапевту
Инсульт — это неотложное состояние. Если у человека внезапно изменилась речь, перекосило лицо или начали плохо слушаться рука или нога на одной половине тела, следует немедленно обратиться за медицинской помощью. На сегодня существует очень действенное лечение при ишемическом инсульте (тромболизис), но его можно использовать только в течение первых 4,5 ч, так как с каждой минутой эффект данного вида терапии снижается.
Миф 15. Не имеет значения, в какой больнице лечиться от инсульта, главное, чтобы врач был внимательный и опытный
Очень многое зависит от возможностей больницы. Здесь речь не только об оборудовании, организации лечения в отделении, но и об умении медиков, их обучении. Наилучший результат лечения инсульта обеспечивается в многопрофильной больнице, где есть инсультный блок (Stroke Unit). Отличием инсультного блока являются не только врачи, которые хорошо ознакомлены с методами терапии инсульта, но и медицинские сестры с соответствующей подготовкой, физические терапевты и логопеды.
По материалам www.moz.gov.ua
Источник
