Инсульт лечение для врачей

Кто диагностирует болезнь?
При подозрении на инсульт незамедлительно вызывается скорая и оказывается первая помощь. Первичный осмотр и предварительное заключение делает врач неотложки. Первая медицинская помощь оказывается на месте и в автомобиле, при необходимости стабилизировать состояние больного и провести неотложные реанимационные действия. Затем пациент экстренно доставляется в больницу.
Какое обследование проводит каждый доктор и как?
При поступлении, в приёмном покое производится осмотр больного неврологом и назначаются различные диагностические обследования, такие как:
- МРТ или компьютерная томография головного мозга;
- дуплексное ультразвуковое сканирование артерий.
Врач-невролог проводит:
- сбор анамнеза;
- неврологический осмотр;
- выявление противопоказаний к тромболитической терапии.
Кардиолог осматривает больного и назначает:
- кардиограмму;
- УЗИ сердца и сосудов.
Терапевт и эндокринолог назначают лабораторные исследования:
- анализы крови и мочи;
- коагулограмму;
- глюкозометрию.
У пациента осуществляется контроль показателей артериального давления и температуры тела. При необходимости больного осматривают и другие узкопрофильные специалисты. В случае оперативного вмешательства к работе подключаются нейрохирурги и анестазиологи.
Какой врач лечит?
Рассмотрим, какой именно врач лечит инсульт головного мозга. Так как это заболевание относится к неврологическим заболеваниям, поэтому процессом лечения руководит невролог.
Учитывая показания диагностических и лабораторных исследований, невролог выбирает оптимальный курс лечения, назначает медикаментозную терапию, направленную на поддержание жизненно важных функций организма. При необходимости назначает дополнительные обследования и приглашает на консультации других специалистов.
Что именно делает каждый доктор?
Такое заболевание, как инсульт является достаточно серьезным и нередко приводит к смертельному исходу, поэтому в больнице пациента лечат доктора, имеющие разную специализации:
- Неврологом проводится лечение, которое направлено на улучшение работы мозга и его кровоснабжения, предотвращения образования тромбов, нормализации давления и др. Назначается:
- тромболитическое лечение ОНМК;
- препараты для улучшения мозгового кровообращения;
- антиагреганты;
- антикоагулянты.
- Кардиолог следит за работой сердца, при необходимости назначается медикаментозное лечение.
- В случае появления осложнений в виде пневмоний, лечением занимается пульмонолог или терапевт.
В постинсультный период с больным работает большое количество узкопрофильных специалистов, так как последствия, сопутствующие и хронические заболевания индивидуальны.
О самых эффективных препаратах, которые назначаются для лечения после инсульта, мы подробно рассказывали тут.
Сколько дней человек проводит в лечебном учреждении?
Срок нахождения в больнице не зависит от тяжести инсульта, период восстановления различных функций организма может длиться от нескольких недель до многих лет. К сожалению «вылечить» многие нарушения не представляется возможным.
Министерством Здравоохранения приняты стандарты нахождения на лечении в стационаре при инсульте. Пациенты без нарушения жизненно важных функций могут находиться в больничных условиях до 21 дня, больные с серьезными нарушениями до 30 дней. Увеличение срока пребывания больного в условиях стационара возможно после проведения медико-социальной экспертизы.
Сроки пребывания в реанимации
Нахождение пациента с диагнозом – инсульт в условиях реанимации определено состоянием больного. Перевод больного в неврологическое отделение производится после стабилизации состояния и исключения острых состояний угрожающих жизни.
Сроки нахождения в больнице
Срок пребывания пациента в стационаре зависит от показаний деятельности жизненно важных органов человека, так же учитывается:
- как выражена клиническая симптоматика;
- масштаб поражения;
- развитие и размер очага поражения мозга;
- наличие сердечно-сосудистых заболеваний;
- самочувствие больного.
Какие врачи участвуют в реабилитации больного?
Восстановление и реабилитация после инсульта, это важный этап по возвращению утраченных функций, который позволит полностью или частично вернуть дееспособность пациента. План постинсультной реабилитации назначает лечащий врач реабилитолог, с учётом нарушений.
- При инсульте могут появиться проблемы с опорно-двигательными функциями, и решить их помогает физиотерапевт. Для разработки определённых групп мышц могут быть назначены: электротерапия, мезотерапия, рефлексотерапия и ряд других процедур.
- Часто в реабилитации больных перенесших инсульт задействован массажист. Массаж позволяет укрепить суставы и позвоночник, способствует улучшению питания мягких тканей, работает как профилактическое средство против пролежней и помогает избежать атрофии мышц. Массаж может быть направлен на руки и ноги, а также на левую и правую стороны.
- Нередко после перенесенного инсульта у больных возникают нарушения речи. Врач логопед подбирает методики и проводит работу по уменьшению и устранению проблем с речью.
- Пациентам после инсульта врачом диетологом назначается специальная диета, соблюдение которой рекомендовано и после восстановительного периода.
- В период реабилитации назначается лечебная физкультура, которую проводит врач ЛФК. Индивидуально врачом подбирается курс упражнений направленный на разработку определённых мышц, при необходимости для этого используются специальные тренажёры.
- Во время восстановления после инсульта, большое значение имеет психологическое состояние больного. Часто у пациентов появляется астено-депрессивный синдром, который выражается в излишней подавленности и отсутствии желания жить и бороться за свое выздоровление. Наряду с другими специалистами в области медицины на помощь больному приходят психологи и психотерапевты, которые продолжают работу на протяжении всего лечения и реабилитации.
Эффективность реабилитационных мероприятий зависит от начала их проведения, оптимальным периодом считается время, когда пациент находится еще в остром периоде заболевания.
Мероприятия по реабилитации больного после инсульта это комплексная работа разных врачей и мед.специалистов, направленная на восстановление утраченных функций и возвращение больного к привычному укладу жизни.
Мнение эксперта
Эта статья была проверена нашими экспертами, практикующими врачами с многолетним опытом.
Задать вопрос
Если вы хотите проконсультироваться со специалистами сайта или задать свой вопрос, то вы можете сделать это совершенно бесплатно в комментариях.
А если у вас вопрос, выходящий за рамки данной темы, воспользуйтесь кнопкой Задать вопрос выше.
Источник
 Разрыв или закупорка церебральных артерий неминуемо приводит к острому расстройству мозгового кровообращения, сопровождающемуся быстрым развитием нарушения функций головного мозга. Если такая ситуация сохраняется более суток, то ставится диагноз «инсульт», в 35% случаев он может привести к смерти больного. Особенно ухудшает прогноз несвоевременно начатое лечение инсульта. Эта болезнь занимает первое место среди общего числа причин первичной инвалидности людей.
Разрыв или закупорка церебральных артерий неминуемо приводит к острому расстройству мозгового кровообращения, сопровождающемуся быстрым развитием нарушения функций головного мозга. Если такая ситуация сохраняется более суток, то ставится диагноз «инсульт», в 35% случаев он может привести к смерти больного. Особенно ухудшает прогноз несвоевременно начатое лечение инсульта. Эта болезнь занимает первое место среди общего числа причин первичной инвалидности людей.
Больше шансов на выздоровление у тех пациентов, которым была оказана квалифицированная медицинская помощь в первые два часа после случившейся сосудистой мозговой катастрофы. Пациент с подозрением на данную патологию должен быть экстренно доставлен в больницу.
Победившие болезнь люди встречаются не так редко, многое зависит от правильно организованной реабилитации. Поэтому после выписки из стационара на восстановительном этапе должно продолжаться лечение инсульта в домашних условиях.
Виды инсульта и их проявления
Острое нарушение церебрального кровоснабжения – это всегда следствие какой-то серьезной проблемы в организме человека. Чаще всего артерии мозга страдают при следующих патологических состояниях:
- атеросклеротическая болезнь;
- артериальная гипертензия – первичная или на фоне заболеваний почек, надпочечников и других причин;
- сахарный диабет.
Эти заболевания, особенно их сочетания, нередко осложняются развитием такой клинической ситуации, как инсульт головного мозга. Участки мозгового вещества в условиях потери кровоснабжения умирают через несколько минут, этим объясняется быстрое наступление неврологических расстройств. Повреждение в одном из полушарий мозга дает патологические проявления на другой стороне туловища. Например, левосторонний инсульт приводит к нарушению функционирования правой половины тела.
Что может быть: паралич (полная неподвижность) или парез (частичная потеря двигательной активности), повышение или понижение мышечного тонуса, нарушение глотания, речевые, слуховые, зрительные расстройства и т. д., у всех по-разному в зависимости от зоны повреждения мозга. Кроме перечисленных очаговых неврологических симптомов, при инсульте часто наблюдаются общемозговые расстройства – потеря сознания, рвота, головная боль.
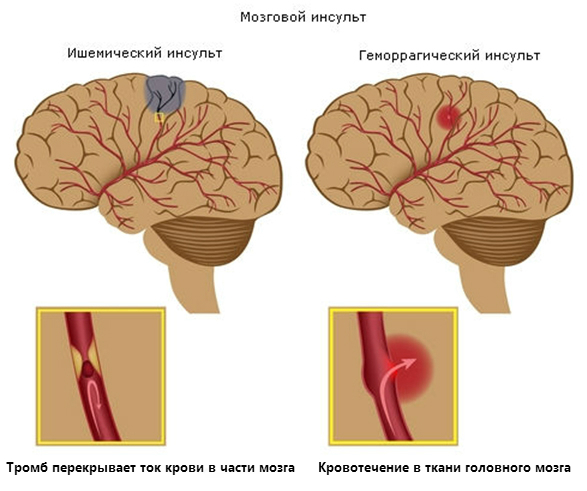
По этиологическому принципу различают два вида инсульта:
- Геморрагический вариант – это внутримозговое кровоизлияние вследствие разрыва артерии. Чаще бывает у пациентов с гипертонической болезнью на фоне атеросклероза сосудов. Возникает внезапно, приводит к потере сознания и даже коматозному состоянию. Такую ситуацию не всегда можно устранить медикаментозными методами. Если консервативная терапия неэффективна, то прибегают к нейрохирургическому вмешательству (удаление гематомы). Этот вид инсульта встречается в возрасте до 50 лет чаще у мужчин, после 60 лет среди больных преобладают женщины.
- Ишемический вариант (инфаркт мозга) – возникает из-за резкого прекращения кровотока в определенную часть левого или правого полушария вследствие сильного сужения (шок) или закупорки мозговой артерии (тромбоз, эмболия). Признаки ишемического инсульта могут развиваться внезапно или постепенно и держатся обычно около суток. Характерным является превалирование очаговой неврологической симптоматики – парезы и параличи конечностей, нарушения чувствительности, расстройства речи, выпадение полей зрения. Общемозговые проявления обычно выражены слабо. Прогноз считается более благоприятным при ранней кратковременной потере сознания по сравнению с постепенным нарастанием этого симптома. Такое заболевание чаще встречается у мужчин в возрасте старше 60 лет. Лечение ишемического инсульта проводится консервативными методами с учетом принципа «Время – это мозг».
Общие правила лечения

Благоприятный исход при таком заболевании, как острый инсульт, зависит напрямую от времени начала квалифицированной медицинской помощи.
В остром периоде лечение инсульта проводится в стационаре, стратегическими целями при этом являются:
- восстановление кровотока по тромбированной артерии;
- снижение до минимума рисков развития ранних неврологических осложнений – отека мозга,
- судорожного синдрома;
- улучшение функциональных показателей;
- уменьшение риска фатальных осложнений со стороны сердца и сосудов – смерть от ИБС, других кардиоваскулярных заболеваний.
До госпитализации в карете скорой помощи уже должны начаться мероприятия по снижению внутричерепного давления, независимо от вида инсульта. К ним принадлежит повышенное положение головы, оксигенотерапия, контроль гемодинамики.
Широко используемые методы нейропротекции, такие как внутривенное капельное введение магнезии (магния сульфат) и прием под язык препарата Глицин, не доказали своей эффективности. Карета скорой помощи должна везти пациента с предполагаемым инсультом в стационар, в котором есть возможность проведения компьютерной томографии. После госпитализации в первые часы больной должен находиться в реанимации.
Как лечить инсульт в остром периоде? Общими принципами интенсивной терапии при всех видах инсульта являются:
- мониторинг АД – поддержание этого показателя на 10% выше тех цифр, к которым пациент был адаптирован до инсульта, чтобы наладить кровоснабжение мозга в условиях отека;
- мониторинг ритма сердца – при выявлении нарушений назначаются антиаритмические препараты, а также средства для улучшения насосной функции левого желудочка и питания миокарда;
- контроль показателей обмена веществ в организме – нормализация температуры тела, поддержание нормальной величины сахара крови, водно-электролитного баланса, оксигенации и т. д.;
- уменьшение отека вещества головного мозга;
- симптоматическая терапия проводится при возникновении соответствующих симптомов – противосудорожные, обезболивающие препараты, антибиотики, подключение к аппарату ИВЛ и т. д.;
профилактика и лечение возможных осложнений – например, пневмонии, эмболии легочной артерии, флеботромбоза, стрессовых язв желудка и т. д.
Ишемический инсульт
 В данной ситуации применяются консервативные методы лечения инсульта. Всем больным в течение 4-4,5 часов от момента появления первых признаков инфаркта мозга проводится тромболитическая внутривенная терапия с целью растворения тромба, закупорившего церебральный сосуд. Это делается для ликвидации причины заболевания и предотвращения повторных тромбозов.
В данной ситуации применяются консервативные методы лечения инсульта. Всем больным в течение 4-4,5 часов от момента появления первых признаков инфаркта мозга проводится тромболитическая внутривенная терапия с целью растворения тромба, закупорившего церебральный сосуд. Это делается для ликвидации причины заболевания и предотвращения повторных тромбозов.
Основным препаратом является тканевый активатор плазминогена (актилизе) – это белок, который превращает предшественник фермента плазмина в его активную форму, обладающую фибринолитическим действием (растворяет сгустки крови). Данный метод при раннем начале способен быстро облегчить состояние больного (уменьшаются двигательные, речевые нарушения и т. п.).
Лечение ишемического инсульта с помощью тромболитических препаратов проводится только с согласия пациента или его родственников при точно известном времени появления неврологической симптоматики и подтвержденном диагнозе на КТ. Противопоказанием является тяжелое состояние больного, отсутствие сознания.
Еще один метод – назначение антиагрегантных препаратов, которые уменьшают образование кровяных сгустков путем торможения склеивания тромбоцитов. Это не альтернатива тромболизису, а вынужденная мера при невозможности его проведения или дополнение к нему (проводится через сутки и более после введения активатора плазминогена).
Для лечения после инсульта, наступившего не позднее 48 часов назад, используется Ацетилсалициловая кислота в суточной дозе от 100 до 325 мг, Дипиридамол МВ 200 мг дважды в сутки или Клопидогрел однократно в сутки в дозе 75 мг. В последующем для длительного приема внутрь (6-9 месяцев) назначается Аспирин, особенно пациентам со стенокардией, перенесшим стентирование или инфаркт миокарда. Больным с высоким риском тромбозов вен и тромбоэмболии легочной артерии (ожирение, сахарный диабет, длительный постельный режим), нарушениями сердечного ритма показано подкожное введение препаратов гепарина с последующим переходом на пероральный прием антикоагулянтов (варфарин, ксарелто).
Хирургические методы при инфаркте мозга используются реже, одним из них является установка стента для восстановления просвета в сосудах шеи или головы.
Геморрагический инсульт
 При геморрагических инсультах очень часто применяются различные нейрохирургические вмешательства. Перед операцией обязательно проводится КТ головного мозга, ангиографическое исследование, ультразвуковое сканирование. При геморрагическом инсульте кровоизлияния, особенно глубокие, могут привести к прорыву крови в желудочки и развитию окклюзионной гидроцефалии (водянки мозга), что потребует шунтирования.
При геморрагических инсультах очень часто применяются различные нейрохирургические вмешательства. Перед операцией обязательно проводится КТ головного мозга, ангиографическое исследование, ультразвуковое сканирование. При геморрагическом инсульте кровоизлияния, особенно глубокие, могут привести к прорыву крови в желудочки и развитию окклюзионной гидроцефалии (водянки мозга), что потребует шунтирования.
Хирургическое вмешательство при инсультах проводится со следующими целями:
- максимально удалить все имеющиеся сгустки крови при минимальном повреждении вещества мозга;
- снизить внутричерепное давление на местном и общем уровне;
- восстановить ликвородинамику.
Противопоказаниями для операции являются пожилой возраст пациента (старше 75 лет), отсутствие сознания (кома), наличие тяжелых сопутствующих болезней (декомпенсированный диабет, почечная недостаточность, гнойно-септические состояния, онкология).
Одной из основных проблем, возникающих при этом виде инсульта, является выраженный спазм сосудов в области кровоизлияния. Это может еще более ухудшить кровоснабжение, усилить отек мозгового вещества и повысить внутричерепное давление. Для снятия спастических явлений используются спазмолитики. В течение первых суток больному назначают препараты для повышения свертываемости крови с целью предотвращения повторных кровоизлияний или усиления кровоточивости.
Современные методы лечения
 Как победить инсульт и восстановить работу мозга – интересует многих пациентов во всем мире. Перспективным направлением является лечение стволовыми клетками. Над этим вопросом уже не одно десятилетие работают ученые в разных странах. Эти клетки являются предшественниками всех тканей организма человека, они отличаются бурным ростом, который необходимо направить в нужное русло, на восстановление определенной ткани, иначе возможно развитие раковой опухоли.
Как победить инсульт и восстановить работу мозга – интересует многих пациентов во всем мире. Перспективным направлением является лечение стволовыми клетками. Над этим вопросом уже не одно десятилетие работают ученые в разных странах. Эти клетки являются предшественниками всех тканей организма человека, они отличаются бурным ростом, который необходимо направить в нужное русло, на восстановление определенной ткани, иначе возможно развитие раковой опухоли.
Ранее для получения стволовых клеток использовался эмбриональный материал, полученный в результате абортов. В США, Великобритании, Японии и других странах с развитой системой здравоохранения прошла успешные клинические испытания методика восстановления работы головного мозга после ишемического инсульта с помощью мезенхимальных стволовых клеток, в частности, взятых из эпителия кишечника. В нашей стране в ряде клиник для регенеративной терапии после инсульта применяются стромальные мезенхимальные клетки, взятые из костного мозга пациента или родственников.
В 2016 году в США были опубликованы данные экспериментов на мышах, которые позволяют получить уверенный ответ на вопрос, как лечить ишемический инсульт с максимальной степенью восстановления утраченных функций. Ученые предложили вводить больным нейрональные стволовые клетки в комплексе с новым препаратом. Метод не только способствует возрождению нейронов, но и включению их в активную работу. Осталось провести клинические испытания на пациентах, успех которых откроет перспективу благополучного восстановления к обычной жизни для многих людей, перенесших инсульт.
Период реабилитации
 Лечение после инсульта в домашних условиях проводится под наблюдением врача-невролога в рамках вторичной профилактики, направленной на предотвращение повторных нарушений мозгового кровообращения. История болезни примерно 10-14% пациентов содержит сведения о возникновении новых цереброваскулярных нарушений в течение первых 2 лет после перенесенного инсульта.
Лечение после инсульта в домашних условиях проводится под наблюдением врача-невролога в рамках вторичной профилактики, направленной на предотвращение повторных нарушений мозгового кровообращения. История болезни примерно 10-14% пациентов содержит сведения о возникновении новых цереброваскулярных нарушений в течение первых 2 лет после перенесенного инсульта.
Программа восстановления должна быть комплексной и включать следующие мероприятия:
- медикаментозное лечение;
- качественный уход за больным;
- психотерапевтическая помощь;
- социальная адаптация;
- восстановление утраченных навыков – лечебная восстановительная гимнастика, массаж, физиотерапия.
Реабилитационный период занимает несколько месяцев или лет даже при небольшом поражении головного мозга. Первые полгода обычно уходят на психологическую адаптацию человека к изменившейся жизни. Далее происходит восстановление речевых и двигательных навыков в максимально возможном объеме. Полное возвращение к прежней жизни остается у большинства пациентов неисполнимой мечтой.
Чем лечить инсульт дома должен определить врач, индивидуально для каждого больного подбираются дозы и схемы назначения препаратов. Могут использоваться следующие группы лекарств:
- Антиагреганты – аспирин. Принимаются после перенесенного ишемического инсульта пожизненно.
- Гипотензивные средства – бета-блокаторы, диуретики, ингибиторы АПФ, блокаторы каналов кальция. Начинают обычно с малых доз препарата, отдают предпочтение лекарствам длительного действия, лечение проводится под ежедневным контролем АД.
- Статины – аторвастатин, розувастатин. Применяются для уменьшения уровня холестерина в крови и снижения риска повторного развития ишемического инсульта.
- Миорелаксанты (средства для уменьшения спастического сокращения мышц) – Баклофен, Толперизон, Тизанидин.
- Противосудорожные препараты – Карбамазепин, Клоназепам или другие.
- Ноотропные и нейротрофические средства (питание для мозга) – Ноотропил (Пирацетам), Церебролизин, Фенотропил, Актовегин.
- Антидепрессанты – Флуоксетин, Сертралин и т. п.
- Препараты для улучшения кровообращения в вертебробазилярной области – Вазобрал, Кавинтон, Бетасерк.
Как вылечить инсульт и при этом уменьшить риски развития осложнений и повторных нарушений церебрального кровообращения, а также адаптировать больного к новой жизни и повысить ее качество – трудный вопрос, решить который можно только совместными усилиями врачей, пациента, его близких родственников и всех неравнодушных людей.
Источник
