Инсульт ишемический 3 группа 3 степень

Инсульт — одно из сложнейших заболеваний ЦНС, которое в 75–80% случаев заканчивается инвалидизацией пациента. Граждане РФ, столкнувшиеся с этой проблемой, имеют право на присвоение соответствующей группы инвалидности и получение материальной помощи от государства.
В следующем материале вы узнаете, кто может на такую помощь претендовать, как происходит оформление инвалидности после инсульта и какие документы для этого нужно собрать. Также рассмотрим вопрос отказа от присвоения инвалидности и возможных способах его опротестования.
Инсульт является острым критическим состоянием, при котором в головном мозге резко ограничивается кровоток либо происходит кровоизлияние. Это может произойти из-за закупорки сосуда холестериновой бляшкой либо его разрыва вследствие удара, чрезмерного повышения внутричерепного давления и пр. При любом виде инсульта нарушается нормальное кровоснабжение мозга.
Дефицит кислорода и других жизненно важных веществ приводит к гибели нервных клеток, которые регулируют всю работу организма: зрение, слух, двигательную и мыслительную активность. У разных больных нарушение этих функций проявляется в разной мере. Одни пациенты сохраняют способность двигаться и обслуживать себя. Другие нуждаются в круглосуточной помощи. В самой крайней степени у перенесшего инсульт может развиться полный паралич, при котором человек впадает в вегетативное состояние. Его кормят через желудочный зонд или внутривенно, полностью обхаживают.
Наиболее тяжелые последствия у 90% пациентов проявляются в первые 2–3 дня после инсульта. Затем кризис проходит. Организм «маленькими шажочками» начинает восстанавливать свои функции. В зависимости от локализации кровоизлияния (либо закупорки сосуда) процесс восстановления может занять до нескольких месяцев. Людям, которым повезло относительно легко выйти из инсульта, частично или полностью восстановить свои функции, важно очень бережно относиться к здоровью. Причина — высокий риск повторного инсульта. Обычно он происходит в течение 3-х лет после первого. Однако бывает и позднее, через 5–10 лет. И если инвалидность не наступила после первого инсульта, то после второго она почти наверняка будет.

Пациентам важно понимать, что право на оформление инвалидности после инсульта по Законодательству РФ имеют не все из них. Вопрос регулируется Федеральным законом РФ № 181 «О социальной защите инвалидов». В нем указано, какие показатели физического и психического здоровья дают пациенту право на помощь по инвалидности.
Основаниями для рассмотрения вопроса присвоения инвалидности могут быть следующие проблемы в здоровье пациента:
- частичное или полное отсутствие возможности самостоятельно передвигаться;
- нарушение пространственной ориентации;
- неспособность контролировать свое поведение;
- зависимость от помощи посторонних (родственников, медперсонала);
- неспособность выполнять элементарные действия, обслуживать себя в быту;
- проблемы с речью, слухом, зрением.
Безусловным основанием для присвоения инвалидности является вегетативное состояние пациента, 100% зависимость от помощи посторонних.
Группы устанавливаются в соответствии с состоянием пациента от самого «легкого» (III группа) — до самого тяжелого (I).
III группа
Третью группу инвалидности после инсульта дают лицам со стойкими — наблюдающимися на протяжении 3–4 и более месяцев — функциональными нарушениями средней тяжести. Пациент при этом может самостоятельно передвигаться. Присутствуют незначительные нарушения речи, ориентации в пространстве, психических реакций, но окончательно эти функции не утрачены.
Имеющиеся проблемы со здоровьем не мешают больному выполнять несложную работу. При этом есть ограничения по определенным видам деятельности: нельзя водить машину, работать с техникой, требующей высокой концентрации внимания, и т. п.
II группа
Вторая группа инвалидности после геморрагического, ишемического и других видов инсульта присваивается лицам, которые имеют серьезные нарушения функций организма на протяжении долгого времени.
Это может быть выраженный парез, отсутствие контроля мочевого пузыря или кишечника, определенные проблемы с самостоятельным передвижением, речевые дисфункции и пр.
I группа
Первую присваивают лицам с наиболее тяжелыми функциональными нарушениями. Обычно это пациенты, которые не могут самостоятельно передвигаться и обслуживать себя в быту, имеют серьезные психические, речевые и другие отклонения. Они требуют круглосуточного присмотра, помощи во всем. В эту же группу попадают лежачие больные и пациенты в вегетативном состоянии.
*Имеются противопоказания необходимо проконсультироваться с врачом. Медицинская лицензия: № ЛО-50-01-011920
Да, инвалидность иногда снимают. При третьей — реже второй — группе состояние пациентов со временем может меняться в лучшую сторону вплоть до полного восстановления дееспособности. Ввиду этого Законом РФ предусмотрено регулярное медицинское переосвидетельствование таких лиц.
В случае если медико-социальная комиссия признает, что перенесший инсульт человек полностью восстановился и может вернуться к обычной трудовой деятельности, инвалидность снимается. Все выплаты прекращаются. При отсутствии каких-либо улучшений на протяжении 4-х лет группа инвалидности присваивается пожизненно.
Оформление инвалидности — это всегда вынужденная мера, без которой больному зачастую просто трудно выжить. Для помощи людям, перенесшим инсульт, государство внедрило специальную программу реабилитации. В нее входят:
- лечебно-восстановительные мероприятия: прием специальных медпрепаратов, физио- и рефлексотерапия, ЛФК, лечебный массаж;
- санаторно-курортное лечение;
- социальная помощь: обучение элементарным навыкам самообслуживания, при наличии показаний — профессиональная переподготовка;
- психологическая помощь профильных психологов для профилактики депрессии и улучшения социальной адаптации инвалида;

- обеспечение слуховыми аппаратами, инвалидными колясками, памперсами, ходунками.
Присвоение инвалидности предполагает также выплату денежной компенсации.
Сейчас в законодательстве РФ принято такое понятие, как «страховая пенсия по инвалидности». Она назначается лицам, у которых есть хотя бы день страхового стажа. Сюда включается время, посвященное трудовой деятельности, уходу за ребенком или пенсионером старше 80-ти, другие предусмотренные законодательством случаи.

Размер пенсии назначается на основании так называемой «фиксированной платы» (далее — ФП). На январь 2020 года она составила 5 686,25 руб. Лицам, получившим инвалидность после инсульта, согласно установленной группе полагается:
- III группа — 50% ФП, что равно 2 846,13 ₽;
- II группа — 100% ФП = 5 686,25 ₽;
- I группа — 200% ФП = 11 372,50 ₽.
Эта сумма может быть увеличена, если инвалид содержит иждивенцев, живет или имеет трудовой стаж на Крайнем Севере. В некоторых населенных пунктах выплачивается дополнительная муниципальная помощь. Этот момент нужно уточнять у городских властей.
Размер фиксированной выплаты периодически пересматривается и индексируется. Повышение обычно составляет порядка 300 рублей в год.
Людям среднего и преклонного возраста, которые перенесли инсульт, категорически противопоказаны:
- тяжелые физические нагрузки;
- высокая физическая активность;
- стрессы;
- резкие перепады температуры;
- контакт с токсическими веществами;
- вибрационные нагрузки;
- работа в положении, при котором голова или корпус долгое время находятся под наклоном.
При выборе места работы нужно учитывать все эти рекомендации, а также индивидуальные особенности состояния больного.

После инсульта трудоустроенный пациент получает больничный на 4 месяца. Спустя этот срок можно обращаться в Медико-судебную экспертизу (МСЭ) для получения инвалидности.
Безработный гражданин может начинать процесс сразу после выписки. Даже если он обратится в МСЭ через 2 или 3 месяца после инсульта, в освидетельствовании ему не откажут.
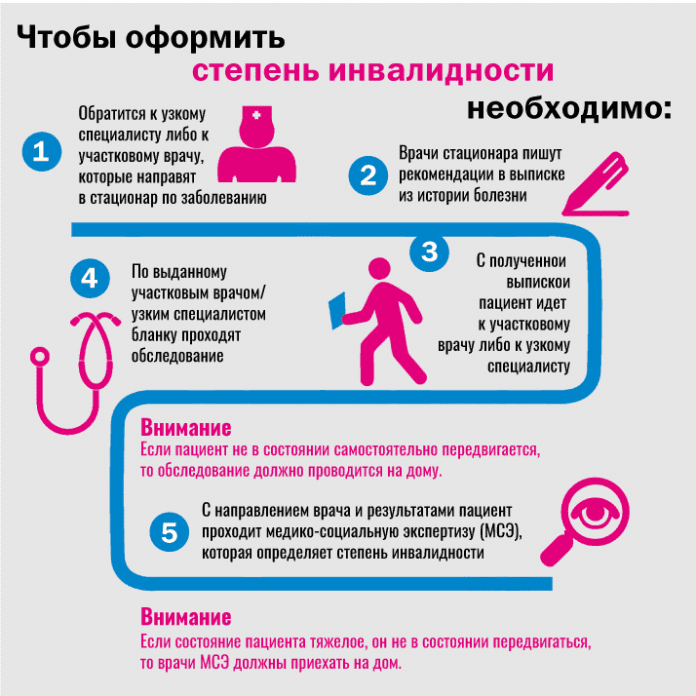
Для установления инвалидности после инсульта нужно сделать следующее:
- Обратиться в свою поликлинику. Рассказать терапевту о желании получить инвалидность после инсульта и имеющихся на данный момент симптомах.
- По специальному направлению врача пройти обследование у эндокринолога, кардиолога, отоларинголога, психиатра.
- Сдать кровь, мочу на анализы, сделать рентгенограмму черепа, УЗИ Доплера, ЭКГ, МРТ/КТ, УЗДГ сосудов. Также терапевт может назначить некоторые дополнительные исследования по индивидуальным показаниям пациента.
- Со всеми данными и направлением терапевта прийти на прохождение Медико-социальной экспертизы. При себе иметь паспорт.
- Написать заявление о желании оформить инвалидность.
- Пройти личный осмотр комиссии МСЭ. Членам комиссии нужно подробно и без стеснения рассказать обо всех имеющихся проблемах со здоровьем. Эти данные будут учтены во время принятия решения.
Перед тем, как оформить инвалидность после инсульта, настройтесь, что процесс будет долгим! Справки следует собирать тщательно. Проходить всех означенных в направлении специалистов — обязательно.
Процесс оформления инвалидности можно начать уже в стационаре — при соответствующих показаниях — или после выписки. Медэкспертиза лежачих пациентов проводится на дому.
Соблюдение порядка оформления инвалидности — не гарантия 100% положительного решения МСЭ. Комиссия может постановить, что состояние обратившегося гражданина удовлетворительно. Он способен работать и обеспечивать себя сам. В этом случае в присвоении группы инвалидности откажут.
При несогласии пациента или ухаживающих за ним родственников решение местной МСЭ можно оспорить в Федеральном бюро МСЭ. Туда необходимо передать свои медицинские справки, постановления, копию паспорта, заявление. Дела в этой организации рассматриваются в течение 30 суток.
Отрицательный вердикт Федерального бюро можно также опротестовать, но уже через суд. Постановление этой инстанции является окончательным. Пересмотру не подлежит.
Отказ МСЭ 100% законен в двух случаях:
- Состояние пациента не соответствует критериям ни одной группы инвалидности.
- Комиссия обнаружила фиктивные справки.
Во втором случае заявитель может быть привлечен к уголовной ответственности за подделку документов (ст. 327 УК РФ).
Привлечь к ответственности можно и самих членов комиссии. Поводом для обращения в суд является откровенно хамское отношение к больному или игнорирование предоставленных им документов.

Пациент не согласен с тем, какая группа инвалидности после инсульта ему была присвоена, либо он вовсе получил отказ. Первое заявление на обжалование нужно подать в ту же комиссию. Повторное освидетельствование и пересмотр дела будет произведен в течение месяца.
Второе заявление подается в вышестоящий орган, Федеральное бюро МСЭ. При третьем обращении — на этом раз в суд — придется нанять адвоката и заручиться результатами освидетельствования, полученными в независимом медицинском центре.
Граждане, перенесшие инсульт в пенсионном возрасте, проходят процесс восстановления гораздо хуже молодых больных. 100% возвращение к состоянию, которое было до инсульта, случается крайне редко. Ввиду этого пенсионный возраст почти в 80% случаев становится критерием для присвоения пожизненной инвалидности.
Внимание! После получения положительного решения МСЭ пенсионеру-инвалиду нужно подать запрос в ПФР для доначисления пенсии по инвалидности. Там же ему будут назначены льготы.
Своя процедура оформления есть и у лежачих больных. Поскольку прикованный к постели пациент не может лично явиться в МСЭ, он назначает представителя. Вместе с нотариусом представитель приходит домой к больному. На месте составляется и подписывается доверенность.
Медицинское освидетельствование лежачего больного после инсульта может происходить по двум сценариям:
- Члены комиссии приходят домой к пациенту и производят осмотр.
- Больного перевозят в стационар и там проводят обследование.
Согласно Законодательству РФ, инвалиды всех групп должны регулярно проходить повторное медицинское освидетельствование. При III и II группе — ежегодно. При I — каждые 2 года. Если этого не делать, инвалидность будет автоматически снята.
При повторном освидетельствовании комиссия МСЭ может выявить улучшения в состоянии пациента. В этом случае будет подниматься вопрос о переходе на более «легкую» группу (I→II, II→III) или полной отмене инвалидности. При несогласии с вердиктом следует также обращаться в Федеральное бюро МСЭ для опротестования.
В противоположном случае — когда выявлены ухудшения или состояние вообще не изменилось — после 4-х лет присваивается бессрочная инвалидность.
Таковы основные условия присвоения групп инвалидности после инсульта, размеры материальной помощи, сроки повторных освидетельствований и способы опротестования отрицательных решений.

Смотрите фотографии сделанные в наших пансионатах. Фотографий много и смотреть их интересно!

Живые видеоролики из наших пансионатов. Большая коллекция для просмотра!
Источник
Ишемический инсульт — это внезапное нарушение тканей головного мозга, возникшее из-за нарушения мозгового кровообращения. Важно вовремя определить течение заболевания и получить лечение. Риск возникновения зависит от образа жизни, наследственности, пола и возраста пациента, а также наличия хронических заболеваний. Заранее следует знать, что такое ишемический инсульт, его симптомы, последствия и лечение. При первых же признаках болезни необходимо обратиться к врачу.

Что такое ишемический инсульт
Ишемическим инсультом считается нарушение мозгового кровообращения, которое возникает из-за закупорки сосудов тромбами, в результате чего поступление крови к тому или иному отделу головного мозга затрудняется или совсем прекращается. Паталогическое состояние сопровождается размягчением участков мозговых тканей — инфарктом мозга.
Классификация
Есть несколько классификаций ишемического повреждения головного мозга в зависимости от разных аспектов и локализации зоны инфаркта. Они различаются:
- по темпу формирования и продолжительности неврологического повреждения;
- по тяжести состояния пациента;
- по патогенезу;
- по локализации инфаркта головного мозга.
Мнение эксперта
Автор: Георгий Романович Попов
Врач-невролог, кандидат медицинских наук
Ишемический инсульт возникает по причине временного нарушения проходимости кровеносных сосудов головного мозга в результате гипертонических приступов, атеросклероза. Это одно из патологических состояний, требующих немедленной госпитализации больного.
В соответствии с симптоматикой врачи быстро определяют тип заболевания:
- правосторонний инсульт характеризуется полным параличом всей левой стороны тела;
- левосторонний — параличом правой стороны тела, нарушением функции речи, способности ее восприятия;
- стволовой протекает в стволе головного мозга, поражение распространяется на центры, отвечающие за зрительную, дыхательную функции и работу сердца. Из симптомов следует отметить раскоординацию движений, головокружение;
- мозжечковый определяется нарушением координации, приступами головокружения, онемением лицевых мышц.
Последствия ишемического инсульта всегда тяжелые. К основным из них относятся расстройства психики, нарушение чувствительности в мышцах конечностей, двигательной функции и речи, глотания, координации. До 10% пациентов после инсульта страдают от эпилепсии. Врачи Юсуповской клиники проводят быстрое обследование пациентов с подозрением на ишемический инсульт. На основании поставленного диагноза назначается комплексная терапия с применением современной аппаратуры, инновационных и традиционных методов.
Стадии ишемического инсульта
Всего врачи выделяют четыре стадии завершенного ишемического инсульта:
- Острейший период приходится на первые трое суток с момента начала приступа. В первые же минуты развивается характерная заболеванию симптоматика: слабость, частичный паралич тела, головные боли и дезориентация в пространстве, рвота, тошнота, рябь в глазах, головокружение. У больного в этот период наблюдается нарушение слуха и речи, спазмы и расслабление мышц. Если симптомы самостоятельно прошли в течение суток, то диагностируется ишемическая атака.
- Острый период определяется временным промежутком между третьими и 21-ми сутками с начала заболевания. Основные перечисленные признаки ишемического инсульта постепенно сходят на нет.
- Период раннего восстановления начинается на 21 сутки с начала инсульта и длится до 6-ти месяцев. Если во время этой стадии ведется активное восстановление, то ранее утерянные функции возвращаются практически полностью.
- Период позднего восстановления приходится на промежуток с 6-го месяца до 24-го месяца с момента приступа. Функции организма при должной реабилитации продолжают активно восстанавливаться до максимального предела. В случае если некроза не произошло, функциональность можно восстановить полностью.
Причины и факторы развития опасного для жизни состояния
Факторы риска для сердечных и сосудистых заболеваний во многом схожи. Условно их можно разделить на внутренние и внешние.
Внутренними факторами считаются:
- сахарный диабет;
- избыточная масса тела;
- пол, так как выявлено, что у мужчин болезнь наблюдается в несколько более раннем возрасте, чем у женщин;
- возраст, так как у пожилых людей инсульт диагностируется чаще;
- наследственность, проявляющаяся в наличии гипертонии, инсульта, инфаркта в анамнезе у ближайших родственников.
К внешним факторам риска относятся:
- Климат и время года. Наблюдается прямая зависимость ишемического инсульта от времени года и погодных условий. Самые неблагоприятные периоды — это зимнее и весеннее время года, когда часто происходит резкая смена погоды, выпадает большое количество осадков, колеблется атмосферное давление и температура воздуха. Именно в такие моменты и учащаются нарушения мозгового кровообращения.
- Курение. Пагубная привычка удваивает риск возникновения заболеваний сердца и сосудов. Из-за влияния никотина и множества других веществ изменяется состав крови, повышается артериальное давление и учащается сердцебиение. Сердце курящего человека делает больше сокращений, чем некурящего, что приводит к преждевременному изнашиванию сердечной мышцы.
- Малоактивный образ жизни. Недостаточная физическая активность пагубно сказывается на здоровье человека, ведет к ожирению, развитию артериальной гипертонии, сахарного диабета, многократному превышению уровня холестерина, что способствует образованию холестериновых бляшек и тромбов, увеличивающих риск нарушения кровообращения в головном мозге.
- Регулярное употребление алкоголя. Чаще всего инсульты у молодых людей случались в тот момент, когда они находились в состоянии алкогольного опьянения. Систематическое употребление алкоголя в большом количестве ведет к возникновению кровоизлияний в мозг и инфаркту мозга.
- Эмоциональное перенапряжение. Перенапряжение нервной системы изменяет биохимический состав крови, уровень содержания электролитов и приводит к кислородному голоданию сосудистой стенки, что грозит последующими изменениями.
Симптомы ишемического инсульта
Самым явным и первым предвестником ишемического инсульта является резкое увеличение артериального давления. Дальнейшие симптомы ишемического инсульта развиваются очень быстро. Самые типичные симптомы ишемического мозгового инсульта:
- потеря ясности речи;
- нарушение координации в пространстве;
- слабость мышц.
Нарушения в опорно-двигательной системе сигнализируют о поражении головного мозга, которое случилось из-за закупорки мозговой артерии. Кроме типичных симптомов, у больного могут наблюдаться:
- внезапные и сильные головные боли;
- тошнота;
- рвота;
- головокружение.
Однако нарушения речи и координации возникают стремительно. Именно по ним зачастую и диагностируют заболевание, лечение которого должно начаться моментально. Обязательно стоит знать симптомы ишемического инсульта сердца, так как последствия могут быть плачевны.
Диагностика и дифференциальная диагностика
Для правильного подбора лечебной тактики большое значение имеет ранняя диагностика
ишемического и геморрагического инсульта. Стоит учитывать, что точная клиническая диагностика характера заболевания возможна только в 70% случаев. Чтобы выявить наличие очагов геморрагического повреждения, проводится сбор анамнеза пациента, полный осмотр, анализ крови, кардиограмма, УЗИ сердца и экстракраниальных артерий, магнитно-резонансная томография, компьютерная диагностика и транскраниальная допплерография.
Догоспитальная диагностика
Догоспитальная диагностика занимает первое место в определении состояния пациента. В первую очередь оценивается состояние сосудов и сердца, дыхательные функции. При неврологическом осмотре доктор уточняет уровень сознания, проводит типическую диагностику очаговых поражений головного мозга.
Инструментальная диагностика
Во время острого периода ишемического инфаркта головного мозга проводится магнитно-резонансная томография, так как метод считается наиболее эффективным в плане ранней визуализации. На стандартной томограмме уже в первые сутки наблюдения становятся видимыми более 80% ишемических изменений.
При компьютерной томографии зону пониженной плотности можно обнаружить через 12-24 часа с момента развития заболевания. При меньшей давности болезнь обнаруживается менее чем в половине случаев. Лакунарные инфаркты и инфаркты в мозговом стволе часто не обнаруживаются на бесконтрастной компьютерной томографии даже на 3-5 сутки.
Дифференциальная диагностика различных видов инсульта
В медицине дифференциальная диагностика — это способ исключения заболевания, неподходящего по симптомам и факторам. При данном методе может потребоваться провести люмбальную пункцию. Проводится она только при отсутствии противопоказаний, таких как смещение срединных структур более чем на 5 мм. Их можно увидеть при помощи компьютерной томографии или магнитно-резонансной томографии. При ишемическом инсульте спинномозговая жидкость прозрачная, содержит нормальное количество белка и других клеточных элементов.
Лечение ишемического инсульта
При лечении ишемического инсульта необходимо действовать быстро и четко. При остром периоде заболевания пациента необходимо срочно госпитализировать.
Первая помощь больному
До прибытия специалистов скорой медицинской помощи необходимо:
- Положить больного на высокие подушки.
- Открыть окно, чтобы был приток свежего воздуха, расстегнуть воротник рубашки, снять тугую одежду, ремень, пояс.
- Измерять артериальное давление при помощи тонометра. Если оно повышено, необходимо дать привычное пациенту лекарство или опустить его ноги в теплую воду.
- Больной должен принять лекарства, защищающие нервные клетки. Например, средства-матаболиты мозговой активности.
Стоит запомнить, что при остром инсульте запрещается принимать любые сосудорасширяющие средства. Под их воздействием просветы сосудов в неповрежденных участках головного мозга становятся больше, в результате чего кровь стремится охватить все зоны, а в поврежденных начинается кислородное голодание.
Медикаментозная терапия
Лечение ишемического инсульта в первую очередь должно быть направлено на восстановление поврежденных участков головного мозга и защиту нервных клеток. Восстановление происходит при помощи такой группы препаратов, как нейропаранты. Здоровые нервные клетки защищаются нейропротекторами. Некоторые медикаменты объединяют в себе оба этих эффекта, поэтому их можно применять при комплексной терапии ишемического инсульта.
Помимо лечения нервных тканей, важно также уделить внимание тем болезням, которые способны спровоцировать заболевание повторно. Пациент должен пройти полный комплекс исследований, направленных на контроль опасных заболеваний.
Еще до госпитализации от врачей скорой помощи пациент получает базовую терапию, которая продолжается в приемном покое. Она необходима для стабилизации состояния больного и поддержки работоспособности систем, органов. Терапия включает в себя:
- Контроль температуры тела. При превышении значения 37,5°C применяются препараты из группы анальгетиков-антипиретиков.
- Купирование головной боли. Для снятия болевых ощущений вводятся медикаменты нестероидные противовоспалительные.
- Снятие судорог, если присутствуют.
- Поддержание водно-электролитного баланса при помощи введения растворов, поддерживающих осмотическое давление крови.
- Контроль и корректировка деятельности сердца.
- Коррекция артериального давления.
- Контроль содержания глюкозы в крови.
Специфическим лечением после ишемического инсульта является антикоагулянтная и тромболитическая терапия.
Препараты при ишемическом инсульте
Лечение заболевания основывается на препаратах, разжижающих кровь и растворяющих тромбы. Разжижение тромбов уменьшает уровень повреждения мозговой ткани при обширном инсульте, а также позволяет улучшить дальнейший прогноз относительно здоровья пациента. Проводить медикаментозную терапию имеет смысл в первые часы после приступа. Что принимать через год после ишемического инсульта, определяет лечащий врач.
Операция
В случае если ишемический инсульт сердца диагностирован, лечение может включать в себя даже оперативное вмешательство. Например:
- анатомическое шунтирование;
- установку стент-графтов в сонной артерии;
Одним из самых распространенных способов уменьшить негативные последствия инсульта является тромболизис. При ангиографии медикамент вводится в место образования тромба. Таким образом закупорка исчезает, а нормальное кровообращение восстанавливается.
Дополнительно применяются лекарственные средства, которые многократно улучшают обменные процессы в головном мозге. Поэтому лечение ишемического инсульта проходит эффективнее и быстрее. Если заболевание диагностировано вовремя и больной получил своевременную медицинскую помощь, то присутствует высокий шанс, что необратимые повреждения головного мозга еще не произошли.
Особенности питания
Пациент, перенесший острый ишемический инсульт, очень слаб в первое время. Поэтому даже обычный прием пищи или питье требует огромных усилий. Примерно первые три недели пациента кормят в лежачем или полулежачем положении. Питание стоит начинать с протертых вязких каш или супов, овощных пюре. Затем рацион можно постепенно расширять.
Основные принципы питания пациента после инсульта:
- дается легкоусвояемая пища, которая не требует особых энергозатрат при переваривании;
- еда должна быть питательной, но низкокалорийной;
- продукты не должны содержать холестерин, или их количество должно быть минимально;
- запрещается к употреблению горячая или холодная пища, все блюда должны быть теплыми или комнатной температуры;
- рекомендуется выпивать от 1,5 до 2 литров чистой воды, чтобы водно-электролитный баланс был в норме;
- объем порции стоит уменьшить, но количество приемов пищи увеличить;
- запрещается употребление алкоголя или курение.
Чтобы восстановление произошло быстрее, организм необходимо пополнять макро- и микроэлементами, витаминами. Рацион больного после перенесенной патологии должен состоять из:
- Овощей и фруктов. Именно в них содержится большое количество витаминов. Ежедневно их нужно употреблять примерно 400 грамм. Особого внимания заслуживают морковь, баклажаны, капуста, огурцы, томаты, свекла, тыква, яблоки, бананы, сливы, персики. Предпочтительнее употреблять их в запеченном или отварном виде, в небольшом количестве допускается есть в сыром виде.
- Свежевыжатые соки, натуральные морсы, отвары трав и шиповника, зеленый и некрепкий черный чай — это главные виды напитков, которые должны содержаться в рационе.
- Молочные блюда. О запорах помогут забыть творог и кисломолочные блюда. При этом запрещается принимать жирные молочные продукты: сгущенное молоко, сыр, сливки. Молочные продукты допускается употреблять 2-3 раза в неделю.
- Нежирная отварная рыба. Несколько раз в неделю в рацион следует включать лосося, скумбрию, сардину, щуку, треску, окуня, камбалу, навагу.
- Мясные продукты. Мясо способствует восстановлению нервных клеток и помогает набрать мышечную массу. Внимания заслуживает индейка, кролик, курица и телятина.
- Яйца. Рекомендуется применять 3-4 штуки в неделю.
Продукты, которые необходимо подвергать тепловой обработке, следует запекать или варить. Можно готовить на пару, но стоит отказаться от жареной пищи.
Запрещается употреблять супы, приготовленные на рыбном или мясном бульоне и содержащие бобовые продукты. Каши и овощи допускается заправлять растительным маслом.
Чтобы добавить блюду пикантности можно положить такие приправы, как:
- мята;
- розмарин;
- петрушка;
- лавровый лист;
- лимон;
- хмели-сунели;
- сушеные листья смородины, вишни.
Из сладостей допускается мармелад и галетное печенье. В рацион можно включить хлеб I и II сорта.
Реабилитация
Не все знают, что делать после ишемического инсульта. В период восстановления максимально важны первые три месяца после заболевания. Реабилитация обязательно должна быть комплексной. Она может включать в себя:
- восстановление опорно-двигательных функций;
- восстановление речевой и глотательной функций;
- правильный рацион, соответствующий требованиям;
- регулярный контроль артериального давления и лекарственную терапию;
- симптоматическое лечение;
- возвращение контроля органам малого таза;
- лечение депрессивного состояния при помощи опытного психолога.
Массаж, мануальная терапия и пассивные нагрузки
Эти вспомогательные меры направлены преимущественно на восстановление опорно-двигательной системы и работы внутренних органов. Регулярные сеансы помогут купировать головные боли, головокружения и проблемы с желудочно-кишечным трактом.
Лечебно-оздоровительные упражнения
Лечебная физкультура эффективна при реабилитации больных и инвалидов, а также для профилактики повторного развития заболевания. Упражнения проводятся под контролем лечащего врача.
Физиотерапия
Физиотерапия подразумевает лечебное использование различных физических средств: движения, тепла, жидкости и т.д. Метод оказывает мягкое воздействие на организм, стимулируя восстановительные процессы. Благодаря совокупности приемов происходит расслабление зажатых мышц, восстановление подвижности позвонков и нормализация состояния межпозвоночных дисков.
Профилактика
Чтобы избежать повторных инсультов, следует вести здоровый образ жизни, ограничить содержание в рационе жирных и жареных продуктов. В целях профилактики рекомендуется применять антиаритмические препараты, а чтобы предупредить образование тромбов, назначается применение антикоагулянтов. Препараты может назначить только лечащий врач, самолечение в данном случае недопустимо.
Профилактика поможет свести риск возникновения заболевания к минимуму.
Лучше заранее знать все про ишемический инсульт, чтобы избежать его. Также важно хорошо изучить симптомы ишемического инсульта, чтобы вовремя начать лечение.
Источник
