Инфаркта миокарда и артериальная гипертензия

В большинстве случаев артериальная гипертензия и инфаркт миокарда тесно взаимосвязаны. Оба заболевания поражают сердечно-сосудистую систему. Гипертония в стадии декомпенсации приводит к тяжелым осложнениям, отражающимся на состоянии мозга, сердца и почек. Это обусловлено патофизиологией гемодинамики. Предынфарктное состояние является прямым последствием стойкого повышения АД. Диагностика сердечно-сосудистых патологий проводится с помощью лабораторных и инструментальных методов. Лечение обязательно включает прием гипотензивных препаратов и пожизненный контроль цифр артериального давления.

Артериальная гипертензия и инфаркт миокарда: основная взаимосвязь
При высоком АД меняется гемодинамика. Нагрузка на сердце повышается, оно начинает работать на износ. При этом страдают коронарные сосуды, кровоснабжающие сердечную мышцу. Когда на фоне гипертонии развивается атеросклероз, а бляшки закупоривают сосудистый просвет, количество крови, проходящее через него, снижается. Развивается кислородное голодание миокарда. Если ишемия длительная или перекрыто кровоснабжение большого участка сердечной мышцы, возникает инфаркт.
Инфарктное состояние является крайней степенью ишемической болезни, возникающей на фоне артериальной гипертонии. При нем происходит некроз участка миокарда.
Вернуться к оглавлению
Причины инфаркта при гипертензии
К ним относятся:
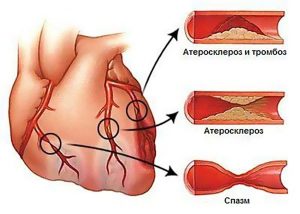 Спазм сосудов, атеросклероз, тромбоз часто приводят к серьезной патологии.
Спазм сосудов, атеросклероз, тромбоз часто приводят к серьезной патологии.
- Нарушение реологии крови. Когда на фоне высоких цифр систолического и диастолического артериального давления меняется гемодинамика, возникает недостаток кровоснабжения сердечной мышцы.
- Ишемия. При дефиците кровоснабжения миокарда через коронарные сосуды возникает его кислородное голодание.
- Атеросклероз. Образование атеросклеротических бляшек в сосудистом русле всегда сопровождает гипертонию.
- Рефлекторные спазмы. Высокое давление приводит к спазмированию сосудов, уменьшению их просвета и резкому нарушению кровоснабжения сердца.
Вернуться к оглавлению
Механизм развития
При гипертонии наблюдаются изменения во всех органах и системах. Она затрагивает головной мозг, кровеносное русло, почки и сердце. Сердечная мышца, выполняя функцию насоса, вынуждена с удвоенной силой нагнетать кровь в большой и малый круги кровообращения. Орган постепенно изнашивается. К этому добавляется, развившаяся на фоне гипертензии, коронарная недостаточность. Хроническая ишемия и постоянные скачки давления приводят к острому нарушению кровоснабжение миокарда и развитию его некроза. Этим термином медики обозначают отмирание определенного участка сердечной мышцы с выпадением ее функции.
Вернуться к оглавлению
Симптомы коронарного синдрома
Для инфаркта характерна такая клиническая симптоматика:
 Клиническим симптомом при патологическом состоянии является повышенное выделение липкого, холодного пота.
Клиническим симптомом при патологическом состоянии является повышенное выделение липкого, холодного пота.
- Внезапная боль за грудиной. Она похожа на стенокардию и иррадирует в шею, спину, правую или левую руку и челюсть. Болезненные ощущения носят приступообразный характер.
- Гипергидроз. У пациента появляется повышенная потливость. Пот холодный, липкий.
- Страх смерти. Это естественная реакция на нарушение гемодинамики, когда мозг недополучает достаточное количество кислорода, человек впадает в панику.
- Отсутствие купирования симптомов при приеме «Нитроглицерина».
- Специфическая поза. Пациент пытается сесть, опираясь на руки, и немного наклоняет туловище вперед. Так ему легче дышать.
- Синюшность кончиков пальцев и носогубного треугольника. При нарушениях кровообращения возникает цианоз этих участков.
- Потеря сознания. Если некрозом охвачен обширный участок сердечной мышцы, человек способен впадать в беспамятство.
Вернуться к оглавлению
Диагностические мероприятия
Для диагностики болезни проводятся такие лабораторные и инструментальные методики обследования:
- Общий анализ крови. Его данные показывают повышение количества лейкоцитов и скорости оседания эритроцитов.
- Биохимия крови. На анализе отмечается повышение трансаминаз, а именно аланинаминотрансферазы и аспартатаминотрансферазы. Рост концентрации ферментов свидетельствует о некрозе.
- Определение уровня креатинфосфокиназы. Этот специфический анализ является «золотым стандартом» при инфарктах.
- Электрокардиография. На электрокардиограмме при положительном диагнозе будут отмечаться специфические комплексы со смещением сегмента ST.
- Эхокардиография. На экране видно нарушение деятельности сердца, отображенное в ультразвуковом режиме.
- Тонометрия. При ней отмечаются сниженные цифры систолического и диастолического артериального давления вследствие недостаточной насосной функции миокарда.
Вернуться к оглавлению
Лечение патологии и дальнейшее ведение пациентов
С лечебной целью применяется медикаментозная терапия и коррекция образа жизни больных, перенесших инфаркт. Им рекомендуется прием антикоагулянтов, антиагрегантов и тромболитиков. Эти препараты уничтожают образовавшиеся в коронарных сосудах тромбы и предотвращают формирование новых. Пациенту выписывают диуретики. Эти мочегонные лекарства помогают выводить из организма лишнюю воду, чем снижают нагрузку на сердце. В схему лечения обязательно включают гипотензивные препараты. Среди них предпочтение отдают комбинированным формам бета-адреноблокаторов, ингибиторов ангиотензинпревращающего фермента и блокаторам кальциевых каналов. Рекомендации по изменению образа жизни включают диетическое питание и умеренную физическую активность.
Источник
Гипертония (повышенное артериальное давление) – это наиболее распространенное хроническое заболевание, лидирующий фактор риска в развитии инсультов, инфаркта миокарда, повреждений сосудов, почек, потери зрения и других опасных заболеваний.
Чтобы продвинуть кровь по разветвленной системе артерий и вен, необходимо затратить определенную силу. Сила, воздействующая на стенки сосудов и есть то, что мы называем давлением. Уровень артериального давления у различных людей меняется и зависит от их активности. Например, сердцу нет необходимости работать быстро, когда Вы отдыхаете. Если же Вы выполняете физическую работу или занимаетесь спортом, требуются большие объемы крови для снабжения мышц кислородом, и артериальное давление повышается.
к содержанию ↑
Артериальная гипертензия и инфаркт миокарда: основная взаимосвязь
При высоком АД меняется гемодинамика. Нагрузка на сердце повышается, оно начинает работать на износ. При этом страдают коронарные сосуды, кровоснабжающие сердечную мышцу. Когда на фоне гипертонии развивается атеросклероз, а бляшки закупоривают сосудистый просвет, количество крови, проходящее через него, снижается. Развивается кислородное голодание миокарда. Если ишемия длительная или перекрыто кровоснабжение большого участка сердечной мышцы, возникает инфаркт.
Инфарктное состояние является крайней степенью ишемической болезни, возникающей на фоне артериальной гипертонии. При нем происходит некроз участка миокарда.
к содержанию ↑
Причины инфаркта при гипертензии
К ним относятся:
 Спазм сосудов, атеросклероз, тромбоз часто приводят к серьезной патологии.
Спазм сосудов, атеросклероз, тромбоз часто приводят к серьезной патологии.
- Нарушение реологии крови. Когда на фоне высоких цифр систолического и диастолического артериального давления меняется гемодинамика, возникает недостаток кровоснабжения сердечной мышцы.
- Ишемия. При дефиците кровоснабжения миокарда через коронарные сосуды возникает его кислородное голодание.
- Атеросклероз. Образование атеросклеротических бляшек в сосудистом русле всегда сопровождает гипертонию.
- Рефлекторные спазмы. Высокое давление приводит к спазмированию сосудов, уменьшению их просвета и резкому нарушению кровоснабжения сердца.
к содержанию ↑
Лечение патологии и дальнейшее ведение пациентов
С лечебной целью применяется медикаментозная терапия и коррекция образа жизни больных, перенесших инфаркт. Им рекомендуется прием антикоагулянтов, антиагрегантов и тромболитиков. Эти препараты уничтожают образовавшиеся в коронарных сосудах тромбы и предотвращают формирование новых. Пациенту выписывают диуретики. Эти мочегонные лекарства помогают выводить из организма лишнюю воду, чем снижают нагрузку на сердце. В схему лечения обязательно включают гипотензивные препараты. Среди них предпочтение отдают комбинированным формам бета-адреноблокаторов, ингибиторов ангиотензинпревращающего фермента и блокаторам кальциевых каналов. Рекомендации по изменению образа жизни включают диетическое питание и умеренную физическую активность.
Норваск является антагонистом медленных каналов кальция. Главным рабочим веществом этого средства является амлодипин. Он представляет собой производное такого вещества, как дигидропиридин.
Это средство обладает выраженным противогипертензивным и противоангинальным действием. Поэтому его применяют не только для лечения гипертонии.
к содержанию ↑
Механизм развития
При гипертонии наблюдаются изменения во всех органах и системах. Она затрагивает головной мозг, кровеносное русло, почки и сердце. Сердечная мышца, выполняя функцию насоса, вынуждена с удвоенной силой нагнетать кровь в большой и малый круги кровообращения. Орган постепенно изнашивается. К этому добавляется, развившаяся на фоне гипертензии, коронарная недостаточность. Хроническая ишемия и постоянные скачки давления приводят к острому нарушению кровоснабжение миокарда и развитию его некроза. Этим термином медики обозначают отмирание определенного участка сердечной мышцы с выпадением ее функции.
Артериальное давление регулируется сложными нервными и гормональными механизмами и может значительно меняться в течение дня. Как правило, давление более низкое, когда Вы спите и, напротив, повышается во время бодрствования или стресса. Если Вы напуганы или раздражены, ваши надпочечники вырабатывают гормон стресса – адреналин. Этот гормон заставляет сердце биться сильнее и чаще, в результате давление повышается и больше крови притекает к мышцам. Показатели давления принято обозначать двумя цифрами: 120 на 80 или 120/80. Большая цифра называется систолическим давлением и обозначает наивысшее давление крови на стенку сосуда после сердечного удара. Меньшая цифра, называемая диастолическим давлением, обозначает давление крови в период покоя, в перерывах между ударами сердца. Давление свыше 140/90 считается признаком гипертонии.
к содержанию ↑
Причины гипертонии
В более 90% случаев истинную причину гипертонии выявить не удается. В таком случае врач говорит о первичной или эссенциальной гипертонии. Некоторые исследователи считают, что провоцирующими факторами эссенциальной гипертонии являются гормональный дисбаланс, реабсорбция соли в почках или/и наличие в крови сосудосуживающих веществ. Эти изменения могут быть обусловлены как генетически, так и факторами жизни человека, например, обильной солевой диетой. Около 10% пациентов имеют гипертонию как результат другого заболевания или как побочный эффект применяемых лекарств. Такой тип гипертонии называется вторичной гипертонией.
К наиболее распространенным причинам вторичной гипертонии относятся следующие:
- – Болезни почек.
- – Реноваскулярная гипертензия.
- – Опухоль надпочечников.
- – Феохромоцитома.
- – Побочное действие лекарств.
- – Повышение давления во время беременности.
Последний тип гипертонии может развиться в последние три месяца беременности и является частью позднего токсикоза. В норме давление в период беременности несколько снижено и составляет примерно 90-100/70-75. Если же показатели давления поднимаются выше 135-140/85-90, необходимо назначить соответствующую терапию.
к содержанию ↑
Как диагностируют гипертонию
Диагноз гипертонии обычно не ставится после одного только измерения показателей давления, за исключением тех случаев, когда показатели слишком высоки, например, свыше 170-180/105-110. Обычно проводят серию измерений в течение определенного периода времени, чтобы полностью подтвердить диагноз. Необходимо также принимать во внимание и те обстоятельства, во время которых проводятся измерения артериального давления. Как правило, показатели давления увеличиваются под воздействием стресса, после выпитой чашки кофе или выкуренной сигареты, “гипертония белого халата”, вызванная страхом пациента перед заболеванием или перед доктором.
Высокое диастолическое давление, например 110 или 115 мм.рт.ст., свидетельствует о необходимости немедленной терапии. У пожилых людей иногда встречается особый вид гипертонии, так называемая “изолированная систолическая гипертония”. При этом показатели систолического давления равны или превышают 140 мм.рт.ст., а показатели диастолического давления остаются ниже 90 мм.рт.ст. Как говорят кардиологи, такой вид гипертонии является опасным фактором риска в развитии инсультов и сердечной недостаточности.
Кроме измерения артериального давления необходимо проверить изменения со стороны других органов, если показатели давления находятся на уровне высоких цифр.
- Осмотр глазного дна. Используя яркий поток света, врач офтальмолог исследует глазное дно специальным прибором – офтальмоскопом, при помощи которого можно видеть изменения в сосудах (сужение или расширение). Можно увидеть мельчайшие геморрагии, которые свидетельствуют о повышенном артериальном давлении.
- Оценка сердечной деятельности. Выслушивание при помощи стетоскопа шумов в сердечном ритме, а также измерение размеров сердца при помощи пальпации. Использование электрокардиограммы, помогает исследовать электрическую активность сердца и также оценить его размеры.
- Исследование мочи для исключения почечной инфекции, исследование крови на сахар и холестерин.
Почки, кровеносные сосуды и глазное дно являются органами-мишенями для высокого артериального давления.
к содержанию ↑
Осложнения при гипертонии
- Нарушения со стороны артерий. Высокое артериальное давление значительно способствует процессам огрубения артерий от аорты до артериол. Увеличивающееся давление на внутренние стенки сосудов способствует их большей восприимчивости к накоплению жировых элементов. Этот процесс известен под названием атеросклероз сосудов. Впоследствии развитие атеросклероза приводит к сужению просвета артерий и стенокардии (грудной жабы). Сужение артерий в ногах может вызывать такие симптомы, как боль и скованность при хождении. Это заболевание называется перемежающаяся хромота.
- Тромбоз – еще одна распространенная форма осложнений, наблюдающихся в артериях, измененных гипертонией. Аневризма – это выпячивание стенки артерии (подобно выпиранию наиболее тонкого места в воздушном шарике). Со временем аневризма может разорваться, что приводит к опасным последствиям: внутренним кровотечениям, мозговым кровотечениям и инсультам.
- Нарушения со стороны сердца. Повышенное давление заставляет сердечную мышцу работать в усиленном режиме, чтобы обеспечить адекватное снабжение тканей кислородом. Такая работа приводит к увеличению размеров сердца.
- Нарушения мозгового кровообращения.
- Нарушения со стороны почек.
- Нарушения со стороны зрения.
к содержанию ↑
Медикаментозная терапия
Множество пациентов пренебрегают профилактикой гипертонии и здоровым образом жизни, немало людей остается с невыявленным заболеванием, и несколько миллионов больных с диагнозом гипертония не получают адекватного лечения.
Большинство пациентов, однако, считают, что использование лекарств снизит их качество жизни и приведет к развитию серьезных побочных эффектов, начиная от депрессии и заканчивая импотенцией. Фактически все лекарства, включая аспирин, обладают побочным действием, однако исследования показали, что при применении препаратов, понижающих давление, побочные эффекты наблюдаются всего лишь у 5-10% пациентов.
к содержанию ↑
Немедикаментозная терапия
Уменьшите потребление соли с пищей. Еще в начале 20 века врачи установили, что уменьшение потребления соли снижает показатели артериального давления. В настоящее время известно, что только у определенной группы людей (так называемой соль-чувствительной группы) употребление в пищу соли вызывает повышение давления. Под эту категорию попадает только одна треть больных гипертонией.
Обычно наша пища содержит около 10-15 грамм соли каждый день (3-4 чайные ложки). Это значительно превышает норму. Попытайтесь снизить количество употребляемой соли до 4-6 граммов в день (1-1/2 чайные ложки). Сделать это можно следующим образом:
- Избегайте употребления соленой пищи – орешков, кетчупа, жареного мяса.
- Используйте меньшее количество соли при приготовлении пищи, по возможности заменяя ее другими специями.
- Постарайтесь недосаливать пищу во время еды.
- Используйте заменители соли.
Пересмотрите количество употребляемого алкоголя. Замечено, что употребление более 80 граммов алкоголя в день увеличивает риск развития гипертонии и сердечно-сосудистых заболеваний. Риск еще более значимо увеличивается, если в Вашей семейной истории были случаи алкоголизма, или у Вас повышенная чувствительность к этанолу.
Следите за своим весом. Ни для кого не секрет, что люди с избыточным весом (на 20% и более выше нормы), часто страдают от гипертонии. В крови у них зачастую повышен уровень холестерина. Нормализация веса может не только снизить артериальное давление, но и способствовать предотвращению опасных заболеваний: диабета и атеросклероза. Следует помнить, однако, что не существует волшебной диеты, при которой потерянные килограммы никогда не возвратятся. Вы должны следить за своим весом 7 дней в неделю и 4 недели в месяц.
Увеличивайте физическую активность. Занятия спортом вместе с потерей веса и ограничением употребления соли – важнейший компонент в без лекарственном лечении гипертонии. Проведенные в Америке исследования показали, что в группе, занимающейся аэробикой, через 4 месяца показатели давления были значительно ниже, чем в контрольной группе. Занятия спортом в течение хотя бы 30-40 минут 3 раза в неделю помогают добиться желаемого результата в снижении давления. Выполняемые упражнения должны приносить удовольствие и не быть слишком сложными.
Но к сожалению, не у всех пациентов с гипертонией подобные меры приводят к стойкому снижению давления. Очень часто единственной эффективной терапией оказывается медикаментозная.
Загрузка…
Источник
Инфаркт миокарда при гипертонической болезни. Тонус сосудистой стенки при гипертонической болезни
Инфаркт миокарда на фоне гипертонической болезни чаще наблюдается в неврогенной стадии развития заболевания и обычно является результатом действия нервно-психических факторов и повышенной функциональной лабильности сосудистой стенки. В дальнейшем по мере прогрессирования гипертонической болезни явления коронарной недостаточности нарастают (Р. Г. Межебовский, Л. Л. Семенова, 1997; В. С. Крапивнер, 1996).
При атеросклерозе и гипертонической болезни наблюдаются изменения нервно-рецепторного аппарата венечных артерии. При зтих патологических процессах возникает деформация и варикозное утолщение нервных волокон паружной и мышечной оболочек сосудов, распад и деформация роцепторного аппарата в местах расположения атеросклеротических бляшек.
Гормон передней доли гипофиза вазопрессин усиливает функции) адреналовой системы, значительно повышая тонус кровеносных сосудов. Длительное повышение артериального давления вызывает дозоксикортикостерон. Одновременное введение дезоксикортикостерона с хлористым натрием позволяет получить модель экспериментальной гипертонии у крыс. При дезоксикортикостероновой и почечной формах гипертензий возникает гипертрофия мышечных волокон средней оболочки артерий, а также фрагментация и расщепление внутренней эластической пластинки.
Кроме того, развивается артериосклероз с плазматическим пропитыванием белками крови средней оболочки артерий, гиалинозом и узелковым пернартериитом. В миокарде, головном мозгу и поджелудочной железе образуются кровоизлияния, некрозы и рубцы.
Таким образом, изменение сосудистой реактивности может возникнуть в результате разнообразных индивидуально peaлизуемых влияний на высшие нервные центры, регулирующие сосудистый тонус. У одного субъекта такой причиной может быть контузия головного мозга, вызывающая глубокие метаболические изменения в нем; у другого — длительные и специфические для него эмоциональные переживании; у третьего — хронические воспалительные процессы в мозговых оболочках, развитие злокачественной опухоли в гипоталамических отделах, наконец у четвертого — гормональная перестройка в организме или нарушение эндокринных функций в связи с инфекционным процессом или различными видами интоксикации организма.
Сосудистый тонус, лежащий в основе сосудистой реактивности. обеспечивается и зависит от многих физиологических процессов и функциональных систем организма. Несомненно, что дезорганизация одной из ведущих систем, регулирующих сосудистый тонус, может повести к подавлении) компенсаторной функции других систем, обеспечивающих регуляцию сосудистого тонуса. В результате возникает острое или хроническое нарушение сосудистой реактивности, поддерживающее состояние гипертонии.
Наиболее частыми и грозными осложнениями гипертонической болезни являются:
– инфаркт миокарда;
– инсульт;
– недостаточность кровообращения.
Инфаркт миокарда
Как было указано ранее, гипертоническая болезнь сопровождается постоянным напряжением сосудистой стенки, это приводит к ее утолщению, нарушению эластичности, ухудшению питания окружающих тканей. В утолщенной стенке гораздо легче задерживаются липидные частички, что приводит к сужению просвета сосуда, замедлению тока крови, повышению ее вязкости, тромбообразованию. Резкое повышение давления вызывает нарушение питания сердечной мышцы, приводящее к некрозу поврежденного участка, что проявляется болевым синдромом в области сердца. Затяжной болевой приступ – основной симптом инфаркта миокарда.
Болевой приступ имеет ряд характерных особенностей (табл. 23).
Крайне важно как можно скорее оказать первую помощь при инфаркте миокарда. Насколько своевременно будет оказана помощь, настолько быстрее пойдет процесс выздоровления и меньше ожидается осложнений.
Первая помощь при инфаркте миокард состоит в том, чтобы при возникновении болей:
• принять нитроглицерин, который хорошо снимает боль в течение нескольких секунд или минут;
• вызвать бригаду скорой помощи;
• стараться не производить резких движений, пока не купируется приступ, оставаться в постели до приезда врача;
• попробовать успокоиться, ведь приступ купируется в течение нескольких секунд после приема нитроглицерина и опасность останется позади, так что болезнь подвластна вам, но если вы не сможете обуздать свои эмоции, приступ будет длиться дольше;
• не терпеть боль: если она не купируется одной таблеткой, надо принять еще одну;
• приняв таблетку нитроглицерина, постараться восстановить дыхание: сделать глубокий вдох (насколько это возможно), задержать дыхание и затем сделать медленный выдох, повторить это упражнение несколько раз;
• постараться расслабиться после приема нитроглицерина: ослабить мышечное напряжение, растереть онемевшие пальцы левой руки или всю руку.
Родственники должны поставить больному горчичники на икры и на область сердца, помочь принять в течение 10–15 мин теплые ножные или ручные ванны с температурой воды 30–40 °C, не отходить от больного, подбодрить и успокоить его.
Острая сердечная недостаточность и кардиогенный шок
Грозным осложнением инфаркта миокарда могут служить острая сердечная недостаточность и кардиогенный шок Родственники больного должны знать правила поведения при возникновении подобных осложнений.
Острая сердечная недостаточность развивается резко, внезапно на фоне острого процесса в миокарде, при этом нарастает одышка, появляются клокочущее дыхание, учащенное сердцебиение, пенистая мокрота, синюшность губ, кончика носа, похолодание рук и ног.
Правила поведения таковы:
• вызвать врача;
• обложить больного грелками;
• придать больному положение полусидя (полулежа);
• для подъема артериального давления надавить на точку, расположенную на левой руке в треугольнике между первыми фалангами большого и указательного пальца, на середине фаланги большого пальца;
• массировать пальцы рук, проводить резкое надавливание ногтем в области кончиков пальцев рук;
• не отходить от больного, стараться успокоить его.
Еще более грозное осложнение, которое может наступить вслед за острой сердечной недостаточностью, – кардиогенный шок.
Кардиогенный шок проявляется такими симптомами, как:
• внезапная резкая слабость;
• бледность кожных покровов;
• холодный липкий пот;
• слабый частый пульс;
• падение артериального давления;
• рвота;
• заторможенность;
• потеря сознания;
• остановка сердца (самое грозное проявление шока), исчезновение пульса на крупных сосудах (имеются только единичные вдохи, и вскоре дыхание прекращается), кожные покровы бледного или пепельно-серого цвета, расширенные зрачки.
При остановке сердца больному необходима неотложная помощь, ее должен уметь оказывать каждый (необходимо овладеть навыками непрямого массажа сердца и приемами проведения искусственного дыхания), чтобы спасти жизнь больного, которым может оказаться ваш родственник. Времени для этого отведено очень немного – всего 3–4 мин.
Требуется немедленно провести искусственное дыхание и непрямой массаж сердца, залогом успеха является правильная техника проведения:
• уложить больного на твердую поверхность;
• подкложить под лопатки валик из одежды, чтобы голова немного запрокинулась назад;
• положение рук ладонь одной руки положить на нижнюю треть грудной клетки, вторую наложить на первую;
• провести несколько энергичных толчкообразных надавливаний, грудина при этом должна смещаться по вертикали на 3–4 см;
• чередовать массаж с искусственным дыханием по способу «рот в рот» или «рот в нос», при которых тот, кто оказывает помощь, выдыхает воздух из своих легких в рот или нос больного;
• на 1 выдох должно приходиться 4–5 надавливаний на грудину, если помощь оказывает один человек, то на 3 выдоха приходится 10–15 надавливаний на грудину.
Если массаж успешен, кожные покровы начнут принимать обычную окраску, зрачки – суживаться, пульс – прощупываться, дыхание – восстанавливаться.
Мозговые осложнения
К мозговым нарушениям относятся мозговой инсульт и нарушения психики.
Мозговой инсульт. В связи с поражением сосудов головного мозга при длительно протекающей гипертонической болезни и нарушением их эластичности возможно развитие мозгового инсульта – острого нарушения кровообращения (табл. 24).
Ваша тактика – вызвать врача, скорую помощь, какие-либо другие действия предпринимать не рекомендуется. Если больной оказался на полу, осторожно перенести его на кровать и повернуть голову набок, так как возможна рвота и больной может захлебнуться рвотными массами.
При остро возникающем нарушении мозгового кровообращения могут развиваться психические нарушения :
• двигательное возбуждение;
• зрительные и слуховые галлюцинации;
• агрессия.
Правила поведения:
• постараться ограничить передвижение больного;
• не спорить и не вступать в конфликты с больным;
• стараться говорить тихим, ласковым голосом;
• постараться взять больного за руки и массировать кисти и пальцы рук.
Основная ошибка состоит в том, что родственники вызывают психиатрическую бригаду скорой помощи, теряя время для оказания направленной помощи (снижения артериального давления), хотя введение соответствующих препаратов врачами психиатрической бригады скорой помощи позволяет снизить артериальное давление, которое является основной причиной развития психических нарушений.
Будем надеяться, что приведенная выше информация поможет вам и вашим родственникам в предотвращении нежелательных осложнений со стороны мозговых сосудов.
Хроническая сердечная недостаточность
Сердечная недостаточность – это состояние, при котором функция сердца как насоса не обеспечивает органы и ткани организма достаточным количеством крови. При хронических заболеваниях сердца происходит его увеличение в размерах, оно плохо сокращается и хуже перекачивает кровь. Хроническая сердечная недостаточность возникает постепенно на фоне хронического заболевания и развивается годами. Хроническая сердечная недостаточность характеризуется рядом признаков, наличие каждого из которых говорит о той или иной степени выраженности недостаточности сердца. Для больного и его родственников необходимо знать основные признаки (табл. 25), чтобы вовремя обратиться к врачу, внести изменения в лечение и образ жизни (питание, питьевой режим и т. д.)
Для лучшего понимания симптомов кратко рассмотрим каждый из них.
Слабость, утомляемость и ограничение физической активности. Причина слабости и утомляемости в том, что организм в целом не получает достаточного количества крови и кислорода, даже после полноценного ночного сна больные могут чувствовать себя усталыми. Нагрузки, которые раньше переносились хорошо, в настоящее время вызывают чувство усталости, человеку хочется посидеть или полежать, ему требуется дополнительный отдых.
Полезные советы.
1. При нарастании слабости и утомляемости сразу же обратиться к врачу.
2. Выполнять рекомендации врача, не прекращать приема лекарственных препаратов.
3. Больше времени проводить на свежем воздухе, спать в хорошо проветриваемом помещении.
4. Создать для себя оптимальный режим труда и отдыха.
Одышка – учащение и усиление дыхания, которые не соответствуют тому состоянию и условиям, в которых находится человек в данный момент.
В начале одышка может возникать только при большой нагрузке. Затем она появляется при небольших нагрузках. По мере прогрессирования сердечной недостаточности одышка возникает при одевании, принятии душа и даже в покое. При нарастании одышки следует срочно обратиться к врачу!
Сердцебиение – усиленные и учащенные сокращения сердца, ощущение, что сердце «выскакивает из груди», пульс становится частым, слабого наполнения, его порой трудно подсчитать, возможно, он может стать неритмичным.
Правила первой помощи при сердцебиении:
• вызвать врача;
• постараться успокоиться и расслабиться;
• начать с восстановления дыхания: сделать глубокий вдох, задержать дыхание, затем медленный выдох – повторить это упражнение несколько раз;
• если сердцебиение не проходит, закрыть глаза, несильно надавить на глазные яблоки или сделать, насколько это возможно, глубокий выдох и немного напрячь пресс.
Главное – помнить, что ситуация управляема, излишняя суета и напряжение затянут симптоматику, а не помогут ее преодолеть.
Основной симптом застоя в легких – сухой кашель. чаще всего в ночное время.
Если у вас появился этот симптом, требуется немедленно обратиться к врачу за консультацией и советом. Только врач может оценить степень выраженности одышки и принять необходимое решение.
Отеки – скопление жидкости в типичных местах, прежде всего в области лодыжек, на тыльной стороне стоп. Появляются отеки к вечеру, за ночь исчезают. При более выраженном процессе они становятся постоянными. Степень выраженности отеков оценивается по увеличению массы тела. Увеличение массы тела на 1 кг за сутки у больных сердечной недостаточностью соответствует задержке 1 л жидкости, поэтому важно взвешиваться каждый день и придерживаться нижеприведенных правил:
• взвешиваться на одних и тех же весах каждое утро до еды после утреннего туалета;
• вести дневник самоконтроля (табл. 26).
Если вы набрали 1,0–1,5 кг за 1 день или 1,5–2,0 кг за 5 дней, немедленно следует обратиться к врачу.
Заторможенность, вялость. Больному постоянно хочется спать, он вял, перестал интересоваться окружающим, движения у него медленные и т. д. Эти признаки очень серьезны, так как происходит задержка жидкости в клетках мозга, что влечет за собой непоправимые последствия, поэтому необходимо немедленно обратиться к врачу.
Причины инфаркта миокарда при диабете. Гипертоническая болезнь при сахарном диабете
В предрасположении к развитию инфаркта миокарда у больных диабетом, несомненно, большую роль играет состояние свертывающей и антисвертывающей системы крови. Существенное значение в процессе свертывания имеют также и функциональные свойства тромбоцитов. Изучая адгезивность тромбоцитов, Moolten с сотрудниками (1963) нашел значительное нарастание адгезивности пластинок у больных диабетом после приема жирной пиши. Усиление адгезивности было значительно более выражено у больных диабетом, чем у недиабетиков, страдающих атеросклерозом, что, по-видимому, связано с глубокими нарушениями обменных процессов.
Имеются указания также и на изменения состояния антисвертывающей системы крови у больных диабетом. Fearkley с сотрудниками (1963) обследовал состояние фибринолитической системы крови у 100 больных диабетом и обнаружил у большинства из них низкую фибринолити?
