Инфаркт теменной доли это


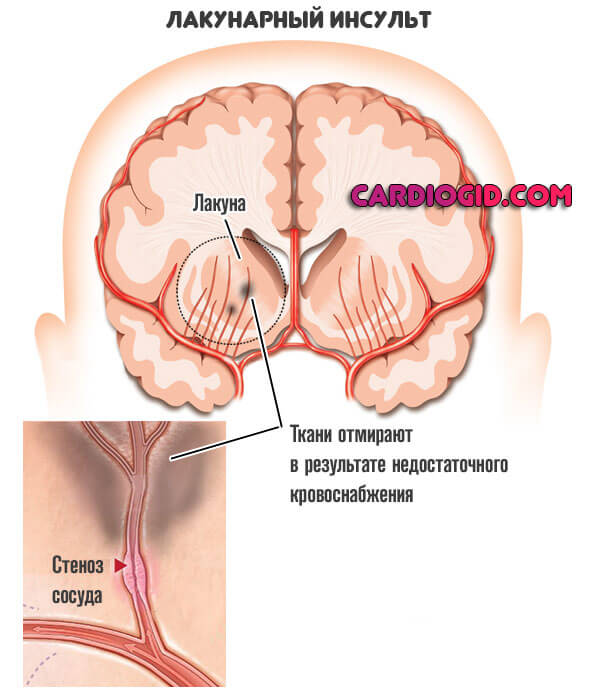
Что это такое — лакунарный инфаркт головного мозга? Это не что иное, как ишемический инсульт головного мозга со своими собственными физиологическими и анатомическими особенностями, из-за чего его и называют лакунарным.
Эта форма заболевания сосудов мозга была выделена благодаря открытию и внедрению в практику методик, которые дают возможность специалистам увидеть изменения в головном мозге – компьютерной, магнитно-резонансной томографии (МРТ).
Характеристика такого инсульта
Это острые нарушения кровообращения в головном мозге, развивающиеся в глубинных артериях головного мозга. Очаги имеют небольшой диаметр, порядка 1–1,5 см. Со временем на месте небольшого участка ишемии формируется киста – лакуна, поэтому такая разновидность инсульта получила название лакунарный инфаркт.

По данным специальной медицинской литературы, лакунарные инфаркты составляют 15% от всех инсультов. Изучением вопроса в разное время российские ученые-неврологи: Е.И. Гусев, Е.В. Шмидт, В.И. Скворцова. Благодаря их усилиям установлено, что частота проблемы у трудоспособных людей (25 – 64 лет) составляет 1 – 3 случая на 1000 населения.
Еще несколько десятилетий назад лакунарный инфаркт рассматривался, как доброкачественный процесс, своеобразный микроинсульт.
Причины и факторы риска
Основными причинами появления лакун считаются:

- Артериальная гипертензия. Развитие лакунарного инфаркта возможно как при кризовом ее течении, так и при стабильном артериальном давлении.
- Атеросклероз головного мозга. Несмотря на присутствие атеросклеротических поражений магистральных артерий головы, значительных стенозов в большинстве случаев не обнаруживается.
- Сочетание атеросклероза и артериальной гипертензии.
- Врожденные особенности или пороки развития сосудов мозга.
- Лакунарный инсульт может быть вызван микроэмболией мелких артерий. Это бывает при некоторых нарушениях ритма (фибрилляции предсердий), после перенесенного инфаркта миокарда.
- Сахарный диабет. Повышение уровня глюкозы в крови вызывает специфические диабетические поражения – ангиопатии сосудов, в том числе и головного мозга. Прогрессирование атеросклероза прямо пропорционально тяжести диабета.
- Курение. Никотин увеличивает вязкость крови и вызывает спазм (сужение) сосудов.
Предрасполагающими факторами служат возраст старше 85 лет, принадлежность к мужскому полу.
Клиника: симптомы и признаки
Обычно заболевание протекает без потери сознания. Из-за бедности симптомов часто диагностируется с запозданием. В момент развития инфаркта может быть повышение артериального давления или нарушение ритма. Единичные лакуны проявляются неврологическими симптомами, не приводящими к полной обездвиженности и необходимости постороннего ухода.
Варианты клинических симптомов:
- Моторный лакунарный инфаркт. Проявляется легким ограничением подвижности либо одной конечности, либо обеих.
- Чувствительный инфаркт. Это снижение чувствительности половины тела или конечности.
- Координаторный инсульт. Обнаруживаются нарушения координации. Больной жалуется на головокружения, неуверенную походку из-за шаткости.
- Лакунарный инфаркт, проявляющийся интеллектуальными нарушениями: замедлением мыслительных процессов, снижением памяти, внимания.

Возможны другие варианты с комбинированием описанных клинических признаков или, наоборот, с отсутствием каких-либо симптомов.
Опасность и последствия
Годы наблюдений показали, что у трети пациентов после подобных нарушений мозгового кровообращения через год развивается паркинсонизм, а в отдаленном периоде – слабоумие или, по-другому, сосудистая деменция.
Появляются провалы в памяти, пациент не способен анализировать ситуацию, забывает дорогу домой, путает родных, становится неопрятным.
Другим явлением часто последствием считают депрессию, уход в болезнь. Обычно это происходит при появлении множественных лакун.
Классификация
Клиническая классификация базируется на клинических симптомах и рассмотрена в разделе, посвященном симптомам лакунарного инфаркта.
В развитии болезни выделяют:
- острейший период – это первые 3 суток;
- острый – 28 суток;
- ранний восстановительный – последующие 6 месяцев после перенесенного нарушения кровообращения;
- поздний восстановительный – на протяжении 2 лет.
Из-за неярких симптомов и отсутствия выраженных двигательных речевых и чувствительных расстройств, описать особенности каждого промежутка весьма затруднительно. Поэтому такое разделение имеет второстепенное значение.
Диагностика
 Заподозрить лакунарный инфаркт можно на основании жалоб больного. Однако с полной уверенностью рассуждать о характере поражения мозга возможно после детального обследования с использованием высокотехнологичной аппаратуры.
Заподозрить лакунарный инфаркт можно на основании жалоб больного. Однако с полной уверенностью рассуждать о характере поражения мозга возможно после детального обследования с использованием высокотехнологичной аппаратуры.
Обычно это томография, исследующая головной мозг на различных уровнях. Аппарат делает пошаговые, виртуальные срезы.
Сигнал от структур человеческого организма подается на персональный компьютер врача-рентгенолога и преобразуется в изображение. Чем меньше шаг, тем выше вероятность обнаружения лакуны.
Одновременно необходимо провести поиск причин инфаркта. Диагностический комплекс выглядит следующим образом:
- Общеклинические анализы крови и мочи. Анализ крови на глюкозу. Биохимический анализ, с определением уровня холестерина и липопротеидов, показателей свертывающей системы крови.
- Электрокардиография для диагностики нарушений ритма (таблицу расшифровки и нормы ЭКГ у взрослых найдете в другой статье).
- Ультразвуковое дуплексное сканирование. Ультразвук позволяет увидеть стенку сосуда с врожденными дефектами и признаками атеросклероза.
Тактика лечения
Для адекватной терапии и в дальнейшем с целью профилактики повторных нарушений мозгового кровообращения, пациентам назначается аспирин для уменьшения агрегации элементов крови (склеивания и формирования тромбов) и улучшения ее текучести. Наиболее приемлемой дозой считается 75 мг ацетилсалициловой кислоты, выпускаемой специально для этих целей.
При невозможности принимать аспирин из-за непереносимости или побочных явлений возможна замена на дипиридамол в дозе 200 мг ежесуточно или 75 мг клопидогрела. Дозировки уточняются и регулируются профильными специалистами.
Нормализация кровообращения достигается назначением препаратов, улучшающих микроциркуляцию. Оптимальный выбор – ницерголин, винпоцетин, пентоксифиллин. Сначала проводится курс внутривенных капельных введений, с переходом на длительный прием таблетированных форм.
 Одновременно рекомендуются нейротрофики – медикаменты, оптимизирующие снабжение мозга кислородом, и стимулирующие восстановление. Это церебролизин, актовегин, цитиколин и препараты гинкго билоба (мемантин, танакан, билобил).
Одновременно рекомендуются нейротрофики – медикаменты, оптимизирующие снабжение мозга кислородом, и стимулирующие восстановление. Это церебролизин, актовегин, цитиколин и препараты гинкго билоба (мемантин, танакан, билобил).
При развитии признаков слабоумия и формировании лакунарного состояния назначают антихолинэстеразные препараты и предшественники ацетилхолина, биологически активного вещества, участвующего в проведении импульсов по нервным стволам. Это прозерин, нейромидин, галантамин в необходимых дозировках.
При паркинсонизме пациент нуждается в приеме специфических препаратов для уменьшения дрожания (циклодол, амантадин).
Для восстановления умственных способностей и уменьшения проявлений деменции надо максимально задействовать интеллект пациента, заставляя его заучивать на память стихи, давая решать простые математические задачи.
Так как ведущая причина – гипертоническая болезнь, то адекватное его снижение можно рассматривать, как одно из звеньев лечебного процесса. Подбирает адекватную дозу и комбинацию препаратов терапевт и кардиолог. При назначении схемы коррекции учитывается возраст больного и наличие значимых сопутствующих болезней: сахарного диабета, хронических заболеваний почек.
Прогноз и профилактика
О роли аспирина и других разжижающих кровь препаратов упоминалось выше. Однако без коррекции образа жизни, изменения привычных установок, касающихся питания и вредных привычек, невозможна успешная борьба с последствиями лакунарного инфаркта, профилактика лакунарного состояния и сосудистой деменции.
 Что подразумевается под этим:
Что подразумевается под этим:
- Увеличение двигательной активности, уменьшение в рационе, продуктов, содержащих холестерин.
- Отказ от курения и злоупотребления алкоголем. Разрешается бокал красного сухого вина при отсутствии других противопоказаний.
- Соблюдение абсолютно всех рекомендаций по лечению артериальной гипертензии и сахарного диабета.
Обнаружение во время ультразвукового дуплексного сканирования признаков атеросклеротического поражения, высокий уровень «плохого» холестерина и липопротеидов – показания к назначению гипохолестериновой диеты и препаратов, снижающих холестерин.
Принимают эти лекарства длительно, под контролем биохимического анализа крови из-за их гепатотоксичности. Если имеет место выраженный, более 70%, стеноз основных артерий, рекомендована консультация сосудистого хирурга.
- При высоком риске эмболии, показано адекватное лечение аритмии и назначение мощных лекарств для разжижения крови. Категорически не рекомендуется заниматься самолечением, так как эти средства при неграмотном назначении способны вызвать смертельно опасные кровотечения.
Прогноз зависит от дисциплины со стороны пациента и его родственников, которые должны быть заинтересованы в выздоровлении и предупреждении развития интеллектуальных расстройств у больного.
Источник
Общие сведения
Одной из разновидностей инфаркта головного мозга (ишемического инсульта) является лакунарный инфаркт, который представляет собой небольшое по величине (до 15 мм в диаметре) повреждение мозга, возникающее при нарушении локального кровообращения и газового обмена. Причины возникновения такой ситуации разнообразны и не до конца изучены, но чаще всего это – закупорка питающих сосудов в результате изменения их стенок (атеросклероз, воспаление), попадание эмболов (тромбы, капельки жира, колонии бактерий и др). Большинство из них обнаруживаются в перивентрикулярной области, базальных ганглиях, таламусе – центральных, глубоко расположенных структурах головного мозга. На долю лакунарных инфарктов приходится 20-30% всех инсультов.
Факторы риска
Лакунарный инфаркт может возникнуть в любом возрасте человека, но вероятность его возникновения увеличивается с возрастом и достигает максимального значения после 85 лет. Чаще нарушения кровообращения мозга возникают у мужчин. Наиболее значимые факторы риска возникновения лакунарных инфарктов мозга это:
- гипертоническая болезнь,
- сахарный диабет,
- хроническая почечная недостаточность,
- постинфарктный кардиосклероз,
- аномалии в системе кровообращения и пороки сердца,
- ревматизм,
- аритмии сердца,
- нарушения свертывающей системы крови, заболевания крови.
Клиническая картина
Клиническая симптоматика возникновения инфаркта мозга может быть незначительной или отчетливой, но кратковременной. Это зависит от локализации очага повреждения в центральной нервной системе. Чаще она представлена моно- или гемипарезами, расстройствами статики и координации движений, синдромом речевых нарушений и памяти. Общемозговые симптомы (вялость, заторможенность, спутанность сознания, головная боль, тошнота и рвота), как правило, отсутствуют.
Метод диагностики
Магнитно-резонансная томография (МРТ) – наиболее предпочтительный метод в определении локализации, а главное – в оценке стадии развития ишемического процесса. В острую фазу наибольшую информацию несут диффузионно-взвешенные изображения (сокращенно: ДВИ) – изображения, полученные с помощью специализированной импульсной последовательности, предусмотренной в МР-томографах экспертного класса, которую мы применяем при исследовании всех без исключения пациентов.
При использовании ДВИ можно увидеть минимальное изменение диффузии (скорости движения) жидкости в мозговой ткани на молекулярном уровне, что является первым признаком ишемического повреждения головного мозга. Кроме того, при исследовании головного мозга у пациента с подозрением на лакунарный инфаркт (как и во всех других случаях) мы применяем весь набор импульсных последовательностей, соответствующий международному стандарту, для выявления возможных сопутствующих изменений.
Клинический случай
Пациентка 32 года. После посещения невролога обратилась в кабинет МРТ для исключения системного поражения центральной нервной системы с предварительным диагнозом “транзиторная ишемическая атака”.
При сканировании головного мозга в нескольких режимах в кортикальных отделах левой теменной доли был обнаружен лакунарный инфаркт диаметром 7мм. Острый инфаркт хорошо виден на ДВИ (импульсная последовательность, доступная в томографах экспертного класса), но плохо виден в режиме с подавлением сигнала от свободной жидкости.
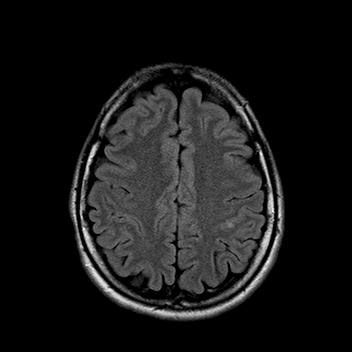
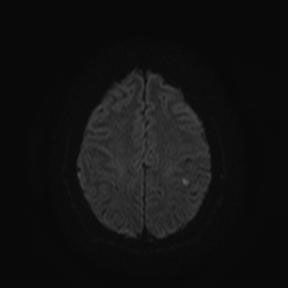
Правильно и вовремя поставленный диагноз, включающий учет причинно-следственных взаимосвязей в развитии патологического процесса, чему значительно способствует описанный выше метод МР-обследования, предопределят тактику лечебных мероприятий.
После проведенного лечения состояние пациентки улучшилось. На МР-томографии спустя 3 месяца заметна положительная динамика.
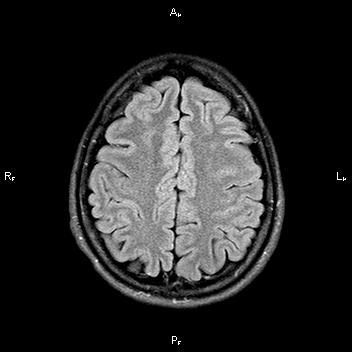
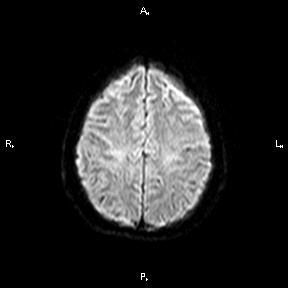
Выявление подобных изменений возможно только на высокопольных магнитных томографах 1,5Тл или 3Тл, а также требует достаточного времени исследования.
Многопрофильная клиника ЦЭЛТ обладает высокопольным томографом Philips Achieva 1,5Тл, и к каждому пациенту у нас индивидуальный подход.
Запись на МРТ-исследование проводят специалисты, а по времени исследование длится столько, сколько необходимо.
Записаться на исследование, а также узнать дополнительную информацию о МРТ можно по телефону: 8 (495) 304-304-9.
Источник
Инфаркт головного мозга — это острое нарушение церебрального кровотока по причине сужения или закупорки сосудов, и прочих патологий артерий. Встречаются и более редкие провокаторы.
Второе название процесса — инсульт (в классификаторах используются оба) По своей сути, это полные синонимы, разницы между ними нет. Состояние имеет собственные коды по МКБ-10, I63, 64.
Обнаружить проблему своевременно, еще до наступления неотложного состояния — задача несложная. Достаточно регулярно проходить профилактические осмотры.
Клиническая картина инфаркта мозга представлена широким перечнем признаков: общих вроде головной боли и очаговых, со стороны конкретной области нервных тканей.
Терапия сложная, требуется длительная реабилитация. Прогнозы строго индивидуальны.
Механизм развития
Острое нарушение мозгового кровообращения формируется в результате влияния одного или нескольких ключевых факторов.
Среди них:
- Атеросклероз. Бич современного человека. Встречается заболевание в двух ипостасях. Образование на стенках артерий холестериновых бляшек. Результат избыточной циркуляции жирных соединений в кровеносном русле.
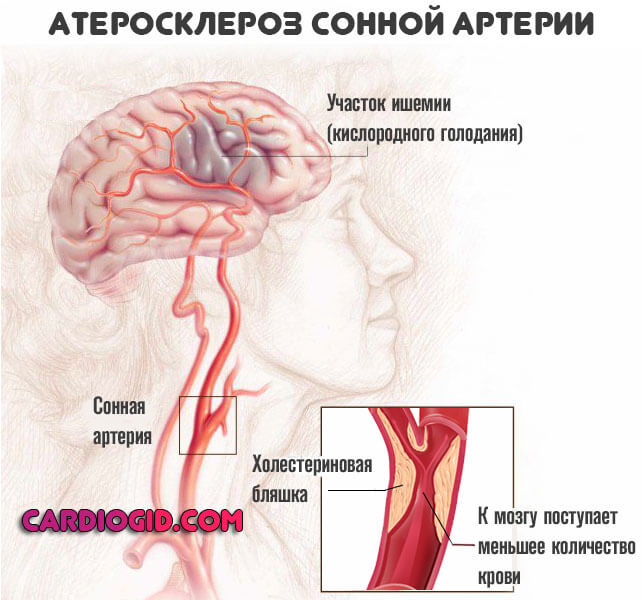
Встречается часто, процесс обусловлен питанием, образом жизни, в значительной мере также и обменными особенностями. Которые достаются от родителей и предков уходящих вглубь поколений.
Коррекция проводится на раннем этапе, потом справиться с проблемой труднее.
Вторая возможная форма — спонтанный стеноз сосудов, спазм артерий.
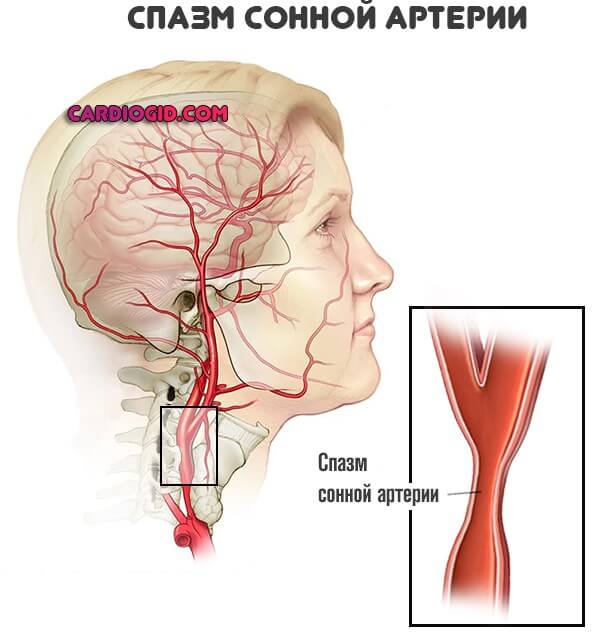
Как правило, это результат неуемной тяги к курению, потребления большого количества табака. Лечение в такой ситуации сводится к отказу от пагубной привычки и применения препаратов для нормализации микроциркуляции.
- Тромбоз. Суть остается прежней. Просвет сосуда, питающего головной мозг становится недостаточно широким. Однако причина в другом. Если в первом случае образуется бляшка, которая разрастается постепенно, в этой ситуации причиной нарушения оказывается тромб. Сгусток крови с фибрином в составе.
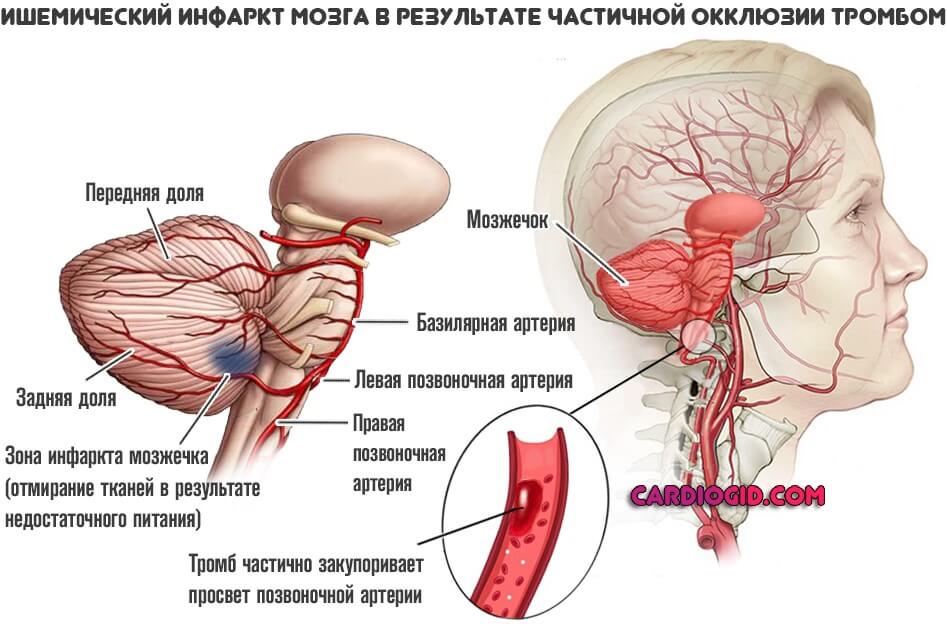
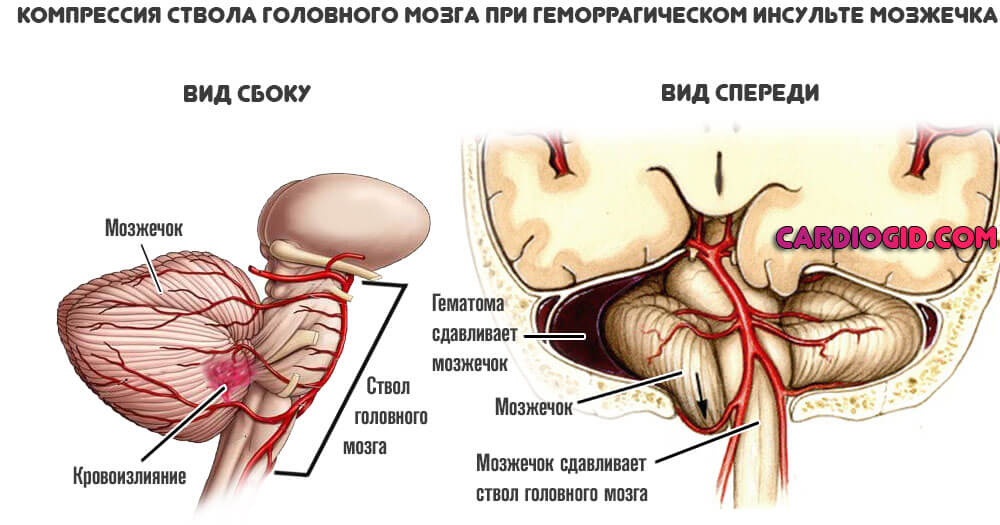
В зависимости от размера, образование может перекрыть часть артерии или тотально ее закупорить. В последнем случае может развиться геморрагическая форма инфаркта мозга (инсульта). При которой сосуд разрывается, начинается кровоизлияния, возникает гематома.
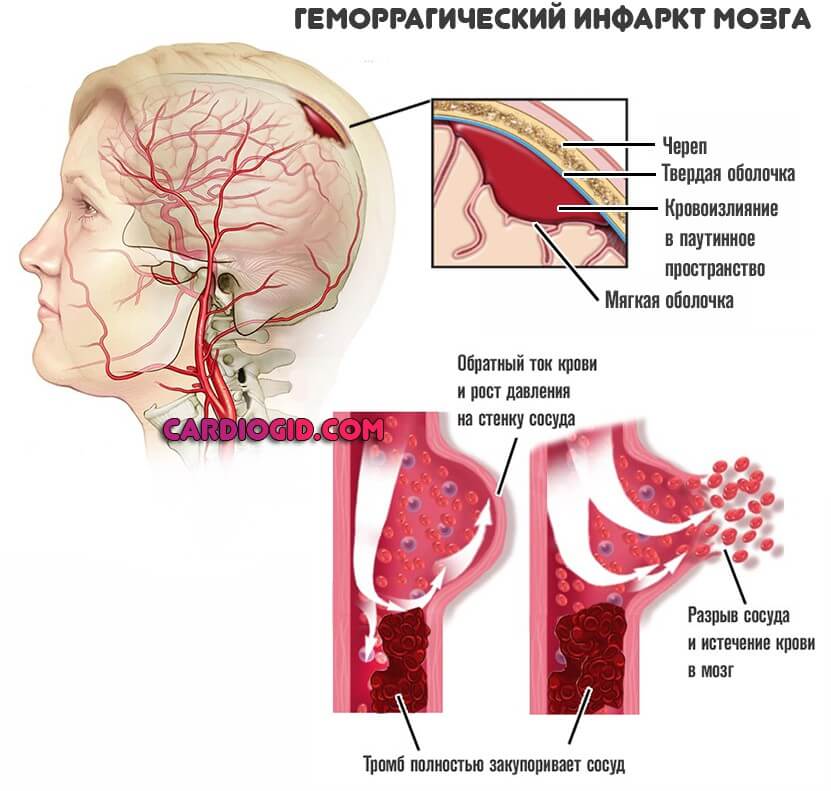
Такая разновидность состояния много опаснее ишемической. Когда наблюдается отмирание тканей в результате недостаточного питания.
- Блокирование обеспечения головного мозга кислородом. Как правило, отмечается при отравлениях ядовитыми веществами: парами синильной кислоты, угарным газом, при влиянии нейротоксинов. Страдают все системы тела. Нередко пациент погибает еще до того, как наступает инфаркт. Но не всегда.
Далее процесс движется по нарастающей. Нарушение трофики (питания) в результате малого просвета сосудов приводит к ишемии головного мозга.
Насколько выраженной, зависит от того, какова гемодинамика (кровоток) в данный момент. Чем больше крови поступает, тем менее заметны нарушения. При тотальной закупорке не избежать разрыва сосуда и обильного кровотечения.
После расстройства церебрального питания и дыхания, наступает период выраженной клиники. В зависимости от того, какая область пострадала больше прочих, развиваются очаговые признаки.
Всегда присутствует неврологический дефицит: проблемы с речью, зрением, слухом или интеллектом. Коррекция проводится в рамках реабилитации, этот процесс растягивается на годы.
Конечным итогом оказывается стойкое нарушение деятельности головного мозга или гибель пациента. Инсульт никогда не проходит без последствий. «Выправлять» итоги нарушения придется долго и упорно, не всегда достаточно успешно.
Классификация
Инфаркт и инсульт головного мозга не отличаются (это равнозначные понятия), поэтому и классификация будет одинакова. Подразделить патологический процесс можно по двум основаниям.
Первое и наиболее применимое в клинической практике, тип расстройства, его фундаментальные особенности.
- Ишемическая разновидность. Встречается особенно часто. Суть заключается в нарушении питания той или иной области без признаков деструкции сосудов. Однако, это совсем не значит, что ишемический инфаркт мозга — безобидное явление.
В зависимости от площади поражения, он может стать фатальным или сделать пациента инвалидом, влачащим вегетативное существование.
- Геморрагическая форма. Преимущественно, развивается у лиц склонных к образованию тромбов в организме или лиц с гипертонической болезнью. Основа та же самая: острое расстройство питания церебральных структур.
Отличие в другом. Нарушается целостность перекрытой артерии. Она разрывается, начинается обильное кровотечение. Это смертельно опасно.
Возникает дополнительный поражающий фактор. Пространство в черепной коробке крайне ограничено. Большие объемы жидкой соединительной ткани приводят к компрессии мозга в результате формирования гематомы.
Если ее не устранить оперативным путем, риск летального исхода увеличивается в разы.
Второй способ классифицировать инфаркт мозга — определить обширность поражения.
Тогда выделяют еще три формы:
- Мелкоочаговую. Как и следует из названия, поражен один участок нервных тканей, как правило, небольшой. Симптоматика ограничивается проявлениями локального неврологического дефицита.
Затронута какая-либо одна сфера высшей нервной деятельности. Чаще всего не полностью. Например, речь в отдельных аспектах, зрение и прочие.
Частным случаем выступает лакунарный инфаркт головного мозга. Когда образуется множество мелких отмерших областей по всем церебральным структурам.
- Промежуточная форма. Сопровождается тем же поражением на уровне мелкого очага, но площадь отклонений выше. Структурные изменения более опасные, клиническая картина шире.
Это основная разновидность инфаркта головного мозга, с ней врачи и пациенты встречаются наиболее часто.
- Наконец, обширная форма. Поражение затрагивает существенные области церебральных структур.
В подавляющем большинстве случаев пациент погибает либо остается глубоким инвалидом с тяжелейшим неврологическим дефицитом. Ни о какой дееспособности речи не идет.
Известны единичные случаи более или менее качественного восстановления после такого массированного поражения нервных тканей. На уровне статистической погрешности.
Обе классификации используются для кодирования диагноза и более тщательного описания сути патологического процесса.
Это позволяет спланировать тактику лечения в каждом конкретном случае, исходя из известных факторов.
Симптомы
Клиническая картина зависит от обширности поражения и локализации очага инфаркта головного мозга.
Выделяют две большие группы проявлений. Первая — общие. Вторая — местные или локальные.
Если говорить о генерализованных моментах:
- Невозможность нормально ориентироваться в пространстве. Человек занимает вынужденное положение лежа на боку. Только так удается частично скорректировать негативное ощущение.
- Головная боль. Обычно крайне интенсивная. Пульсирующая. Но расположение дискомфорта не всегда соответствует той области, где произошло отмирание тканей. Симптом не проходит сам пока не будет окончена острая фаза патологического процесса или не последует медицинской помощи.
- Нарушение координации движений. В норме лишнюю активность «отсекает» мозжечок. Потому каждый двигается пластично и меняет характер моторики в зависимости от ситуации.
При развитии инфаркта мозга церебральные ткани получают хаотичные сигналы. Проще говоря, организму не до решения таких проблем, как обеспечение координации движений. При поражении собственно самого мозжечка симптом еще более выраженный.
- Тошнота, рвота. Обычно в начале неотложного состояния. Это может быть опасно, особенно, если пациент без сознания.
- Обмороки. Относятся к еще более тревожным симптомам. Поскольку почти со стопроцентной гарантией указывают на критические нарушения, которые быстро прогрессируют.
Эти симптомы присутствуют у каждого пациента без исключений. По тяжести возможны варианты.
Очаговые проявления более вариативны. Всего выделяют несколько функциональных областей церебральных структур.
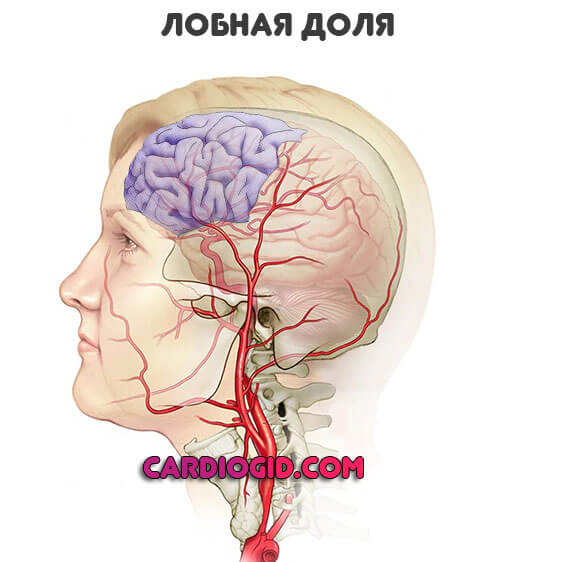
Лобные доли
Поражение приводит к поведенческим и интеллектуальным нарушениям. Если говорить более конкретно:
- Дурашливость, несерьезность, неуместная веселость или, напротив, депрессивный настрой. Неадекватные реакции на раздражители. При этом пациент сам не осознает проблемы. Возможны резкие скачки эмоционального состояния.
- Параличи, парезы. Односторонние.
- Интеллектуальный дефицит. Пациент не может выполнить сложные действия, скорость мышления падает. А в запущенном случае обнаруживается критический дефект, когда человек становится беспомощным.
- Эпилептические эпизоды с потерей сознания и судорогами.
- Утрата способности говорить.
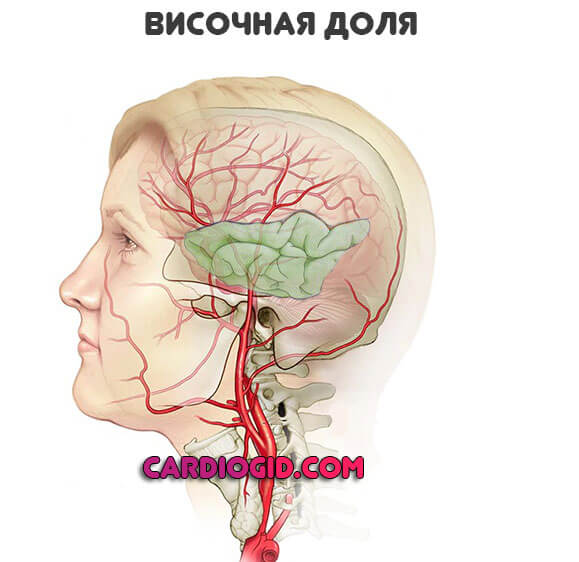
Височные доли
Отвечают за восприятие вербальной информации, частично память, некоторые иные моменты.
- Потеря слуха с одной или сразу двух сторон. Встречается часто.
- Галлюцинации. По типу голосов в голове. При этом пациент четко осознает иллюзорность такого проявления.
- Афазия. Утрата речевой функции.
- Эпилептические припадки. Как при поражении лобной доли. Могут быть и более продолжительными.
- Проблемы с памятью. Очаговая симптоматика такой локализации характеризуется различными амнезиями. Это визитная карточка поражения именно височной части мозга.
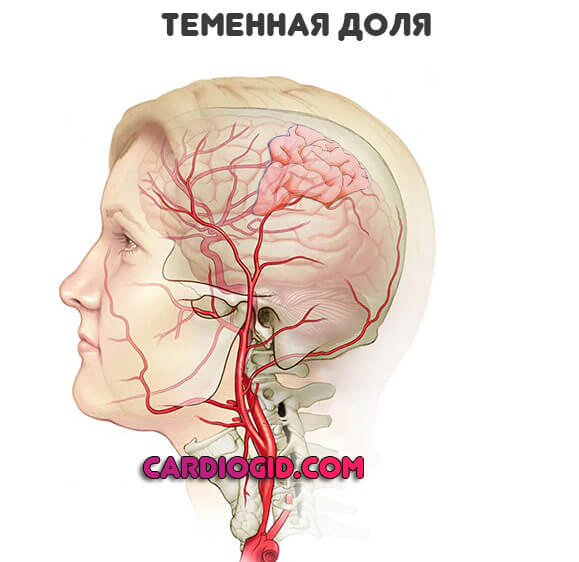
Теменные доли
Руководят тактильными ощущениями, также некоторыми интеллектуальными функциями, чувствами.
- Потеря обоняния с одной стороны.
- Невозможность определить предмет с закрытыми глазами на ощупь. Даже хорошо знакомый.
- В особо тяжелых случаях пациент не воспринимает собственное тело как единое целое. Например, может казаться, что отсутствует рука или некоторые ее сегменты.
- Потеря способности оперировать числами, читать.
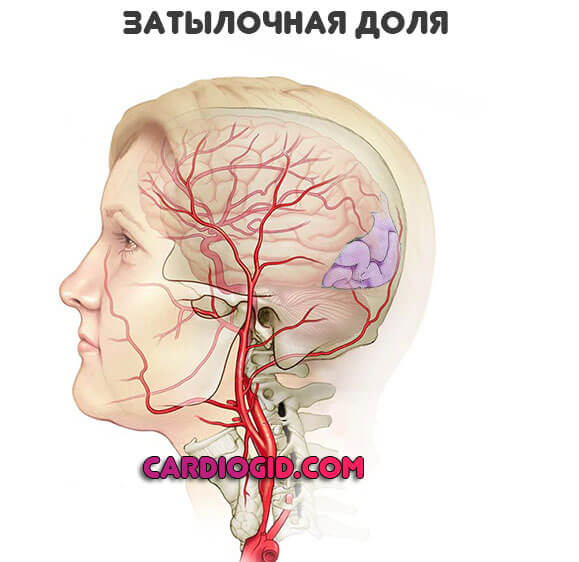
Затылочные доли
Здесь расположен зрительный анализатор. Высшая нервная деятельность — основной «гарант» способности видеть. Сам по себе глаз не может обрабатывать данные.
Симптоматика соответствующая:
- Мышки в поле видимости. Летающие туда-обратно точки. В больших количествах.
- Затемнения, скотомы. Выглядят как черные пятна по периферии картинки. Закрывающие часть обзора.
- Проблемы с фокусированием на нужной точке. Двоение.
- Резкое падение остроты зрения.
- Полная утрата способности видеть. Обычно даже при большой площади поражения удается восстановить хотя бы часть функции посредством реабилитации.
- Нарушение восприятия размеров объекта, расстояний до него.
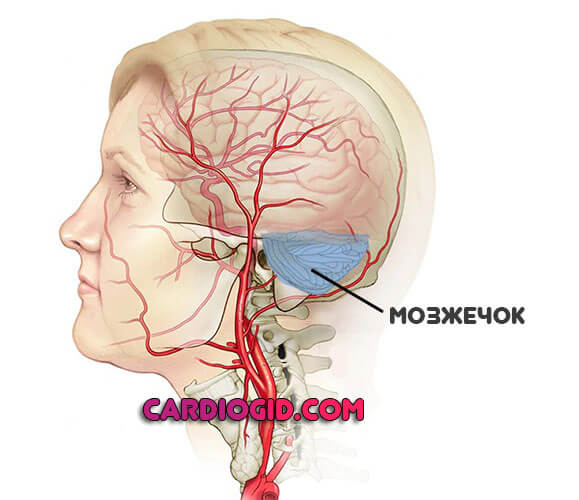
Экстрапирамидная система
Представлена мозжечком. Преимущественно возникают проблемы с двигательной активностью. Моторика раскоординирована, пациент не может нормально ориентироваться в пространстве из-за сильного головокружения.
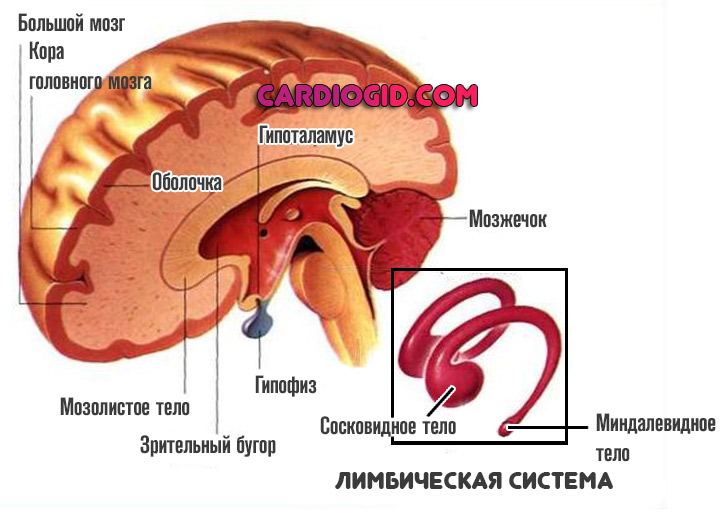
Лимбическая система
При поражении этой области человек утрачивает способность к обучению, возможно полное отсутствие обоняния.
Ствол головного мозга
Поражение практически всегда летально. Возникают проблемы с дыханием, сердечной деятельностью. Терморегуляция нарушается. Даже незначительные дисфункции в данной области часто заканчиваются смертью человека.
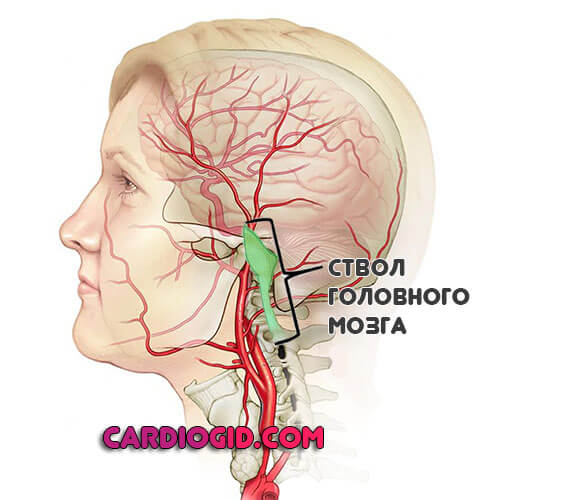
Ключевые симптомы оцениваются врачами еще при первичном осмотре. Это позволяет лучше понять характер нарушения.
Инфаркт головного мозга отличатся не от инсульта в этом аспекте, также процессы идентичны в прочих моментах.
Причины
Факторы развития стандартны и повторяются почти всегда:
- Атеросклероз. О нем уже было сказано. Закупорка сосудов холестериновыми бляшками или же сужение артерий, нарушение кровотока и, как итог, острое отмирание нервных тканей.
- Токсическое поражение, сопровождающееся расстройством клеточного дыхания. Встречается сравнительно редко. Но и такое возможно.
- Тромбоз. Закупорка сосуда сгустком крови.
- Скачок артериального давления. Сопровождается критической перегрузкой и нередко разрывом кровоснабжающей структуры. Считается одной из самых частых причин. Почти всегда соседствует с атеросклерозом.
- Хрупкость, недостаточная эластичность стенок сосудов. Например, на фоне сахарного диабета или прочих нарушений.
Есть огромное количество факторов риска: ожирение, курение, потребление спиртного, недостаточная или избыточная физическая активность. И прочие.
Разбираться во всем массиве должен специалист по неврологии. Также возможно привлечение доктора, сфера деятельности которого находится в области заболеваний сердца и сосудов.
Первая помощь
Действовать нужно быстро даже при подозрениях на церебральный инфаркт.
Алгоритм несложный:
- Вызвать скорую помощь. Самостоятельно помочь не выйдет ничем.
- Усадить пациента. Голову повернуть на бок. Ноги чуть приподнять, поставить на валик. Это позволит скорректировать гемодинамику. А изменение положения шеи предотвратит захлебывание рвотными массами в случае потери сознания.
- Важно, чтобы пациент успокоился. Эмоциональные реакции сделают только хуже. Двигаться нельзя.
- Открыть форточку или окно, чтобы обеспечить нормальную вентиляцию помещения.
- Давать какие-либо препараты запрещено. Потому как состояние может усугубиться.
- Принимать пищу, пить также недопустимо. Возможен обморок и выход содержимого желудка. Это опасно.
- Нужно постоянно контролировать показатели артериального давления, частоты сердечных сокращений, дыхание.
По прибытии скорой сообщить о состоянии пострадавшего кратко и четко. Если есть возможность — помочь с транспортировкой, сопроводить человека в стационар.
Диагностика
В остром состоянии на полное обследование времени нет. Необходима визуальная оценка, рутинный неврологический осмотр, проверка базовых рефлексов, также краткий опрос больного, если он в сознании.
Как правило, все очевидно. Уже после оказания первой помощи и стабилизации положения вещей можно перейти к поиску причин патологического процесса.
Перечень мероприятий примерно такой:
- Измерение артериального давления и частоты сердечных сокращений в течение 24 часов. Суточное мониторирование.
- Анализы крови: общий, биохимический, на сахар.
- Исследование мочи.
- ЭКГ и ЭХО. Оценка работы сердца и сосудов.
- Допплерография артерий головного мозга, шеи. Дуплексное сканирование.
- При необходимости проводится люмбальная пункция. Для забора цереброспинальной жидкости и ее исследования на предмет крови.
- Электроэнцефалография. Выявление мозговой активности в отдельных областях.
По необходимости перечень расширяют.
Лечение
Терапия строго в стационаре. Назначается группу медикаментов:
- Антиагреганты при ишемической форме поражения. Аспирин и его аналоги. Возможны родственные, но более мощные средства на основе гепарита и прочих веществ. Пентоксифиллин. Восстанавливают кровоток и питание.
- Ноотропы. Глицин, Фенибут. Ускоряют регенерацию.
- Цереброваскулярные. Пирацетам. Актовегин. Чтобы стабилизировать обеспечение нервных волокон необходимыми веществами.
- Противогипертензивные. Если есть повышение артериального давления. Бета-блокаторы (Метопролол), антагонисты кальция (Дилтиазем), диуретики в обязательном порядке (Фуросемид, при необходимости — Маннитол). Чтобы снизить нагрузку на мозг и предотвратить его отек.
Геморрагическая форма требует удаления гематомы. Оперативно.
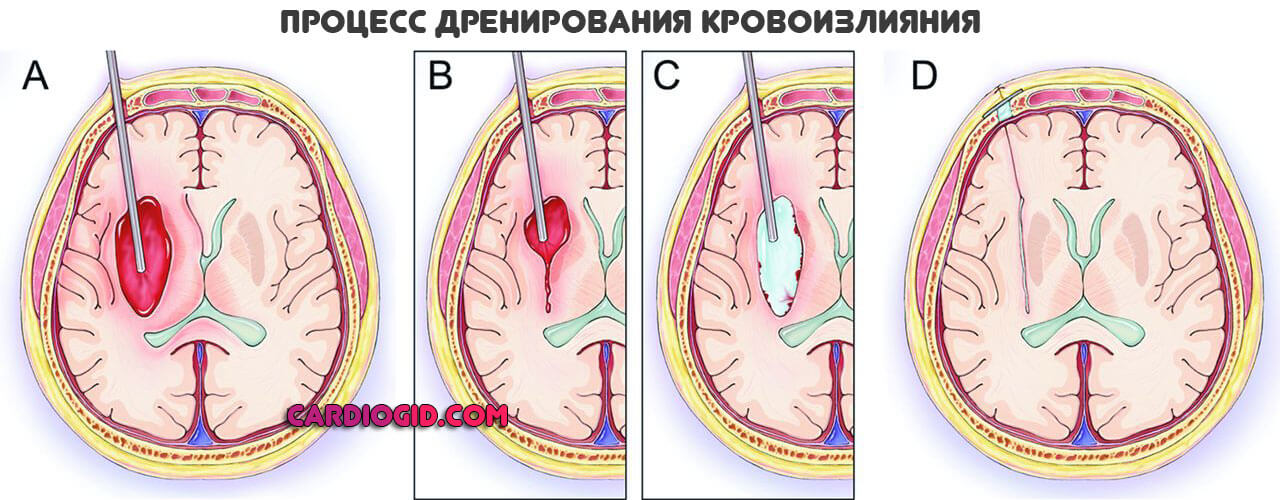
В дальнейшем все решает реабилитация и ее качество. На восстановление нужно от 12 до 24 месяцев. Наиболее активное переориент?
