Инфаркт обширный нижней стенки что это такое

Причины и лечение инфаркта задней стенки миокарда
Существует целый ряд причин и фоновых патологий, ведущих к некротическим изменениям тканевой структуры сердца. Но чаще всего сужение коронарного сосуда (артерии) происходит по вине:
- в 93-98% атеросклероза (тромбоз, обтурация бляшкой);
- спазма коронарных артерий;
- пороков, аномальных отхождений сосуда.
Факторами риска, которые влияют на возникновение причин, являются:
- артериальная гипертензия;
- ревмокардит;
- перенесенные стрептококковые и стафилококковые инфекции;
- высокий уровень холестерина низкой плотности, участвующего в образовании атеросклеротических бляшек;
- значительно снижен показатель холестерина высокой плотности, необходимый для очищения стенок сосудов;
- сахарный диабет;
- инфаркт миокарда в прошлом;
- преклонный возраст (старение, износ мышечной и сосудистой ткани);
- употребление жирной пищи, богатой холестерином;
- ожирение;
- курение (способствует сужению сосудов);
- алкоголизм (истощает кроветворение).
Сердце человека состоит из нескольких слоев: внутреннего (эндокарда), среднего (миокарда) и наружного (эпикарда). Инфаркты подразделяются на интрамуральные и трансмуральные. В первом случае поражается только 1 слой сердца. Во втором – все слои. Трансмуральный инфаркт – это заболевание, отличающееся ишемией и некрозом тканей сердца вследствие нарушения кровообращения.
В наибольшей степени чувствителен к недостатку кислорода внутренний слой (эндокард). В начале инфаркта страдает именно он. Любой инфаркт может быть мелкоочаговым и крупноочаговым. При этом размер очага бывает от 2 до 8 см. Чаще всего инфаркт затрагивает левый желудочек. Примерно у каждого третьего человека наблюдается вовлечение в процесс предсердий.
Несмотря на то что основной функцией сердца является перекачивание крови и ее доставка по всему организму, данный орган очень чувствителен к гипоксии. Кровоснабжение сердца происходит за счет коронарных артерий.
Наиболее частой причиной трансмурального инфаркта миокарда является атеросклероз сосудов. Это нарушает естественный кровоток, а также способствует формированию тромбов. В настоящее время в развитии инфаркта играют роль следующие механизмы: сужение коронарных сосудов или их полная закупорка и увеличение потребности в кислороде миокарда. Необратимые изменения в клетках миокарда возникают при нарушении кровоснабжения на протяжении 10-15 минут.
Острый трансмуральный инфаркт является мультифакториальным заболеванием. К основным причинам его развития относятся:
- наличие у человека атеросклероза;
- тромбоз сосудов (коронарных артерий);
- повышенный выброс адреналина вследствие сильного стресса или возбуждения;
- малоподвижный образ жизни;
- спазм коронарных артерий;
- повышенная вязкость крови;
- высокие физические нагрузки;
- нарушение липидного обмена;
- нерациональное питание.
Предрасполагающими факторами развития инфаркта являются: алиментарное ожирение, наличие сахарного диабета, пожилой возраст, злоупотребление спиртными напитками, активное и пассивное курение, а также факторы окружающей среды (токсическое воздействие различных веществ, неблагоприятная экологическая обстановка).
тановлено, что у лиц, перенесших ранее мелкоочаговый инфаркт, имеется высокий риск развития повторного инфаркта.
Острый трансмуральный инфаркт передней стенки миокарда протекает в несколько стадий. Вначале развивается продромальный период. Он может протекать незаметно для больного. Во вторую стадию развивается ишемия миокарда. Продолжительность этого периода варьируется от 20 минут до 2 часов. Некроз начинается на 3 стадии. Организация рубцовой ткани и ее созревание происходит на 4 и 5 стадии инфаркта.
Каковы симптомы данного заболевания? К наиболее частым проявлениям трансмурального инфаркта относятся:
- болевой синдром за грудиной;
- нарушение ритма сердца и чувство перебоя в его работе;
- учащенное сердцебиение;
- затруднение дыхания (одышка, удушье);
- изменение цвета кожных покровов;
- акроцианоз;
- снижение артериального давления.
В первые сутки повышения температуры тела не наблюдается.
о происходит в последующие дни. При первичном осмотре пациента острый трансмуральный инфаркт нижней стенки миокарда или любой другой можно спутать с приступом стенокардии. В данной ситуации необходимо знать, что боль при инфаркте не устраняется нитратами. Ее продолжительность более 15 минут. Нередко болевой синдром длится часами или даже сутками. Боли имеют давящий, сжимающий характер. Они могут быть острыми, нестерпимыми. Боль ощущается за грудиной, но способна отдавать в лопатку, плечо, нижнюю челюсть.
Дополнительные симптомы заболевания включают в себя боли в области живота, слабость, повышенную потливость. У некоторых больных появляется кашель, что указывает на развитие сердечной недостаточности. Признаки во многом зависят от размера очага некроза. Если очаги мелкие, то главным симптомом является боль. Легкие и головной мозг при этом не страдают.
При крупноочаговом трансмуральном инфаркте симптомы будут гораздо сильнее выражены. Отмечается сильный болевой синдром, развивается перегрузка правых отделов сердца, в результате чего происходит отек легких. Очень часто развивается левожелудочковая недостаточность. Отличительной чертой трансмурального инфаркта является короткий продромальный период и бурное начало.
Последствия инфаркта
Известно, что любой инфаркт не проходит бесследно. Даже при своевременно оказанной помощи развиваются те или иные последствия. Тяжесть осложнений определяется следующими факторами:
- размером очага некроза миокарда;
- быстротой и правильностью оказания медицинской помощи;
- локализацией поражения.
При трансмуральном инфаркте возможно развитие следующих осложнений:
- сердечной недостаточности;
- нарушения ритма сердца;
- артериальной гипотонии;
- разрыва желудочков;
- аневризмы;
- повреждения межжелудочковой перегородки;
- перикардита;
- плеврита;
- поражения легочной ткани;
- тромбоэмболии легочной артерии.
Сердечная недостаточность чаще всего развивается по левожелудочковому типу. Она проявляется кашлем, хрипами. Подобное состояние может привести к кардиогенному шоку и гибели больного. Нарушение ритма сердца – наиболее частое осложнение любого инфаркта. Данный недуг развивается в первые 2-3 дня с начала заболевания.
У большинства пациентов развивается экстрасистолия, аритмия по типу мерцания предсердий и желудочков. Мерцание желудочков нередко приводит к фибрилляции и остановке сердца. Это состояние требует неотложной помощи (дефибрилляции). Реже встречается такое осложнение, как тампонада. Основная ее причина – разрыв мышечных волокон.
Болезнь чаще встречается у пожилых людей. Женщины репродуктивного возраста находятся под защитой гормонов эстрогенов, помогающих сосудам сохранять их тонус и эластичность. Поэтому в молодом возрасте чаще страдают мужчины. После 50 лет риск развития сердечного приступа у представителей обеих полов примерно одинаковый.
Ишемия сердечной ткани возникает вследствие закупорки коронарных артерий:
- атеросклеротической бляшкой;
- оторвавшимся тромбом;
- иногда тромб может образоваться непосредственно на атеросклеротической бляшке.
Спазм коронарных сосудов способен вызвать приступ стенокардии. Очень опасным является усложнение стенокардии тромбообразованием. Тогда повышается риск возникновения приступа с проникающим поражением сердечной стенки.
К факторам риска развития ишемической болезни относятся:
- вредные привычки (алкоголь, курение, наркотики);
- повышенный уровень холестерина в крови;
- гиперкоагуляция, атеросклероз;
- болезни эндокринной системы (сахарный диабет, ожирение);
- наличие других патологий кровеносной системы;
- пожилой возраст.
Поскольку даже незначительный некроз сердечной мышцы замещается соединительной тканью с образованием рубца, с каждым новым приступом количество функционирующих кардиомиоцитов уменьшается. Человеку, пережившему инфаркт, стоит очень бережно относиться к состоянию кровеносной системы, так как любой стресс или чрезмерная физическая нагрузка способны вызвать повторный приступ.
Прогноз зависит от множества факторов, среди которых выделяют локализацию участка некроза:
- Острый трансмуральный инфаркт нижней стенки миокарда. Является очень опасным состоянием, сопровождается сильной болью и одышкой, чаще других форм приводит к летальному исходу.
- Острый трансмуральный инфаркт миокарда передней стенки не имеет особых отличий от других подвидов этого недуга. Выраженность клинических симптомов варьирует в зависимости от болевого порога человека и величины омертвленного участка ткани.
- Острый трансмуральный инфаркт миокарда других уточненных локализаций. Теоретически сердечная мышца может быть поражена в любом ее участке. Тяжесть течения болезни будет зависеть от каждого отдельного случая.
Значительную роль играет число приступов в анамнезе и величина пораженной ткани. Чтобы снизить риск развития неприятных осложнений, человек должен позаботиться о своевременной профилактике. Необходимо исключить все вредные привычки, больше бывать на свежем воздухе, избегать стресса и чрезмерных физических нагрузок.
stopvarikoze.ru
Непосредственная причина инфаркта миокарда – сужение русла коронарных артерий больше чем на 70%, из-за чего нарушается кровоснабжение сердца, образуются очаги некроза.
Сужение сосудистого русла провоцирует:
- атеросклеротическое поражение сосудистых стенок (в 90–95%);
- тромбообразование и тромбоз;
- повышение вязкости крови;
- заболевания, сопровождающиеся увеличением количества тромбоцитов (туберкулез);
- критические спазмы сосудов (спровоцированные дисфункцией вегетативной нервной системы, повышенной чувствительностью сосудистых стенок к сосудосуживающим веществам);
- аутоиммунное, инфекционное, аллергическое воспаление сосудистых стенок (коронарит);
- врожденные дефекты коронарных сосудов (критический стеноз, сужение);
- травмы грудной клетки (механическое передавливание, пережатие);
- послеоперационные осложнения (после шунтирования, ангиопластики).
- Причины заболевания
- Основные симптомы
- Диагностика болезни
- Методы лечения
- Возможные последствия
Инфаркт задней стенки сердца: причины, симптомы, диагностика и лечение
Симптоматика при инфаркте задней стенки сердца выражена меньше, чем при поражении любого другого отдела. Так, самый характеризующий данную патологию симптом боли может проявляться скрыто. В этих случаях люди переносят инфаркт «на ногах», и узнают об этом только при анализе кардиограммы. Типичная клиническая картина выглядит следующим образом:
- Интенсивная, «раздирающая» боль в груди, в области сердца, за грудиной, отдает в левое плечо, руку, длится от 30 минут до одного часа с небольшими перерывами.
- Ноющее состояние сдавливания, тяжести, чувство ущемления в груди.
Данный симптом боли сопровождается:
- низкой частоты и наполнения нитевидным пульсом;
- нарушенной ритмичностью (могут быть аритмии, экстрасистолии, пароксизмальная тахикардия);
- сердечную боль нельзя купировать «Нитроглицерином»;
- резким падением артериального давления, до состояния коллапса;
- слабостью, бледностью, холодным потом;
- онемением запястий;
- при аускультации тоны сердца глухие, иногда слышен шум трения перикарда;
- могут возникать приступы удушья похожие на астму;
- страхом смерти.
Через 2-3 дня после приступа температура тела повышается до 38 градусов и держится до 5 дней. Такая клиника обусловлена появлением очагов омертвения и попаданием в кровь некротических продуктов. Чем обширнее инфаркт, тем длительнее лихорадка и повышение лейкоцитов в анализе.
Острый трансмуральный передний и задний инфаркт очень редко проходит бессимптомно, так как при нем присутствует значительное поражение сердечной мышцы. Как правило, перед началом приступа и после него сохраняется общее недомогание. У каждого пациента некроз сердечной мышцы развивается индивидуально, что подразумевает разную выраженность клинических признаков.
Трансмуральный некроз сердечной мышцы имеет следующие симптомы:
- перебои в работе, нарушение сердечного ритма (сердце то замирает, то выпрыгивает из груди);
- вследствие застоя крови в легких возникают типичные проявления сердечной астмы (сильная одышка, вплоть до удушья);
- пациенты, хоть раз испытавшие подобный приступ, утверждают, что это ужасное состояние;
- давящая острая боль за грудиной, иррадиирующая в левую лопатку, плечо, левую часть нижней челюсти и спины;
- ощущение тревоги, страха за здоровье и за жизнь;
- патологическая бледность, холодный пот, онемение конечностей.
Люди, которые хоть раз прочувствовали очень сильную, волнообразную и длительную боль в груди, навсегда запоминают, что такое трансмуральный инфаркт миокарда. После острого и подострого периодов начинается рубцовая стадия заболевания. Участок некроза замещается соединительной тканью, снижается выраженность клинических признаков.
Около 95% всех инфарктов развиваются на фоне атеросклеротического поражения коронарных артерий. В толще стенки большого сосуда, снабжающего сердце кровью (чаще венечной артерии), формируется особое белково-липидное образование – атеросклеротическая бляшка. Это происходит на фоне нарушения обмена веществ (гиперлипидемия, увеличение количества холестерина).
Под влиянием некоторых патологических процессов (перепадов артериального давления) внутренняя стенка сосуда повреждается, содержимое бляшки частично закупоривает его просвет, становится препятствием для кровотока (эмболия жировым содержимым).
Иногда процесс развивается по-другому: на поврежденную сосудистую стенку налипают тромбоциты и эритроциты, образуя сгусток – тромб, который быстро увеличивается в размерах и перекрывает просвет сосуда.
Итогом становится серьезное несоответствие между объемом крови, поступающим в сердечную мышцу, и ее потребностями.
Трансмуральный инфаркт миокарда чаще всего – крупноочаговый, обширный (некроз захватывает большую часть миокарда,
Источник
Нижний инфаркт миокарда диагностируют, когда из-за недостатка кислорода происходит гибель клеток в сердечной мышце, что приводит к нарушению функций органа. Лечение осуществляют в условиях стационара. Прогноз зависит от своевременности терапии и наличия осложнений.
Особенности
Патологический процесс, сопровождающий инфаркт, может затронуть все слои сердца или один из них.
Стенка сердца состоит из:
- Эндокарда. Он выстилает полость органа. Его полностью составляет соединительная ткань.
- Миокарда. Это слой мышц, отвечающий за сокращение. В его составе находятся кардиомиоциты. Они не только сокращаются, но и отвечают за прохождение электрического импульса.
- Эпикарда. Это слой соединительной ткани, плотно совмещенный с миокардом.
Во время инфаркта в определенные участки сердца не попадает кислород и питательные вещества, из-за чего клетки отмирают. В большинстве случаев страдает зона левого желудочка.
С учетом глубины некротических поражений, инфаркты делят на:
- Трансмуральный. Повреждения пронизывают все слои сердечной мышцы.
- Острый трансмуральный, поражающий заднюю стенку. Он практически всегда сопровождается гибелью больного.
- Нетрансмуральный. Некроз распространяется не на все слои.
- Субэндокардиальный. Очаг располагается в области под эпикардом.
- Интрамуральный. Отмирают ткани в толще сердечной мышцы.
В каком возрасте возникает
Инфаркт нижней стенки чаще всего случается после 40 лет. Это связано с ишемическими нарушениями в сердце, которые проявляются при закупорке коронарной артерии тромбом.
 Основной причиной закупорки сосудов считается атеросклероз. В возрасте 40 лет отложения на стенках сосудов уже настолько сужают просвет, что мешают нормальному току крови. Из-за плохого кровообращения сердце страдает от недостатка кислорода, и его работа нарушается.
Основной причиной закупорки сосудов считается атеросклероз. В возрасте 40 лет отложения на стенках сосудов уже настолько сужают просвет, что мешают нормальному току крови. Из-за плохого кровообращения сердце страдает от недостатка кислорода, и его работа нарушается.
Человек при этом продолжает вести привычный образ жизни, занимается спортом, много трудится, курит или употребляет алкоголь. Это еще больше ухудшает ситуацию и рано или поздно может возникнуть приступ инфаркта.
После 60 лет активность человека снижается, вместе с потребностью в кислороде. Это способствует уменьшению частоты сердечных приступов.
В последние годы наблюдается развитие инфарктов у людей после 30 лет. Это связано с:
- генетической предрасположенностью;
- курением и алкоголизмом;
- гипертонической болезнью;
- недостаточной физической активностью;
- нарушением обменных процессов;
- гиперхолестериномией.
Признаки
Инфаркт нижней стенки левого желудочка обычно протекает в острой форме. Сначала появляются сильные боли в грудной клетке, распространяющиеся на другие части тела. Неприятные ощущения нарастают в течение получаса. Болевой синдром может привести к потере сознания.
 Снизить проявление проблемы можно с помощью Нитроглицерина. Также больные страдают от чувства давления в груди и одышки. Приступ чаще всего возникает ночью или рано утром. При этом человек ощущает сильный страх и панику, повышается потоотделение.
Снизить проявление проблемы можно с помощью Нитроглицерина. Также больные страдают от чувства давления в груди и одышки. Приступ чаще всего возникает ночью или рано утром. При этом человек ощущает сильный страх и панику, повышается потоотделение.
В некоторых случаях боль напоминает симптомы гастрита. И при пальпации замечается напряженность мышц брюшной стенки.
Приступ также иногда проявляется сильным кашлем, заложенностью в груди. Болезненные ощущения появляются не всегда. Известны случаи и бессимптомного течения.
Первая помощь
При первых признаках приступа, необходимо вызвать бригаду медиков и оказать больному доврачебную помощь. Правильные действия помогут спасти человеку жизнь и уменьшат зону поражения.
При развитии инфаркта, необходимо поступить так:
- вызвать скорую помощь;
- придать больному полусидящее положение таким образом, чтобы ноги были немного подогнутыми в коленях;
- освободить пострадавшего от тугой одежды, расстегнуть пуговицы и ремни, обеспечить доступ свежего воздуха;
- положить под язык таблетку Нитроглицерина, если есть возможность, то нужно измерить артериальное давление, так как при показателях ниже 90 мм рт. ст. таблетку давать не следует;
- для уменьшения вязкости крови дать разжевать таблетку Аспирина;
- при потере сознания, нестабильном дыхании или отсутствии пульса, необходимы реанимационные мероприятия в виде массажа сердца и искусственного дыхания.
Диагностика
При диагностике инфаркта миокарда применяют такие методы:
- Физикальные. Обследование начинается со сбора анамнеза, осмотра больного, пальпации тканей для обнаружения точки сердца, плотно прилегающей к груди. Если лимфоузлы увеличены, значит, развивается воспалительный процесс. Также определяют частоту пульса. Во время приступа может произойти полное прекращение сердечных сокращений. Простукивают грудную клетку для уточнения границ органа. Простукивают ритмы и тона с применением стетоскопа, измеряют показатели артериального давления и температуры.
- Аппаратные. Главной методикой определения нарушений является электрокардиография. Нижний инфаркт миокарда на ЭКГ проявляется очень точно. Для оценки состояния сердца проводят ультразвуковое исследование. В его ходе определяют скорость кровотока, наличие тромбов, аневризм, узнают, в каком состоянии сосуды. Обнаружить очаги некроза могут на сцинтиграфии. Сосудистую проходимость проверяют на коронарографии. Если эти манипуляции не дали точной информации, то проводят магниторезонансную томографию.
- Лабораторные. Кровь исследуют на наличие маркеров некроза. Инфаркт сопровождается разрушением кардиомиоцитов, и их разрушенные компоненты попадают в кровоток. Если анализ крови подтвердил их присутствие, то сомнений в диагнозе не остается.
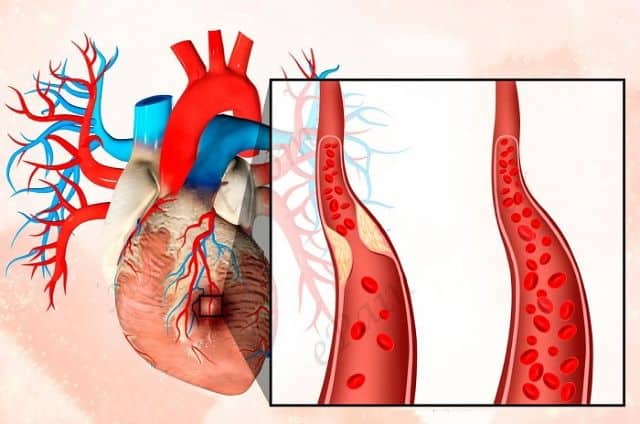
Лечение
Терапия проводится в условиях стационара. В первую очередь при этом применяют тромболитики для препятствия образования тромбов. Также могут понадобиться противоаритмические препараты для купирования нарушений сердечного ритма.
 Для снижения потребности миокарда в кислороде и снятия нагрузки с органа используют бета-адреноблокаторы. Если препараты не помогли восстановить нормальный ток крови в коронарных артериях, то необходимо срочное оперативное вмешательство. В большинстве случаев выполняют ангиопластику для расширения суженных сосудов.
Для снижения потребности миокарда в кислороде и снятия нагрузки с органа используют бета-адреноблокаторы. Если препараты не помогли восстановить нормальный ток крови в коронарных артериях, то необходимо срочное оперативное вмешательство. В большинстве случаев выполняют ангиопластику для расширения суженных сосудов.
Во время острого периода больной должен избегать стрессов, любых физических нагрузок. Важно находиться в полном покое. Когда состояние стабилизируется, больному разрешают немного гулять на свежем воздухе и выполнять комплекс лечебной физкультуры.
Последствия
Перенесенный приступ негативно отражается на состоянии всего организма. В месте очагов некроза на сердечной мышце образуются рубцы. Они состоят из соединительной ткани и не могут сокращаться. Поэтому участок миокарда, на котором они расположены, навсегда теряет свои функции.
Даже правильно проведенная терапия и соблюдение всех рекомендаций в реабилитационном периоде не помогут полностью восстановить работу сердца. У большинства больных после приступа появляются тахикардии и аритмии.
Обширный инфаркт часто сопровождается образованием аневризмы. При этом поврежденная стенка под давлением выпячивается и существует риск ее разрыва. Поэтому без помощи врача не обойтись.
Тяжелыми осложнениями патологии считаются тромбоэмболия, синдром Дресслера, сердечная недостаточность.
Жизнь после
После инфаркта жизнь человека кардинально меняется. Чтобы предупредить осложнения и повторный приступ, больной должен соблюдать правильный режим дня, диету и уровень физической активности.
На состояние здоровья негативно влияют стрессы и эмоциональные нагрузки. Это связано с тем, что сердцебиение в стрессовом состоянии учащается, и потребность миокарда в кислороде растет, из-за чего приступ может повториться.
В такой ситуации категорически противопоказано употреблять продукты, содержащие много холестерина. Они вызывают атеросклероз и трудно перевариваются, перегружая не только желудок и кишечник, но и весь организм.
После инфаркта категорически противопоказано курить и употреблять спиртные напитки.
Опасность повторного приступа будет беспокоить больного всегда. Если инфаркт случается на протяжении двух месяцев после первого, то его считают рецидивом. При этом очаг некроза располагается в том же месте, где и впервые, но площадь поражения значительно увеличивается.
Чтобы избежать развития подобных проблем, необходимо:
- контролировать показатели артериального давления и холестерина;
- периодически проходить обследование;
- лечить атеросклероз, чтобы предупредить нарушение кровообращения.
Инфаркт и осложнения, которые возникают после него, уносят жизни миллионов людей. Поэтому необходимо приложить все усилия, чтобы предотвратить развитие проблемы. Если приступ уже был, то важно в реабилитационном периоде и на протяжении всей жизни соблюдать рекомендации по поводу ведения ее здорового образа. Это позволит прожить еще много лет, даже при наличии поражений сердца.
Источник
