Инфаркт мозга клиника лечение

- Общие характеристики
- Патогенез
- Этиология
- Признаки инсульта
- Диагностика и лечение
Содержание
Успешное лечение инфекционных заболеваний в прошлом веке вывело сердечнососудистые заболевания на первые места по причинам смертности. Среди них одной из самых значимых является инфаркт головного мозга. Во многих государствах он занимает второе место среди причин смертности.
Общие характеристики
Под инфарктом головного мозга подразумевается поражение его нейронов из-за острой ишемии — недостатка кровообращения. Клетки гибнут безвозвратно, что приводит к очагу некроза в течении 5−12 часов.
Случаи возникновения инфаркта мозга, который иначе называется инсультом, встречается одинаково часто у мужчин и женщин. Большинство случаев приходится на возраст после 50-ти лет и до 75. Причем, чем больше возраст, тем чаще инсульту подвержены женщины. Тогда как в «молодые годы» риск инсульта выше у мужчин.
Не смотря на прогресс медицины смертность и инвалидизация после перенесенного инсульта уверенно занимает второе место на протяжении нашего века. На первом находится хроническая ишемия сердца и ее острейшая форма — инфаркт миокарда.
Патогенез
Главное звено патогенеза — ишемия. Она развивается при не соответствии потребностей клеток в кислороде и возможностей кровеносных сосудов по его доставке. Но к инфаркту мозга приводит только острая и значительная ишемия. Иначе клетки могут успеть перестроить свой метаболизм, что предотвратит их массовую гибель.
Схематично патогенез ишемического инсульта можно представить следующим образом:
- Острая ишемия приводит к резкому снижению поступления кислорода в группы нейронов.
- Недостаток кислорода вызывает снижение уровня метаболизма.
- Уменьшение скоростей протекания клеточных процессов вызывает деградацию клеточных структур. Так как происходит накопление химически активных веществ, которые в норме обезвреживаются специальными системами. Но они из-за снижения общего метаболизма уже не работают. Группа нейронов, подвергшаяся острой ишемии теряет свою функциональность.
- Разрушение клеток под действием остановки метаболизма и накопления токсичных веществ.
- Постепенное разрушение мертвых клеток. На их месте развиваются полости (они называются кистами) или астроциты. Замещение очага некроза кистами и не функциональными клетками способствует созданию «нерабочего» участка мозга.
Этиология
Все причины, которые приводят к острой ишемии мозга, считаются этиологическими факторами инсульта. А непосредственных причин три: эмболия (закупорка) сосуда, вазоспазм (полное сужение, приводящее к прекращению кровоснабжения), запустевание сосуда. Первые две практически всегда являются причинами ишемического инфаркта. Тогда как запустевание сосудов характерно для разрыва аневризм (постоянные локальные патологические расширения сосудов). В результате чего кровь практически полностью выходит из сосудов и веточки после разрыва оказываются полностью обескровлены.
Данная ситуация характерна для развития очагов ишемического инфаркта на периферийных участках геморрагического инсульта и самостоятельно практически невозможна. Поэтому ее они рассматривают в качестве причин ишемического инфаркта.
Что касается состояний которые могут вызвать эмболию и вазоспазм — они именуются факторами риска. К ним относят.
- Возраст. Чем старше человек, тем выше риск инсульта и тем более тяжелы последствия инфаркта головного мозга. Средним возрастом, после которого имеется вероятность развития острой ишемии даже при отсутствии явной соматической патологии — 60 лет.
- Гипертоническая болезнь. К ишемическому инсульту приводит чаще у пожилых.
- Курение. Никотин и смолы сигарет способствуют развитию атеросклероза. Кроме торго, никотин вызывает спазм сосудов.
- Атеросклеротическое поражение сосудов головного мозга и шеи.
- Нарушения сердечного ритма: фибрилляция предсердий, слабость синусового узла и т.п.
- Сахарный диабет.
- Болезнь Такаясу (сужение нисходящего отдела аорты).
Признаки инсульта
Основные симптомы инсульта зависят от локализации основного процесса. Но все они группируются в две категории: очаговые и общемозговые. Первые включают выпадение тех или иных «локальных» функций головного мозга. Все они наблюдаются на стороне тела противоположной части мозга, в которой произошел инсульт.
- Нарушение чувствительности кожи и глубоких тканей конечностей и туловища. Это называется гемианестезией.
- Нарушение двигательной активности (плегия — частичное и парез — полное). Приставка «геми-» означает, что нарушение происходит с одной стороны тела.
Исключением являются бульбарные расстройства. Они локализованы на мотонейронах и афферентных (чувствительных) волокнах челюстно-лцевой области, ротоглотки, гортани. Проявляются в виде нарушений речи, глотательных рефлексов.
К общемозговым симптомам относят признаки общей дезорганизации функций головного мозга. Проявляются в виде нарушений сознания, судорог, головокружения, головной боли. Чем выраженнее поражение, тем значительна клиническая картина.
Диагностика и лечение
Важное значение имеет осмотр. Он позволяет выявить очаговую симптоматику и предположительный патогенез инсульта. Так наличие аритмий чаще всего говорит о тромбоэмболическом генезе заболевания. Преобладание очаговой симптоматики над общемозговым синдромом является одним из признаков мелкоочагового поражения и лакунарного инсульта. Глубокая кома с гипертермией (повышенной температурой тела) чаще всего встречается при инсульте ствола мозга.
Главным инструментальным методом диагностирования инсульта является томография. Она показывает очаги поражения головного мозга в виде участков сниженной эхоплотности и размягчения тканей уже на первых сутках инсульта. В случае применения контраста возможно обнаружения дефекта накопления. Тогда выявление возможно спустя несколько часов от начала заболевания.
Любое лечение инфаркта головного мозга начинается с обеспечение работы сердечнососудистой системы и дыхания. Важное значение имеет дегидратация — борьба с отеком мозга. Используются нейропротекторы и симптоматические средства. Нейропротекторы направлены на улучшение клеточного метаболизма нейронов. Симптоматические средства купируют (устраняют) развитие осложнений со стороны других органов и систем. Для чего широко применяются миорелаксаниты (расслабляющие мышцы), анальгетики (обезболивающие), психотропный препараты.
Последние годы стало активно применяться тромболитическа терапия. Она направлена на растворение тромбов. И показанием для нее как раз является ишемический инсульт. Как показали результаты наблюдений, чем раньше она проводится, тем менее выражены последствия инфаркта головного мозга и наоборот.
Средняя летальность после перенесенного инсульта колеблется от 2 до 30%. Здесь прогноз сильно зависит от возраста пациента, наличия сопутствующих заболеваний, локализации процесса и степени его выраженности. Поэтому важнейшим направлением системы здравоохранения является профилактика острой ишемии.
Оцените статью:
Loading …
Источник
Общая часть
Ишемический инсульт
– клинический синдром, развивающийся вследствие критического снижения кровоснабжения участка мозга в определенном артериальном бассейне, что приводит к ишемии с формированием очага острого некроза мозговой ткани – инфаркта головного мозга. Наиболее часто ишемический инсульт развивается вследствие тромбоза или эмболии при церебральном атеросклерозе или в результате кардиогенной эмболии.
Клинически характеризуются внезапным появлением стойкой (сохраняющейся более 24 часов) очаговой неврологической симптоматики в соответствии с пораженным сосудистым бассейном:
- Парезами мышц рук, ног, лица, особенно на одной стороне тела (гемипарез, гемиплегия).
- Внезапно развившейся слепотой на один глаз.
- Нарушениями речи.
- Нарушениями чувствительности.
Гомонимными дефектами полей зрения
(т.е. на обоих глазах или в правых, или в левых половинах поля зрения).
- Нейропсихологическими нарушениями (такими как
афазия
(нарушение речи),
апраксия
(нарушение сложных, целенаправленных движений),
синдром игнорирования полупространства
и др.).
- Головокружением.
- Нарушениями равновесия или координации движений и т.д.
Также возможно развитие не всегда наблюдающейся, как правило, умеренно выраженной общемозговой симптоматики (головной боли, головокружения, редко угнетения сознания).
Инфаркт мозга может быть асимптомным («скрытый» инфаркт) и не сопровождаться клиникой ишемического инсульта, т.е. необходимо различать инфаркт мозга – патоморфологический субстрат от инсульта – клинического синдрома. Тем не менее, нередко эти термины используют практически как синонимы – в значении ишемического инсульта.
Достоверный диагноз ишемического инсульта может быть получен при КТ или МРТ томографии головного мозга. С учетом обязательного проведения нейровизуализации для диагностики инсульта, современное определение инсульта включает в себя не только сохранение очаговой симптоматики >24 часов но и, при достаточно быстром регрессе очаговой неврологической симптоматики (в срок менее 24 часов), выявление при КТ или МРТ исследовании клинически значимого очага острого инфаркта мозга.
Лечение зависит от времени, прошедшего от начала заболевания, патогенетического подтипа ишемического инсульта, и включает в себя базисную терапию (нормализация функции внешнего дыхания, поддержание оптимального АД, регуляция гомеостаза, гипертермии, уменьшение отека головного мозга, противосудорожная терапия и т.д.), а также специфическую терапию, к которой относятся такие методы как тромболизис в первые 3 – 6 часов от начала заболевания, антиагрегантная терапия (ацетилсалициловая кислота), по показаниям антикоагулянтная терапия, нейропротекция, хирургическое лечение.
- Эпидемиология
На сегодня отсутствуют данные государственной статистики заболеваемости и смертности от инсульта в России (2007 год). Частота инсультов в мире колеблется от 1 до 4, а в крупных городах России 3,3 – 3,5 случаев на 1000 населения в год. В последние годы в России регистрировалось более 400 000 инсультов в год. Половина всех инсультов развивается у людей старше 70 лет.
Ишемический инсульт составляет 70 – 85% случаев всех инсультов. Смертность в течение первого месяца составляет 15 – 25%, в течение года после ишемического инсульта 29 – 40%, возрастая у пожилых больных. В экономически развитых странах смертность от инсульта занимает 2 – 3 место в структуре общей смертности, и составляет 60 – 80 человек на 100 000 населения в год.
Смертность при инсульте в России в настоящее время по данным выборочных исследований в 2-5 раз выше, чем в США и в странах Евросоюза. В Москве летальность при ишемическом инсульте составляет 35%, а в регионах доходит до 50-60% в первый год после инсульта.
- Классификация
Выделяют малый инсульт, или инсульт с обратимым неврологическим дефицитом, который диагностируется в тех случаях, когда клиническая симптоматика регрессирует полностью в пределах от 2 суток до 3-х недель (10-15% больных).
По завершенности инсульта различают инсульт в развитии (прогрессирующий инсульт, инсульт в ходу), который диагностируется в случае нарастания степени неврологического дефицита во времени, и завершенный (полный) инсульт — при стабилизации или регрессе неврологических нарушений
- Этиопатогенетические подтипы ишемического инсульта
- Атеротромботический инсульт развивается вследствие нарушения целостности атеросклеротической бляшки с образованием тромба или эмбола (артерио-артериальная эмболия) при атеросклерозе, как правило, экстракраниальных и крупных интракраниальных артерий. Составляет 50 – 55% всех ишемических инсультов.
- Кардиоэмболический инсульт (20% всех ишемических инсультов) развивается вследствие кардиоцеребральной эмболии при заболеваниях сердца. Источником эмболического материала являются тромботические массы в полостях или клапанном аппарате сердца.
- Гемодинамический инсульт (15% всех ишемических инсультов) развивается на фоне грубого стеноза (как правило более 70% просвета) крупных артерий головы или шеи, в основном атеросклеротической природы, при резком падении артериального давления.
- Реологический инсульт (инсульт по типу гемореологической микроокклюзии) (9%) развивается вследствие тромбозов в церебральных артериях, возникающих в результате гематологических нарушений (заболеваний), приводящих к гиперкоагуляции и повышению вязкости крови.
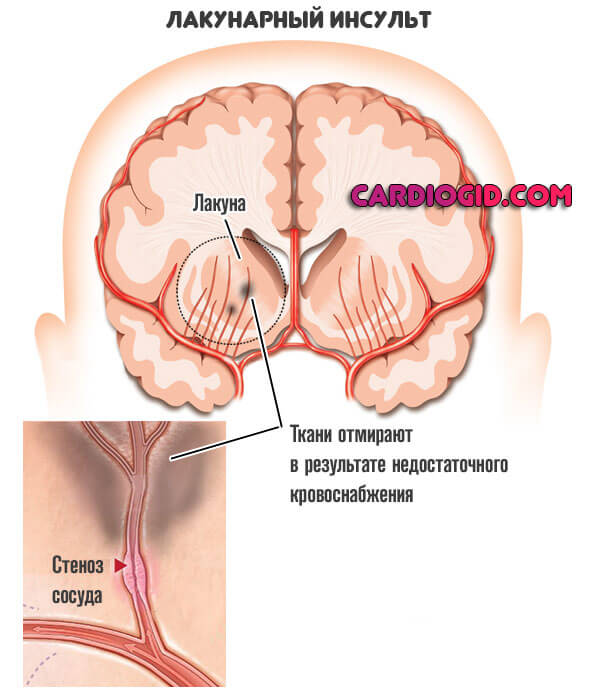
- Лакунарный инсульт (15 – 30% ишемических инсультов) связан с окклюзией мелких мозговых сосудов с развитием очагов инфаркта мозга (в основном в подкорковых ядрах) диаметром до 15 мм, и клинически проявляется т.н. лакунарными синдромами. По этиопатогенезу является разновидностью атеротромботического подтипа, но в силу особенностей клиники и лечения может быть выделен в отдельную группу.
- По пораженному сосудистому бассейну
Ишемический инсульт в каротидном бассейне- Во внутренней сонной артерии.
- Передней мозговой артерии.
- Средней мозговой артерии.
В вертебробазилярном бассейне
- В позвоночной артерии.
- Базилярной артерии.
- Инфаркт мозжечка.
- Задней мозговой артерии.
- Таламуса.
- В соответствии с вовлеченными зонами кровоснабжения
- Территориальный инфаркт, соответствующий поражению основных артерий мозга в их зонах кровоснабжения, как правило, обширный.
- Инфаркт водораздельных зон – инфаркт в зонах кровоснабжения ветвей основных мозговых артерий или инфаркт в пограничных (водораздельных) зонах, на стыке территорий кровоснабжения разных артерий, как правило, средних размеров.
- Лакунарный инфаркт в результате нарушения кровоснабжения в области подкорковых ядер, внутренней капсулы и основания моста мозга с очагами инфаркта обычно до 15 мм в диаметре.
- Этиопатогенетические подтипы ишемического инсульта
- Код по МКБ-10
G45 Преходящие транзиторные церебральные ишемические приступы (атаки) и родственные синдромы
G46* Сосудистые мозговые синдромы при цереброваскулярных болезнях (I60 – I67+)
G46.8* Другие сосудистые синдромы головного мозга при цереброваскулярных болезнях (I60 – I67+)
Код рубрики 163 Инфаркт мозга
Источник
Инфаркт головного мозга — это острое нарушение церебрального кровотока по причине сужения или закупорки сосудов, и прочих патологий артерий. Встречаются и более редкие провокаторы.
Второе название процесса — инсульт (в классификаторах используются оба) По своей сути, это полные синонимы, разницы между ними нет. Состояние имеет собственные коды по МКБ-10, I63, 64.
Обнаружить проблему своевременно, еще до наступления неотложного состояния — задача несложная. Достаточно регулярно проходить профилактические осмотры.
Клиническая картина инфаркта мозга представлена широким перечнем признаков: общих вроде головной боли и очаговых, со стороны конкретной области нервных тканей.
Терапия сложная, требуется длительная реабилитация. Прогнозы строго индивидуальны.
Механизм развития
Острое нарушение мозгового кровообращения формируется в результате влияния одного или нескольких ключевых факторов.
Среди них:
- Атеросклероз. Бич современного человека. Встречается заболевание в двух ипостасях. Образование на стенках артерий холестериновых бляшек. Результат избыточной циркуляции жирных соединений в кровеносном русле.
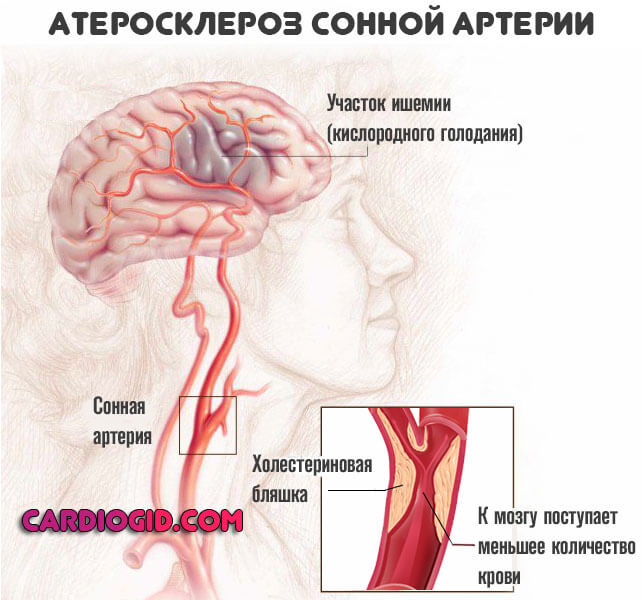
Встречается часто, процесс обусловлен питанием, образом жизни, в значительной мере также и обменными особенностями. Которые достаются от родителей и предков уходящих вглубь поколений.
Коррекция проводится на раннем этапе, потом справиться с проблемой труднее.
Вторая возможная форма — спонтанный стеноз сосудов, спазм артерий.
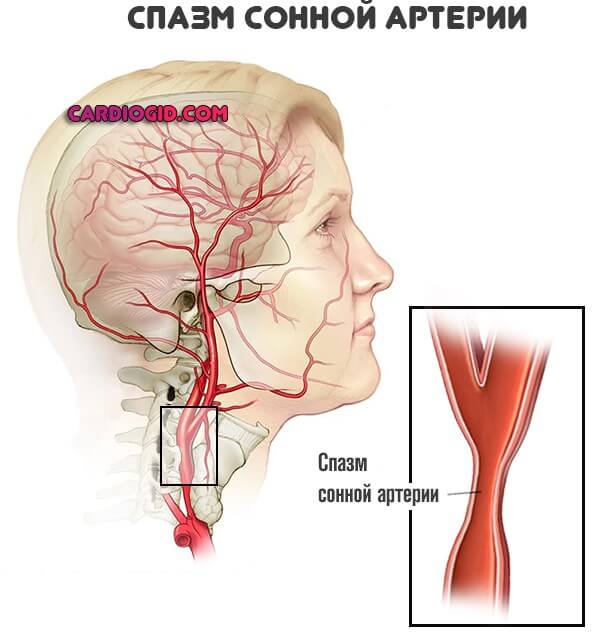
Как правило, это результат неуемной тяги к курению, потребления большого количества табака. Лечение в такой ситуации сводится к отказу от пагубной привычки и применения препаратов для нормализации микроциркуляции.
- Тромбоз. Суть остается прежней. Просвет сосуда, питающего головной мозг становится недостаточно широким. Однако причина в другом. Если в первом случае образуется бляшка, которая разрастается постепенно, в этой ситуации причиной нарушения оказывается тромб. Сгусток крови с фибрином в составе.
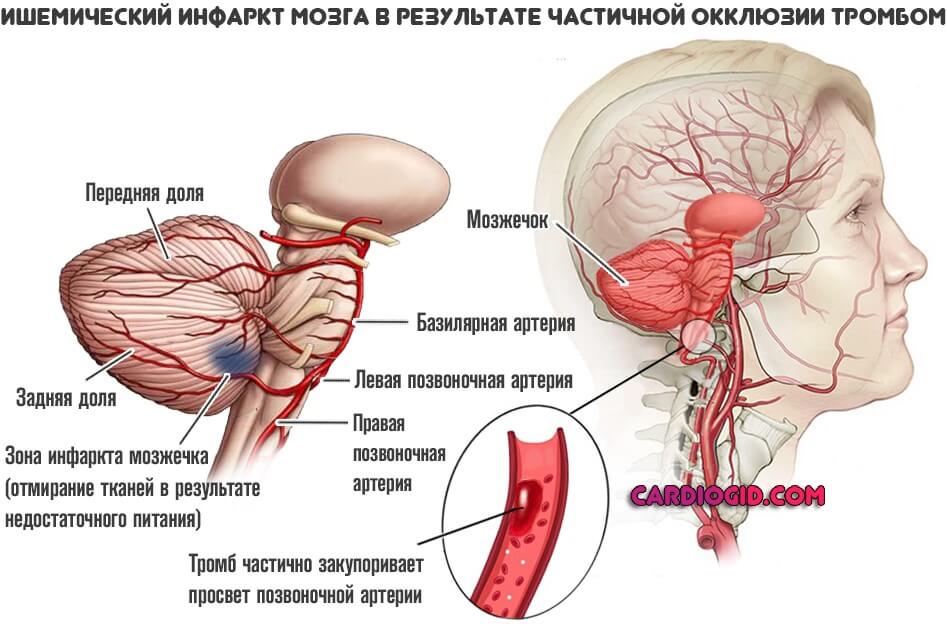
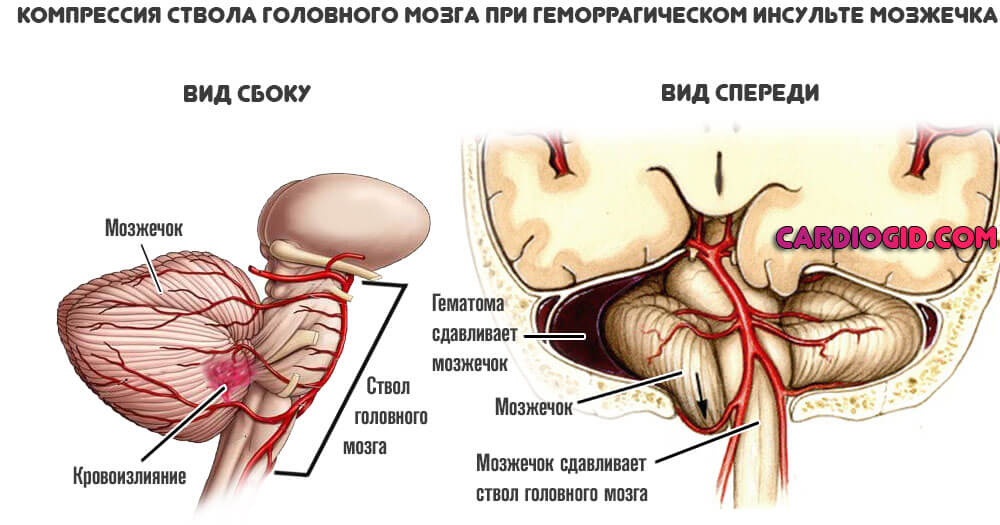
В зависимости от размера, образование может перекрыть часть артерии или тотально ее закупорить. В последнем случае может развиться геморрагическая форма инфаркта мозга (инсульта). При которой сосуд разрывается, начинается кровоизлияния, возникает гематома.
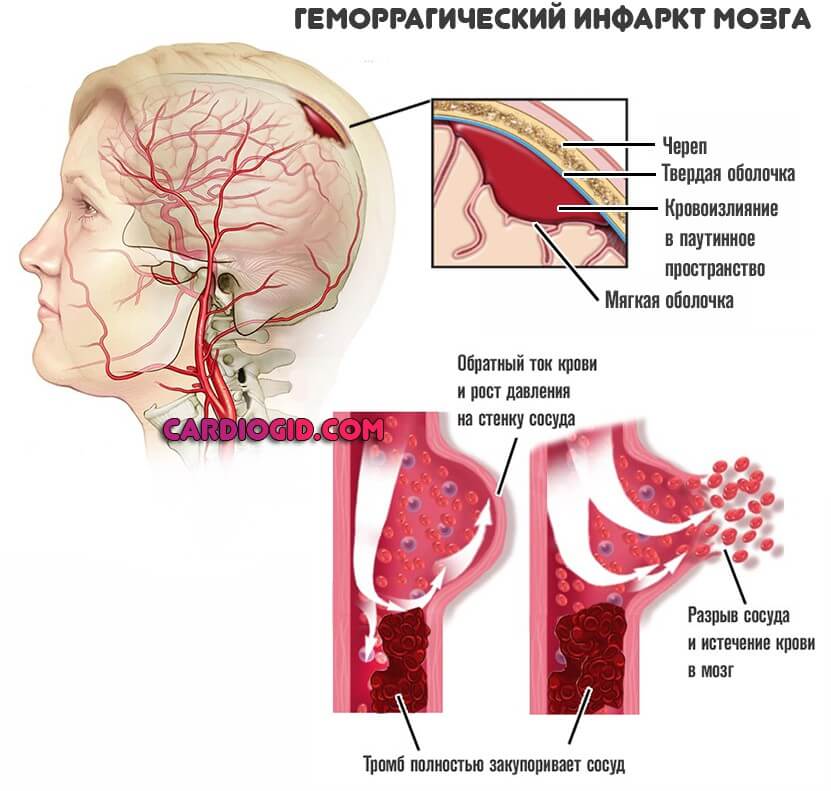
Такая разновидность состояния много опаснее ишемической. Когда наблюдается отмирание тканей в результате недостаточного питания.
- Блокирование обеспечения головного мозга кислородом. Как правило, отмечается при отравлениях ядовитыми веществами: парами синильной кислоты, угарным газом, при влиянии нейротоксинов. Страдают все системы тела. Нередко пациент погибает еще до того, как наступает инфаркт. Но не всегда.
Далее процесс движется по нарастающей. Нарушение трофики (питания) в результате малого просвета сосудов приводит к ишемии головного мозга.
Насколько выраженной, зависит от того, какова гемодинамика (кровоток) в данный момент. Чем больше крови поступает, тем менее заметны нарушения. При тотальной закупорке не избежать разрыва сосуда и обильного кровотечения.
После расстройства церебрального питания и дыхания, наступает период выраженной клиники. В зависимости от того, какая область пострадала больше прочих, развиваются очаговые признаки.
Всегда присутствует неврологический дефицит: проблемы с речью, зрением, слухом или интеллектом. Коррекция проводится в рамках реабилитации, этот процесс растягивается на годы.
Конечным итогом оказывается стойкое нарушение деятельности головного мозга или гибель пациента. Инсульт никогда не проходит без последствий. «Выправлять» итоги нарушения придется долго и упорно, не всегда достаточно успешно.
Классификация
Инфаркт и инсульт головного мозга не отличаются (это равнозначные понятия), поэтому и классификация будет одинакова. Подразделить патологический процесс можно по двум основаниям.
Первое и наиболее применимое в клинической практике, тип расстройства, его фундаментальные особенности.
- Ишемическая разновидность. Встречается особенно часто. Суть заключается в нарушении питания той или иной области без признаков деструкции сосудов. Однако, это совсем не значит, что ишемический инфаркт мозга — безобидное явление.
В зависимости от площади поражения, он может стать фатальным или сделать пациента инвалидом, влачащим вегетативное существование.
- Геморрагическая форма. Преимущественно, развивается у лиц склонных к образованию тромбов в организме или лиц с гипертонической болезнью. Основа та же самая: острое расстройство питания церебральных структур.
Отличие в другом. Нарушается целостность перекрытой артерии. Она разрывается, начинается обильное кровотечение. Это смертельно опасно.
Возникает дополнительный поражающий фактор. Пространство в черепной коробке крайне ограничено. Большие объемы жидкой соединительной ткани приводят к компрессии мозга в результате формирования гематомы.
Если ее не устранить оперативным путем, риск летального исхода увеличивается в разы.
Второй способ классифицировать инфаркт мозга — определить обширность поражения.
Тогда выделяют еще три формы:
- Мелкоочаговую. Как и следует из названия, поражен один участок нервных тканей, как правило, небольшой. Симптоматика ограничивается проявлениями локального неврологического дефицита.
Затронута какая-либо одна сфера высшей нервной деятельности. Чаще всего не полностью. Например, речь в отдельных аспектах, зрение и прочие.
Частным случаем выступает лакунарный инфаркт головного мозга. Когда образуется множество мелких отмерших областей по всем церебральным структурам.
- Промежуточная форма. Сопровождается тем же поражением на уровне мелкого очага, но площадь отклонений выше. Структурные изменения более опасные, клиническая картина шире.
Это основная разновидность инфаркта головного мозга, с ней врачи и пациенты встречаются наиболее часто.
- Наконец, обширная форма. Поражение затрагивает существенные области церебральных структур.
В подавляющем большинстве случаев пациент погибает либо остается глубоким инвалидом с тяжелейшим неврологическим дефицитом. Ни о какой дееспособности речи не идет.
Известны единичные случаи более или менее качественного восстановления после такого массированного поражения нервных тканей. На уровне статистической погрешности.
Обе классификации используются для кодирования диагноза и более тщательного описания сути патологического процесса.
Это позволяет спланировать тактику лечения в каждом конкретном случае, исходя из известных факторов.
Симптомы
Клиническая картина зависит от обширности поражения и локализации очага инфаркта головного мозга.
Выделяют две большие группы проявлений. Первая — общие. Вторая — местные или локальные.
Если говорить о генерализованных моментах:
- Невозможность нормально ориентироваться в пространстве. Человек занимает вынужденное положение лежа на боку. Только так удается частично скорректировать негативное ощущение.
- Головная боль. Обычно крайне интенсивная. Пульсирующая. Но расположение дискомфорта не всегда соответствует той области, где произошло отмирание тканей. Симптом не проходит сам пока не будет окончена острая фаза патологического процесса или не последует медицинской помощи.
- Нарушение координации движений. В норме лишнюю активность «отсекает» мозжечок. Потому каждый двигается пластично и меняет характер моторики в зависимости от ситуации.
При развитии инфаркта мозга церебральные ткани получают хаотичные сигналы. Проще говоря, организму не до решения таких проблем, как обеспечение координации движений. При поражении собственно самого мозжечка симптом еще более выраженный.
- Тошнота, рвота. Обычно в начале неотложного состояния. Это может быть опасно, особенно, если пациент без сознания.
- Обмороки. Относятся к еще более тревожным симптомам. Поскольку почти со стопроцентной гарантией указывают на критические нарушения, которые быстро прогрессируют.
Эти симптомы присутствуют у каждого пациента без исключений. По тяжести возможны варианты.
Очаговые проявления более вариативны. Всего выделяют несколько функциональных областей церебральных структур.
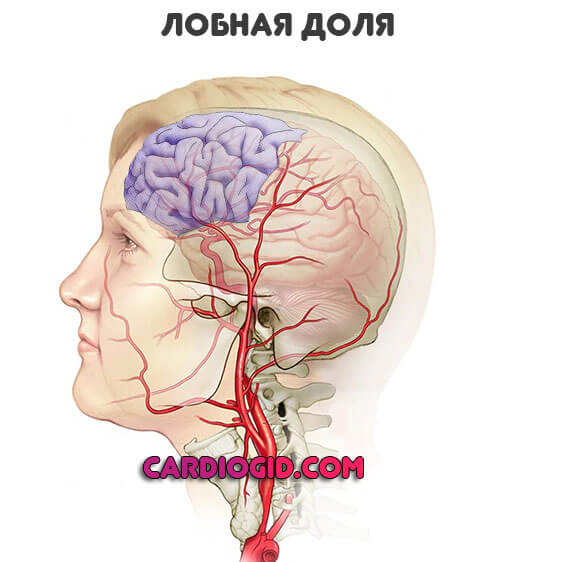
Лобные доли
Поражение приводит к поведенческим и интеллектуальным нарушениям. Если говорить более конкретно:
- Дурашливость, несерьезность, неуместная веселость или, напротив, депрессивный настрой. Неадекватные реакции на раздражители. При этом пациент сам не осознает проблемы. Возможны резкие скачки эмоционального состояния.
- Параличи, парезы. Односторонние.
- Интеллектуальный дефицит. Пациент не может выполнить сложные действия, скорость мышления падает. А в запущенном случае обнаруживается критический дефект, когда человек становится беспомощным.
- Эпилептические эпизоды с потерей сознания и судорогами.
- Утрата способности говорить.
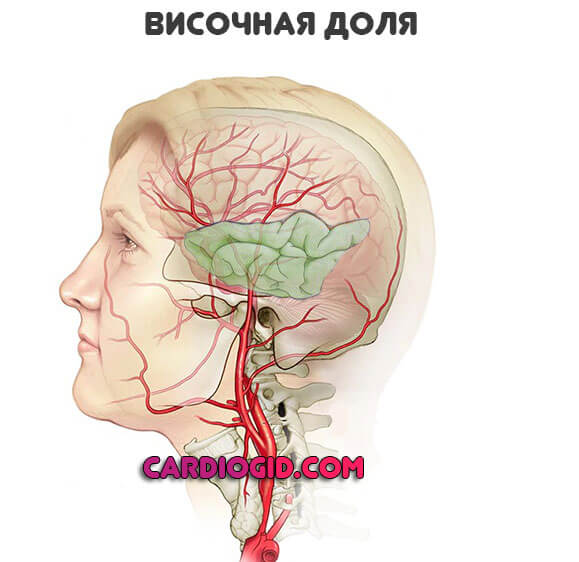
Височные доли
Отвечают за восприятие вербальной информации, частично память, некоторые иные моменты.
- Потеря слуха с одной или сразу двух сторон. Встречается часто.
- Галлюцинации. По типу голосов в голове. При этом пациент четко осознает иллюзорность такого проявления.
- Афазия. Утрата речевой функции.
- Эпилептические припадки. Как при поражении лобной доли. Могут быть и более продолжительными.
- Проблемы с памятью. Очаговая симптоматика такой локализации характеризуется различными амнезиями. Это визитная карточка поражения именно височной части мозга.
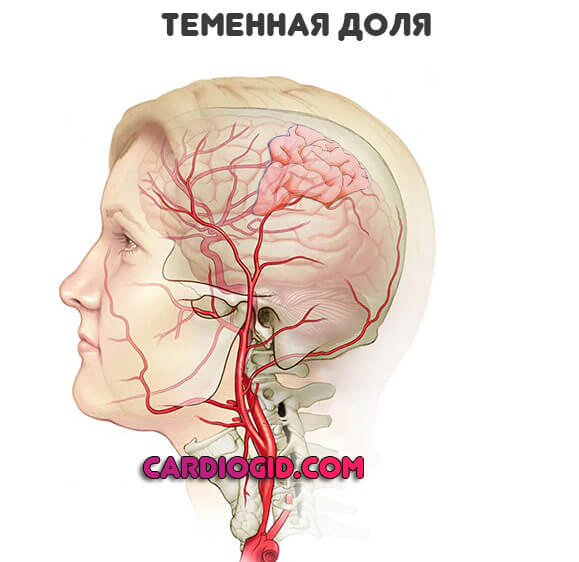
Теменные доли
Руководят тактильными ощущениями, также некоторыми интеллектуальными функциями, чувствами.
- Потеря обоняния с одной стороны.
- Невозможность определить предмет с закрытыми глазами на ощупь. Даже хорошо знакомый.
- В особо тяжелых случаях пациент не воспринимает собственное тело как единое целое. Например, может казаться, что отсутствует рука или некоторые ее сегменты.
- Потеря способности оперировать числами, читать.
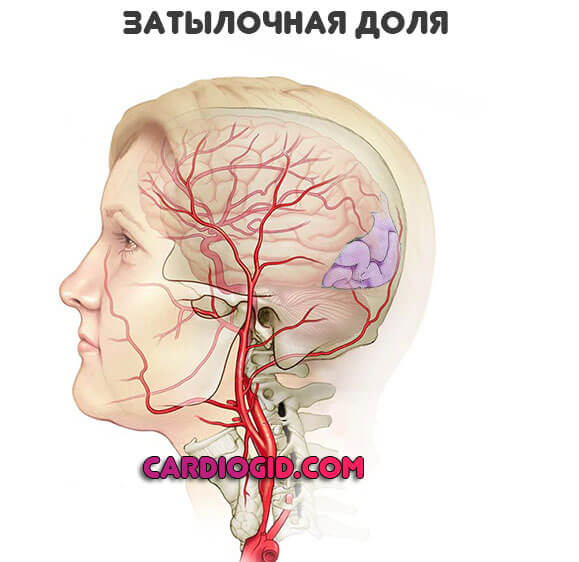
Затылочные доли
Здесь расположен зрительный анализатор. Высшая нервная деятельность — основной «гарант» способности видеть. Сам по себе глаз не может обрабатывать данные.
Симптоматика соответствующая:
- Мышки в поле видимости. Летающие туда-обратно точки. В больших количествах.
- Затемнения, скотомы. Выглядят как черные пятна по периферии картинки. Закрывающие часть обзора.
- Проблемы с фокусированием на нужной точке. Двоение.
- Резкое падение остроты зрения.
- Полная утрата способности видеть. Обычно даже при большой площади поражения удается восстановить хотя бы часть функции посредством реабилитации.
- Нарушение восприятия размеров объекта, расстояний до него.
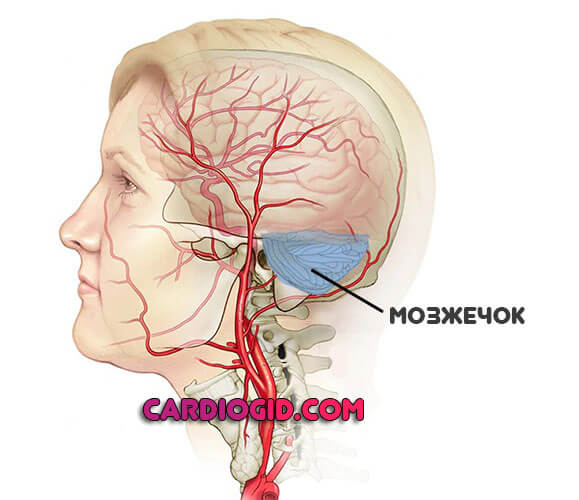
Экстрапирамидная система
Представлена мозжечком. Преимущественно возникают проблемы с двигательной активностью. Моторика раскоординирована, пациент не может нормально ориентироваться в пространстве из-за сильного головокружения.
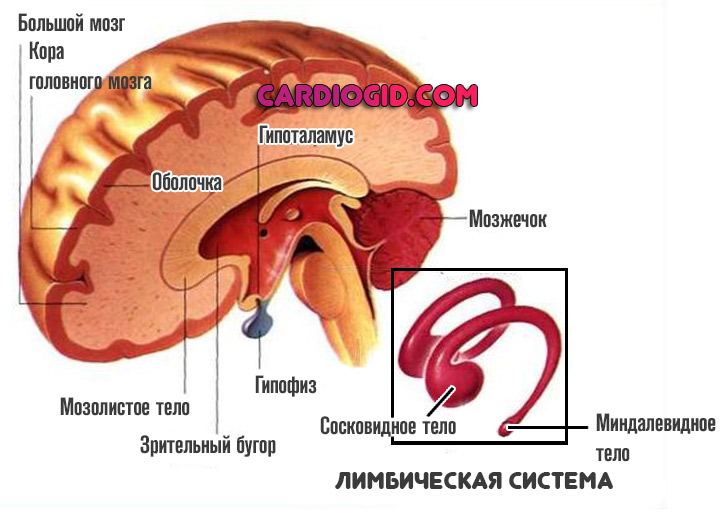
Лимбическая система
При поражении этой области человек утрачивает способность к обучению, возможно полное отсутствие обоняния.
Ствол головного мозга
Поражение практически всегда летально. Возникают проблемы с дыханием, сердечной деятельностью. Терморегуляция нарушается. Даже незначительные дисфункции в данной области часто заканчиваются смертью человека.
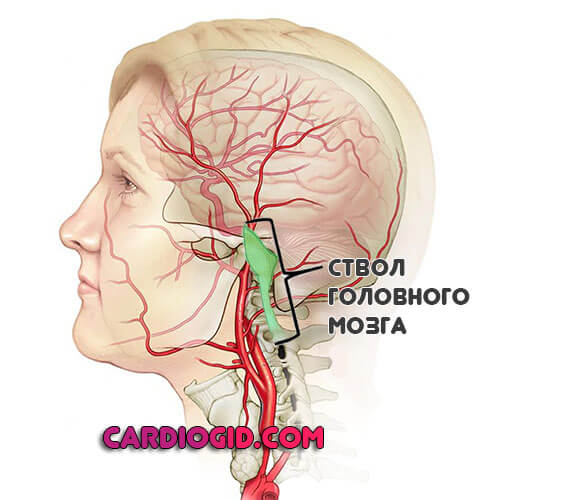
Ключевые симптомы оцениваются врачами еще при первичном осмотре. Это позволяет лучше понять характер нарушения.
Инфаркт головного мозга отличатся не от инсульта в этом аспекте, также процессы идентичны в прочих моментах.
Причины
Факторы развития стандартны и повторяются почти всегда:
- Атеросклероз. О нем уже было сказано. Закупорка сосудов холестериновыми бляшками или же сужение артерий, нарушение кровотока и, как итог, острое отмирание нервных тканей.
- Токсическое поражение, сопровождающееся расстройством клеточного дыхания. Встречается сравнительно редко. Но и такое возможно.
- Тромбоз. Закупорка сосуда сгустком крови.
- Скачок артериального давления. Сопровождается критической перегрузкой и нередко разрывом кровоснабжающей структуры. Считается одной из самых частых причин. Почти всегда соседствует с атеросклерозом.
- Хрупкость, недостаточная эластичность стенок сосудов. Например, на фоне сахарного диабета или прочих нарушений.
Есть огромное количество факторов риска: ожирение, курение, потребление спиртного, недостаточная или избыточная физическая активность. И прочие.
Разбираться во всем массиве должен специалист по неврологии. Также возможно привлечение доктора, сфера деятельности которого находится в области заболеваний сердца и сосудов.
Первая помощь
Действовать нужно быстро даже при подозрениях на церебральный инфаркт.
Алгоритм несложный:
- Вызвать скорую помощь. Самостоятельно помочь не выйдет ничем.
- Усадить пациента. Голову повернуть на бок. Ноги чуть приподнять, поставить на валик. Это позволит скорректировать гемодинамику. А изменение положения шеи предотвратит захлебывание рвотными массами в случае потери сознания.
- Важно, чтобы пациент успокоился. Эмоциональные реакции сделают только хуже. Двигаться нельзя.
- Открыть форточку или окно, чтобы обеспечить нормальную вентиляцию помещения.
- Давать какие-либо препараты запрещено. Потому как состояние может усугубиться.
- Принимать пищу, пить также недопустимо. Возможен обморок и выход содержимого желудка. Это опасно.
- Нужно постоянно контролировать показатели артериального давления, частоты сердечных сокращений, дыхание.
По прибытии скорой сообщить о состоянии пострадавшего кратко и четко. Если есть возможность — помочь с транспортировкой, сопроводить человека в стационар.
Диагностика
В остром состоянии на полное обследование времени нет. Необходима визуальная оценка, рутинный неврологический осмотр, проверка базовых рефлексов, также краткий опрос больного, если он в сознании.
Как правило, все очевидно. Уже после оказания первой помощи и стабилизации положения вещей можно перейти к поиску причин патологического процесса.
Перечень мероприятий примерно такой:
- Измерение артериального давления и частоты сердечных сокращений в течение 24 часов. Суточное мониторирование.
- Анализы крови: общий, биохимический, на сахар.
- Исследование мочи.
- ЭКГ и ЭХО. Оценка работы сердца и сосудов.
- Допплерография артерий головного мозга, шеи. Дуплексное сканирование.
- При необходимости проводится люмбальная пункция. Для забора цереброспинальной жидкости и ее исследования на предмет крови.
- Электроэнцефалография. Выявление мозговой активности в отдельных областях.
По необходимости перечень расширяют.
Лечение
Терапия строго в стационаре. Назначается группу медикаментов:
- Антиагреганты при ишемической форме поражения. Аспирин и его аналоги. Возможны родственные, но более мощные средства на основе гепарита и прочих веществ. Пентоксифиллин. Восстанавливают кровоток и питание.
- Ноотропы. Глицин, Фенибут. Ускоряют регенерацию.
- Цереброваскулярные. Пирацетам. Актовегин. Чтобы стабилизировать обеспечение нервных волокон необходимыми веществами.
- Противогипертензивные. Если есть повышение артериального давления. Бета-блокаторы (Метопролол), антагонисты кальция (Дилтиазем), диуретики в обязательном порядке (Фуросемид, при необходимости — Маннитол). Чтобы снизить нагрузку на мозг и предотвратить его отек.
Геморрагическая форма требует удаления гематомы. Оперативно.
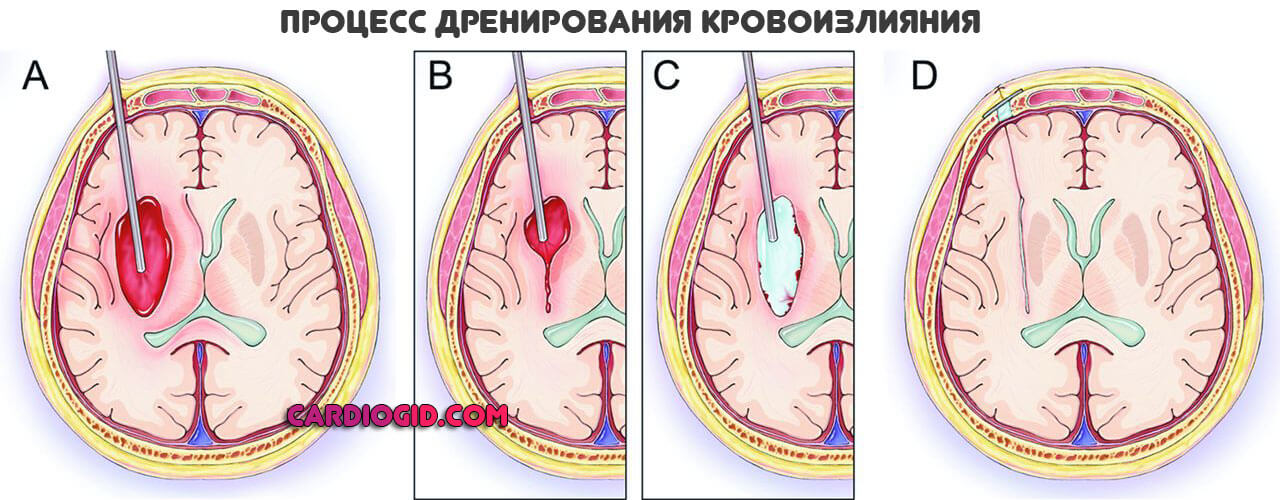
В дальнейшем все решает реабилитация и ее качество. На восстановление нужно от 12 до 24 месяцев. Наиболее активное переориентирование головного мозга происходит в первый год. Затем результаты не столь заметные.
Подробнее о реабилитации после инсульта читайте в этой статье.
Показана коррекция образа жизни: отказ от курения, спиртного, ограничение соли (до 6 граммов), сахара, исключение жирных блюд из рациона. Также оптимизация физической активности.
Прогноз
Зависит от формы, типа и локализации расстройства. Ишемический инфаркт головного мозга лечится лучше в отличие от геморрагического.
Обширная форма опаснее мелкоочаговой. И так далее.
Как правило, все виды имеют перспективы от условно до крайне неблагоприятных. Без терапии шансов нет вообще.
Последствия
Основное последствие инфаркта мозга — стойкий неврологический очаговый дефицит. При должной доле усилий удается провести коррекцию и избавиться от проблемы. По большей части.
Также велика вероятность смерти, тяжелой инвалидности. Инфаркт мозга, вызванный тромбозом церебральных артерий или прочими причинами, без коррекции почти всегда рецидивирует.
Каждый следующий эпизод тяжелее предыдущего. Риски гибели становятся выше. Пот
