Инфаркт миокарда в подостром периоде

При поступлении больного в стационар я, как врач-кардиолог, всегда определяю, на каком этапе находится заболевание: провожу ЭКГ в динамике, оцениваю результаты анализа крови и общее состояние пациента. Это позволяет определиться с дальнейшими действиями по оказанию помощи. Давайте разберемся, какие выделяют стадии инфаркта миокарда по времени, чем они отличаются друг от друга и что происходит в каждый период с сердечной мышцей.
Инфаркт миокарда по стадиям
У большей части пациентов инфаркт миокарда развивается постепенно. Сначала у больного со стенокардией увеличивается частота и продолжительность сердечных приступов, снижается порог физической нагрузки, возникают боли в загрудинной области, которые не беспокоили уже много лет. А «Нитроглицерин» не купирует болевой синдром так быстро, как раньше.
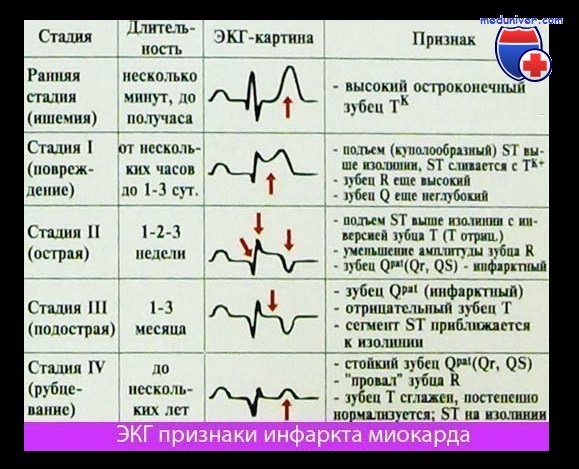
После начала приступа и появления стойкой ишемии и некроза выделяется 4 стадии развития инфаркта, каждая имеет свои клинические симптомы и проявления на кардиограмме.
Острейшая стадия
Длительность — от 10–20 минут до нескольких часов. Нестабильная стенокардия перерастает в инфаркт:
- Резко возникшая боль уже не купируется нитратами и проходит после использования наркотических анальгетиков.
- Боль давящая, сжимающая, пекущая.
- При классическом проявлении определяется в груди слева, отдает под левую лопатку, ключицу, шею, нижнюю челюсть, половину головы.
При объективном осмотре:
- Бледные кожные покровы, холодный пот, синий носогубный треугольник.
- Аускультативно отмечается приглушение I тона в зоне верхушки.
- Частота пульса меняется. По данным статистики, нарушение ритма и проводимости, тахикардия или брадикардия, наблюдается у 90% больных.
- Давление сначала повышается, а потом падает.
- Появляется одышка, в некоторых случаях наблюдаются признаки легочной недостаточности.
- В анализе крови отмечается рост уровня тропонина и миоглобина.
На ЭКГ отмечается резкое снижение зубца R, значительный подъем ST выше изолинии и его слияние с T (монофазная кривая).
Морфология ткани изменяется. Очаг повреждения имеет отчетливые границы, миокард становится бледным, отечным. На вторые сутки область ишемии желтеет, у нее появляется демаркационная линия.
Подробнее о признаках инфаркта на ЭКГ можно прочесть здесь.
Острая
Продолжается до 10 дней. Ангинозная боль, характерная для острейшей стадии, проходит. Сохраняется пониженное давление, нарастают признаки сердечной недостаточности. Почти всегда прогрессируют нарушения ритма и проводимости. В первые двое суток на первое место выходит резорбционно-некротический синдром:
- Повышается температура, не выше 37,5 °C. Если показатель выше, то это свидетельствует о присоединении инфекции. Продолжается 5–7 дней.
- Увеличивается уровень лейкоцитов в крови, преимущественно нейтрофилов, увеличивается СОЭ.
- В крови определяются маркеры некроза сердечной мышцы (повышение миоглобина, АЛТ, АСТ, тропонина).
На кардиограмме острая стадия развившегося инфаркта миокарда проявляется четко, особенно при обширном поражении. В это время происходит формирование патологического зубца Q, T становится отрицательным, ST сохраняет позицию выше изолинии.

На гистологическом срезе хорошо виден участок повреждения с лизисом ядер и некротическим распадом клеток (стрелка вверху). Внизу указатель обозначает демаркационную область с инфильтрацией ткани лейкоцитами, образованием новых капилляров и отека. Она находится на границе области инфаркта и нормального миокарда.

Подострая
Подострая стадия инфаркта миокарда длится от 10 дней до 1–2 месяцев. Для этого периода характерными признаками являются:
- Полное прекращение боли в сердце.
- У многих больных — восстановление проводимости и ритма.
- Нормализация дыхания.
- Тоны сердца становятся громче или остаются приглушенными (в зависимости от степени повреждения).
- Температура и картина общего анализа крови приходит в норму.
- Давление нормализуется.
ЭКГ: Зубец Q переходит сразу в R, при крупноочаговом поражении R исчезает, желудочковый комплекс приобретает вид QS, ST возвращается к изоэлектрической линии, T становится отрицательным.
Если сделать срез в это время и рассмотреть микропрепарат, то на нем будет четко определяться область поражения серо-розового оттенка с красной каймой по периферии.
Рубцевание
Развивается на протяжении 2–6 месяцев от начала заболевания. В стадии рубцевания (формирования кардиосклероза) наблюдаются восстановительные процессы, миокард приспосабливается к работе в новых условиях:
- У многих пациентов развивается гипертрофия левого желудочка (компенсаторный механизм).
- Постепенно возвращается к исходным показаниям пороговая толерантность к физическим нагрузкам.
- Очень редко наблюдаются эпизоды нарушения ритма, у большей части больных ритм нормализуется.
- Возрастает вероятность появления истерий, фобий и других неврологических отклонений.
Кардиограмма показывает уменьшение патологического зубца Q, ST сохраняется на изолинии, снижается амплитуда отрицательного T или он переходит на изолинию. Это признак формирования рубца.
При гистологическом исследовании это выглядит как белое образование, немного западающее внутрь и состоящее из грануляций. Повторные инфаркты, стенокардия и гипертония приводят к развитию кардиосклероза там, где таких участков много и они не могут выполнять прежние функции. Морфогенез таких изменений хорошо виден на приложенном фото.

Ниже можно увидеть динамику изменения лабораторных показателей, в зависимости от времени развития некроза.
Клинический случай
В стационар поступил пациент с сильными загрудинными болями, которые отмечались на протяжении трех дней. Прием анальгетиков и «Нитроглицерина» не приносил облегчения. Ранее был поставлен диагноз стенокардии напряжения ФК II. За неделю до приступа испытал сильный стресс, состояние ухудшалось. На кардиограмме определился крупноочаговый инфаркт с локализацией в передней стенке, острая стадия. В крови — повышение миоглобина и тропонина.
Через месяц стационара пациент был выписан для лечения в амбулаторных условиях. ЭКГ показало рубцевание в области поражения, показатели крови пришли в норму.
Совет специалиста
При появлении первых признаков инфаркта меры следует принимать незамедлительно. Я советую сразу звонить в скорую помощь, и пока врач едет, обеспечить больному полный покой, усадить или уложить в такое положение, которое максимально облегчит состояние. Дать «Корвалол», «Нитроглицерин», «Аспирин», проветрить помещение.
Самым опасным является острейший период, который обычно проявляется очень сильной болью, одышкой, нарушениями ритма. От быстроты и правильности действий находящегося рядом человека зависит жизнь пациента. Лучше всего при вызове врача описать симптомы, чтобы могла приехать специализированная бригада, которая снимет ЭКГ, даст кислород и введет препараты для ограничения зоны некроза.
Источник
Острое состояние при ишемической болезни сердца, сопровождающейся некрозом одного или нескольких участков сердечной мышцы, вызванным острым нарушением коронарного кровоснабжения, диагностируется как инфаркт миокарда.
Заболеванию подвержены чаще мужчины, чем женщины и лица пожилого возраста. Однако в современном мире инфаркт миокарда все чаще наблюдается у молодых трудоспособных людей и лиц среднего возраста.
Учитывая, что патологические изменения в мышце сердца приводят к смерти около трети пациентов, знать симптомы и стадии инфаркта миокарда необходимо каждому человеку.
Параметры классификации заболевания
Так, в зависимости от глубины некротических повреждений заболевание может быть:
- субэндокардиальным, при котором некротические изменения поражают области около внутренней стенки сердца (эндокард);
- субэпикардиальным с омертвлением тканей в зоне наружного слоя сердечной мышцы (эпикард);
- интрамуральным, локализация которого наблюдается непосредственно в мышце сердца с поражением ее большей части толщины;
- трансмуральным с изменениями во всей толщине стенки сердца.
Размеры поражений позволяют классифицировать болезнь как крупноочаговую и мелкоочаговую формы. Последняя протекает более мягко и при своевременном лечении не приводит к негативным последствиям.
Стоит отметить, что мелкоочаговому типу заболевания подвергается только 20% пациентов, но не исключено его перерастание в крупноочаговую форму.
При первой в жизни пациента диагностике инфаркта он характеризуется как первичный. При выявлении заболевания вторично на протяжении двух месяцев после первого появления – рецидивирующий. Возникновение патологических изменений по истечении двух месяцев после первичного классифицируется как повторный.
Следует отличать инфаркт миокарда от других инфарктных состояний (мочекислого и лакунарного инфарктов).
Вне зависимости от классификации заболевание проходит определенные стадии с присущими им симптомами и изменениями в кардиограмме.
Предынфарктное состояние
Предынфарктное состояние (продромальный период) характеризуется прекращением питания участка миокарда. Возникает вследствие гипертонических кризов, постоянных нервных переутомлений, стрессовых ситуаций, передозировки спиртных напитков, переохлаждения, теплового удара, курения, постоянного переедания и др.

Длительность предынфарктного состояния может варьироваться от нескольких суток до месяца
Специалисты относят этот этап к нестабильной стенокардии, характеризующейся появлением приступов или их усилением при физических нагрузках, повышенном эмоциональном возбуждении, после еды или пребывания на холоде.
Длительность болевых приступов может достигать 20 мин. и при развитии заболевания учащаются и становятся более сильными. Устраняются при помощи нитроглицерина или проходят самостоятельно.
Атипичное течение предынфарктного состояния характеризуется отсутствием болей. При этом пациент подвергается раздражительности, нарушению сна, чувству слабости, головокружению, одышке, цианозу. Диагностика данного состояния возможна только при помощи ЭКГ.
Не исключено возникновение абдоминального синдрома с локализацией болевых ощущений в левой части грудины или верхней части живота.
Возникновение любого из вышеперечисленных симптомов вызывает необходимость срочного обращения к врачу, тем более, если у человека диагностирована ранее ишемическая болезнь.
Эта стадия еще не является непосредственно инфарктом и при своевременном лечении может в него не перейти.
Острейший период
Острейшая (ишемическая) фаза – это период от начала ишемии до первых симптомов некротического поражения. Ее продолжительность варьируется от 30 мин. до 2-х часов.

Острейший период требует срочного помещения пациента в реанимационное отделение
В 92% случаев клинические проявления развиваются по болевому или ангинозному типу. Пациент на протяжении получаса подвергается интенсивным жгучим загрудинным болям с отдачей в руку, шею, нижнюю челюсть. Боевой синдром сопровождается возбуждением, страхом смерти, появлением холодного и липкого пота, побледнением кожных покровов. Нитроглицерин в данном случае не помогает.
Большая площадь патологических изменений характеризуется признаками кардиогенного шока:
- мраморным окрасом кожи;
- посинением губ и конечностей;
- сложностями при определении давления и пульса.
В остальных случаях симптоматика зависит от вида инфаркта миокарда:
- При астматической форме патологии боли за грудиной отсутствуют. Пациент подвергается беспричинной одышке, удушью сопровождающимися хрипами, слышными на расстоянии. При возникновении отека легких происходит выделение пенистой жидкости изо рта и носа.
- Абдоминальный тип заболевания приводит к рвоте, тошноте, расстройству кишечника, вздутию, повышению показателей артериального давления, тахикардии. Симптоматика схожа с другими заболеваниями ЖКТ (панкреатитом, холециститом, прободной язвой, аппендицитом, кишечной непроходимостью) и требует дифференциальной диагностики.
- Аритмическая форма патологии сопровождается нарушением сердечного ритма (аритмией), нарушениями сознания человека и частыми обморочными состояниями.
- Церебральный вид заболевания по клиническим проявлениям напоминает инсульт. В данном случае неврологические симптомы доминируют над типичными признаками инфарктов. Первоначально патология провоцирует резкие головные боли, чувство тяжести в глазах. По мере развития некротических изменений у пациента затрудняется речь, появляется шаткая походка и обморочные состояния, нарушаются рефлексы.
Очень редко, преимущественно у диабетиков, симптомы инфаркта миокарда отсутствуют и его выявление возможно только при помощи ЭКГ.
Острый период (некротическая стадия)
Ангинозные боли на некротической стадии исчезают, что является ее характерной особенностью. Однако, болевые ощущения сохраняются при рецидивирующем инфаркте и эпистенокадиальном перикардите.

Острый период инфаркта миокарда (ОИМ) продолжается около двух дней до полного отграничения некротического очага. При заболевании рецидивирующего характера этот период может увеличиваться до 10 и более суток
У пациента:
- показатели температуры тела повышаются до 39ºС, что сопровождается лихорадочным состоянием;
- нарушается проводимость и ритм мышцы сердца;
- понижается артериальное давление.
Острая стадия считается наиболее опасной, т.к. способствует тяжелым нарушениям циркуляции крови в сосудах головного мозга, аритмии, разрывам сердца и тромбоэмболиям.
Подострая стадия
В подострый период глубоко поврежденные мышечные волокна переходят в зону некроза. При этом происходит восстановление остальной части поврежденных мышечных волокон с их переходом в зону ишемии, что приводит к расширению последней и окружению тканей, подвергшихся острому некрозу.

В дальнейшем мышечные волокна, находящиеся на участке ишемии, восстанавливаются, в связи с чем она становится меньше.
Подострая стадия инфаркта миокарда длится 1–3 месяца с постепенной стабилизацией состояния больного. Происходит:
- прекращение болевых ощущений за грудиной;
- уменьшение частоты и тяжести нарушений ритма сердца;
- восстановление проводимости сердца;
- полное исчезновение или уменьшение одышки, признаков застоя крови в легких при отсутствии аневризмы сердца;
- повышение звучности сердечных тонов без их полного восстановления;
- постепенное повышение артериального давления в большинстве случаях;
- исчезновение признаков резорбционно-некротического синдрома (лихорадки, лейкоцитоза).
Сохранение повышенной температуры и лейкоцитоза свидетельствуют о рецидивирующем инфаркте или осложнения (постинфарктный синдром, тромбоэндокардит).
Приступы стенокардии на этом этапе возникают вследствие незаконченного инфаркта или многососудистых поражений и повышают риск повторного и рецидивирующего инфарктов.
На этой стадии не исключено развитие осложнений: пневмонии, перикардита, плеврита, болевых ощущений в суставах, высыпаний на коже (типа крапивницы).
Постинфарктный период (стадия рубцевания)
Стадия рубцевания является завершающей при инфаркте миокарда. Окончание заболевание характеризуется формированием рубца в области некроза, который отчетливо просматривается на ЭКГ, с развитием компенсаторной гипертрофии в непораженных участках.
Обширные зоны поражения делают невозможной полную компенсацию, что приводит к сохранению симптоматики сердечной недостаточности, а в некоторых случаях и к ее нарастанию. Не исключено развитие повторного инфаркта миокарда.
При отсутствии осложнений состояние пациента нормализуется. У него увеличиваются двигательные возможности, сердечный ритм налаживается, в лабораторных анализах не обнаруживаются отклонения.
Постинфарктное состояние длится примерно полгода и может сопровождаться:
- субфебрильной температурой;
- несильными, но длительными сердечными болями продолжительностью около 30 мин.;
- чувством общей слабости;
- одышкой;
- болями в суставах или в районе грудной клетки.
Несмотря на то что в этот период лечение проходит в домашних условия, пациент должен соблюдать все рекомендации врача, отказаться от вредных привычек, ограничить физические нагрузки.
Особую важность приобретает сбалансированное питание из свежей измельченной пищи, способствующей укреплению организма и уменьшению нагрузок на сердце. Специалисты рекомендуют придерживаться диеты № 10 в течение всего курса лечения.

Первая помощь
При возникновении первых симптомов инфаркта миокарда немедленный вызов скорой помощи обязателен, причем лучше кардиологической или реаниматологической бригады. Попытки самостоятельного устранения проявлений болезни могут стоить пациенту жизни.
До приезда специалистов требуется обеспечить человеку доступ кислорода (открыть окна), расстегнуть ворот рубашки, снять галстук и другие предметы, оказывающее сдавливающее воздействие.
Пациента положить на кровать, дать таблетку Нитроглицерина, Аспирин (325 мг). При приступах страха помогут седативные препараты, при болевых ощущениях – обезболивающие (Анальгин, нестероидные противовоспалительные средства).
В случае возникновения рвоты голову человека необходимо повернуть набок для предупреждения аспирации.
При остановке сердца (отсутствие сознания, дыхания, пульса, артериального давления) следует срочно провести реанимационные мероприятия. Хорошим эффектом обладает прекардиальный удар – короткий сильный удар в грудину, который должен произвести специалист.

Все стадии инфаркта миокарда можно увидеть на кардиограмме
В крайних случаях прибегают к непрямому массажу и искусственной вентиляции легких, которые необходимо проводить до приезда специалистов
Пациент подлежит срочной госпитализации, с помещением его в реанимационное отделение.
Постановка диагноза осуществляется на основе клинической картины и данных электрокардиографии. Также целесообразно назначение МРТ, эхокардиографии, сцинтиграфии, коронарографии, анализов маркеров инфаркта миокарда.
Опасность инфаркта миокарда состоит в риске смерти на протяжении 1 года после болезни (30%). Также в течение 6 лет после выздоровления возможно возникновение стенокардии (25%), сердечной недостаточности (20%), инсульта (5%), повторного инфаркта (20%).
Во избежание возникновения инфаркта миокарда важно не только вести здоровый образ жизни, но и ежегодно проходить электрокардиографию, особенно лицам, предрасположенным к данной патологии.
Источник
Подострая стадия инфаркта миокарда. Остаточные явления инфаркта миокарда на ЭКГ
Третья (подострая) стадия отражает изменения на ЭКГ, связанные с наличием зоны некроза, в которой происходят в это время процессы рассасывания, пролиферации, репарации и организации, и с наличием «зоны ишемии», изменения в которой обусловлены в незначительной степени недостаточностью кровоснабжения миокарда и главным образом воспалительной реакцией вследствие контакта с рассасывающимся очагом некроза. Зоны повреждения на этом этапе развития инфаркта обычно уже нет. На ЭКГ в отведениях с положительным электродом над инфарктом отмечается увеличенный зубец Q и отрицательный симметричный зубец Т.
Длительность подострой стадии колеблется от 1 до 2 мес в зависимости от величины инфаркта и течения болезни. На протяжении этого периода на ЭКГ постепенно уменьшается глубина зубца Т в связи с уменьшением «зоны ишемии».
Четвертая стадия — стадия зубца, образовавшегося на месте инфаркта. На ЭКГ имеются изменения только комплекса QRS. Главным из них является увеличенный зубец О, что обусловлено уменьшением электродвижущей силы данной области вследствие замещения миокарда электрически неактивной рубцовой тканью. Кроме того, на ЭКГ отмечаются сниженный или расщепленный зубец R в отведениях над рубцом и высокий зубец Р в противоположных позициях. Сегмент S—Т на изолинии, а зубец Т, как правило, отрицательный. Иногда зубец Т положительный.
Увеличенный зубец Q обычно определяется на ЭКГ в течение многих лет, часто всю жизнь. Однако он может и уменьшиться. Иногда зубец Q довольно быстро (в течение нескольких месяцев) или постепенно (на протяжении нескольких лет) уменьшается до нормальных размеров. В этих случаях на ЭКГ не отмечается никаких признаков перенесенного инфаркта миокарда.
Такую возможность следует иметь в виду, чтобы не ошибиться в сложных случаях. Обычно полное исчезновение электрокардиографических признаков инфаркта наблюдается при относительно небольшом рубце или при расположении его в областях, малодоступных обычным отведениям ЭКГ. Причина такого постепенного уменьшения патологического зубца Q на ЭКГ в динамике, возможно, связана с компенсаторной гипертрофией мышечных волокон внутри рубца или циркулярно по периферии рубца.
Приведенная динамика ЭКГ по стадиям развития инфаркта миокарда имеет практическое значение, так как позволяет правильно определить время возникновения инфаркта и провести в каждом случае сопоставление динамики течения болезни и ЭКГ.
В зависимости от преимущественного поражения той или иной области сердца различают следующие основные локализации инфаркта миокарда:
I. Инфаркты передней стенки левого желудочка:
а) распространенный инфаркт передней стенки левого желудочка с вовлечением передней части межжелудочковой перегородки и боковой стенки (распространенный передний инфаркт);
б) инфаркт передней стенки, прилежащих участков боковой стенки и верхушки левого желудочка (переднебокоЕой инфаркт);
в) инфаркт передней части межжелудочковой перегородки;
д) инфаркт верхних отделов передней стенки (высокий передний инфаркт);
е) распространенный инфаркт верхних отделов передней и боковой стенок левого желудочка (высокий переднебоковой инфаркт).
II. Инфаркты задней стенки левого желудочка:
а) инфаркт нижнеправых отделов задней стенки левого желудочка, обычно с вовлечением задней межжелудочковой перегородки (заднедиафрагмальный инфаркт);
б) инфаркт нкжнелевых отделов задней стенки и боковой стенки левого желудочка (заднебоковой инфаркт);
в) инфаркт верхних отделов задней стенки левого желудочка (заднебазальный инфаркт).
III. Глубокий инфаркт межжелудочковой перегородки и прилегающих отделов передней и задней стенок желудочка (глубокий перегородочный инфаркт).
IV. Инфаркты боковой стенки левого желудочка:
а) обширный инфаркт преимущественно нижних отделов боковой стенки левого желудочка (боковой инфаркт);
б) инфаркт, ограниченный верхними отделами боковой стенки левого желудочка (высокий боковой инфаркт).
V. Субэндокардиальный мелкоочаговый инфаркт левого желудочка (одной из локализаций, указанных в п. I, II, III, IV).
VI. Интрамуральный мелкоочаговый инфаркт левого желудочка (одной из локализаций, указанных в п. I, II, III, IV).
VII. Инфаркт правого желудочка.
VIII. Инфаркт предсердий.
Учебное видео ЭКГ при инфаркте миокарда
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
– Также рекомендуем “Инфаркты передней стенки левого желудочка. Переднебоковой инфаркт на ЭКГ”
Оглавление темы “ЭКГ при инфаркте миокарда”:
1. Признаки предынфарктного состояния на ЭКГ. Инфаркт миокарда
2. Зубцы R и Q при инфаркте миокарда. Проявления инфаркта миокарда на ЭКГ
3. Сегмент S—Т при инфаркте миокарда. Причины смещения сегмента S-T на ЭКГ
4. Субэндокардиальное повреждение и ишемия миокарда. Признаки распространенного инфаркта миокарда на ЭКГ
5. Изменения ЭКГ при инфаркте миокарда. ЭКГ при острой фазе инфаркта миокарда
6. Подострая стадия инфаркта миокарда. Остаточные явления инфаркта миокарда на ЭКГ
7. Инфаркты передней стенки левого желудочка. Переднебоковой инфаркт на ЭКГ
8. Высокий переднебоковой инфаркт. Инфаркты задней стенки левого желудочка на ЭКГ
9. Высокий заднебоковой инфаркт. Глубокий перегородочный инфаркт на ЭКГ
10. Мелкоочаговый интрамуральный инфаркт миокарда. Инфаркт правого желудочка на ЭКГ
Источник
