Инфаркт миокарда топическая диагностика

Топическая диагностика инфаркта миокарда. Определение локализации инфаркта миокарда
Характерные для инфаркта миокарда изменения ЭКГ отмечаются в тех отведениях, которые “представляют” соответствующую стенку сердца. Разумеется, само разграничение стенок условно, что очевидно для каждого, кто держал в руках сердце или его модель. Однако при всей условности “демаркации” границ стенок сердца мы привыкли говорить о его передней, боковой и задней стенках.
Диафрагмальные отделы последней на Западе называют нижней, а базальные — задней стенками левого желудочка, что анатомически (“стереометрически”) точнее. Но почему в таком случае не называть переднюю стенку верхней?
Из стандартных и усиленных отведений от конечностей в топической диагностике инфаркта миокарда используют те, положительный полюс которых ориентирован в сторону эпикарда данной стенки сердца. В этих отведениях определяют характерные для инфаркта электрокардиографические изменения. Реципрокные изменения (отсутствие зубца Q и, возможно, некоторый рост зубца R, депрессия сегмента ST, высокий зубец Т) отмечаются в противоположных в пространственном отношении отведениях ЭКГ. Например, для диагностики поражения диаф-рагмальных отделов задней (по нашей терминологии) или нижней стенки левого желудочка (по американской терминологии) используют отведения II, III и aVF, положительные полюса которых направлены вниз.
(Напомним, что зубец Q и отрицательный зубец Т в III отведении не имеют диагностического значения, так как встречаются и в норме.) Реципрокные изменения могут возникать в данном случае в отведениях I, aVL и в ряде грудных отведений.
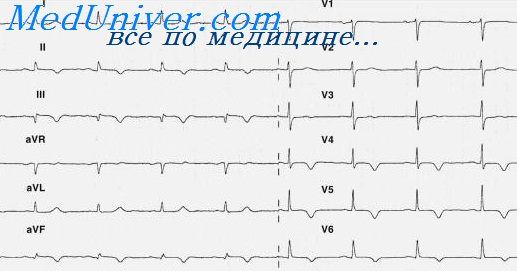
При инфаркте передней стенки левого желудочка характерные изменения ЭКГ обнаруживают в отведениях I и aVL (положительные полюса которых находятся вверху шестиосевой системы координат стандартных и усиленных однополюсных отведений от конечностей), а также в грудных отведениях, отражающих те или иные участки передней стенки. Реципрокные сдвиги возникают при этом в отведениях II, III и aVF.
У нас принято считать, например, что отведение V3 “представляет” на ЭКГ переднюю стенку, a V4 — верхушку, в то время как в США оба эти отведения относят к передней стенке без упоминания о верхушке.
Так как на базальные отделы задней стенки не “смотрит” положительный полюс ни одного из общепринятых 12 отведений ЭКГ, то в постановке диагноза инфаркта миокарда этой локализации могут помочь реципрокные сдвиги в отведениях V1, V2: высокий зубец R (при том, что R > S) и депрессия сегмента ST (так называемая перевёрнутая инфарктная ЭКГ).
Кроме того, для диагностики инфаркта миокарда в области заднебазальньк отделов задней стенки левого желудочка используют дополнительные отведения V7 (задняя подмышечная линия), V8 (лопаточная линия), V9 (паравертебральная линия); отведения, по Л. Слопаку и Л. Партилла (S1— S4 b динамике), электрокардиотопографию. Поражение базальных отделов обычно сочетается с инфарктом диафрагмальных отделов задней стенки левого желудочка.Инфаркт правого желудочка диагностируют по отведениям V3R и У4R.
Учебное видео ЭКГ при инфаркте миокарда

– Также рекомендуем “Инфаркт миокарда с блокадой левой ножки пучка Гиса. Значение ЭКГ в диагностике инфаркта миокарда”
Оглавление темы “Инфаркт миокарда на ЭКГ”:
1. Динамика тропонинов при инфаркте миокарда. Диагностика острого коронарного синдрома
2. ЭКГ признаки инфаркта миокарда. Волна Парди при инфаркте миокарда
3. Патологический зубец Q. Происхождение зубца Q
4. Трансмуральный инфаркт миокарда. Изменения ЭКГ при крупноочаговом инфаркте миокарда
5. Топическая диагностика инфаркта миокарда. Определение локализации инфаркта миокарда
6. Инфаркт миокарда с блокадой левой ножки пучка Гиса. Значение ЭКГ в диагностике инфаркта миокарда
7. Псевдоинфарктные изменения ЭКГ. Электрокардиокоронарографические изменения ЭКГ
8. Коронарное кровообращение. Левая коронарная артерия
9. Огибающая ветвь левой коронарной артерии. Правая коронарная артерия
10. Формы кровоснабжения сердца. Особенности кровотока в сердце
Источник
Инфаркт миокарда намного чаще поражает левый желудочек. Это связано, в
частности, с его большей массой, большей выполняемой работой и соответственно большей вероятностью недостаточности коронарного кровоснабжения.
Электрокардиография позволяет выявить следующие основные локализации инфаркта миокарда левого желудочка: переднеперегородочную, передневерхушечную, боковую, высоких отделов передней стенки левого желудочка, заднедиафрагмальную (нижнюю), заднебазальную и их различные комбинации.
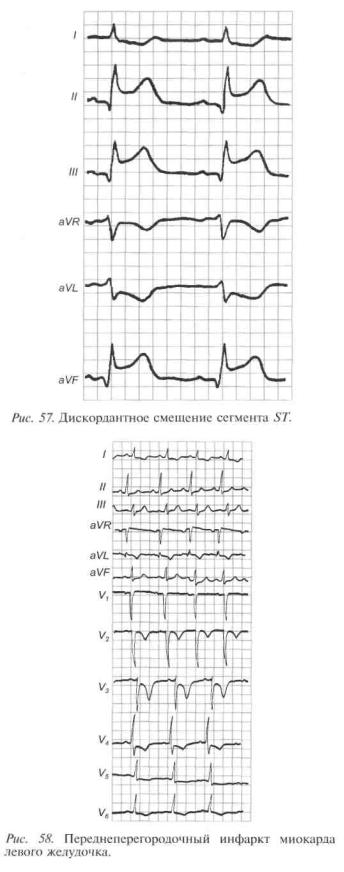
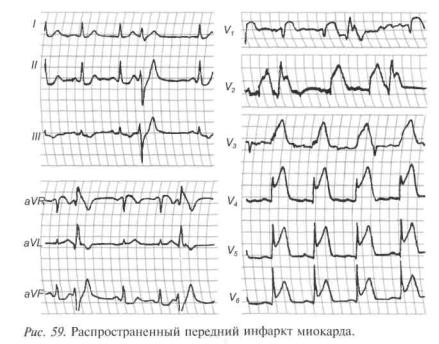
При инфарктах миокарда переднебоковой стенки основные изменения наблюдаются
вгрудных отведениях (рис. 58 и 59):
•переднеперегородочная локализация (V1-3);
•передневерхушечная (V3,4);
•переднебоковая (V3-6);
•распространенный передний (V1-6).
При вовлечении боковых отделов характерные изменения регистрируются также в отведениях I, aVL.
При передних, переднебоковых инфарктах миокарда реципрокные изменения регистрируются, как уже сказано, в отведениях II, III, aVF.
Высокие инфаркты переднебоковой стенки левого желудочка выявляются при регистрации грудных отведений V3-6 на одно-два межреберья выше обычных точек.
Соотношение между теми или иными грудными отведениями и локализацией инфаркта миокарда может несколько отличаться от общепринятого при резкой гипертрофии миокарда желудочков и поворотах сердца вокруг продольной его оси.
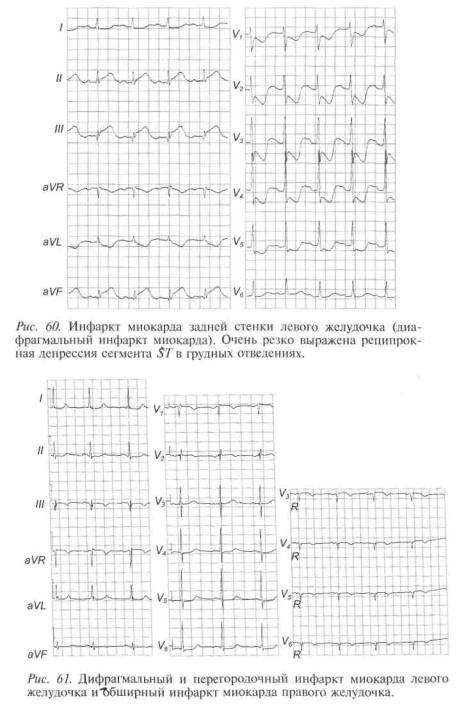
При нижнем (заднедиафрагмальном) инфаркте миокарда характерные изменения регистрируются в отведениях II, III, aVF, а реципрокные — в отведениях I, aVL и грудных (рис. 60). При этом глубина депрессии сегмента SТ в грудных отведениях и количество отведений с депрессией сегмента ST способствуют оценке размеров некроза в задненижней стенке левого желудочка.
При циркулярном инфаркте миокарда верхушки левого желудочка в силу особенностей проекции электрического поля сердца на грудную клетку характерные признаки трансмурального некроза выявляются практически во всех отведениях, за исключением отведений V1,2. Создается впечатление тотального инфаркта миокарда всего левого желудочка, что неминуемо должно привести к летальному исходу, чего в действительности не происходит. Дело в том, что, образно говоря, электрокардиограф «смотрит» на сердце вдоль продольной оси, проходящей через верхушку левого желудочка, и — при ее циркулярном поражении — проецирует обнаруженные изменения на вышележащие отделы всех стенок миокарда левого желудочка.
Инфаркт миокарда правого желудочка может быть выявлен по дополнительным правым грудным отведениям (рис. 61). Это относится и к сравнительно нечастым изолированным инфарктам миокарда правого желудочка. Следует иметь в виду, что
трансмуральные переднеперегородочный и заднеперегородочный инфаркты миокарда нередко сопровождаются распространением некроза на прилегающие участки миокарда правого желудочка.
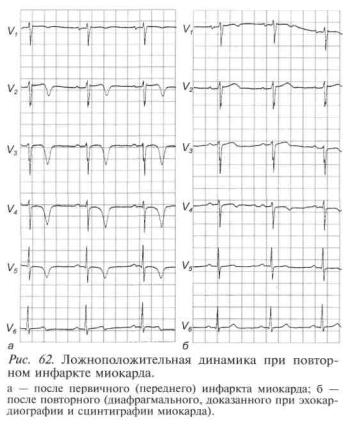
ОСОБЕННОСТИ ЭКГ ПРИ ПОВТОРНОМ ИНФАРКТЕ МИОКАРДА
Основные трудности при электрокардиографической диагностике повторного инфаркта миокарда состоят в следующем.
1.При «застывшей» ЭКГ после обширного трансмурального инфаркта миокарда с зубцом QS и сохраняющимся подъемом сегмента ST во многих грудных отведениях повторный инфаркт миокарда в той же зоне может не сопровождаться сколько-нибудь существенной динамикой ЭКГ.
2.Возникновение нового очага некроза на противоположной старому инфаркту миокарда стенке может сопровождаться их взаимным электрическим нивелированием. В наиболее выраженных случаях это может привести к исчезновению Рубцовых изменений
вобласти ранее перенесенного инфаркта без появления признаков свежего некроза. Вообще внезапное значительное «улучшение» ЭКГ у больного ИБС, имевшего
более или менее длительное время стабильно измененную кардиограмму, должно не обрадовать, а прежде всего насторожить врача, так как наиболее вероятна ложноположительная динамика (рис. 62). При стабильном течении ИБС на ЭКГ должны оставаться без динамики имеющиеся изменения, либо же положительная динамика регистрируется постепенно в течение месяцев, а чаще даже лет.
Полная блокада левой ножки предсердно-желудочкового пучка может чрезвычайно затруднить диагностику инфаркта миокарда. Острое возникновение такой стойкой блокады (в сочетании с соответствующими клиническими и лабораторными данными) свидетельствует о свежем инфаркте миокарда.
ЭКГ ПРИ ИНФАРКТЕ МИОКАРДА БЕЗ ЗУБЦА Q
При трансмуральном инфаркте миокарда изменения ЭКГ столь показательны, что диагностическая ошибка мало вероятна (разумеется, клиническая картина и данные дополнительных исследований должны учитываться во всех случаях).
В противоположность этому, изменения ЭКГ при инфаркте миокарда без зубца Q, состоящие в подъеме или депрессии сегмента ST и инверсии зубца Т (рис. 63), могут иметь место и при преходящей ишемии миокарда (от тяжелого затяжного приступа стенокардии до тромбоза коронарной артерии с быстрым спонтанным тромболизисом).
Вэтих случаях, как правило, диагноз ставится с учетом данных предшествовавших ЭКГ, последующей динамики электрокардиографической картины (которая при инфаркте миокарда должна оставаться измененной не менее 2—3 нед, а обычно и в течение значительно более длительного времени — месяцы и даже годы). Клиническая картина приступа, данные лабораторных исследований (MВ-фракция креатинфосфокиназы, миоглобин, тропонины I и Т) часто имеют решающее диагностическое значение.
Следует иметь в виду, что в действительности инфаркт миокарда без зубца Q далеко не всегда является «мелкоочаговым». Так, ЭКГ на рис. 63 при отсутствии зубца Q свидетельствует о значительной распространенности зоны инфаркта.
Втех случаях, когда на ЭКГ регистрируются признаки острой ишемии или
«повреждения» миокарда, но диагноз инфаркта миокарда не может быть с уверенностью поставлен или отвергнут, изменения сегмента ST и зубца Т должны трактоваться как проявления «острого коронарного синдрома». Выделяют два его электрокардиографических варианта: острый коронарный синдром со стойким подъемом сегмента ST и острый коронарный синдром без стойкого подъема сегмента ST.
Источник
ДИАГНОСТИКА
Инфаркт миокарда
Инфаркт миокарда – это одна из форм ИБС, острый некроз сердечной мышцы, возникающий чаще в результате тромбоза коронарной артерии (90%), реже спазма (10%), тромбоэмболии (1-2%) или других причин.
Диагноз инфаркта миокарда основывается на комбинации 3-х основных критериев:
status anginosus – наблюдается лишь у 30% больных;
атипичные варианты :
астматический (ОЛЖН) – менее 50%;
Топическая диагностика инфаркта миокарда:
переднеперегородочный – V1. V2. V3 ;
верхушечный – V3. V4 ;
передний обширный – I, II aVL, V1 -V5 ;
боковой глубокий – I, II, aVL, V5 -V6 ;
боковой высокий – I, II, aVL;
заднедиафрагмальный – II, III, aVF;
задний (задневерхний) – II, III, aVL, aVF;
При переднем обширном – нарушения проводимости, ОЛЖН, кардиогенный шок, при задневерхнем и заднем боковом возможен абдоминальный вариант, разрывы миокарда, нарушения проводимости, при переднезаднем – снижается вольтаж зубцов, прогрессирует сердечная недостаточность.
/ FAKUL_T_AU_Dokument_Microsoft_Office_Word
В настоящее время возможна экспресс диагностика уровня тропонинов крови посредством тропониновых тестов (пластинок), что очень важно для диагностики инфаркта миокарда на догоспитальном этапе, в условиях «скорой помощи» и там, где нет оснащенных для определения ферментов биохимических лабораторий.
7 — 14
Примечание:
Аланин-амино-трансфераза (АЛТ) и аспартат-амино-трансфеназа (АСТ) в диагностике инфаркта миокарда в настоящее время не используются в связи с крайне малой специфичностью.
ЭЛЕКТРОКАРДИОГРАФИЧЕСКАЯ ДИАГНОСТИКА
КРУПНООЧАГОВОГО ИНФАРКТА МИОКАРДА
Электрокардиография является рутинным методом диагностики инфаркта миокарда. ЭКГ позволяет определить стадию, локализацию и глубину инфаркта миокарда. Наибольшую ценность представляют данные ЭКГ в динамике. Поэтому очень важно запросить у пациента «старые» ЭКГ, особенно при повторных инфарктах миокарда, когда бывает трудно определить давность очаговых изменений и когда ЭКГ – картина сомнительна в плане наличия свежего инфаркта миокарда.
Примерно в 10% случаев инфаркта миокарда ЭКГ не информативна: ЭКГ-негативные инфаркты и с поздними ЭКГ проявлениями, изменения ЭКГ могут быть скрыты блокадой левой ножки пучка Гиса или обширными рубцовыми изменениями или сложными нарушениями сердечного ритма, аневризмой левого желудочка и др.
С другой стороны некоторые заболевания могут давать инфарктоподобные изменения ЭКГ: синдром WPW, гипертрофическая и другие кардиомиопатии, хроническая легочная патология или гипертрофия правого желудочка, деформация грудной клетки, заболевания ЦНС (ОНМК), позиционные изменения (вырианты нормы) и др.
Отсутствие ЭКГ- изменений не исключают наличие инфаркта миокарда.
Обычно ЭКГ записывают в 12 стандартных отведениях, при показаниях регистрируют дополнительные отведения ЭКГ (по Небу, на 2 ребра выше, правые грудные отведения и др.). Инфаркт миокарда может быть трансмуральным и нетрансмуральным. Для трансмурального инфаркта миокарда характерно формирование патологических зубцов Q на ЭКГ (Q – инфаркт).
При нетрансмуральном инфаркте миокарда (non Q – инфаркт) наблюдается динамика сегмента ST и зубца Т. В данной методичке мы разберем эволюцию ЭКГ –картины при трансмуральном инфаркте миокарда.
В течении трансмурального (крупноочагового) инфаркта миокарда выделяют следующие клинико-электрокардиографические стадии (периоды):
Острейшая (от нескольких минут до нескольких часов)
Острая (от 2-х до 10 дней)
Подострая (от 2 недель до 1,5-2 мес.)
Рубцовая (спустя 2 мес. от развития инфаркта миокарда)
Острейшая стадия делится на 3 подстадии:
а) ишемии (длится несколько минут). Характеризуется появлением глубокого коронарного зубца Т на ЭКГ. Эта стадия инфаркта миокарда редко фиксируется в связи с ее скоротечностью. Эта стадия обратимая и если бы больных доставляли в эту стадию, развитие инфаркта, возможно, можно было бы предотвратить:
б) повреждения (формируется за минуты – часы). Характеризуется появлением монофазной кривой («волна Парди»): резкий характерный подъем сегмента ST выше изоэлектрической линии («инфарктная труба», «инфарктный горб», «кошачья спинка»). Отрицательный зубец Т вновь становится положительным:
в) некроза (формируется за минуты – часы, обычно через 1-2 часа от начала заболевания). Характеризуется появлением на ЭКГ патологического зубца Q или QrS или QS. «Зубец Q на » электрокардиограмме останется на всю жизнь, так же как рубец на сердце больного». Изменения интервала ST прежние.
Такая ЭКГ- картина сохраняется весь острый период. В этот период формируется зона некроза. В динамике может наблюдаться расширение зоны повреждения и некроза при рецидивирующем течении заболевания.
Подострый период: Зубец Т вновь становиться отрицательным. По появлению отрицательного зубца Т судят о том, что течение инфаркта миокарда перешло в подострую стадию. Сегмент ST постепенно приближается к изоэлектрической линии. Подъем сегмента ST может сохраняться до 4 недель после развития инфаркта миокарда. Сохраняющийся подъем ST-сегмента более 1 мес (в сочетании с патологическим зубцом Q или QS) свидетельствует о развитии аневризмы левого желудочка.
Рубцовая стадия: Желудочковый комплекс прежний (QRS или QS или QrS). Сегмент ST на изоэлектрической линии. Зубец Т положительный или может оставаться отрицательным или двухфазным. Такая электрокардиограмма остается у пациента на всю жизнь или до очередного инфаркта миокарда.
Перенесенный «non Q-инфаркт» » следов» на ЭКГ не оставляет.
Если «свежие» очаговые изменения возникают менее чем через 2 мес после перенесенного инфаркта говорят о рецидиве инфаркта миокарда (реинфаркт), если после 2 месяцев — повторный инфаркт миокарда. Повторные инфаркты могут возникать в области рубца (ранее перенесенного инфаркта миокарда), либо другой локализации, так же как и рецидивы инфаркта.
ТОПИЧЕСКАЯ ЭКГ — ДИАГНОСТИКА ИНФАРКТА МИОКАРДА
Отведения, в которых регистрируются изменения
Топическая диагностика инфаркта миокарда
ТЕСТОВЫЕ КОНТРОЛЬНЫЕ ЗАДАНИЯ:
1. Грудные отведения обозначаются:
а) I, II, III;
б) aVL, aVR, aVF;
в) V1-9;
г) A, D, I.
2. Чем обусловлена положительная направленность зубцов электрокардиограммы?
а) величиной суммарного вектора электродвижущей силы сердца;
б) направлением суммарного вектора ЭДС противоположно направлению тока по оси отведения;
а) высокий зубец RV1-2;
15. Для гипертрофии левого желудочка характерно:
17. Для острой стадии инфаркта миокарда характерно:
а) снижение сегмента ST;
б) повышение сегмента ST;
в) сегмент ST приближается к изолинии;
18. Для подострой стадии инфаркта миокарда характерно:
а) снижение сегмента ST;
б) повышение сегмента ST;
в) сегмент ST на изолинии;
г) патологический зубец Q;
д) отрицательный коронарный зубец Т.
19. Наиболее достоверным ЭКГ-признаком инфаркта миокарда является:
а) формирование глубокого, равностороннего, заостренного («коронарного») зубца Т;
б) появление зубца Q шириной более 30 с и глубиной более 1/4 амплитуды следующего за ним зубца R в двух отведениях и более;
в) появление подъема или депрессии сегмента более 1 мм через 20 с от точки J в двух смежных отведениях.
20. ЭКГ-признаки инфаркта миокарда нижней стенки левого желудочка появляются в отведениях:
ПРАВИЛЬНЫЕ ОТВЕТЫ: 1-а; 2- в; 3-в; 4-а; 5-в; 6-в; 7-в; 8-б; 9-а; 10-в; 11-а; 12-в; 13-б; 14-а, г; 15-б, в; 16-б; 17-в, г, д; 18-в, г, д; 19-б; 20-г.
ПРАКТИЧЕСКИЕ НАВЫКИ:
ЭКГ при инфаркте миокарда В А Люсов Н А Воло�
Источник
Инфаркт миокарда (ИМ) — одна из основных причин смертности работоспособного населения во всем мире. Главное предусловие летального исхода этой болезни связано с поздней диагностикой и отсутствием профилактических мероприятий у пациентов из группы риска. Своевременное установление диагноза подразумевает комплексную оценку общего состояния больного, результаты лабораторных и инструментальных методов исследования.
Опрос больного
Обращение пациента кардиологического профиля к врачу с жалобами на загрудинную боль всегда должны настораживать специалиста. Подробный расспрос с детализацией жалоб и течения патологии помогает установить направление диагностического поиска.
Основные моменты, которые указывают на возможность инфаркта у пациента:
- наличие ишемической болезни сердца (стабильная стенокардия, диффузный кардиосклероз, перенесенный ИМ);
- факторы риска: курение, ожирение, гипертоническая болезнь, атеросклероз, сахарный диабет;
- провоцирующие факторы: чрезмерная физическая нагрузка, инфекционное заболевание, психоэмоциональное напряжение;
- жалобы: загрудинная боль сдавливающего или жгущего характера, которая длится более 30 минут и не купируется «Нитроглицерином».
Кроме того, ряд пациентов отмечают за 2-3 дня до катастрофы «ауру» (подробнее о ней в статье «Предынфарктное состояние»):
- общая слабость, немотивированная усталость, обмороки, головокружение ;
- усиленное потоотделение;
- приступы сердцебиения.
Осмотр
Физикальное (общее) исследование пациента проводится в кабинете доктора с использованием методов перкуссии (поколачивания), пальпации и аускультации («выслушивания» сердечных тонов с помощью фонендоскопа).
Инфаркт миокарда — патология, которая не отличается специфическими клиническими признаками, позволяющими поставить диагноз без использования дополнительных методов. Физикальное исследование применяется для оценки состояния сердечно-сосудистой системы и определения степени нарушения гемодинамики (кровообращения) на догоспитальном этапе.
Частые клинические признаки инфаркта и его осложнений:
- бледность и высокая влажность кожных покровов;
- цианоз (синюшность) кожи и слизистых оболочек, холодные пальцы рук и ног — свидетельствуют о развитии острой сердечной недостаточности;
- расширение границ сердца (перкуторное явление) — говорит об аневризме (истончение и выпячивание стенки миокарда);
- прекардиальная пульсация характеризуется видимым биением сердца на передней грудной стенке;
- аускультативная картина — приглушенные тоны (из-за сниженной сократительной способности мышцы), систолический шум на верхушке (при развитии относительной недостаточности клапана при расширении полости пораженного желудочка);
- тахикардия (учащенное сердцебиение) и гипертензия (повышенные показатели артериального давления) вызываются активацией симпатоадреналовой системы.
Более редкие явления — брадикардия и гипотензия — характерны для инфаркта задней стенки.
Изменения в других органах регистрируются нечасто и связаны преимущественно с развитием острой недостаточности кровообращения. Например, отек легких, который аускультативно характеризуется влажными хрипами в нижних сегментах.
Изменение формулы крови и температура тела
Измерение температуры тела и развернутый анализ крови — общедоступные методы оценки состояния пациента для исключения острых воспалительных процессов.
В случае инфаркта миокарда возможно повышение температуры до 38,0 °С на 1—2 дня, состояние сохраняется в течение 4—5 суток. Однако гипертермия встречается при крупноочаговом некрозе мышцы с выделением медиаторов воспаления. Для мелкоочаговых инфарктов повышенная температура нехарактерна.
Наиболее характерные изменения в развернутом анализе крови при ИМ:
- лейкоцитоз — повышение уровня белых клеток крови до 12—15*109/л (норма — 4—9*109/л);
- палочкоядерный сдвиг влево: увеличение количества палочек (в норме — до 6 %), юных форм и нейтрофилов;
- анэозинофилия — отсутствие эозинофилов (норма — 0—5 %);
- скорость оседания эритроцитов (СОЭ) возрастает до 20—25 мм/час к концу первой недели (норма — 6—12 мм/час).
Сочетание перечисленных признаков с высоким лейкоцитозом (до 20*109/л и больше) свидетельствуют о неблагоприятном прогнозе для пациента.
Коронарография
Согласно современным стандартам, пациент с подозрением на инфаркт миокарда подлежит экстренному выполнению коронарографии (введение контраста в сосудистое русло и с последующим рентгеновским исследованием проходимости сосудов сердца). Подробнее об этом обследовании и особенностях его выполнения можно прочесть тут.
Электрокардиография
Электрокардиография (ЭКГ) по-прежнему считается основным методом диагностики острого инфаркта миокарда.
Метод ЭКГ позволяет не только поставить диагноз ИМ, но и установить стадию процесса (острая, подострая или рубец) и локализацию повреждений.
Международные рекомендации Европейского общества кардиологов выделяют следующие критерии инфаркта миокарда на пленке:
- Острый инфаркт миокарда (при отсутствии гипертрофии левого желудочка и блокады левой ножки пучка Гисса):
- Повышение (подъем) сегмента ST выше изолинии: >1 мм (>0,1 мВ) в двух и более отведениях. Для V2-V3 критерии >2 мм (0,2 мВ) у мужчин и >1,5 мм (0,15 мВ) у женщин.
- Депрессия сегмента ST >0,05 мВ в двух и более отведениях.
- Инверсия («переворот» относительно изолинии) зубца Т более 0,1 мВ в двух последовательных отведениях.
- Выпуклый R и соотношение R:S>1.
- Ранее перенесенный ИМ:
- Зубец Q длительностью более 0,02 с в отведениях V2-V3; более 0,03 с и 0,1мВ в I, II, aVL, aVF, V4-V6.
- Комплекс QS в V2-V
- R >0,04 c в V1-V2, соотношение R:S>1 и положительный зубец Т в этих отведениях без признаков нарушения ритма.
Определение локализации нарушений по ЭКГ представлено в таблице ниже.
| Пораженный участок | Отвечающие отведения |
|---|---|
| Передняя стенка левого желудочка | I, II, aVL |
| Задняя стенка («нижний», «диафрагмальный инфаркт») | II, III, aVF |
| Межжелудочковая перегородка | V1-V2 |
| Верхушка сердца | V3 |
| Боковая стенка левого желудочка | V4-V6 |
Аритмический вариант инфаркта протекает без характерной загрудинной боли, но с нарушениями ритма, которые регистрируются на ЭКГ.
Биохимические анализы на маркеры некроза сердечной мышцы
«Золотым стандартом» подтверждения диагноза ИМ в первые часы от начала приступа боли является определение биохимических маркеров.
Лабораторная диагностика инфаркта миокарда с помощью ферментов включает:
- тропонины (фракции І, Т и С) — белки, которые находятся внутри волокон кардиомиоцитов и попадают в кровь при разрушении миокарда (о том, как выполнить тест, читайте здесь;
- креатинфосфокиназа, сердечная фракция (КФК-МВ);
- белок, связывающий жирные кислоты (БСЖК).
Также лаборанты определяют менее специфические показатели: аспартатаминотрансфераза (АСТ, является также маркером поражения печени) и лактатдегидрогеназа (ЛДГ1-2).
Время появления и динамика концентрации сердечных маркеров представлены в таблице ниже.
| Фермент | Появление в крови диагностически значимых концентраций | Максимальное значение (часы от приступа) | Снижение уровня |
|---|---|---|---|
| Тропонины | 4 часа | 48 | В течение 10—14 суток |
| КФК-МВ | 6—8 часов | 24 | До 48 часов |
| БСЖК | Через 2 часа | 5—6 — в крови; 10 — в моче | 10—12 часов |
| АСТ | 24 часа | 48 | 4—5 дней |
| ЛДГ | 24—36 часов | 72 | До 2 недель |
Согласно приведенным выше данным, для диагностики рецидива инфаркта (в первые 28 дней) целесообразно определять КФК-МВ или БСЖК, концентрация которых снижается в течение 1—2 дней после приступа.
Забор крови на сердечные маркеры проводится в зависимости от времени начала приступа и специфики изменения концентраций ферментов: не стоит ожидать высоких значений КФК-МВ в первые 2 часа.
Неотложная помощь пациентам оказывается вне зависимости от результатов лабораторной диагностики, на основании клинических и электрокардиографических данных.
Рентгенография органов грудной клетки
Рентгенологические методы нечасто используются в практике кардиологов для диагностики инфаркта миокарда.
Согласно протоколам, рентгенография органов грудной клетки показана при:
- подозрении на отек легких (одышка и влажные хрипы в нижних отделах);
- острой аневризме сердца (расширение границ сердечной тупости, перикардиальная пульсация).
УЗИ сердца (эхокардиография)
Комплексная диагностика острого инфаркта миокарда подразумевает раннее ультразвуковое исследование сердечной мышцы. Метод эхокардиографии (ЭхоКГ) информативен уже в первые сутки, когда определяются:
- снижение сократительной способности миокарда (зоны гипокинезии), что позволяет установить топический (по локализации) диагноз;
- падение фракции выброса (ФВ) — относительный объем, который попадает в систему кровообращения при одном сокращении;
- острая аневризма сердца — расширение полости с формированием кровяного сгустка в нефункционирующих участках.
Кроме того, метод используется для выявления осложнений ИМ: клапанной регургитрации (недостаточности), перикардита, наличия тромбов в камерах.
Радиоизотопные методы
Диагностика инфаркта миокарда при наличии сомнительной ЭКГ-картины (например, при блокаде левой ножки пучка Гисса, пароксизмальных аритмиях) подразумевает использование радионуклидных методов.
Наиболее распространенный вариант — сцинтиграфия с использованием пирофосфата технеция (99mTc), который накапливается в некротизированных участках миокарда. При сканировании такой области зона инфаркта обретает наиболее интенсивный окрас. Исследование информативно с 12 часов после начала болевого приступа и до 14 дней.

Изображение сцинтиграфии миокарда
МРТ и мультиспиральная компьютерная томография
КТ и МРТ в диагностике инфаркта используются сравнительно редко из-за технической сложности исследования и невысокой информативности.
Компьютерная томография наиболее показательна для дифференциальной диагностики ИМ с тромбоэмболией легочной артерии, расслоения аневризмы грудной аорты и других патологий сердца и магистральных сосудов.
Магнитно-резонансная томография сердца отличается высокой безопасностью и информативностью в определении этиологии поражения миокарда: ишемическое (при инфаркте), воспалительное или травматическое. Однако длительность процедуры и особенности проведения (необходимо неподвижное состояние пациента) не позволяют проводить МРТ в острый период ИМ.
Дифференциальная диагностика
Наиболее опасные для жизни патологии, которые необходимо отличать от ИМ, их признаки и используемые исследования представлены в таблице ниже.
| Заболевание | Симптомы | Лабораторные показатели | Инструментальные методы |
|---|---|---|---|
| Тромбоэмболия легочной артерии (ТЭЛА) |
|
|
|
| Расслаивающая аневризма аорты |
| Малоинформативны |
|
| Плевропневмония |
| Развернутый анализ крови: лейкоцитоз со сдвигом формулы влево, высокая СОЭ |
|
Источник
