Инфаркт миокарда постановка диагноза
В
МКБ-10 выделены острый (продолжительностью
28 дней или менее
от
начала) и повторный инфаркт миокарда,
включающий в себя рецидиви-
рующий
инфаркт.
При
формулировании диагноза инфаркт миокарда
должен фигуриро-
вать
на первом месте, как основное заболевание,
с указанием величины
(крупно-
или мелкоочаговый), локализации и даты
возникновения. Пере-
числяются
все его осложнения. Атеросклероз,
артериальная гипертензия
и
сахарный диабет включаются в диагноз
как фоновые.
Диагноз
«крупноочаговый (трансмуральный) инфаркт
миокарда» ста-
вится
при наличии патогномичных изменений
ЭКГ (патологического зубца
Q,
комплекса QS или QrS) и высокой активности
ферментов даже при стер-
той
или атипичной клинической картине.
Диагноз
«мелкоочаговый» (субэндокардиальный,
интрамуральный)
инфаркт
миокарда» ставится при исходном смещении
(чаще снижении)
сегмента
ST с последующим приближением к изолинии,
формированием
отрицательного
зубца Т и при наличии типичной динамики
биохимиче-
ских
маркеров.
Примеры
формулировки диагноза при остром
инфаркте миокарда
Пример
1. ИБС:
повторный крупноочаговый инфаркт
миокарда в пере-
днеперегородочной,
верхушечной области с вовлечением
боковой стен-
ки
левого желудочка (дата). Постинфарктный
кардиосклероз (дата).
Атеросклероз
аорты. Стенозирующий атеросклероз
коронарных арте-
рий.
Артериальная гипертензия II ст., риск
IV.
Осложнения:
Кардиогенный шок (дата), отек легких
(дата). Желудочко-
вая
экстрасистолия. Атриовентрикулярная
блокада I ст. Н II А.
Пример
2.
ИБС:
Субэндокардиальный инфаркт миокарда
в задне-диаф-
рагмальной
области левого желудочка (дата).
Рецидивирующий крупноо-
чаговый
инфаркт миокарда нижней стенки с
вовлечением боковой стенки
и
верхушки левого желудочка (дата).
Атеросклероз
аорты. Стенозирующий атеросклероз
коронарных арте-
рий.
Осложнения:
Предсердная и желудочковая экстрасистолия.
Синдром
Дресслера.
Н I.
Сопутствующие:
Сахарный диабет II типа в стадии
клинико-метаболи-
ческой
компенсации.
2. Лечение неосложненного инфаркта миокарда
2.1. Купирование боли
Препаратом
первого выбора является морфин,
обладающий не только
обезболивающим,
но и выраженным гемодинамическим
действием, а так-
же
уменьшающий чувство страха, тревоги,
психоэмоциональное напряже-
ние.
Рекомендовано
дробное внутривенное введение морфина:
10 мг (1 мл
1%
раствора) разводят в 10 мл физраствора
и вводят медленно сначала
5
мг, далее при необходимости – дополнительно
по 2-4 мг с интервалами
не
менее 5 минут до полного устранения
болевого синдрома либо до по-
явления
побочных эффектов.
Весьма
эффективным методом обезболивания при
ангинозном статусе
является
нейролептаналгезия
(НЛА).
Используется
сочетанное введение наркотического
аналгетика фента-
нила
(1-2 мл 0,005% раствора) и нейролептика
дроперидола (2-4 мл 0,25%
раствора).
Смесь вводят внутривенно, медленно,
после предварительно-
го
разведения в 10 мл физиологического
раствора под контролем уровня
АД
и частоты дыхания. Первоначальная доза
фентанила составляет 0,1 мг
(2
мл), а для лиц старше 60 лет, с массой менее
50 кг или хроническими
заболеваниями
легких – 0,05 мг (1 мл).
Действие
препарата, достигая максимума через
2-3 минуты, продолжа-
ется
25-30 минут, что необходимо учитывать при
возобновлении боли и
перед
транспортировкой больного. Дроперидол
вызывает состояние ней-
ролепсии
и выраженную периферическую вазодилатацию
со снижением
артериального
давления. Доза дроперидола зависит от
исходного уровня
АД:
при систолическом АД до 100 мм рт.ст.
рекомендуемая доза – 2,5 мг
(1
мл 0,25% раствора), до 120 мм рт.ст. – 5 мг (2
мл), до 160 мм рт.ст. – 7,5 мг
(3
мл), выше 160 мм рт.ст. – 10 мг (4 мл). Препараты
вводятся внутривенно,
медленно,
в 10 мл физраствора, под контролем АД и
частоты дыхания.
Мощным
обезболивающим и седативным эффектом
обладает клофе-
лин
– 1 мл 0,01% раствора вводится внутривенно,
медленно. Аналгезия
наступает
через 4-5 минут, сопровождаясь устранением
эмоциональных
и
моторных реакций.
Следует
избегать подкожного или внутримышечного
введения нарко-
тических
аналгетиков, так как в этих случаях
обезболивающий эффект на-
ступает
позднее и менее выражен, чем при
внутривенном введении. Кроме
того,
в условиях нарушенной гемодинамики,
особенно при отеке легких и
кардиогенном
шоке, проникновение в центральный
кровоток препаратов,
введенных
подкожно и внутримышечно, значительно
затруднено.
При
передозировке наркотических препаратов
(урежение дыхания
менее
10 в минуту или дыхание типа Чейн-Стокса,
рвота) в качестве анти-
дота
вводится налорфин 1-2 мл 0,5% раствора
внутривенно.
В
случае резистентного болевого синдрома
или при непереносимости
препаратов
НЛА используются средства для наркоза
(закись азота, оксибу-
тират
натрия и др.) по общепринятым схемам.
Для
купирования остаточных болей применяются
ненаркотические
аналгетики
в сочетании с седативными препаратами.
Источник
Измерение уровней кардиомаркеров ускоряет и уточняет такого мероприятия, как диагностика инфаркта миокарда, а также возможность предсказать его дальнейшее развитие. Основные биохимические маркеры, которые использует диагностика инфаркта миокарда — миоглобин, тропонин I, тропонин Т, креатин-фосфокиназа и лактатдегидрогеназа.
Миоглобин
Миоглобин — кислородсвязывающий белок поперечно-полосатых скелетных мышц и миокарда. Его молекула содержит железо, структурно похожа на молекулу гемоглобина и отвечает за транспорт 02 в скелетных мышцах. Миоглобин является одним из самых первых маркеров повреждения миокарда, так как повышение его уровня в крови определяется уже через 2-4 часа после возникновения острого инфаркта миокарда. Пик концентрации достигается в срок до 12 часов, а затем в течение 1-2 суток снижается до нормы. В связи с тем, что выход свободного миоглобина в кровь может быть обусловлен рядом другим патологических состояний, для точной постановки диагноза инфаркта миокарда лишь одного этого маркера недостаточно.
Тропонины
Наиболее специфичные и надежные маркеры некроза миокарда — кардиальные тропонины Т и I (позволяют выявить даже самые незначительные повреждения миокарда).
Тропонины представляют собой белки, участвующие в процессе регуляции мышечного сокращения. Тропонин-I и тропонин-Т миокарда и скелетных мышц имеют структурные различия, что позволяет изолированно выделять их кардиоспецифичные формы методами иммуноанализа. Приблизительно 5% тропонина-I находится в свободном виде в цитоплазме кардиомиоцитов. Именно за счет этой фракции тропонин-I обнаруживается в плазме крови уже через 3-6 часов после повреждения сердечной мышцы. Большая же часть тропонина-I в клетке находится в связанном состоянии и при повреждении миокарда освобождается медленно. В результате увеличенная концентрация тропонина в крови сохраняется в течение 1 −2 недель. Обычно пик концентрации тропонина-I наблюдается на 14-20 часах после появления болей в груди. Приблизительно у 95% пациентов через 7 часов после развития острого инфаркта миокарда определяется увеличение концентрации тропонина-I.
Небольшой подъем уровня сердечного тропонина-I должен интерпретироваться со значительной осторожностью, так как это может быть обусловлено разными патологическими состояниями, вызывающими повреждение клеток миокарда. То есть увеличенный уровень тропонина изолированно не может служить основанием для постановки диагноза инфаркта миокарда.
Если у больного с подозрением на острый коронарный синдром без подъема сегмента ST повышен уровень тропонина Т и/или тропонина I, то такое состояние следует расценивать как инфаркт миокарда и проводить соответствующую терапию.
Определение тропонинов позволяет обнаружить повреждение миокарда примерно у трети больных, не имеющих повышения МВ-КФК. Для выявления или исключения повреждения миокарда необходимы повторные взятия крови и измерения в течение 6- 12 часов после поступления и после любого эпизода сильной боли в грудной клетке.
Креатинфосфокиназа (креатинкиназа)
Креатинфосфокиназа (креатинкиназа) — фермент, содержащийся в миокарде и скелетных мышцах (в небольшом количестве содержится в гладких мышцах матки, желудочно-кишечного тракта и головном мозге). В мозге и в почках содержится преимущественно изоэнзим ВВ (brain), в скелетных мышцах — ММ (muscle) и в сердце MB энзим. Наибольшей специфичностью обладает именно креатинкиназа MB. Имеется высокая корреляция между уровнем ее активности и массой некроза. При повреждении миокарда и скелетных мышц наблюдается выход фермента из клеток, приводящий к повышению активности креатинкиназы в крови. Через 2-4 часа после ангинозного приступа уровень креатинкиназы MB в крови значительно повышается, в связи с чем определение креатинфосфокиназы и креатинкиназы MB в крови широко применяется в ранней диагностике инфаркта миокарда.
Нормальный уровень креатинкиназы в крови у мужчин < 190 Ед/л и < 167 Ед/л у женщин. Нормальным содержанием креатинкиназы-МВ в крови считается 0-24 Ед/л. Креатинфосфокиназа (КФК) и ее изофермент MB КФК недостаточно специфичны, так как возможны ложноположительные результаты при травме скелетных мышц. Кроме того, имеет место значительное перекрывание между нормальными и патологическими сывороточными концентрациями указанных ферментов.
Лактатдегидрогеназа (ЛДГ)
Лактатдегидрогеназа (ЛДГ) — фермент, участвующий в процессе окисления глюкозы и образовании молочной кислоты. Она содержится практически во всех органах и тканях человека. Больше всего ее содержится в мышцах. Лактат в норме образуется в клетках в процессе дыхания и, при полноценном снабжении кислородом, в крови не накапливается. Происходит его разрушение до нейтральных продуктов, после чего он выводится из организма. При гипоксических состояниях лактат накапливается, вызывая чувство мышечной усталости и нарушая тканевое дыхание.
Более специфично исследование изоэнзимов этого фермента ЛДГ1-5. Наибольшей специфичностью обладает ЛДГ1. При инфаркте миокарда специфично превышение соотношения ЛДГ1 и ЛДГ2 более 1 (в норме ЛДП/ЛДГ2 < 1). Норма лактатдегидрогеназы для взрослых составляет 250 Ед/л.
При некрозе миокарда повышение концентрации этих маркеров в сыворотке крови происходит не одновременно. Наиболее ранний маркер — миоглобин. Увеличение концентрации MB КФК и тропонина происходит несколько позже. Следует учитывать, что при пограничных уровнях кардиомаркеров существует следующая тенденция:
- чем ниже их уровень, тем больше ложноположительных диагнозов;
- чем выше, тем больше ложноотрицательных диагнозов.
Определение тропонина и кардиомаркеров
Экспресс диагностика инфаркта миокарда легко осуществима в любое время с помощью различных качественных тест-систем для определения «Тропонина Т». Результат определяется через 15 минут после нанесения крови на тест-полоску. Если тест положительный и появилась вторая полоса, то уровень тропонина превышает 0,2 нг/мл. Следовательно, инфаркт есть. Чувствительность и специфичность этого теста более 90%.
Изменения других лабораторных показателей
Повышение уровня АсАТ отмечается у 97-98% больных с крупноочаговым инфарктом миокарда. Повышение определяется через 6-12 часов, достигая максимума через 2 суток. Показатель обычно нормализуется на 4-7 день от начала заболевания.
При развитии инфаркта миокарда отмечается увеличение числа лейкоцитов в крови, повышение скорости оседания эритроцитов (СОЭ), возрастание уровня гамма-глобулинов, снижение уровня альбумина, положительная проба на С-реактивный белок.
Лейкоцитоз наблюдается приблизительно у 90% больных. Выраженность его в определенной степени зависит от обширности инфаркта (в среднем 12- 15×109/л). Лейкоцитоз появляется через несколько часов от начала болевого приступа, достигая максимума на 2-4 день и, в неосложненных случаях, постепенно снижаясь до нормы в течение недели. Лейкоцитоз преимущественно обусловлен увеличением числа нейтрофилов.
При инфаркте миокарда СОЭ начинает увеличиваться на 2-3-й день, достигая максимума на 2-й неделе. Возвращение к исходному уровню происходит в течение 3-4 недель. В целом эти изменения свидетельствуют о существовании воспаления или некроза в организме и лишены какой-либо органоспецифичности.
Эхокардиография при инфаркте миокарда
Эхокардиография — неинвазивный метод, с помощью которого можно поручить достоверную информацию о состоянии регионарной и общей сократительной функции миокарда, изучить движение крови в полостях сердца, а также изучить структуру и функции его клапанного аппарата. С помощью эхокардиографии возможно получение сведений о таких показателях, как сердечный выброс, конечно-систолический и конечно-диастолический объемы левого желудочка, фракция выброса и др.
Эхокардиография, применительно к диагностике острых коронарных синдромов, позволяет:
- исключить или подтвердить диагноз острого инфаркта миокарда;
- идентифицировать не ишемические состояния, вызывающие боль в грудной клетке;
- оценить кратковременный и долгосрочный прогноз;
- идентифицировать осложнения острого инфаркта.
Инфаркт миокарда вызывает нарушения локальной сократимости левого желудочка разной степени выраженности. Структура ткани в области с нарушенной сократимостью может указать на давность инфаркта. Нередко на границе с нормальными сегментами видна резкая демаркационная линия. Граница между акинетичным и нормальным миокардом иногда хорошо визуализируется.
Для появления сегментарного нарушения сократимости миокарда, определимого при помощи эхокардиографии, необходимо повреждение более 20% толщины стенки желудочка. Могут быть определены локализация и распространенность инфаркта миокарда.
Эхокардиография особенно полезна в ранние сроки. Легко идентифицируются дисфункция митрального клапана, протяженность инфаркта, пристеночный тромб и механические осложнения инфаркта миокарда. Во время эпизода ишемии миокарда могут быть обнаружены локальная гипокинезия или акинезия стенки левого желудочка. После исчезновения ишемии может отмечаться восстановление нормальной сократимости.
Количество вовлеченных сегментов, полученное при оценке сократительной способности стенки сердца, как мера остаточной функции левого желудочка имеет раннее и позднее прогностическое значение при предсказании возможности осложнений и выживаемости. Истончение стенки левого желудочка указывает на ранее перенесенный инфаркт миокарда. При хорошей визуализации, когда виден весь эндокард, нормальная сократимость левого желудочка почти исключает инфаркт миокарда.
Источник
Справочник болезней
“Сначала победи, потом сражайся”
ОПРЕДЕЛЕНИЕ ОСТРОГО КОРОНАРНОГО СИНДРОМА
Клинические симптомы острой ишемии миокарда, включая инфаркт миокарда и нестабильную стенокардию, обычно вызванные атеросклерозом коронарных артерий и ассоциирующиеся с повышением риска сердечной смерти (ACC/AHA).
Спектр повреждений миокарда (ESC/ACC/AHA/WHF)
ТИПЫ ИНФАРКТА МИОКАРДА (ESC/ACCF/AHA/WHF)
• Тип 1: Коронарный атеротромбоз.
• Тип 2: Дисбаланс между снабжением миокарда кислородом и потребностью, не связанный с коронарным тромбозом.
• Тип 3: Сердечная смерть.
• Тип 4a: Последствия коронарного вмешательства.
• Тип 4b: Тромбоз стента.
• Тип 4c: Рестеноз внутри стента или после ангиопластики.
• Тип 5: Последствия коронарного шунтирования.
Расслоение коронарной артерии
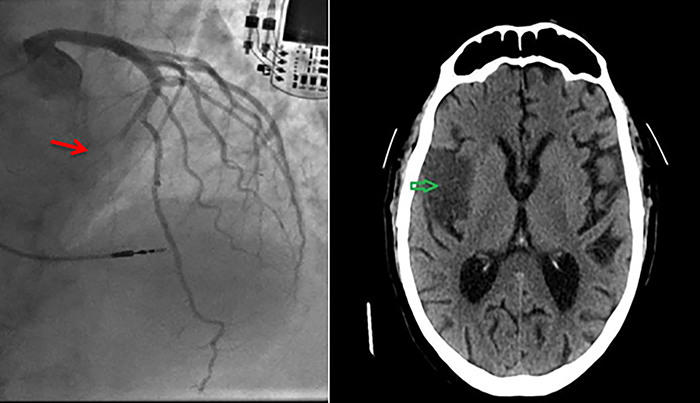
Расслоение и дистальный тромбоз передней нисходящей коронарной артерии.
Алгоритм диагностики острого коронарного синдрома (ESC)
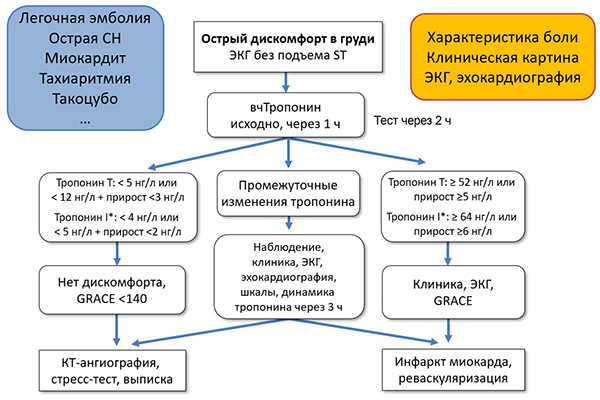
* – Abbott-hs-cTnI-Architect
КРИТЕРИИ ДИАГНОЗА ИНФАРКТА МИОКАРДА (ESC/ACCF/AHA/WHF)
Инфаркт миокарда 1–2 типов
Острое повреждение миокарда с клиникой миокардиальной ишемии и повышением и/или снижением сердечного тропопнина, если хотя бы одно значение выше порогового уровня (99 перцентиля) и присутствует хотя бы один признак:
• симптомы ишемии миокарда;
• новые ишемические изменения ЭКГ;
• формирование патологических зубцов Q на ЭКГ;
• визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии;
• внутрикоронарный тромб при ангиографии или аутопсии (не для 2 типа).
Инфаркт миокарда 3 типа
Сердечная смерть с симптомами, возможно связанными с ишемией миокарда, сопровождающаяся предположительно новыми ишемическими изменениями ЭКГ или фибрилляцией желудочков, если смерть наступила до получения образцов крови или до повышения уровня биомаркеров или инфаркт миокарда выявлен при аутопсии.
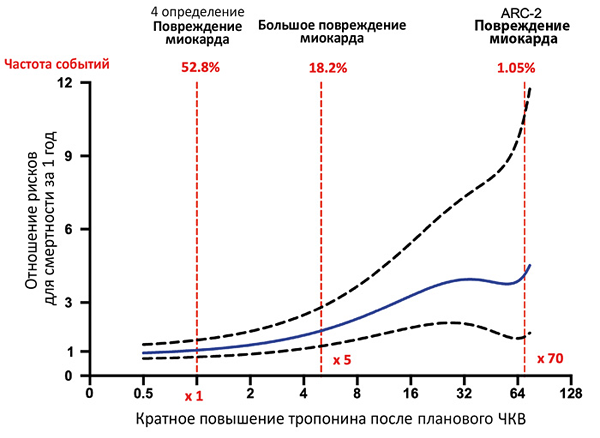
Инфаркт миокарда 4 типа
В период до 48 ч после чрескожного коронарного вмешательства уровень тропонина повысился >5 раз от порогового уровня при исходно нормальном уровне или >20% при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: симптомы ишемии миокарда, новые ишемические изменения или патологический зубец Q на ЭКГ, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии, ангиографические признаки снижения кровотока вследствие процедуры, тромбоз стента или рестеноз.
Инфаркт миокарда 5 типа
В период до 48 ч после коронарного шунтирования уровень тропонина повысился >10 раз от порогового уровня при исходно нормальном уровне или >20 % и >10 раз от порогового уровня при исходно повышенном содержании (стабильном или снижающемся). Дополнительно присутствует хотя бы один признак: патологический зубей Q на ЭКГ, ангиографические признаки окклюзии шунта или нативной коронарной артерии, визуализационные признаки новой потери жизнеспособного миокарда или нарушений локальной сократимости, характерные для ишемической этиологии.
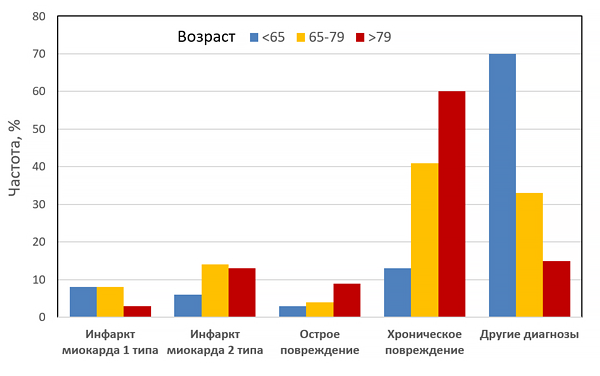
Инфекция и риск инфаркта миокарда
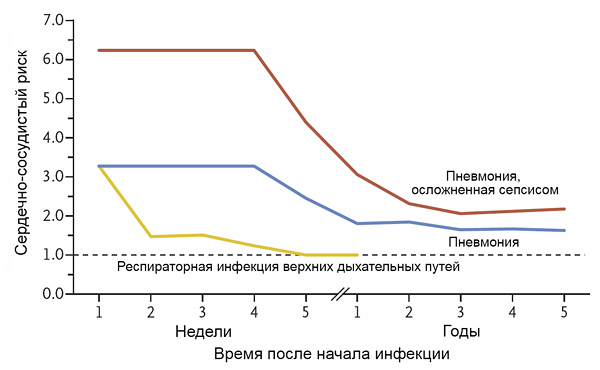
Musher D, et al. N Engl J Med. 2019;2:171–6.
КРИТЕРИИ ПЕРЕНЕСЕННОГО ИНФАРКТА МИОКАРДА (ESC/ACCF/AHA/WHF)
• Патологические зубцы Q c симптомами или без них при отсутствии неишемических причин.
• Визуализационные признаки (эхокардиография, сцитниграфия) утраты жизнеспособного миокарда, характерные для ишемической этиологии.
• Патоморфологические признаки перенесенного инфаркта миокарда.
Морфология
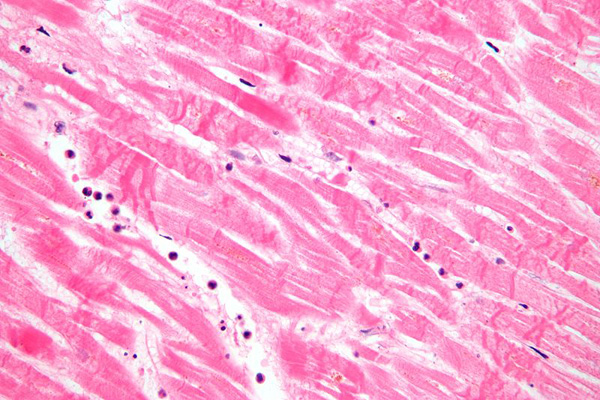
Коагуляционный некроз и волнистые волокна при однодневном инфаркте миокарда. Широкие пространства между погибшими волокнами включают отек жидкости и редкие нейтрофилы.
ПАТОГЕНЕЗ ИНФАРКТА МИОКАРДА
• Тромб при разрыве или эрозии атеросклеротической бляшки.
• Спазм на фоне атеросклероза, дистальная эмболия.
• Некоронарогенный факторы: лихорадка, тахикардия, тиреотоксикоз (вазоспазм), анемия, гипоксемия, гипотензия, аллергия (вазоспазм).
Морфология бляшки и риск сосудистых катастроф
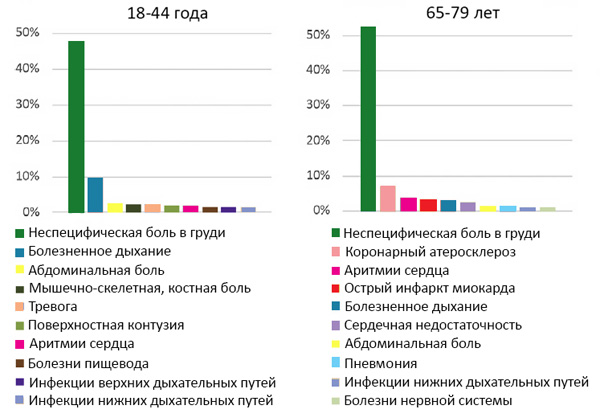
Stone G, et al. N Engl J Med. 2011;364:226–35.
ДИАГНОСТИКА КЛИНИЧЕСКАЯ
Типичная
• Дискомфорт или боли в грудной клетке, более 20 мин,
отсутствие связи с положением тела, кашлем и дыханием, нет эффекта нитроглицерина.
Атипичная
• Дискомфорт в шее, челюсти, руках, между лопаток, эпигастрии.
• Одышка.
• Общая слабость.
• Обморок.
• Острое нарушение мозгового кровообращения.
• Тошнота, рвота.
• Без симптомов.
Инфаркт миокарда и внешняя температура
Tofield A. Eur Heart J. 2017;38:140.
ДИНАМИКА БИОМАРКЕРОВ ПОВРЕЖДЕНИЯ (NACB; ESC)
| Маркер | Начало подъема, ч | Пик концентрации, ч | Длительность подъема |
| вчТропонин Т | 1 | 24–48 | 5–14 сут |
| вчТропонин I | 1 | 24–36 | 4–7 сут |
| Креатинкиназа-МВ | 4 | 24 | 24–36 ч |
| Миоглобин | 2 | 6–8 | 12–24 ч |
ЭЛЕКТРОКАРДИОГРАММА (ESC/ACCF/AHA/WHF)
Острая ишемия миокарда (нет БЛНПГ или гипертрофии левого желудочка)
• Новые ишемические изменения в двух смежных отведениях.
• Подъем ST ≥1 мм, исключая отведения V2–3.
• Подъем ST ≥2 мм у мужчин (≥2.5 мм до 40 лет) и ≥1.5 мм у женщин в V2–3.
• Новая горизонтальная или нисходящая депрессия сегмента ST ≥0.5 мм.
• Новая инверсия зубца Т ≥1 мм при доминирующих зубцах R или R/S >1.
Предшествующий инфаркт миокарда
• Комплексы QS или зубцы Q ≥0.03 сек и глубиной ≥1 мм в двух смежных отведениях.
• Комплексы QS или зубцы Q ≥0.02 сек в V2–3.
• Зубец R ≥0.04 сек в V1–2 и соотношение R/S ≥1 в сочетании с конкордантным положительным зубцом T без нарушения проводимости.
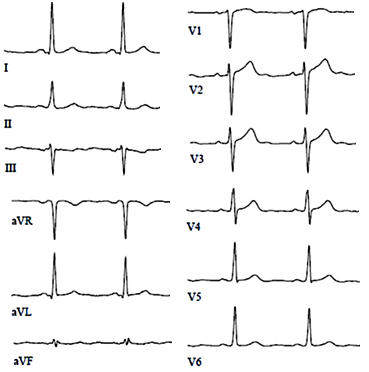
ЭКГ при полной окклюзии левой нисходящей артерии
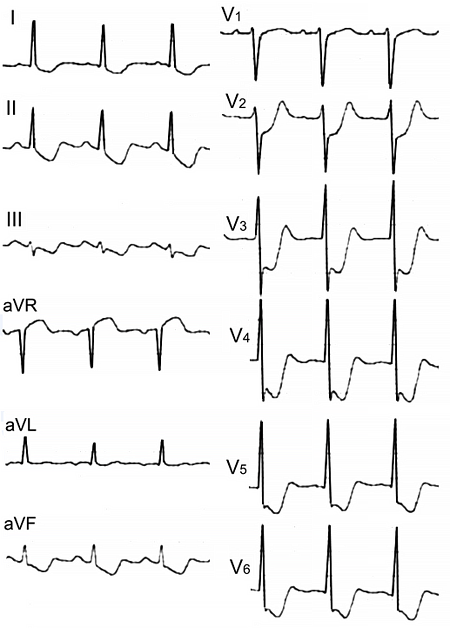
ЭКГ при окклюзии левой главной коронарной артерии
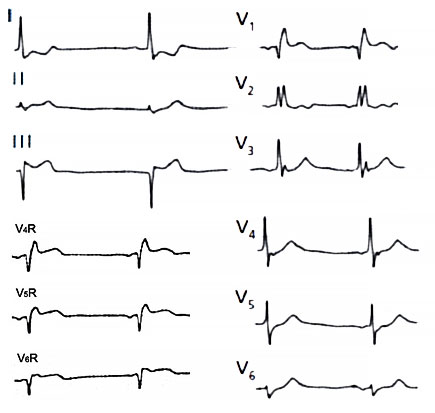
ЭКГ при инфаркте миокарда правого желудочка
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
• Острая сердечная недостаточность: кардиогенный шок, отек легкого.
• Разрыв миокарда.
• Фибрилляция желудочков, асистолия.
• Аритмии сердца: желудочковая тахикардия, дисфункция/синдром слабости синусового узла, атриовентрикулярная блокада.
• Аневризма левого желудочка.
• Внутрисердечный тромбоз.
• Осложнения, связанные с лечением: гастроинтестинальные язвы и кровотечения, геморрагический инсульт, гипотензия.
Ошибка диагностики инфаркта миокарда
Перфорация пищевода с пенетрацией миокарда, вызванная мясной костью.
Пациент 73 лет, сильная боль в груди, ЧСС 112 в мин., АД 90/50 мм рт. ст. Erdal U, et al. J Med Case Rep. 2015;9:57.
НЕАТЕРОСКЛЕРОТИЧЕСКИЕ ПРИЧИНЫ ИНФАРКТА МИОКАРДА
• Васкулит, артериит.
• Гипертрофия левого желудочка.
• Эмболия в коронарные артерии (холестерин, воздух, септические эмболы).
• Врожденные аномалии коронарных артерий.
• Травма коронарных артерий.
• Коронарный вазоспазм.
• Химические вещества: кокаин, амфетамины, эфедрин.
• Гипоксемия: тяжелая анемия, дыхательная недостаточность.
• Острый аортальный синдром.
• Другие болезни: синдром Марфана, болезнь Кавасаки, прогерия.
КРИТЕРИИ КАРДИОМИОПАТИИ ТАКОЦУБО (Mayo Clinic)
• Подозрение на острый инфаркт миокарда с прекордиальными болями и подъемом ST в острую фазу.
• Преходящая гипокинезия или акинезия средних и верхушечных областей левого желудочка и функциональная гиперкинезия базальных отделов при эхокардиографии.
• Нормальные коронарные артерии (сужение <50%) в первые 24 ч после начала симптомов.
• Отсутствие значительной травмы головы, внутримозгового кровоизлияния, подозрения на феохромоцитому, миокардит или гипертрофическую кардиомиопатию.
Правосторонний отек легкого
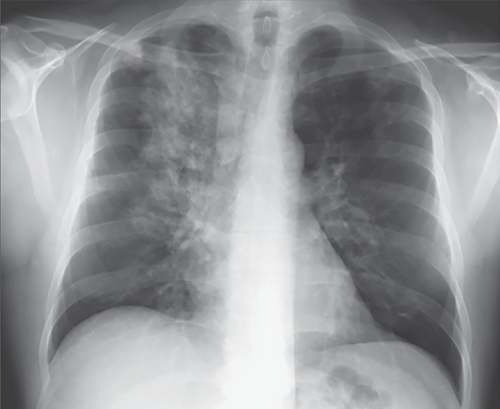
Отек верхней доли справа, связанный с острой митральной регургитаций при инфаркте папиллярных мышц.
КЛАССИФИКАЦИЯ ОСТРЫХ КОРОНАРНЫХ СИНДРОМОВ
ST на электрокардиограмме
• Инфракт миокарда с подъемом ST.
• Острый коронарный синдром/инфаркт миокарда без подъема ST.
• Острое повреждение миокарда.
Типы (причины)
• 1–5 типы.
Локализация по ЭКГ
• Перегородка: V1–2.
• Передняя стенка левого желудочка: V3–4.
• Боковая стенка левого желудочка: V5–6.
• Задняя стенка левого желудочка: V7–9.
• Нижняя стенка левого желудочка: V2–3, aVF.
• Правый желудочек: V3R–4R.
Особые формы
• Необструктивная коронарная болезнь.
• Расслоение коронарной артерии.
• Коронарная ангиопластика.
• Тромбоз стента.
ФОРМУЛИРОВКА ДИАГНОЗА
• ОКС без подъема ST (12:40, 12.03.2020), высокий риск. [I24.9]
• Инфаркт миокарда с подъемом ST передне-септальной области левого желудочка (тромболизис фортеплазе 4:20, 12.04.2019). Killip III. Мономорфная желудочковая тахикардия. [I21.0]
• Инфаркт миокарда без подъема ST боковой стенки левого желудочка (12.04.2019), высокий риск. [I21.0]
• Инфекционный эндокардит (2010, 10.02.2020), недостаточность аортального клапана, ХСН III ФК. Инфаркт миокарда 2 типа, без подъема ST, передней стенки левого желудочка (24.02.2020).
• Пароксизмальное типичное трепетание предсердий (1:1), осложненное инфарктом миокарда 2 типа (14.11.2019). [I48.3]
• Стентирование передней нисходящей коронарной артерии (Xience, 10.11.2019). Инфаркт миокарда 4б типа, без подъема ST, передний (10.11.2019). [I21.4]
• Инфаркт миокарда без подъема ST (29.11.2015), ассоциированный с амфетамином. [I21.4]
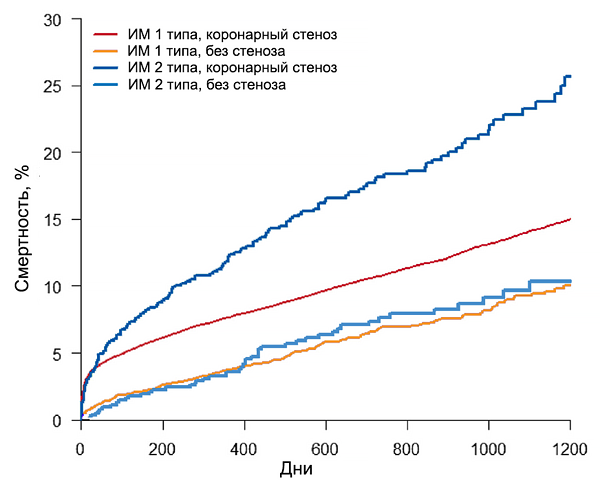
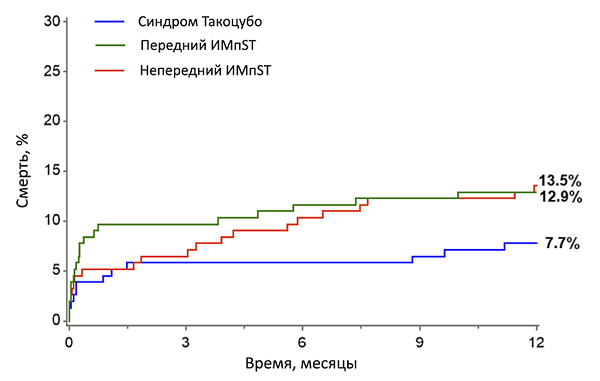
Прогноз инфаркта миокарда 1 и 2 типов (SWEDEHEART)

Baron T, et al. Am J Med. 2016;129:398–406.
ВИДЫ РЕПЕРФУЗИИ ПРИ ОСТРОМ КОРОНАРНОМ СИНДРОМЕ С ПОДЪЕМОМ ST
• Тромболизис (фибринолиз): тканевой активатор плазминогена (алтеплаза, тенектеплаза), стрептокиназа, фортеплазе.
• Инвазивная: первичное чрескожное коронарное вмешательство.
• Фармаконвазивная: тромболизис (догоспитальный) с последующим чрескожным коронарным вмешательством.
Бригада неотложной помощи
ПОКАЗАНИЯ ДЛЯ РЕПЕРФУЗИИ ПРИ ОСТРОМ КОРОНАРНОМ СИНДРОМЕ С ПОДЪЕМОМ ST (ACCF/AHA; ESC)
Общие показания
• <12 ч от начала дискомфорта в груди.
• Подъем ST ≥1 мм в 2 смежных отведениях (V1–6 или I, aVL или II, III, aVF или V3–4R).
• Клинические и/или электрокардиографические признаки сохраняющейся/рецидивирующей ишемии миокарда в период >12 ч.
Инвазивная реперфузия
• Предпочтительный метод при соответствующих сроках и опытном операторе.
• Острая сердечная недостаточность Killip III–IV.
• Тромболитики неэффективны или противопоказаны.
• Пациент переносит рентгенконтрастные препараты.
Тромболизис
• Задержка инвазивной реперфузии ≥120 мин после диагноза.
• <2–3 ч от начала симптомов при низком риске кровотечений, задержка инвазивной реперфузии.
• Отсутствие противопоказаний к тромболитикам.
• Анафилаксия на рентгенконтрасты.
Годовая смертность и время реперфузии (CAPTIM, WEST)
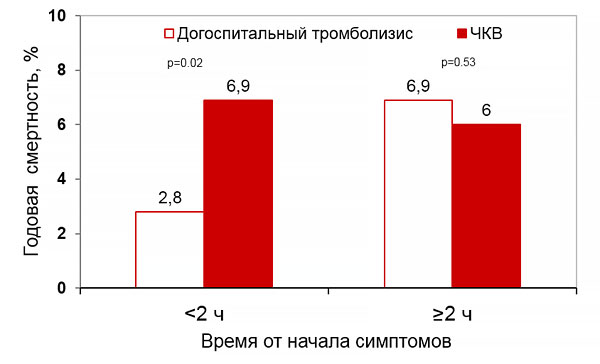
Westerhout C, et al. Am Heart J. 2011;161:283–90.
ПРОТИВОПОКАЗАНИЯ ДЛЯ ТРОМБОЛИЗИСА (ACCF/AHA)
Абсолютные
• Любая предшествующая внутримозговая геморрагия.
• Известное заболевание сосудов головного мозга (например, артериовенозная мальформация).
• Злокачественное новообразование центральной нервной системы.
• Ишемический инсульт в течение 3 мес, исключая первые 4.5 ч.
• Подозрение на расслоение аорты.
• Активное кровотечение или геморрагическое заболевание (исключая месячные).
• Закрытая травма головы или лица в течение 3 мес.
• Хирургия головного или спинного мозга в течение 2 мес.
• Тяжелая неконтролируемая гипертензия (без эффекта от неотложного лечения).
Относительные
• В анамнезе хроническая, тяжелая, плохо контролируемая артериальная гипертензия.
• Тяжелая артериальная гипертензия при поступлении (АД систолическое >180 или АД диастолическое >110 мм рт. ст.).
• Ишемический инсульт >3 мес в анамнезе.
• Деменция.
• Внутримозговая патология, не относящаяся к абсолютным противопоказаниям.
• Длительная (>10 мин) или травматичная реанимация.
• Большая хирургия до 3 нед.
• Недавнее (2–4 нед) внутреннее кровотечение.
• Некомпрессируемые пункции (например, биопсия печени или люмбальная).
• Беременность или первая неделя после родов.
• Терапия оральными антикоагулянтами.
• Активная гастродуоденальная язва.
• Инфекционный эндокардит.
• Тяжелые заболевания печени.
Время до первичной ангиопластики и летальность
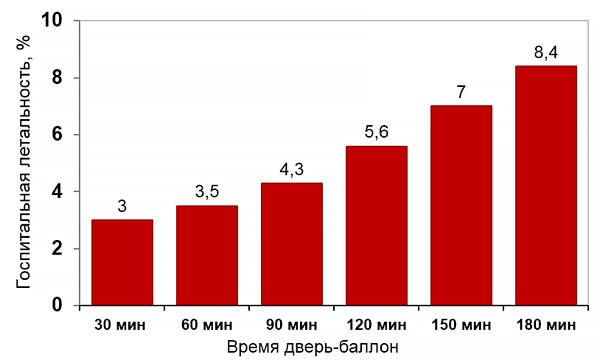
Rathore S, et al. BMJ. 2009;338:b1807.
ПОКАЗАНИЯ ДЛЯ ИНВАЗИВНОГО ЛЕЧЕНИЯ ПРИ ОКС БЕЗ ПОДЪЕМА ST (ESC)
Экстренное лечение
• Рефрактерные ангинозные боли.
• Острая сердечная недостаточность (III–IV класс по Killip).
• Жизнеопасные аритмии (фибрилляция желудочков, желудочковая тахикардия).
• Повторные изменения ST-T, особенно с подъемом ST.
Ранее (<24 ч) лечение
• Повышение и снижение уровня тропонина, характерное для ИМ.
• Динамические изменения ST или T (симптомные или латентные).
• Высокий риск (шкала GRACE >140, mini-GRACE >112, PURSUIT >14).
В период госпитализации
• Диабет.
• Снижение функции почек (рСКФ <60 мл/мин/1.73 м²).
• Сниженная функция левого желудочка (ФВ <40%).
• Ранняя постинфарктная стенокардия.
• Недавнее чрескожное коронарное вмешательство.
• Предшествующее коронарное шунтирование.
• Умеренный риск (шкала GRACE 109–140).
Сравнение баллонной контрпульсации и внутрисердечного насоса при шоке
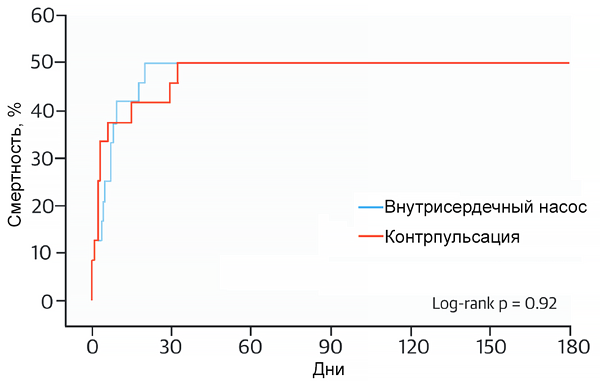
Ouweneel D, et al. J Am Coll Card. 2017;69:278.
ЛЕЧЕНИЕ МЕДИКАМЕНТОЗНОЕ
• Дезагреганты: аспирин + тикагрелор или прасугрел (при ЧКВ) или клопидогрел.
• Фондапаринукс или эноксапарин или нефракционированный гепарин (инфузия).
• Бета-блокаторы: атенолол, метопролол, пропранолол.
• ИАПФ: лизиноприл, зофеноприл, каптоприл.
• Нитраты (инфузия нитроглицерина): при рецидивирующих болях, сердечной недостаточности, гипертензии.
ВТОРИЧНАЯ ПРОФИЛАКТИКА
• Противотромботические препараты: аспирин, тикагрелор, прасугрел, клопидогрел.
• Бета-блокаторы: атенолол, бисопролол, карведилол, метопролол.
• ИАПФ: лизиноприл, эналаприл, рамиприл, зофеноприл.
• Статины: розувастатин 20–40 мг, аторвастатин 80 мг.
• Коррекция факторов риска: снижение АД <130/80 мм рт. ст., отказ от курения, контроль гликемии (HbA1c 6.5–7% не допуская гипогликемии) с помощью ингибиторов натрий-глюкозного котранспортера 2 или антагонистов глюкагоноподобного пептида 1, физические нагрузки, средиземноморская диета.
Источник
