Инфаркт миокарда первичный вторичный
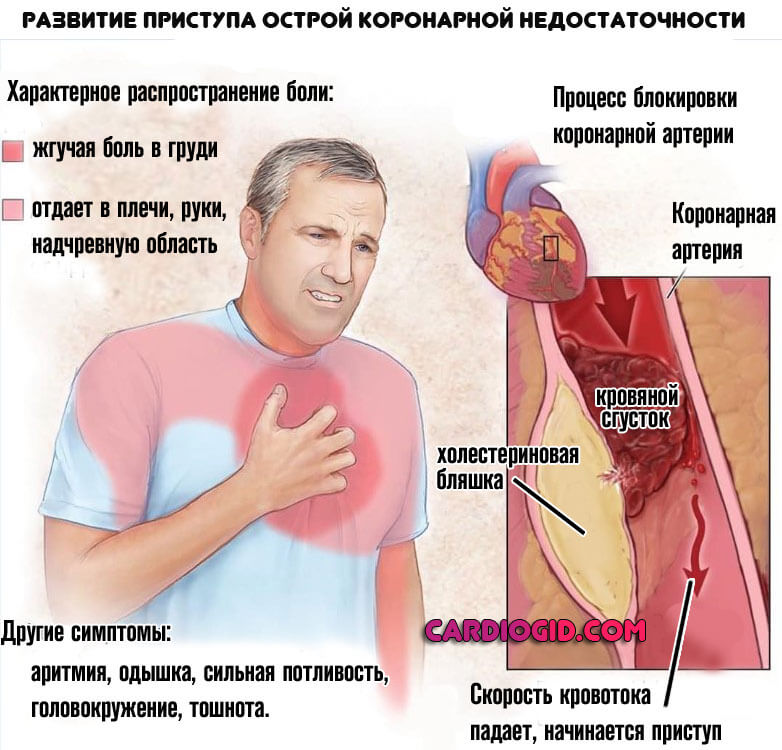
Неотложные состояния кардиологического характера считаются одной из основных причин ранней смерти пациентов любого возраста. Ключевой контингент — лица чуть за 40.
В последние годы в развивающихся странах отмечается тенденция к росту молодых людей с острой коронарной недостаточностью, что, по всей видимости, связано со слабым вниманием к собственному здоровью, отсутствием раннего скрининга и малым количеством времени на посещение врачей.
Инфаркт миокарда — летален почти в 40-60% ситуаций, обширные формы имеют стопроцентную смертность или чуть ниже, но случаи выживания, скорее, относятся к статистической погрешности и редким исключениям.
Причинами гибели оказываются остановка сердца, нарушение питания органов и тотальная дисфункция всех систем, также рецидив неотложного состояния.
Профилактика инфаркта ведется по нескольким направлениям: от регулярных осмотров у кардиолога до применения препаратов.
Вопрос стратегии лучше обсудить с лечащим специалистом, также придерживаясь стандартных рекомендаций.
Первичная профилактика
Под данным термином понимается предотвращение острой коронарной недостаточности и некроза миокарда у пациентов, которые еще не имеют в анамнезе перенесенного инфаркта. Таковых абсолютное большинство.
Примерный перечень мероприятий включает в себя следующие моменты.
Отказ от курения
Сигареты не приносят пользы организму при колоссальном отрицательном влиянии. Табачная продукция содержит массу вредных веществ, что обусловлено не столько эффектом самого табака, сколько действием входящих в его состав элементов.
Кадмий, метан, никотин и прочие соединения угнетают нормальное клеточное питание. Это приводит к гипоксии (кислородному голоданию) и хаотизации всего организма.
Дополнительно возникает стеноз всех сосудов. Тело стремится компенсировать собственную работу, интенсифицируется кардиальная активность. Растет число сердечных сокращений в минуту, артериальное давление.
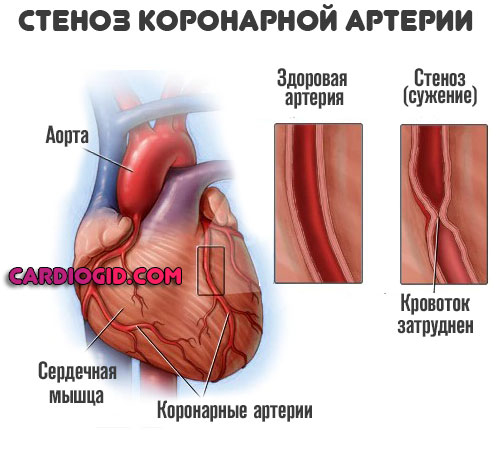
На фоне двойственного процесса риск инфаркта миокарда повышается почти в три раза, а с увеличением стажа потребления табака — в 5-6 раз, что дополнительно накладывается на преклонный или старческий возраст большинства больных. Сосуды теряют эластичность, и остаются в суженном состоянии на постоянной основе.
Рекомендация по отказу от курения адресуется не только людям из группы риска, но и всем, желающим сберечь здоровье на долгие годы.
Не всегда отказаться от пагубной привычки удается своими силами. Тогда стоит обратиться к наркологу, психотерапевту. Учитывая особенности специфической помощи в России и странах СНГ — лучше на анонимный, частный прием, а не в ПНД или наркологический диспансер.
Существует несколько эффективных методик лечения — от применения медикаментов до эриксоновского (неглубокого или мягкого) гипноза. В трансовом состоянии внедряется установка на отказ от курения.
Коррекция рациона
Неправильное питание считается одним из ключевых факторов риска. В особой опасности пациенты с нарушенным липидным обменом. Их легко отличить по избыточной массе тела.
Вопрос лучше решать под контролем диетолога. Необходимо составить грамотный рацион, чтобы помимо пользы наблюдалась удовлетворенность процессом питания.
Важно соблюсти несколько условий:
- малые порции при увеличении частоты «трапез»;
- минимум соли, не более 7 граммов в сутки;
- незначительное количество жирного, жареного, копченого в рационе.
- больше витаминов, содержащихся во фруктах, овощах.
Также рекомендуется есть в тишине, без сторонних раздражителей, чтобы не переедать рефлекторно.
Вопрос об алкоголе дискуссионный. Одни доктора считают, что полный отказ не приносит вреда, но и пользы никакой не дает. Другие настаивают на тотальном исключении спиртного из жизни.
Доказано одно: 20-30 мл в день не приносят вреда, насчет пользы также сказать ничего нельзя. Есть ряд исследований, указывающих на результативность в деле выведения холестерина и борьбы с атеросклерозом.
Если наблюдается склонность к коронарной недостаточности или же пациент перенес предынфаркт в прошлом, рисковать и экспериментировать не стоит.

Достаточная физическая активность
Помощь в вопросе оказывают теоретические наработки врачей ЛФК, которые нашли экспериментальное подтверждение.
Чтобы избежать инфаркта, в неделю рекомендуется проходить не менее 6 км. Это, примерно, час пеших прогулок средним темпом.
Стоит внимательно следить за частотой сердечных сокращений. Показатель ЧСС не должен превышать 60% от максимально возможного или пикового у данного конкретного человека.
Вычисление предела у не имеющих спортивной подготовки проводится по формуле «220 – возраст пациента».
Пример:
Человек 25 лет. Пик составляет 220 – 25 = 195 ударов в минуту. 60% от количества сокращений — 117 уд. соответственно, это и есть максимально допустимая нагрузка для пациента, которая несет опасности здоровью.
Другой вариант — 50 лет. 220 – 50 = 170. 60% — 102.
Избыток механической активности скорее приведет к падению ЧСС, острой сердечной недостаточности и смерти. Потому перетруждаться в надежде на здоровье категорически воспрещается.
Нормы пульса по возрастам у женщин приведены здесь, у мужчин — тут.
Нормализация режима ночного отдыха
Эталонные выкладки по сну зависят от возраста человека. Детские годы в расчет не берутся, потому, как вне кардиальных патологий вероятность инфаркта определяется однозначным числом или даже десятичной дробью с нулем до запятой.
Что касается молодых людей, с 18 и до 60 лет нормальное время ночного сна составляет 7-8 часов. Можно больше, но меньше — нет. Затем длительность увеличивается до 9-10 часов, когда речь идет о старческом возрасте.
Помимо сна, рекомендуется делать перерывы в течение дня. Постоянная работа негативно сказывается на состоянии здоровья. Каждые час-два нужно делать передышку по 10-20 минут. Особенно, если характер профессиональной деятельности физический.
Несоблюдение рекомендаций приводит к быстрому «износу» сердечной мышцы, потому как в кровь выбрасывается большое количество кортизола, адреналина и прочих веществ, сужающих сосуды. Возникает тотальный гормональный дисбаланс.
Вероятность фатальных осложнений, не обязательно инфаркта, при годичном соблюдении такого жесткого режима составляет 10-15% и растет на 10% каждые 12 месяцев до достижения вероятности в 50-60%.
Избегание стрессов
В условиях современного мира это почти невозможно. Но существует «обходной» путь. Стоит освоить техники релаксации. Они помогут не только снизить напряжение, но и повысить устойчивость к конфликтным ситуациям.
Техник существует множество. Начать рекомендуется с самых легких: глубокого ритмичного дыхания с размеренным счетом до 10-20, пока не наступит расслабление. Затем есть возможность перейти к более сложным вариантам.
Подробнее этот момент следует уточнить на очной консультации психотерапевта, он подберет методику, которая подойдет конкретному пациенту.
Регулярный медицинский осмотр
Для здоровых людей, которые не входят в группу риска, это раз в два года. Для лиц с повышенной вероятностью острой коронарной недостаточности — 1 раз в 12 месяцев.
Подытожим
Первичная профилактика инфаркта включает в себя широкий спектр путей, направленных на устранение негативных факторов и усиление сопротивляемости организма отрицательному влиянию.
Из не названных можно посоветовать психотерапию под контролем специалиста. Эффективный способ работы со стрессами — эриксоновский гипноз.
При грамотном вмешательстве в психику, возникает стойкое улучшение. Но рекомендуется тщательно выбирать врача, потому как возможно устранение только внешнего проявления при полной сохранности соматического компонента.
В тяжелых случаях могут прибегать к медикаментозной коррекции легкими препаратами седативного действия. К таковым относятся транквилизаторы. Но это крайняя мера.
У пациентов без выраженных проблем с психической составляющей удается достигнуть качественного эффекта без препаратов.
Те же методики используются в рамках терапии зависимостей. От алкогольной до никотиновой и наркотической.
Также известны случаи лечения эриксоновским гипнозом с неглубоким погружением невозможности отказаться от кофеина, что само по себе не редкость, но на таковую привычку обращают недостаточное внимание.
Вторичная профилактика
Показана пациентам с уже произошедшим инфарктом миокарда, для предотвращения рецидива. По статистике, вероятность смерти после очередного эпизода острой коронарной недостаточности, оставляет 60-70%.
Коррекция основных факторов риска позволяет снизить показатель почти втрое, если не больше. Зависит от индивидуальных особенностей организма.
Вторичная профилактика инфаркта миокарда включает в себя все тот же перечень, однако одна из основных ролей отводится медикаментозной терапии.
Использование лекарственных средств
- Показаны статины для устранения избытка холестерина, растворения липидных отложений-бляшек (подойдет Аторис).
- Ацетилсалициловая кислота нормализует реологические свойства крови, разжижают ее (Аспирин-Кардио).
- Обязательно используются протекторы (Милдронат) для улучшения обмена веществ миокарде, средства на основе магния и калия (Аспаркам и аналогичные).
Дозировки и схемы разрабатываются кардиологом. Корректируются по мере необходимости.
Если имеет место артериальная гипертензия, показаны ингибиторы АПФ, бета-блокаторы, калий-сберегающие диуретики, антагонисты кальция. В строго выверенных количествах.
Внимание:
Самостоятельно применять их недопустимо. Неправильные сочетания за считанные месяцы приведут к почечной или сердечной недостаточности.
Психотерапия
Нормализует эмоциональный фон. Имеет смысл проходить регулярные курсы аутотренинга, групповой помощи, арт и пет-терапии. Это помимо уже названного эриксоновского гипноза.
Продолжительность определяется специалистом. Обычно для стойкой коррекции достаточно 6-12 сеансов по 1-2 раза в неделю.
Нормализация режима труда
После инфаркта физическая работа строго противопоказана. Нужно менять сферу деятельности.
Переквалификация позволит избежать рецидива. В остальном рекомендации прежние — каждый час или два делать перерыв.
Адекватная физическая нагрузка
Выкладки для здоровых людей не годятся для пациентов с перенесенным инфарктом. Интенсивность не должна превышать 30-40% от максимально возможной.
Формула та же. 220 – возраст и вычисление указанного числа. Если брать уже названный пример молодого человека — 220 – 25 = 195, допустимая ЧСС определяется в 78-80 ударов с поправкой на индивидуальную норму (таковая составляет 10-20 уд. как в ту, так и в другую сторону).
Идеальный вариант — прогулки на свежем воздухе неспешным шагом.
Внимание:
Алкоголь полностью противопоказан. Как и курение. Это прямой путь к рецидиву, на сей раз фатальному.
Полноценное питание
В рационе должно быть больше витаминов, минералов. Меньше животного жира, соль не более 6 граммов. Переедать нельзя, чтобы не перегружать сердце. Порции около 100-200 г или меньше.
Для предупреждения инфаркта (в рамках того же направления) показана коррекция массы тела. Ожирение само по себе повышает риск острой коронарной недостаточности несущественно, а вот нарушения липидного обмена, метаболизма, которое стоит за ростом массы тела, увеличивает вероятности на 20%.
Помимо уже названных мероприятий, в первичную и вторичную профилактику входят регулярные медицинские осмотры у кардиолога и прочих специалистов (зависит от заболеваний в анамнезе).
Что же касается пациентов с перенесенным неотложным состоянием — 1 раз в 3-6 мес., далее на усмотрение доктора, исходя из динамики восстановления.
В обязательном порядке проводится лечение патологий, которые могли бы стать причиной острого нарушения кровообращения в сердечной мышце.
От чего зависит эффективность профилактики
Как красноречиво свидетельствует медицинская статистика, также и практика, выраженная в клинических исследованиях, эффективность профилактических мер зависит от массы моментов:
- Возраст пациента. Чем старше человек, тем труднее устранить основные факторы. Потому как наблюдаются процессы дегенерации тканей, клеточных структур. Это нормальное явление. Однако требования к превенции и уровень ответственности пациента и его лечащего врача намного выше. Нужно больше времени на коррекцию нарушений и достигается эффект труднее.
- Пол. Мужчины имеют большую склонность к развитию инфаркта при общих меньших рисках смерти от патологического процесса. Потому у представителей сильной половины человечества меры по превенции более активные.
Уровень ответственности сравнивается у обоих полов в возрастной группе 50+, потому как менопауза у женщин нивелирует «преимущество» в виде специфического гормонального фона.
- Профессиональная активность. Лица, занятые интенсивным физическим трудом рискуют больше. Это закономерно: растет артериальное давление, повышается ЧСС. Компенсаторным механизмом становится тренированность организма, разрастание стенок сердца.
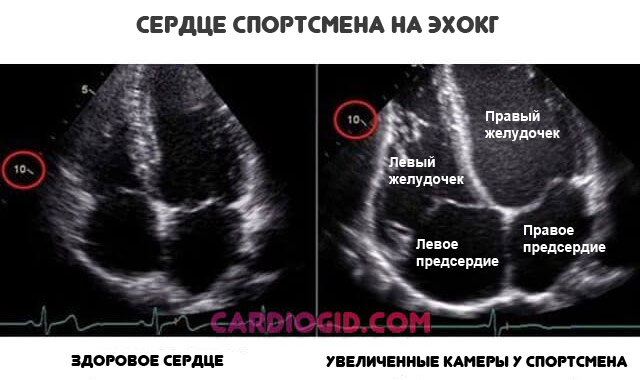
Но это изначально неполноценный путь устранения негативного влияния. Потому при сохранении прежнего режима исход очевиден.
Другая сторона медали — гиподинамия, присущая работникам умственного труда. Золотой серединой станет установление регулярных перерывов в 10-20 минут. Каждые два часа или чаще по возможности. Для отдыха или легкой зарядки.
- Наличие соматических заболеваний. Сердечнососудистых (аномалии, пороки врожденные или приобретенные, недостаточность, ИБС, артериальная гипертензия и иные), эндокринных, неврогенных и прочих. Чем меньше таковых у человека в анамнезе, тем проще профилактика инфарктов.
- Вредные привычки, образ жизни вообще. Постоянное курение. Злоупотребление спиртным, наркозависимость, отсутствие контроля собственного рациона, нерегулярность сна, прочие моменты усложняют превенцию и повышают вероятность состояния.
- Семейная история. Генетическая предрасположенность играет одну из ключевых ролей. Это не значит, что человек обречен перенести инфаркт при наличии такой проблемы у родственника, а то и не у одного. Но риски определенно выше.
При грамотном подходе к профилактике удается нивелировать все изменения в организме и сократить вероятность негативного итога до минимума.
- Стрессы. Высокий уровень эмоционального, психического напряжения повышает риск коронарной недостаточности почти на 30%.
В заключение
Мероприятия по первичной превенции неотложного состояния, также по профилактике повторного инфаркта миокарда включают в себя отказ от вредных привычек, коррекцию рациона, физическую активность, изменение образа жизни, стабилизацию психоэмоционального напряжения.
По показаниям используются медикаменты. Придерживаясь всех рекомендаций специалиста, возрастают и шансы избежать катастрофы.
Источник
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Общие сведения
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
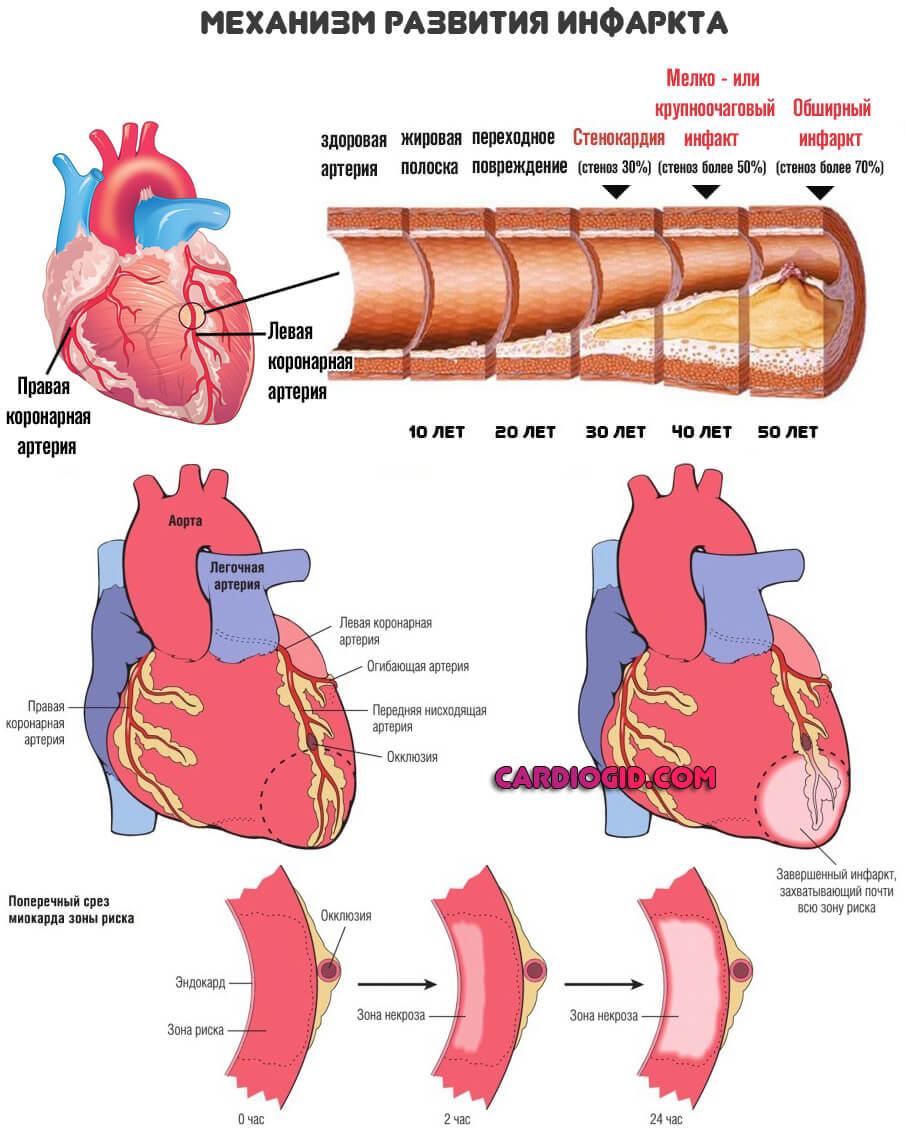
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. е. формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
- 1 период – предынфарктный (продромальный): учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
- 2 период – острейший: от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
- 3 период – острый: от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
- 4 период – подострый: начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4-8 недель;
- 5 период – постинфарктный: созревание рубца, адаптация миокарда к новым условиям функционирования.

Инфаркт миокарда
Причины инфаркта миокарда
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация инфаркта миокарда
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
- крупноочаговый
- мелкоочаговый
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
- трансмуральный – с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый)
- интрамуральный – с некрозом в толще миокарда
- субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду
- субэпикардиальный – с некрозом миокарда в зоне прилегания к эпикарду
По изменениям, фиксируемым на ЭКГ, различают:
- «Q-инфаркт» – с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда)
- «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда)
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
- правожелудочковый
- левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки
По кратности возникновения различают инфаркт миокарда:
- первичный
- рецидивирующий (развивается в срок 8 недель после первичного)
- повторный (развивается спустя 8 недель после предыдущего)
По развитию осложнений инфаркт миокарда подразделяется на:
- осложненный
- неосложненный
По наличию и локализации болевого синдрома выделяют формы инфаркта миокарда:
- типичную – с локализацией боли за грудиной или в прекардиальной области
- атипичные – с атипичными болевыми проявлениями:
- периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная)
- безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная
- малосимптомную (стертую)
- комбинированную
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
- стадию ишемии (острейший период)
- стадию некроза (острый период)
- стадию организации (подострый период)
- стадию рубцевания (постинфарктный период)
Симптомы инфаркта миокарда
Предынфарктный (продромальный) период
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое < 80 рт. ст., пульсовое < 30 мм мм рт. ст.), отмечается тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких).
Острый период
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают.
Подострый период
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум.
Постинфарктный период
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений.
Атипичные формы инфаркта миокарда
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Стертое течение инфаркта миокарда бывает безболевым и случайно обнаруживается на ЭКГ.
Осложнения
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм рт. ст., нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца – кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Диагностика инфаркта миокарда
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина – белка, осуществляющего транспорт кислорода внутрь клеток.Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина – тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики – операций, способствующих восстановлению кровотока в сердце.
Лечение инфаркта миокарда
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики и т. д.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Прогноз при инфаркте миокарда
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Профилактика инфаркта миокарда
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Источник
