Инфаркт миокарда осложнения фибрилляция

Оглавление темы “Аритмии при инфаркте миокарда.”:
- Классификация аритмий при инфаркте миокарда
- Фибрилляция желудочков (ФЖ) при инфаркте миокарда
- Желудочковая тахикардия (ЖТ) при инфаркте миокарда
- Фибрилляция предсердий (ФП) при инфаркте миокарда
- Брадикардия при инфаркте миокарда
- Атриовентрикулярная блокада при инфаркте миокарда
Фибрилляция желудочков (ФЖ) при инфаркте миокарда
При остром инфаркте миокарда (ИМ) непосредственной причиной смерти в 90% случаев служит фибрилляция желудочков (ФЖ). Частота возникновения фибрилляции желудочков (ФЖ) максимальна в первый час после начала ангинозного приступа и затем прогрессивно снижается. 40% летальных исходов приходятся на первый час заболевания. Таким образом, многие больные умирают еще до того, как им может быть оказана медицинская помощь.
Однако у тех пациентов, которые все же поступают в клинику, фибрилляция желудочков (ФЖ) и другие аритмии возникают довольно часто. Это диктует необходимость непрерывного мониторирования ЭКГ в течение 24-48 ч в отделении, где имеются все условия для немедленного оказания реанимационной помощи, т.е. в кардиологическом отделении реанимации и интенсивной терапии.
Фибрилляция желудочков (ФЖ) развивается у 3-10% больных с острым инфарктом миокарда (ИМ) во время их пребывания в таком отделении. Чем меньше времени проходит до госпитализации, тем выше вероятность развития у пациента ФЖ. Чаще всего ФЖ инициируется желудочковой экстрасистолой типа «R на Т».
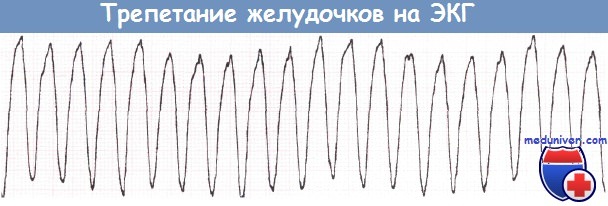
Трепетание желудочков. Трепетание желудочков представляет собой очень частый желудочковый ритм, при котором наблюдаются постоянные изменения формы волн, а разделение комплексов QRS и зубцов Т становится невозможным. С практической точки зрения трепетание желудочков и ФЖ следует считать равноценными.
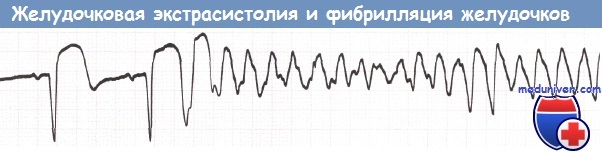
Желудочковая экстрасистола, инициирующая фибрилляцию желудочков (ФЖ).
Желудочковая экстрасистола, инициирующая фибрилляцию желудочков (ФЖ).
Лечение фибрилляции желудочков при инфаркте миокарда
В отделении реанимации и интенсивной терапии дефибриллятор всегда должен быть доступен, чтобы время до начала сердечно-легочной реанимации было минимальным. В 90% случаев эффективной оказывается дефибрилляция двухфазным разрядом мощностью 150-200 Дж. Если ФЖ сохраняется после первой дефибрилляции, эффективными могут оказаться новые разряды той же мощности.
При отсутствии эффекта можно попытаться прекратить фибрилляцию желудочков (ФЖ) серией последовательных разрядов, наносимых при помощи двух дефибрилляторов с раздельными парами электродов.
В прошлом после восстановления нормального ритма сердца с целью профилактики рецидива фибрилляции желудочков (ФЖ) назначалась инфузия лидокаина, однако доказательств того, что лидокаин или другие антиаритмические препараты эффективны в такой ситуации, явно недостаточно. Лидокаин лучше всего оставить в резерве для единичных случаев рецидивирующей ФЖ. При неэффективности лидокаина желаемый результат может быть достигнут при помощи альтернативных средств, включая БАБ и амиодарон.
Если фибрилляция желудочков (ФЖ) развивается в сердце, функция которого при синусовом ритме была относительно удовлетворительной, ее называют первичной, в то время как фибрилляция желудочков (ФЖ), развившаяся на фоне сердечной недостаточности или кардиогенного шока, именуется вторичной. Шансы на успех дефибрилляции при вторичной ФЖ ниже.
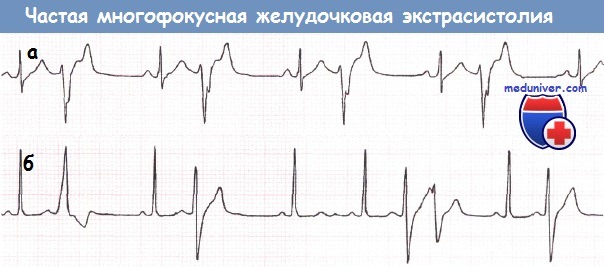
а – Частая монофокусная желудочковая экстрасистолия.
б – Частая многофокусная желудочковая экстрасистолия.
Источники первой и последующих экстрасистол различаются. После 4-го синусового комплекса можно видеть парную экстрасистолу.
Профилактика фибрилляции желудочков при остром инфаркте миокарда
Общепринято считать, что частые многофокусные групповые желудочковые экстрасистолы, экстрасистолы типа «R на Т» (так называемые угрожающие аритмии) являются предвестниками фибрилляции желудочков (ФЖ) или ЖТ. В таких случаях для подавления экстрасистол часто использовали антиаритмические препараты.
Однако в результате анализа непрерывных записей ЭКГ было показано, что желудочковая экстрасистолия встречается почти у всех больных с острым инфарктом миокарда (ИМ), причем угрожающие аритмии примерно с одинаковой частотой регистрируются как у пациентов с развитием ФЖ, так и у пациентов без развития ФЖ. Более того, угрожающие аритмии могут не предшествовать развитию ФЖ, а персонал даже лучших отделений интенсивной терапии и реанимации часто не успевает их заметить.
Поскольку угрожающие аритмии, как оказалось, на деле угрожающими не являются, высказывалась точка зрения, что все пациенты с острым инфарктом миокарда (ИМ) должны получать лидокаин. В нескольких современных исследованиях, выполненных в эру тромболизиса, было показано, что лидокаин позволяет снизить вероятность развития ФЖ, однако смертность от острого ИМ при этом не уменьшается (фактически была выявлена противоположная тенденция – некоторое увеличение летальности при использовании лидокаина).
Общее мнение заключается в том, что профилактическое применение лидокаина при остром инфаркте миокарда (ИМ) не рекомендуется. Показано, что применение мексилетина (перорального антиаритмического препарата класса IB, к которому относится и лидокаин) ведет к увеличению смертности при остром ИМ.
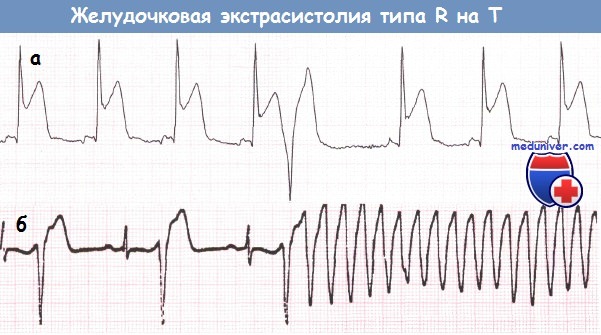
а – Желудочковая экстрасистола типа «R на Т».
б – Третья по счету желудочковая экстрасистола типа «R на Т» инициирует желудочковую тахикардию (ЖТ).
– Также рекомендуем “Желудочковая тахикардия (ЖТ) при инфаркте миокарда”
Источник
Основные осложнения после перенесенного инфаркта миокарда
Тяжесть осложнений острого инфаркта миокарда (ОИМ) связана со степенью нарушения венечного кровотока, сократительной способности сердечной мышцы и локализацией ишемии. Важную роль играет оперативность оказания медицинской помощи, адекватность терапии, наличие сопутствующей патологии, возраст пациента. Кратковременное нарушение кровоснабжения вызывает отмирание клеток субэндокардиальной зоны. Если длительность ишемии превышает 6 часов, развивается некроз 80% пораженного миокарда.
Стадии развития:
- Острейшая (первые 6 часов).
- Острая (до 14 дней).
- Подострая (до 2 месяцев).
- Рубцевания.
Осложнения инфаркта могут возникать на любом этапе. В этом его опасность. Особенно рискуют больные, которых госпитализировали через 6-12 часов после начала приступа и тромболитическая терапия или другие методы восстановления кровотока не проводились. При развитии осложненного инфаркта летальный исход может наступить в течение года.
Все осложнения ОИМ можно разделить на четыре блока:
- Электрические (нарушение ритма и проводимости импульса).
- Механические (связаны со структурными нарушениями в миокарде).
- Гемодинамические (вызваны функциональной неспособностью пораженного миокарда обеспечивать прежний кровоток).
- Реактивные (связаны с резорбтивными и аутоиммунными процессами, активацией симпатической нервной системы, а также вторичными дисфункциями внутренних органов).
Ранние
Осложнения острого периода инфаркта миокарда развиваются в первые 10 суток после болевого приступа и существенно не ухудшают прогноз заболевания при своевременном лечении.
Нарушения ритма и проводимости – самые частые осложнения острого периода инфаркта (до 80%). Аритмии в основном развиваются из-за изменения электрофизиологических свойств и метаболизма в пораженной зоне, снижения порога фибрилляции, выброса в кровоток большого количества активных веществ — катехоламинов и развития феномена re-entry (круговой циркуляции волны возбуждения в миокарде).
Клинико-прогностическая классификация аритмий:
Неопасные для жизни:
- синусовая аритмия, брадикардия (пульс медленный, но >50), тахикардия (<110 уд/мин);
- миграция водителя ритма по предсердиям;
- редкие (<5 за минуту) предсердные и желудочковые экстрасистолы;
- переходящая AV-блокада I степени.
Прогностически серьезные:
- синусовая тахикардия с пульсом >110 уд/мин, брадикардия <50 уд/мин;
- частые предсердные, а также групповые, политопные ранние желудочковые экстрасистолы (предикторы фибрилляции и мерцательной аритмии);
- синоаурикулярная блокада;
- AV-блокада II-III степеней;
- идиовентрикулярный ритм;
- ритм из АV-соединения;
- суправентрикулярная пароксизмальная тахикардия;
- мерцание и трепетание предсердий;
- синдром слабости синусового узла.
Опасные для жизни:
- пароксизмальная желудочковая тахикардия;
- фибрилляция, трепетание желудочков;
- субнодальная полная AV-блокада;
- асистолия желудочков.
Клинически нарушения ритма проявляются:
- сердцебиением;
- ощущением перебоев в работе сердца;
- падением артериального давления;
- головокружением, потерей сознания.
Благодаря широкому внедрению тромболизиса на догоспитальном этапе и экстренной реваскуляризации миокарда частота внутрижелудочковых и полных AV-блокад не превышает 5%. Ранее эти осложнения становились причиной смерти более 50% пациентов как следствие прогрессирования сердечной недостаточности и развития кардиогенного шока.
В случае повторения жизнеугрожающих нарушений ритма устанавливают трансвенозный электрод для временной стимуляции миокарда в режиме of demand (по требованию). После возобновления адекватного сердцебиения устройство оставляют до полной стабилизации гемодинамических показателей (на 7-10 дней).
Острая сердечная недостаточность развивается из-за нарушения функции левого желудочка. К ней приводят обширные и трансмуральные инфаркты, осложненные тахиаритмией или AV-блокадой. Некротизированная зона миокарда «выключается» из сократительной массы При отмирании более 40% мышечной ткани желудочка развивается кардиогенный шок.
Резкое снижение функции выброса левого желудочка приводит к:
- увеличению конечного диастолического объема крови в нем;
- повышению давления сначала в левом предсердии, затем в легочных венах;
- развитию кардиогенного отека легких;
- недостаточному кровоснабжению жизненно важных органов (головного мозга, печени, почек, кишечника.
Клинически острая сердечная недостаточность проявляется:
- прогрессирующей одышкой;
- тахикардией, снижением давления;
- влажными хрипами в легких, крепитацией;
- цианозом (посинением кожи);
- снижением диуреза;
- нарушением сознания.
Кардиогенный шок – крайняя степень недостаточности левого желудочка, летальность при котором превышает 85%.
Лечение острой сердечной недостаточности, кардиогенного шока и альвеолярного отека легких должно проводиться в условиях реанимационного блока.
Механические осложнения в раннем периоде (разрывы сердца). Этот тяжелейший, чаще всего летальный исход инфаркта развивается на 5-7 сутки после приступа.
Разрывы сердца делят на:
- Наружные. Разрыв стенки желудочка в области ишемического поражения с истечением крови в перикард.
Выделяют предразрывный период, который интенсивной болью, проявлениями шока, и собственно разрыв стенки. В этот момент быстро происходит остановка кровообращения с признаками клинической смерти. Иногда этот процесс может затянуться на несколько суток.
К сожалению, лишь малому проценту больных удается выполнить экстренную пункцию перикарда и срочную операцию по восстановлению целостности левого желудочка с дополнительным аортокоронарным шунтированием.
2. Внутренние:
- Разрыв межжелудочковой перегородки. Возникает при передней локализации некроза. Диаметр дефекта колеблется от 1 до 6 см. Клинически это проявляется нарастанием некупируемой боли, развитием кардиогенного шока, появлением за несколько часов тотальной сердечной недостаточности. Лечение исключительно хирургическое.
- Разрыв сосочковой мышцы. Папиллярные мускулы удерживают митральный и трикуспидальный клапаны закрытыми во время систолы, не давая крови забрасываться обратно в предсердия. Полностью несовместим с жизнью, так как молниеносно развивается митральная недостаточность и альвеолярный отек легких.
Аневризма левого желудочка. Локальное выбухание стенки левого желудочка во время диастолы. Дефект состоит из отмершей или рубцовой ткани и не участвует в сокращении, а его полость зачастую заполнена пристеночным тромбом. Состояние опасно развитием эмболических осложнений или разрывом сердца.
Психические нарушения. Обычно развиваются на первой неделе заболевания и вызваны недостаточным поступлением крови в мозг, низким содержанием в ней кислорода и влиянием продуктов распада сердечной мышцы.
Нарушения поведения могут протекать в форме психотических (сопор, делирий, сумрачное состояние) и непсихотических реакций (астения, депрессия, эйфория, невроз).
Особое внимание следует уделить депрессивному синдрому (он может послужить причиной суицида).
Поздние
 По истечении 10 суток после сердечного приступа могут развиться:
По истечении 10 суток после сердечного приступа могут развиться:
- Ранняя постинфарктная стенокардия. Чаще возникает при поражении нескольких венечных сосудов или недостаточном тромболизисе, а также из-за нарушения диастолической функции левого желудочка. Является предиктором рецидива инфаркта миокарда и внезапной сердечной смерти.
- Тромбоэмболические осложнения:
- ТЭЛА (тромбоэмболия легочной артерии);
- бифуркации брюшного отдела аорты, артерий нижних конечностей (с развитием гангрены);
- тромбоз мезентериальных сосудов (клиническая картина острого живота), почечной артерии (инфаркт почки), церебральных артерий (инсульт).
3. Тромбоэндокардит. Асептическое воспаление эндокарда с пристеночным тромбообразованием в зоне некроза. Служит источником материала для эмболии сосудов большого круга кровообращения.
4. Стрессовые эрозии и язвы желудочно-кишечного тракта, кровотечение. Может развиваться и в остром периоде инфаркта миокарда. Причиной развития патологии служит нарушение кровоснабжения кишечной стенки, гиперактивация симпатической нервной системы, терапия антиагрегантами и антикоагулянтами.
5. Парез кишечника. Нарушение мочеиспускания (атония мочевого пузыря). Особенно часто встречается у пожилых пациентов на фоне действия нейролептаналгезии, строгого постельного режима, применения атропина.
Также в позднем периоде возможно развитие нарушений ритма и проводимости и хронической аневризмы сердца.
Отдаленные
 В отдаленном периоде возможно развитие:
В отдаленном периоде возможно развитие:
- Хронической сердечной недостаточности, которая требует пожизненной медикаментозной терапии.
- Постинфарктного кардиосклероза. Снижение и нарушения функции миокарда, вызванное рубцовыми и склеротическими процессами, что повышает риск повторного ОИМ.
- Постинфарктного синдрома (Дресслера). Это аутоиммунный процесс, вызванный неадекватным ответом организма больного на продукты распада отмерших клеток сердца: образуются антитела к собственным серозным оболочкам. Развивается на 2-8 неделе заболевания и характеризуется классической триадой: сухой перикардит, плеврит, пневмонит. Реже наблюдается поражение грудинно-реберных и плечевых суставов с развитием синовита.
Как не допустить ухудшения
Большинство осложнений ОИМ развиваются по причинам, не зависящим от пациента. Но существует ряд превентивных мер, способных снизить вероятность возникновения и тяжесть последствий:
- Обучение азам первой медицинской помощи при ОИМ и алгоритму реанимационных мероприятий.
- Своевременное обращение за медицинской помощью. Реваскуляризация (тромболизис, стентирование, аортокоронарное шутнирование) возобновляет кровоток в пораженном сосуде и ограничивает зону некроза миокарда.
- Строгий постельный режим в первые сутки заболевания, максимальный эмоциональный покой.
- Следование курсу лечения и своевременный прием медикаментов.
- Дозированные физические нагрузки, физиотерапия согласно стадии инфаркта.
Что делать при осложнениях: как лечить и к кому обращаться
 Ранние осложнения лечатся в условиях палаты интенсивной терапии кардиологической клиники с постоянным мониторингом жизненных показателей. Ритм восстанавливают путем введения антиаритмических препаратов (класс медикамента зависит от вида аритмии), электроимпульсной терапией или имплантацией кардиостимулятора. Механические осложнения требуют хирургического вмешательства на открытом сердце с использованием искусственного кровообращения.
Ранние осложнения лечатся в условиях палаты интенсивной терапии кардиологической клиники с постоянным мониторингом жизненных показателей. Ритм восстанавливают путем введения антиаритмических препаратов (класс медикамента зависит от вида аритмии), электроимпульсной терапией или имплантацией кардиостимулятора. Механические осложнения требуют хирургического вмешательства на открытом сердце с использованием искусственного кровообращения.
Поздние осложнения развиваются на стационарном или санаторно-курортном этапе. Лечение тромбоэмболических эпизодов зависит от состояния пораженного сосуда и длительности ишемии. Допускается консервативное введение антикоагулянтов, тромболизис, эндоваскулярное удаление эмбола, открытая тромбэктомия. В случае необратимых повреждений выполняют резекцию.
С осложнениями отдаленного периода пациент должен обратиться к лечащему кардиологу, который проведет диагностику и назначит лечение.
Выводы
Вероятность ранних и поздних осложнений инфаркта миокарда возрастает при несвоевременном обращении за медицинской помощью, а также у пациентов с нелеченной гипертонией, сахарным диабетом и атеросклерозом.
Для профилактики инфаркта и его осложнений стоит придерживаться здорового образа жизни, полноценно питаться, избегать стрессов и влияния неблагоприятных факторов окружающей среды, отказаться от курения, ограничить употребление алкоголя, регулярно делать зарядку.
Пациентам с сердечно-сосудистыми заболеваниями стоит систематически проходить профилактические осмотры 2 раза в год и следовать рекомендациям врача.
Источник
Осложнения инфаркта миокарда. Классификация осложнений инфаркта миокарда.Клиническое течение инфаркта миокарда нередко отягощается различными осложнениями. Их развитие обусловлено не только размерами поражения, но и комбинацией причин (прежде всего, состоянием миокарда на фоне атеросклероза коронарных артерий, перенесенных ранее болезней миокарда, наличием электролитных нарушений). Осложнения инфаркта миокарда можно разделить на три основные группы: По времени появления осложнения инфаркта миокарда классифицируют на: • на ранние осложнения — возникают в первые часы (нередко на этапе транспортировки больного в стационар) или в острейший период (3-4 дня): 1) нарушения ритма и проводимости (90%), вплоть до ФЖ и полной АВ-блокады (самые частые осложнения и причина летальности на догоспитальном этапе). У большей части больных аритмии возникают во время пребывания в отделении интенсивной терапии и реанимации (ОИТР); • на поздние осложнения (возникают на 2—3-й неделе, в период активного расширения режима): Классификация осложнений инфаркта миокарда по степени тяжести Л.Н. Николаевой и Д.М. Аронову
Как на ранних, так и на поздних стадиях течения инфаркта миокарда могут возникать острая патология ЖКТ (острые язвы, желудочно-кишечный синдром, кровотечения и др.), психические изменения (депрессия, истерические реакции, психоз), аневризмы сердца (у 3—20% больных), тромбоэмболические осложнения — системные (вследствие пристеночного тромбоза) и ТЭЛА (из-за тромбоза глубоких вен голеней). Так, тромбоэмболии клинически выявляются у 5—10% больных (на аутопсии — у 45%), часто протекают бессимптомно и являются причиной смерти у ряда госпитализированных больных ИМ (до 20%). У некоторых пожилых мужчин с доброкачественной гипертрофией предстательной железы развивается острая атония мочевого пузыря (снижается его тонус, нет позывов к мочеиспусканию) с увеличением объема пузыря до 2 л, задержкой мочеиспускания на фоне постельного режима и лечения наркотическими ЛС, атропином. – Также рекомендуем “Ишемические осложнения инфаркта миокарда. Клиника ишемических осложнений.” Оглавление темы “Принципы лечения инфаркта миокарда. Осложнения инфаркта миокарда.”: |
Источник


