Инфаркт миокарда объективное обследование
Инфаркт миокарда (ИМ) — одна из основных причин смертности работоспособного населения во всем мире. Главное предусловие летального исхода этой болезни связано с поздней диагностикой и отсутствием профилактических мероприятий у пациентов из группы риска. Своевременное установление диагноза подразумевает комплексную оценку общего состояния больного, результаты лабораторных и инструментальных методов исследования.
Опрос больного
Обращение пациента кардиологического профиля к врачу с жалобами на загрудинную боль всегда должны настораживать специалиста. Подробный расспрос с детализацией жалоб и течения патологии помогает установить направление диагностического поиска.
Основные моменты, которые указывают на возможность инфаркта у пациента:
- наличие ишемической болезни сердца (стабильная стенокардия, диффузный кардиосклероз, перенесенный ИМ);
- факторы риска: курение, ожирение, гипертоническая болезнь, атеросклероз, сахарный диабет;
- провоцирующие факторы: чрезмерная физическая нагрузка, инфекционное заболевание, психоэмоциональное напряжение;
- жалобы: загрудинная боль сдавливающего или жгущего характера, которая длится более 30 минут и не купируется «Нитроглицерином».
Кроме того, ряд пациентов отмечают за 2-3 дня до катастрофы «ауру» (подробнее о ней в статье «Предынфарктное состояние»):
- общая слабость, немотивированная усталость, обмороки, головокружение ;
- усиленное потоотделение;
- приступы сердцебиения.
Осмотр
Физикальное (общее) исследование пациента проводится в кабинете доктора с использованием методов перкуссии (поколачивания), пальпации и аускультации («выслушивания» сердечных тонов с помощью фонендоскопа).
Инфаркт миокарда — патология, которая не отличается специфическими клиническими признаками, позволяющими поставить диагноз без использования дополнительных методов. Физикальное исследование применяется для оценки состояния сердечно-сосудистой системы и определения степени нарушения гемодинамики (кровообращения) на догоспитальном этапе.
Частые клинические признаки инфаркта и его осложнений:
- бледность и высокая влажность кожных покровов;
- цианоз (синюшность) кожи и слизистых оболочек, холодные пальцы рук и ног — свидетельствуют о развитии острой сердечной недостаточности;
- расширение границ сердца (перкуторное явление) — говорит об аневризме (истончение и выпячивание стенки миокарда);
- прекардиальная пульсация характеризуется видимым биением сердца на передней грудной стенке;
- аускультативная картина — приглушенные тоны (из-за сниженной сократительной способности мышцы), систолический шум на верхушке (при развитии относительной недостаточности клапана при расширении полости пораженного желудочка);
- тахикардия (учащенное сердцебиение) и гипертензия (повышенные показатели артериального давления) вызываются активацией симпатоадреналовой системы.
Более редкие явления — брадикардия и гипотензия — характерны для инфаркта задней стенки.
Изменения в других органах регистрируются нечасто и связаны преимущественно с развитием острой недостаточности кровообращения. Например, отек легких, который аускультативно характеризуется влажными хрипами в нижних сегментах.
Изменение формулы крови и температура тела
Измерение температуры тела и развернутый анализ крови — общедоступные методы оценки состояния пациента для исключения острых воспалительных процессов.
В случае инфаркта миокарда возможно повышение температуры до 38,0 °С на 1—2 дня, состояние сохраняется в течение 4—5 суток. Однако гипертермия встречается при крупноочаговом некрозе мышцы с выделением медиаторов воспаления. Для мелкоочаговых инфарктов повышенная температура нехарактерна.
Наиболее характерные изменения в развернутом анализе крови при ИМ:
- лейкоцитоз — повышение уровня белых клеток крови до 12—15*109/л (норма — 4—9*109/л);
- палочкоядерный сдвиг влево: увеличение количества палочек (в норме — до 6 %), юных форм и нейтрофилов;
- анэозинофилия — отсутствие эозинофилов (норма — 0—5 %);
- скорость оседания эритроцитов (СОЭ) возрастает до 20—25 мм/час к концу первой недели (норма — 6—12 мм/час).
Сочетание перечисленных признаков с высоким лейкоцитозом (до 20*109/л и больше) свидетельствуют о неблагоприятном прогнозе для пациента.
Коронарография
Согласно современным стандартам, пациент с подозрением на инфаркт миокарда подлежит экстренному выполнению коронарографии (введение контраста в сосудистое русло и с последующим рентгеновским исследованием проходимости сосудов сердца). Подробнее об этом обследовании и особенностях его выполнения можно прочесть тут.
Электрокардиография
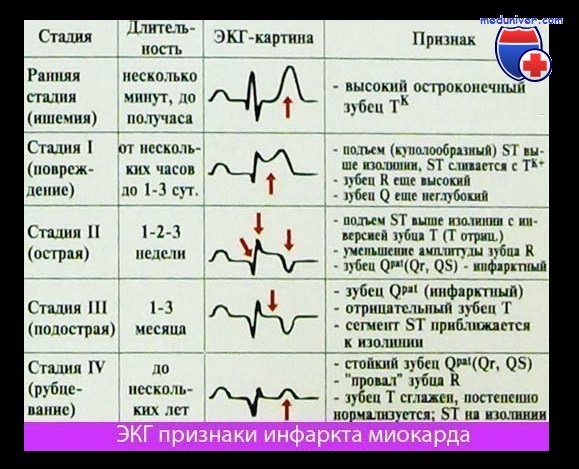
Электрокардиография (ЭКГ) по-прежнему считается основным методом диагностики острого инфаркта миокарда.
Метод ЭКГ позволяет не только поставить диагноз ИМ, но и установить стадию процесса (острая, подострая или рубец) и локализацию повреждений.
Международные рекомендации Европейского общества кардиологов выделяют следующие критерии инфаркта миокарда на пленке:
- Острый инфаркт миокарда (при отсутствии гипертрофии левого желудочка и блокады левой ножки пучка Гисса):
- Повышение (подъем) сегмента ST выше изолинии: >1 мм (>0,1 мВ) в двух и более отведениях. Для V2-V3 критерии >2 мм (0,2 мВ) у мужчин и >1,5 мм (0,15 мВ) у женщин.
- Депрессия сегмента ST >0,05 мВ в двух и более отведениях.
- Инверсия («переворот» относительно изолинии) зубца Т более 0,1 мВ в двух последовательных отведениях.
- Выпуклый R и соотношение R:S>1.
- Ранее перенесенный ИМ:
- Зубец Q длительностью более 0,02 с в отведениях V2-V3; более 0,03 с и 0,1мВ в I, II, aVL, aVF, V4-V6.
- Комплекс QS в V2-V
- R >0,04 c в V1-V2, соотношение R:S>1 и положительный зубец Т в этих отведениях без признаков нарушения ритма.
Определение локализации нарушений по ЭКГ представлено в таблице ниже.
| Пораженный участок | Отвечающие отведения |
|---|---|
| Передняя стенка левого желудочка | I, II, aVL |
| Задняя стенка («нижний», «диафрагмальный инфаркт») | II, III, aVF |
| Межжелудочковая перегородка | V1-V2 |
| Верхушка сердца | V3 |
| Боковая стенка левого желудочка | V4-V6 |
Аритмический вариант инфаркта протекает без характерной загрудинной боли, но с нарушениями ритма, которые регистрируются на ЭКГ.
Биохимические анализы на маркеры некроза сердечной мышцы
«Золотым стандартом» подтверждения диагноза ИМ в первые часы от начала приступа боли является определение биохимических маркеров.
Лабораторная диагностика инфаркта миокарда с помощью ферментов включает:
- тропонины (фракции І, Т и С) — белки, которые находятся внутри волокон кардиомиоцитов и попадают в кровь при разрушении миокарда (о том, как выполнить тест, читайте здесь;
- креатинфосфокиназа, сердечная фракция (КФК-МВ);
- белок, связывающий жирные кислоты (БСЖК).
Также лаборанты определяют менее специфические показатели: аспартатаминотрансфераза (АСТ, является также маркером поражения печени) и лактатдегидрогеназа (ЛДГ1-2).
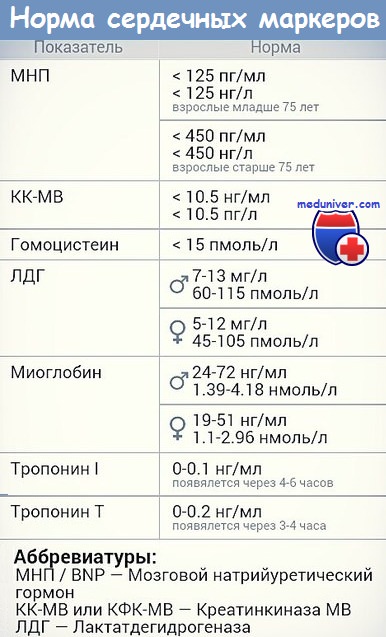
Время появления и динамика концентрации сердечных маркеров представлены в таблице ниже.
| Фермент | Появление в крови диагностически значимых концентраций | Максимальное значение (часы от приступа) | Снижение уровня |
|---|---|---|---|
| Тропонины | 4 часа | 48 | В течение 10—14 суток |
| КФК-МВ | 6—8 часов | 24 | До 48 часов |
| БСЖК | Через 2 часа | 5—6 — в крови; 10 — в моче | 10—12 часов |
| АСТ | 24 часа | 48 | 4—5 дней |
| ЛДГ | 24—36 часов | 72 | До 2 недель |
Согласно приведенным выше данным, для диагностики рецидива инфаркта (в первые 28 дней) целесообразно определять КФК-МВ или БСЖК, концентрация которых снижается в течение 1—2 дней после приступа.
Забор крови на сердечные маркеры проводится в зависимости от времени начала приступа и специфики изменения концентраций ферментов: не стоит ожидать высоких значений КФК-МВ в первые 2 часа.
Неотложная помощь пациентам оказывается вне зависимости от результатов лабораторной диагностики, на основании клинических и электрокардиографических данных.
Рентгенография органов грудной клетки
Рентгенологические методы нечасто используются в практике кардиологов для диагностики инфаркта миокарда.
Согласно протоколам, рентгенография органов грудной клетки показана при:
- подозрении на отек легких (одышка и влажные хрипы в нижних отделах);
- острой аневризме сердца (расширение границ сердечной тупости, перикардиальная пульсация).
УЗИ сердца (эхокардиография)
Комплексная диагностика острого инфаркта миокарда подразумевает раннее ультразвуковое исследование сердечной мышцы. Метод эхокардиографии (ЭхоКГ) информативен уже в первые сутки, когда определяются:
- снижение сократительной способности миокарда (зоны гипокинезии), что позволяет установить топический (по локализации) диагноз;
- падение фракции выброса (ФВ) — относительный объем, который попадает в систему кровообращения при одном сокращении;
- острая аневризма сердца — расширение полости с формированием кровяного сгустка в нефункционирующих участках.
Кроме того, метод используется для выявления осложнений ИМ: клапанной регургитрации (недостаточности), перикардита, наличия тромбов в камерах.
Радиоизотопные методы
Диагностика инфаркта миокарда при наличии сомнительной ЭКГ-картины (например, при блокаде левой ножки пучка Гисса, пароксизмальных аритмиях) подразумевает использование радионуклидных методов.
Наиболее распространенный вариант — сцинтиграфия с использованием пирофосфата технеция (99mTc), который накапливается в некротизированных участках миокарда. При сканировании такой области зона инфаркта обретает наиболее интенсивный окрас. Исследование информативно с 12 часов после начала болевого приступа и до 14 дней.

Изображение сцинтиграфии миокарда
МРТ и мультиспиральная компьютерная томография
КТ и МРТ в диагностике инфаркта используются сравнительно редко из-за технической сложности исследования и невысокой информативности.
Компьютерная томография наиболее показательна для дифференциальной диагностики ИМ с тромбоэмболией легочной артерии, расслоения аневризмы грудной аорты и других патологий сердца и магистральных сосудов.
Магнитно-резонансная томография сердца отличается высокой безопасностью и информативностью в определении этиологии поражения миокарда: ишемическое (при инфаркте), воспалительное или травматическое. Однако длительность процедуры и особенности проведения (необходимо неподвижное состояние пациента) не позволяют проводить МРТ в острый период ИМ.
Дифференциальная диагностика
Наиболее опасные для жизни патологии, которые необходимо отличать от ИМ, их признаки и используемые исследования представлены в таблице ниже.
| Заболевание | Симптомы | Лабораторные показатели | Инструментальные методы |
|---|---|---|---|
| Тромбоэмболия легочной артерии (ТЭЛА) |
|
|
|
| Расслаивающая аневризма аорты |
| Малоинформативны |
|
| Плевропневмония |
| Развернутый анализ крови: лейкоцитоз со сдвигом формулы влево, высокая СОЭ |
|
Источник
Содержание темы “Инфаркт миокарда : клиника, диагностика, лечение.”: Инфаркт миокарда : Диагностика.Физикальное обследованиеВо многих случаях у больных доминирует реакция на боль в грудной клетке. Они беспокойны, возбуждены, пытаются снять боль, двигаясь в постели, корчась и вытягиваясь, пытаются вызвать одышку или даже рвоту. Иначе ведут себя больные во время приступа стенокардии. Они стремятся занять неподвижное положение из-за боязни возобновления болей. Часто наблюдаются бледность, потливость и похолодание конечностей. Загрудинные боли, продолжающиеся более 30 мин, и наблюдаемая при этом потливость свидетельствуют о высокой вероятности острого инфаркта миокарда. Несмотря на то что у многих больных пульс и артериальное давление остаются в пределах нормы, примерно у 25 % больных с передним инфарктом миокарда наблюдают проявления гиперреактивности симпатической нервной системы (тахикардия и/или гипертония), а почти у 50 % больных с нижним инфарктом миокарда наблюдают признаки повышенного тонуса симпатической нервной системы (брадикардия и/или гипотония) . Прекардиальная область обычно не изменена. Пальпация верхушечного толчка может быть затруднена. Почти у 25 % больных с передним инфарктом миокарда в течение первых дней болезни в периапикальной области выявляется измененная систолическая пульсация, которая вскоре может исчезнуть. Другие физикальные признаки дисфункции левого желудочка, которые могут встречаться при остром инфаркте миокарда, в порядке убывания по частоте встречаемости располагаются следующим образом: IV (S4) или III (S3) сердечные тоны, приглушенность тонов сердца и, редко, парадоксальное расщепление II тона (гл. 177). Преходящий систолический шум на верхушке сердца, возникающий преимущественно как следствие вторичной недостаточности левого предсердно-желудочкового клапана (митральной недостаточности) из-за дисфункции сосочковых мышц, имеет средне- или позднесистолический характер. При выслушивании у многих больных с трансмуральным инфарктом миокарда временами прослушивается шум трения перикарда. У больных с инфарктом правого желудочка часто возникает пульсация растянутых яремных вен, отмечается уменьшение объема пульса на каротидных артериях, несмотря на нормальный сердечный выброс. В 1-ю неделю острого инфаркта миокарда возможен .подъем температуры тела до 38 °С, но, если температура тела превышает 38 °С, следует искать другие причины ее повышения. Величина артериального давления варьирует в широких пределах. У большинства больных с трансмуральным инфарктом миокарда систолическое артериальное давление снижается на 10-15 мм рт. ст. от исходного уровня. Инфаркт миокарда : Лабораторные исследованияДля подтверждения диагноза инфаркта миокарда служат следующие лабораторные показатели: Проявлением неспецифической реактивности организма в ответ на повреждение миокарда является полиморфно-клеточный лейкоцитоз, который возникает в течение нескольких часов после появления ангинозной боли, сохраняется в течение 3-7 сут и часто достигает значений 12-15o109/л. СОЭ повышается не так быстро, как число лейкоцитов в крови, достигает пика в течение 1-й недели и иногда остается повышенной 1-2 нед. Электрокардиографические проявления острого инфаркта миокарда подробно описаны в разделе по электрокардиографии. Хотя не всегда имеется четкая связь между изменениями на ЭКГ и степенью повреждения миокарда, однако появление патологического зубца Q или исчезновение зубца R обычно позволяет с большой вероятностью диагностировать трансмуральный инфаркт миокарда. О наличии нетрансмурального инфаркта миокарда говорят в тех случаях, когда на ЭКГ выявляются лишь транзиторные изменения сегмента ST и стойкие изменения зубца Т. Однако эти изменения весьма вариабельны и неспецифичны и поэтому не могут служить основой для диагностики острого инфаркта миокарда. В этой связи рациональная номенклатура для диагностики острого инфаркта миокарда должна лишь разграничивать последний на трансмуральный и нетрансмуральный в зависимости от наличия изменений зубца Q или волн ST-Т.
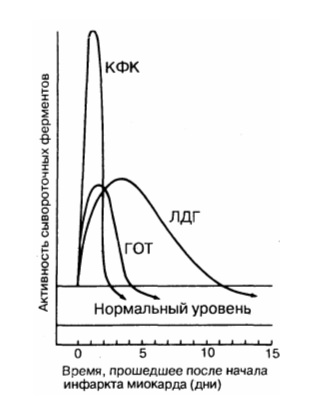
Инфаркт миокарда : Сывороточные ферментыНекротизированная во время острого инфаркта миокарда сердечная мышца выделяет в кровь большое количество ферментов. Скорость выброса различных специфических ферментов неодинакова. Изменение уровня ферментов в крови во времени имеет большую диагностическую ценность. Динамика концентрации ферментов, наиболее часто используемых для диагностики острого инфаркта миокарда, показана на рис. 190-1. Уровень двух ферментов, сывороточной глутаматоксалоацетаттрансаминазы (СГОТ) и креатинфосфокиназы (КФК) возрастает и снижается очень быстро, в то время как уровень лактатдегидрогеназы (ЛДГ) нарастает медленнее и дольше остается повышенным. Недостаток определения СГОТ заключается в том, что этот фермент содержится также в скелетных мышцах, в клетках печени, эритроцитах и может высвобождаться из этих экстракардиальных источников.
Особую клиническую значимость представляет тот факт, что увеличенный в 2-3 раза уровень общей КФК (но не MB-КФК) может быть следствием внутримышечной инъекции. Возможны случаи парадоксальной диагностики острого инфаркта миокарда у больных, которым была сделана внутримышечная инъекция наркотика в связи с болями в грудной клетке, не связанными с патологией сердца. Кроме того, потенциальными источниками повышенного уровня КФК могут быть: 1) заболевания мышц, в том числе мышечные дистрофии, миопатии, полимиозиты; 2) электроимпульсная терапия (кардиоверсия); 3) катетеризация сердца; 4) гипотиреоидизм; 5) инсульт мозга; 6) хирургические вмешательства; 7) повреждения скелетных мышц при травмах, конвульсиях, длительной иммобилизации. Хирургические вмешательства на сердце и электроимпульсная терапия часто могут приводить к повышению уровня изофермента КФК. Известно, что существует корреляция между количеством выброшенного в кровь фермента и размером инфаркта миокарда. Продемонстрировано, что масса миокарда, подвергшегося некрозу, может быть определена по кривой концентрация – время в том случае, если известны кинетика высвобождения фермента, его распада, распределения и пр. Анализ кривой концентрация – время для MB – КФК позволяет определить величину инфаркта миокарда в граммах. В то время как площадь под кривой изменения концентрации MB – КФК во времени отражает размеры инфаркта миокарда, абсолютные значения концентрации этого фермента и время до достижения максимума концентрации связаны с кинетикой вымывания MB – КФК из миокарда. Появление просвета в окклюзированной венечной артерии, происходящее либо спонтанно, либо под влиянием механического воздействия или фармакологических препаратов в ранние сроки острого инфаркта миокарда, вызывает быстрый рост концентрации фермента. Характерное возрастание концентрации ферментов наблюдается более чем у у 95 % больных с клинически доказанным инфарктом миокарда. При нестабильной стенокардии содержание КФК, ЛДГ, СГОТ обычно не повышается. У многих больных с подозрением на инфаркт миокарда исходный уровень ферментов в крови сохраняется в пределах нормы, при инфаркте миокарда он может повышаться в 3 раза, однако при этом он не превышает верхней границы нормы. Такую ситуацию наблюдают у больных с небольшим инфарктом миокарда. Хотя такое повышение содержания фермента нельзя рассматривать как строгий диагностический критерий острого инфаркта миокарда, оно с высокой вероятностью заставляет подозревать его. Практическую помощь в такой ситуации может оказать определение изоферментов. Для диагностики острого инфаркта миокарда или оценки его тяжести могут оказаться полезными радионуклидные методы. Сцинтиграфию в острой фазе острого инфаркта миокарда (изображение “горячего пятна”) выполняют с 99m’Тс-пирофосфатом, содержащим двухвалентное олово. Сканограммы обычно дают положительный результат со 2-го по 5-й день после начала инфаркта миокарда, чаще у больных с трансмуральным инфарктом миокарда. Несмотря на то что метод дает возможность определить локализацию инфаркта миокарда и его размеры (с. 887), в плане диагностики он менее точен, чем определение содержания КФК. Изображения миокарда с помощью таллия-201, который захватывается и концентрируется жизнеспособным миокардом, выявляет дефект перфузии (“холодное пятно”) у большинства больных в первые часы после развития трансмурального инфаркта миокарда. В оценке состояния больных острым инфарктом миокарда может оказаться полезной также двухмерная эхокардиография. При этом можно легко выявить нарушения сократимости, в особенности в области перегородки и задненижней стенки. И хотя с помощью эхокардиографии нельзя дифференцировать острый инфаркт миокарда от нарушений сократимости вследствие наличия рубцов или выраженной острой ишемии миокарда, простота и безопасность этого метода позволяют рассматривать его как важный этап обследования больных с острым инфарктом миокарда. Кроме того, эхокардиография может быть весьма информативной для диагностики инфаркта миокарда правого желудочка, аневризмы левого желудочка и тромба в области левого желудочка.
Видео урок изменений в анализе крови при инфаркте миокардаПри проблемах с просмотром скачайте видео со страницы Здесь -Читать далее>>>> |
Источник