Инфаркт миокарда нарушение сердечного ритма

В первые сутки развития инфаркта миокарда нарушения ритма присутствуют практически у всех пациентов. Их опасность для состояния здоровья и жизни неодинакова. Степень нарушения кровообращения зависит от вида аритмии, распространенности, глубины и расположения очага разрушения миокарда. Для лечения используются антиаритмические препараты, в некоторых случаях требуется дефибрилляция.
Причины появления аритмии после инфаркта, стентирования
Первые часы после острого нарушения коронарного кровообращения сопровождаются всевозможными нарушениями образования импульсов и их проведения по миокарду. Один вид аритмии сменяет другой, они исчезают и возобновляются. Это связано с такими факторами:
- снижение притока крови к клеткам сердца – ишемия, гипоксия, нарушения обмена;
- разрушение миокардиоцитов с потерей ими калия и повышением его содержания во внеклеточном пространстве;
- изменение соотношения основных электролитов, кислотно-основного равновесия;
- избыток стрессовых гормонов в крови;
- повреждающее действие свободных радикалов.
Разнообразие нарушений ритма вызвано тем, что разные части миокарда испытывают неодинаковые патологические влияния. Поэтому даже соседние зоны имеют разные свойства – одни клетки уже выходят из стадии рефрактерности (неспособности реагировать на сигнал), а другие еще не могут изменять полярность мембраны.
В результате миокард приобретает мозаичность, образуются очаги, по которым импульсы двигаются по кругу, не имея возможности перейти дальше. Так формируются экстрасистолы и желудочковые тахикардии, трепетание и фибрилляции.
Отдельной группой являются реперфузионные (реперфузия – возобновление кровоснабжения) нарушения ритма. Они появляются при растворении тромба, стентировании или шунтировании коронарных артерий. Аритмии в этом случае возникают вследствие резкого притока крови в зону ишемии и окружающий ее оглушенный миокард.
Спазм мелких артериол и распространенное нарушение микроциркуляции вызывают сбой функций возбудимости и проводимости, подавляют процессы восстановления полярности клеток и стимулируют образование множества петель повторной циркуляции сигналов. Происходит парадоксальная дисфункция миокарда при улучшении питания клеток, что снижает эффективность операции. Реперфузия может способствовать:
- расширению зоны разрушения сердечной мышцы;
- снижению сократимости миокарда левого желудочка;
- электрической нестабильности, приводящей к различным вариантам желудочковых аритмий.
Рекомендуем прочитать статью об аритмии после инсульта. Из нее вы узнаете о причинах аритмии после инсульта, диагностике аритмии и методах лечения.
А здесь подробнее об осложнениях инфаркта миокарда.
Виды нарушений ритма
Аритмии, имеющие существенное влияние на кровообращение, при инфаркте миокарда могут протекать в виде мерцания предсердий, желудочковых экстрасистол, пароксизмальной тахикардии и фибрилляции.
Мерцательная аритмия
Чаще всего возникает при таких патологических состояниях:
- выраженном повреждении передней стенки левого желудочка;
- недостаточности кровообращения;Импульсы сердца
- активизации симпатических импульсов;
- тромбоэмболии легочной артерии.
Характеризуется очень частым предсердным ритмом (250 — 350 в минуту), но не все импульсы проходят до желудочков через атриовентрикулярный узел.
Если их ритм близок к нормальному, то может достаточно хорошо переноситься пациентами. При редких сокращениях способствует снижению поступления крови в аорту, появлению кардиогенного шока.
Чрезмерное возрастание скорости усугубляет сердечную недостаточность, так как нарушается заполнение кровью желудочков из-за короткой диастолы, еще больше падает коронарный кровоток, а высокая частота сокращений увеличивает потребность сердца в кислороде. Последствиями мерцательной аритмии бывают:
- расширение зоны инфаркта;
- тяжелое падение артериального давления;
- острая левожелудочковая недостаточность, отек легких.
Расширение зоны инфаркта
Появление этого вида аритмии расценивается как осложнение, представляющее опасность для жизни.
Желудочковые
Наиболее часто встречается экстрасистолия желудочкового происхождения. Ее не обнаруживают менее чем у 5% больных, поэтому воспринимают как признак инфаркта, а не его осложнение. Само по себе это нарушение ритма не так опасно, особенно при очаге возбуждения в синусовом узле.
Но если внеочередное сокращение накладывается на зубец Т предыдущего нормального комплекса, то повышается вероятность трансформации экстрасистолии в фибрилляцию желудочков и внезапной смерти.
Помимо экстрасистол R на Т (ранняя форма), к неблагоприятным вариантам относятся:
- из нескольких очагов (полиморфные);
- двойные;
- залповые (несколько подряд).
Пароксизмальная тахикардия бывает краткой или продолжительной. Во втором случае кровообращение нарушается вплоть до кардиогенного шока, недостаточности по левожелудочковому типу.
У половины пациентов она переходит в самый неблагоприятный вариант аритмии – фибрилляцию желудочков. При ней мышечные волокна сокращаются не скоординированно, что не дает осуществить эффективный сердечный выброс. Такое состояние является опасным для жизни, так как без немедленного восстановления ритма приводит к смерти.
Фибрилляция бывает первичной, вторичной и поздней. Первичная отмечается в первые часы или сутки инфаркта до других осложнений. Она является проявлением нестабильности мышцы сердца, острого прекращения притока крови к зоне разрушения. Нередко приводит к внезапной остановке сердца.
Вторичная связана с отеком легких или шоковым состоянием. Время ее выявления – 1 — 3 сутки заболевания. Поздняя форма возникает на 15 — 45 день или даже к концу второго месяца, чаще при передней локализации некроза или на фоне другого нарушения ритма.
Желудочковая фибрилляция характеризуется последовательным появлением таких симптомов:
- резкая слабость, головокружение;
- быстрая потеря сознания;
- судорожное сокращение мышц;
- непроизвольное выделение мочи и кала;
- расширение зрачков;
- хрипящее дыхание;
- редкие и неритмичные вдохи-выдохи;
- клиническая смерть – нет сознания, дыхания, пульса на сонной артерии, зрачки не реагируют на свет.
Проявления аритмии на ЭКГ
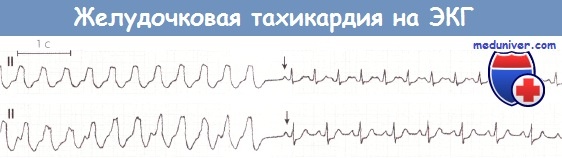
При мерцании предсердий типичных предсердных зубцов нет, а комплексы желудочков расположены хаотично. При желудочковых экстрасистолах внеочередные сокращения деформированы и расширены, перед ними нет Р, а последующая пауза полная. Так же выглядят и комплексы при пароксизмальной тахикардии, но их частота достигает 140 ударов в минуту.
При фибрилляции обнаруживают неритмичные, хаотично расположенные волны деформированной формы с разной шириной. Вначале амплитуда волн высекая, это время оптимально для дефибрилляции. На необратимой стадии волны редкие, низкие и широкие, затем превращаются в сплошную линию при наступлении асистолии.
Купирование аритмий после инфаркта
При мерцательной аритмии и нормальных показателях кровообращения, частоте сокращений от 60 до 90 ударов в минуту специальная антиаритмическая терапия не назначается. При более высокой частоте пульса внутривенно вводится Дигоксин, Изоптин, Соритмик. Также возможно применение Кордарона. Их обычно сочетают с инъекциями Гепарина для профилактики тромбоэмболических осложнений.
Медикаментозное лечение экстрасистол показано при ранних, частых, групповых и полиморфных вариантах, а также рецидиве после тахикардии или фибрилляции. На фоне инфаркта для нарушений ритма желудочкового происхождения применяется Лидокаин. Реже назначают Эсмолол. Если эти препараты не устранили нарушение ритма, то переходят на Новокаинамид или Кордарон.
Смотрите на видео о том, как лечить аритмию сердца:
Лечение желудочковой тахикардии предусматривает купирование приступа при помощи медикаментов в случае коротких или длительных эпизодов, которые не сопровождаются выраженным нарушением кровообращения. Для этого назначают вначале Лидокаин и Новокаинамид (Ритмилен), а при отсутствии результата – Кордарон.
Если есть удушье, симптомы сердечной астмы или отека легочной ткани, нарушения сознания или резкое понижение давления, то показана дефибрилляция. Ее применяют и при неэффективности фармпрепаратов.
Если нет пульса на сонной артерии, то наносится прекардиальный удар, начинают наружный массаж сердца и подключают дефибриллятор. Затем проверяют состояние кровообращения и вводят в вену последовательно Адреналин, Лидокаин, Бретилат. После инъекции каждого препарата проводится дефибрилляция.
Аритмии при инфаркте миокарда возникают из-за нарушения кровообращения в сердечной мышце и неравномерности ее повреждения. Из предсердных вариантов чаще развивается мерцательная аритмия. Ее последствия зависят от частоты пульса, снижения сердечного выброса.
При экстрасистолии и пароксизмальной тахикардии с очагом в миокарде желудочков есть опасность их трансформации в критическое состояние – фибрилляцию. При неэффективной терапии она завершается клинической смертью.
Рекомендуем прочитать статью о причинах и симптомах мерцательной аритмии. Из нее вы узнаете о том, что представляет собой мерцательная аритмия, а также какие виды и типы мерцательной аритмии существуют.
А здесь подробнее о давлении при инфаркте.
Для восстановления нормального ритма вводят внутривенно Лидокаин, Кордарон, а при неэффективности проводится дефибрилляция.
Источник
Нарушения ритма и проводимости при инфаркте миокарда. Желудочковая экстрасистолия при инфаркте миокарда.
Аритмии – самое частое осложнение инфаркта миокарда (встречаются в 90-95% случаев) и самая частая причина смерти на догоспитальном этапе. Половина смертных исходов при инфаркте миокарда происходит в первые 2 часа, и 50% из них абсолютно внезапны.
Синусовая тахикардия – имеется синусовый ритм, но частота сердечных сокращений не превышает 100 в мин. У больных ИМ это обычная рефлекторная реакция на сердечную недостаточность и гипотензию. И хотя сама по себе синусовая тахикардия не представляет опасности, прогноз может быть относительно неблагоприятным.
Синусовая брадикардия – имеется синусовый ритм с частотой сердечных сокращений меньше 60. Часто осложняет течение инфаркта миокарда диафрагмальной области стенки сердца.
Эта форма брадикардии может стать причиной сердечной недостаточности, гипотензии, а также очагов эктопического возбуждения в миокарде желудочков.
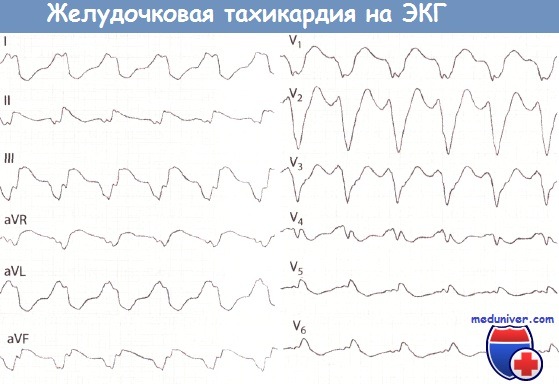
Желудочковая тахикардия после инфаркта миокарда (ИМ) передней локализации.
Начальная часть ЭКГ указывает на желудочковую тахикардию (частота сокращений желудочков 140 в минуту), которая после внутривенного введения аймалина (указано стрелкой вниз) внезапно перешла в синусовый ритм.
На нижней ЭКГ 2-й, 5-й, 8-й и 11-й комплексы сливные.
Желудочковая экстрасистолия при инфаркте миокарда
В настоящее время установлено, что сами по себе экстрасистолы безопасны (их даже называют «косметическими аритмиями»), не являются предвестниками фибрилляции желудочков. Поэтому лечение назначают только при очень частой, обычно групповой экстрасистолии, если они вызывают нарушения гемодинамики, или субъективно очень плохо переносятся. Эпизоды неустойчивой желудочковой тахикардии продолжительностью менее 30 сек, протекающие без нарушения гемодинамики, также требуют только наблюдения.
Устойчивая желудочковая тахикардия:
Без нарушения гемодинамики –
• назначение антиаритмических препаратов – кордарон, лидо-каин новокаинамид;
• кордарон – от 300 до 450 мг в/в, примерно за 20-30 мин. или 75-150 мг в течение 10-15 мин., затем 1мг/мин. в течение 6 часов, затем 0,5 мг/мин.;
• лидокаин – 1-1,5 мг/кг струйно, затем 20-50 мкг/кг/мин.;
• новокаинамид – 15 мг/кг в течение 20-30 мин., затем 1-4 мг/мин.
С нарушением гемодинамики
• Экстренная дефибрилляция несинхронизированным разрядом энергией 200-300 Дж, затем при неэффективности первого разряда – 300-360 Дж.
• Если три разряда неэффективны, вводят адреналин, 1 мг в/в или 10 мл раствора 1:10000 внутрисердечно, или амиодарон, 75150 мг в/в струйно, и повторяют дефибрилляцию (после введения каждого препарата – разряд).
Фибрилляция желудочков при инфаркте миокарда
Факторы риска – гипокалиемия (4,5 ммоль/л) и гипомагниемия (2 ммоль/л).
Первичная фибрилляция (не связанная с недостаточностью кровообращения) происходит в первые 4 часа в 60% случаев, 80% – в первые 12 часов. Эти данные служат предикторами для практикующего врача для готовности оказания помощи. Вторичная фибрилляция (после первых суток) в большинстве случаев возникает у больных с выраженным поражением миокарда, признаками сердечной недостаточности, нарушениями внутрижелудочковой проводимости. Единственным эффективным методом лечения фибрилляции желудочков является немедленное проведение электрической дефибрилляции.
В остром периоде инфаркта миокарда часто наблюдается фибрилляция (мерцание) предсердий – до 10-15%. Все остальные варианты наджелудочковых аритмий встречаются редко. Лечение стандартное.
Важное изменение в тактике лечения больных неосложненным инфарктом миокарда, происшедшее в последние годы, – отказ от профилактического применения лидокаина. Показано, что хотя в группе получавших препарат количество случаев первичной фибрилляции желудочков уменьшается, число смертельных исходов от всех причин имеет тенденцию к увеличению.
– Также рекомендуем “Нарушение проводимости при инфаркте миокарда. Тромбоэмболии при инфаркте миокарда. Синдром Дресслера.”
Оглавление темы “Неотложная помощь в при инфаркте миокарда.”:
1. Купирование ангинозного приступа. Неотложная помощь при болях в сердце.
2. Инфаркт миокарда. Пути развития инфаркта миокарда.
3. Клинические варианты инфаркта миокарда. Клиника инфаркта миокарда.
4. Церебральный вариант инфаркта миокарда. Безболевой вариант инфаркта миокарда. Аритмический, отечный вариант инфаркта миокарда.
5. Диагностика инфаркта миокарда. Резорбционно-некротический синдром инфаркта миокарда.
6. Осложнения инфаркта миокарда в остром периоде. Отек легких при инфаркте миокарда.
7. Кардиогенный шок. Гиповолемия при инфаркте миокарда.
8. Нарушения ритма и проводимости при инфаркте миокарда. Желудочковая экстрасистолия при инфаркте миокарда.
9. Нарушение проводимости при инфаркте миокарда. Тромбоэмболии при инфаркте миокарда. Синдром Дресслера.
10. Лечение инфаркта миокарда. Лечение болей при инфаркте миокарда.
Источник
Виды аритмий при инфаркте миокарда. Прогноз при аритмиях из-за инфаркта миокарда.Прогностически неопасные, незначительные (не приводят к нарушениям гемодинамики, существенно не влияют на прогноз и не требуют специального лечения): синусовая тахикардия (СТ); суправентрикулярные нарушения ритма (с ЧСС от 90 до 120 уд/мин); миграция водителя ритма по предсердиям; редкие (менее 5 раз в минуту) пЭС и жЭС. Так, выраженная СТ (неблагоприятный симптом) возникает вследствие боли, страха гипоксемии, существенной дисфункции ЛЖ и гиповолемии из-за избыточной компенсаторной активности симпатической нервной системы при стабильной гемодинамике. Эта СТ не требует лечения, но если она сохраняется более 48 ч с момента появления ИМ, то вторичные причины ее развития должны корригироваться, также назначают небольшие дозы АБ. Прогностически неблагоприятные (ЧСС менее 40 уд/мин или более 140 уд/мин): СТ или СБ; частые пЭС или групповые, политопные и ранние жЭС (как предвестники ЖТ); АВ-блокады I и II степени; острая блокада правой или левой ножки пучка Гиса; двухпучковые блокады. Эти аритмии не приводят к нарушениям гемодинамики, но могут существенно отягощать состояние больного. ААП назначаются индивидуально, по показаниям. «Тяжелые» (ЧСС менее 40 уд/мин или более 140 уд/мин): СПТ; отказ СУ; АВ-блокада II (Мобитц-2) и III степени; СССУ (тахи-, брадиформа), неустойчивая ЖТ. Они приводят к выраженным нарушениям гемодинамики и осложнениям (коллапс, КШ, ОЛ). Угрожающие жизни желудочковые аритмии: устойчивая ЖТ (резко ухудшает гемодинамику и приводит к ФЖ); ФЖ (вызывает 60% догоспитальной летальности, чаще возникает в первые 12 ч); асистолия желудочков. Последняя возникает редко, если не служит терминальным проявлением прогрессирующей СН или КШ. Эти аритмии требуют, главным образом, проведения электроимпульсной терапии (ЭИТ), т.е. дефибрилляции или электрокардиостимуляции (ЭКС). Иногда (при рецидивирующих пароксизмах устойчивой ЖТ или ФЖ) дополнительно вводят внутривенно амиодарон либо лидокаин.
Предсердные экстрасистолы (пЭС) часто выявляются на фоне инфаркта миокарда (обычно вследствие повышения давления в ЛПр, избыточной автономной стимуляции или наличия скрытой ХСН), не опасны для жизни (не связаны с повышенной летальностью и развитием выраженной дисфункции ЛЖ в последующем) и редко требуют специального лечения. Наличие пЭС часто указывает на формирование дилатации предсердий вследствие наличия скрытой СН и иногда может предшествовать более серьезным формам аритмии. При предсердных экстрасистолах специфического лечения не требуется, но необходима настороженность — больные должны находиться под мониторным наблюдением и иногда получать внутрь с профилактической целью верапамил, амиодарон или Р-АБ. Так, при частых пЭС (более 6 в 1 мин) появляется возможность развития ФП, ТП, СПТ и ОСН. Для купирования частых пЭС внутривенно вводят новокаинамид. Желудочковые экстрасистолы (жЭС) — наиболее частое нарушение ритма при инфаркте миокарда. Так, жЭС 1-го класса (менее 30 в 1 ч) и 2-го (более 30 в 1 ч, изолированные, одинаковые) по классификации Лауна регистрируются более чем у 2/3 больных ИМ, но не влияют на частоту возникновения ФЖ. Эти жЭС не требуют лечения, поскольку сами ААП могут спровоцировать появление аритмий. Показано, что жЭС в первые двое суток ИМ часто безопасны — не являются предвестником ФЖ и не требуют лечения. Но частые жЭС, появляющиеся через 2 суток после ИМ (вследствие выраженной дисфункции ЛЖ), имеют плохой прогноз — запускают ЖТ и ФЖ. При пароксизме неустойчивой желудочкой тахикардии (продолжительностью от 4 комплексов до 1 мин) прогноз заметно ухудшается. Первичная ФЖ часто возникает и без предшествующей аритмии либо даже может развиться на фоне лечения имеющейся аритмии; жЭС 3-го класса (полиморфные, частые – более 5 в 1 мин), жЭС 4-го класса (парные, залповые из трех и более — короткий эпизод ЖТ) и жЭС 5-го класса (ранние, «R на Т») должны срочно купироваться, так как может развиться быстрый выход на ФЖ, особенно на фоне снижения ТФН и кардиомегалии. Обычно ААП (лидокаин) назначают только при частых, групповых жЭС, вплоть до «пробежек» неустойчивой ЖТ. Лечение желудочкой тахикардии в первые 24 ч госпитализации по поводу инфаркта миокарда похоже на таковое в более ранний период.
– Также рекомендуем “Лечение желудочковых экстрасистол. Желудочковая тахикардия.” Оглавление темы “Аритмии при инфаркте миокарда.”: |
Источник