Инфаркт миокарда левого желудочка без зубца q

Инфаркт без зубца Q. Интрамуральный инфаркт миокарда
Обычно выделяют два типа «инфаркта без зубца Q» по локализации поражения в толще стенки левого желудочка или МЖП: 1) интрамуральныи инфаркт миокарда (очаг некроза расположен в средних и частично внутренних — субэндокардиальных слоях стенки) и 2) субэндокардиальный инфаркт (очаг некроза только во внутренних — субэндокардиальных слоях миокарда стенки желудочка).
В этой статье мы рассмотрим изменения ЭКГ при интрамуральном инфаркте. Если очаг некроза небольшой (мелкоочаговый инфаркт) или располагается в средних слоях стенки (не распространяется на субэпикардиальную половину стенки), то он существенно не изменяет ЭДС деполяризации пораженного отдела стенки и соответственно не отклоняет суммарный вектор QRS первой половины возбуждения в сторону, противоположную очагу некроза.
На ЭКГ отсутствует патологический зубец Q (De Luna А. В., 1987; А. Б. де Луна, 1993). Однако такой некротический очаг окружает довольно большая зона трансмуральной ишемии (повреждения) в первые часы — сутки инфаркта, изменяющая фазу 2 ПД и отклоняющая вектор S – Т к положительному полюсу отведений, расположенных над областью инфаркта. В последующие сутки — недели инфаркта, в связи с адаптацией и улучшением коллатерального кровообращения, зона ишемии и степень дистрофии подобной повреждению уменьшается, а в дальнейшем развивается иммунная воспалительная реакция, также не достигающая субэпикарда. Эти изменения в пораженном миокарде не влияют на фазу 2 ПД, а лишь замедляют процесс быстрой реполяризации (фазу 3 ПД) и соответственно, не влияя на вектор S – Т, отклоняют вектор Т в сторону, противоположную очагу ишемии, т. е. к отрицательному полюсу отведений, расположенных положительным полюсом над областью инфаркта.
Соответственно вышесказанному на ЭКГ в первые часы интрамурального инфаркта миокарда регистрируется смещение вверх сегмента RS – Т (отведения I,aVL,V2 – V5) с переходом в высокий Т в части отведений. Эти изменения ЭКГ при интрамуральном инфаркте крайне кратковременны. Уже через несколько часов или к концу первых, реже на 2—3-й сутки уровень сегмента RS – Т нормализуется, а на ЭКГ появляется отрицательный коронарный зубец Т.
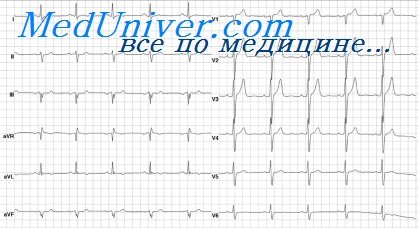
Последний признак остается основным в течение более 2 недель, обычно 4—6 недель всего острого и подострого периода инфаркта, а нередко отрицательный зубец Т остается на многие месяцы и годы как признак постинфарктного рубца. Отрицательный зубец Т, так же как и при крупноочаговом инфаркте с патологическим зубцом Q на ЭКГ, проходит полифазную динамику:
1) первая инверсия;
2) промежуточная фаза изменений Т (уменьшение глубины);
3) повторная инверсия Т на 2—4-й недели болезни;
4) постепенное уменьшение глубины зубца Т в подострой стадии и
5) нормализация (реверсия) его или стабильно неглубокий отрицательный Т в рубцовой стадии.
В отличие от трансмурального инфаркта, при интрамуральном инфаркте вторая инверсия зубца Т не всегда характеризуется большой его глубиной. В отведениях с противоположной стороны от области инфаркта определяется соответствующая динамика положительного коронарного зубца Т.
Учебное видео ЭКГ при инфаркте миокарда

– Также рекомендуем “Пример интрамурального инфаркта миокарда. Пример инфаркта без зубца Q”
Оглавление темы “ЭКГ при инфаркте миокарда”:
1. ЭКГ при инфаркте боковой стенки левого желудочка. Признаки бокового инфаркта миокарда
2. Пример инфаркта боковой стенки. ЭКГ при боковом инфаркте
3. Пример бокового инфаркта миокарда. Течение инфаркта боковой стенки левого желудочка
4. ЭКГ при циркулярном верхушечном инфаркте миокарда. Признаки верхушечного инфаркта миокарда
5. Пример циркулярного верхушечного инфаркта миокарда. ЭКГ при верхушечном инфаркте
6. Глубокий перегородочный инфаркт. ЭКГ при аневризме сердца
7. Инфаркт без зубца Q. Интрамуральный инфаркт миокарда
8. Пример интрамурального инфаркта миокарда. Пример инфаркта без зубца Q
9. Динамика интрамурального инфаркта миокарда. Течение инфаркта без зубца Q
10. Субэндокардиальный инфаркт миокарда. ЭКГ при субэндокардиальном инфаркте миокарда
Источник
Заболевания сердечно-сосудистой системы в XXI веке занимают лидирующую позицию среди причин смерти населения. Инфаркт передней стенки левого желудочка — самый встречаемый вариант локализации повреждения. Он ежегодно инвалидизирует миллионы людей и при отсутствии своевременного лечения может закончиться летальным исходом. Но нужно ли паниковать? Обсудим этот вопрос ниже.
Причины, факторы риска и механизм развития
Для начала постараюсь вкратце изложить суть проблемы. Острый инфаркт миокарда – один из вариантов ишемической болезни сердца (ИБС). Основой патологии остается критическое несоответствие потребности сердечной мышцы в кислороде и питательных веществах. Проще говоря, отдельные участки миокарда попросту не снабжаются кровью, что ведет к гибели сначала изолированных клеток (кардиомиоцитов), а потом уже целых зон мышечной ткани.
Мои пациенты часто спрашивают меня о том, что же может такого произойти, чтоб сосуд, который питает сердце кровью, закрылся. В 70-80% случаев основой проблемы является атеросклероз. Болезнь сопровождается отложением жиров на поверхности сосудистой стенки и воспалением клеток ее внутреннего слоя. С течением времени эти элементы образуют бугорок, после чего происходит сужение просвета артерии. Результатом может стать их разрыв бляшки с образованием тромба и полной закупоркой сосуда. Острый инфаркт миокарда передней стенки левого желудочка встречается в моей практике чаще остальных форм. Это обусловлено анатомическими особенностями кровоснабжения сердца.
Согласно современным взглядам кардиологов на причины развития инфаркта миокарда, стоит выделить следующие ключевые факторы, способствующие прогрессированию патологии:
- Неправильное питание. Я имею в виду чрезмерное употребление продуктов, богатых быстрыми углеводами и жирами (фаст-фуд, различные сладости, энергетические напитки, алкоголь).
- Ожирение. Избыточная масса тела свидетельствует об активном процессе отложения жиров в стенке сосудов. Определить свой индекс массы тела можно перейдя по ссылке.
- Курение. Никотин способствует дополнительному спазму коронарных артерий.
- Гиподинамия. Чем меньше вы двигаетесь, тем выше шанс развития ожирения с дальнейшим прогрессированием атеросклероза.
- Повышенное артериальное давление (АД). Шанс развития переднего, бокового или нижнего инфаркта миокарда у гипертоников выше, чем у пациентов с нормальным АД.
- Стресс. Эмоциональное перенапряжение ведет к спазму сосудов, что на фоне наличия бляшек повышает риск их разрыва с развитием острого тромбоза и закупорки артерии.
- Возраст, пол. Мужчины после 50 занимают лидирующее место среди пациентов с инфарктами разной локализации.
Генетическая предрасположенность также играет определенную роль в развитии болезни. При наличии близких родственников, перенесших или умерших от инфаркта, стоит более внимательно относиться к факторам риска и чаще посещать врача.

Симптомы
Инфаркт передней стенки сердца (также, как и другой локализации) сопровождается возникновением характерных клинических признаков, которые позволяют сразу же заподозрить болезнь.
Типичные признаки
При беседе с пациентами, страдающими от гипертензии или других сердечных болезней, я всегда обращаю внимание на признаки, которые могут свидетельствовать о начале развития острого инфаркта передней стенки левого желудочка:
- Жгучая, давящая боль в области сердца. Многие мои пациенты описывали симптом, как «сжатие в тисках» или «слон наступил на грудь». Особенностью инфаркта является иррадиация (распространение) боли на левую руку, шею, челюсть или под лопатку.
- Длительность приступа может превышать 30 минут.
- Неэффективность применяемых таблеток. Мои пациенты всегда хранят дома антигипертензивные лекарства, «Нитроглицерин» и «Валидол». При инфаркте указанные препараты не принесут облегчения.
В большинстве мои больные четко могут указать момент возникновения боли. Приступ часто оказывается связанным со стрессовой ситуацией или чрезмерной физической нагрузкой. Однако в моей практике неоднократно были и такие пациенты, у которых инфаркт развился при отсутствии каких-либо провоцирующих факторов.
Атипичные проявления
Описанная выше клиническая картина остается классической. Она характерна преимущественно для переднего инфаркта. Тем не менее, разрыв бляшки с тромбозом может возникать и в артериях, которые снабжают кровью другие отделы сердца.
При инфаркте миокарда нижней стенки левого желудочка на первый план выходят следующие атипичные признаки:
- Тошнота, рвота. Мне один больной рассказывал, как он плотно поел и у него резко начал нарастать дискомфорт в животе. До момента обращения за помощью он выпил 4 таблетки препаратов для улучшения пищеварения. Бригада «скорой помощи» диагностировала нижний инфаркт.
- Изолированная одышка с тенденцией к нарастанию интенсивности симптома. В данном случае речь идет об астматической «маске» болезни.
- Слабость с эпизодами головокружения. Сознание пациенты теряют крайне редко.
- Безболевая форма ишемии. Относительно редкий вариант развития болезни. Пациент может отмечать исключительно слабость и желание отдохнуть.
Я всегда говорю своим больным, что при возникновении хотя бы одного из описанных выше симптомов стоит обратиться к специалисту. Пропустить инфаркт, который развивается в нижней стенке левого желудочка, довольно просто. Однако лечить его после потери драгоценного времени нелегко.
Диагностика
Нижний, задний или передний инфаркт миокарда диагностируется одинаково. Сначала я всегда собираю анамнез болезни и оцениваю жалобы пациента. Чаще всего одной боли в груди достаточно для возникновения соответствующих подозрений.
Для подтверждения догадки я пользуюсь вспомогательными инструментальными и лабораторными обследованиями.
Инструментальные методы
Основа диагностики любого инфаркта миокарда – это ЭКГ. Переоценить значение электрокардиограммы при ИБС невозможно. Методика позволяет на бумаге или экране увидеть малейшие отклонения в электрической функции сердца, которые всегда возникают при нарушении снабжения отдельных участков миокарда кровью.
Возможные изменения на пленке:
- элевация (подъем) или депрессия (проседание) сегмента ST относительно изолинии;
- инверсия (смена полярности на противоположную) зубца T;
- формирование глубокого и широкого (патологического) зубца Q.
Существуют косвенные признаки на ЭКГ, которые могут указывать на передний инфаркт или поражения другой стенки левого желудочка.
Для уточнения локализации и степени повреждения сердечной мышцы я всегда дополнительно назначаю следующие исследования:
- Ангиография коронарных сосудов. После введения в венечные артерии контраста я на экране монитора вижу место закупорки, что позволяет быстро провести восстановление проходимости сосуда методом стентирования.
- Эхокардиография (Эхо-КГ). Ультразвуковое исследование сердца позволяет увидеть снижение или полное отсутствие сокращений пораженного участка миокарда (гипо- или акинезия).
В 98% случаев описанных выше инструментальных методик хватает для постановки окончательного диагноза.
Лабораторные методы
Лабораторные тесты являются отличными помощниками на раннем этапе верификации заболевания. Наиболее достоверным остается анализ крови на тропонин I. Последний являет собой белок, содержащийся в кардиомиоцитах. При гибели клеток миокарда тропонин попадет в кровь, где его можно зафиксировать. Подробнее о том, как его делают, читайте в статье по ссылке.
Дополнительные лабораторные тесты:
- Общий анализ крови. При инфаркте может возрастать количество лейкоцитов, увеличиваться скорость осаждения эритроцитов (СОЭ).
- Биохимический анализ крови. Может возрастать количество C-реактивного пептида, АсАТ, АлАТ.
- Коагулограмма. Анализ демонстрирует функцию свертываемости крови. У инфарктных больных она часто выражена слишком сильно.
Среди лабораторных тестов я, как и превалирующее большинство кардиологов, в первую очередь делаю анализ на тропонин. Другие тесты носят второстепенный характер.
Последствия и возможные осложнения
Прогноз для больного с инфарктом всегда зависит от своевременного обращения к врачу. При оказании квалифицированной помощи пациенту в течение первых 2 часов после начала приступа вполне вероятно предотвращение развитие некроза сердечной мышцы. Подобный прогноз доступен благодаря проведению быстрого тромболизиса и стентирования. Однако люди нередко терпят боль, надеются, что «само пройдет», тем самым теряя драгоценные минуты и увеличивая площадь поражения.
Наиболее частые осложнения болезни, с которыми я часто встречаюсь:
- Ухудшение сократительной функции сердца с развитием недостаточности.
- Различного рода нарушения ритма и проводимости.
- Хроническая аневризма сердца. Из-за истончения пораженного миокарда в стенке формируется выпячивание, в котором могут образовываться тромбы.
Наиболее тяжелым последствием инфаркта остается летальный исход. Однако при условии адекватной терапии и удачного стечения обстоятельств больные могут прекрасно жить десятилетиями даже после перенесенного сердечного удара. О том, какие медикаменты и как долго нужно принимать после выписки с больницы, можно прочесть тут.
Совет специалиста
Мои советы больным достаточно просты:
- бросить курить;
- меньше нервничать по пустякам;
- рационализировать питание: отказываться от любимых блюд не нужно, главное – умеренность;
- регулярно проходить профилактические медицинские осмотры;
- больше двигаться и заниматься посильной физкультурой.
Полностью обезопасить себя от инфаркта практически невозможно. Однако благодаря базовым моментам, указанным выше, можно не только улучшить самочувствие, но и предотвратить прогрессирование более двух десятков внутренних болезней.
Клинический случай
К нам в клинику поступил мужчина 49 лет с выраженной давящей болью за грудиной, которая отдавала в левую руку. Пациент связывает симптомы со стрессом из-за ссоры с женой. От момента появления признака до обращения за помощью прошло 2 часа. На кардиограмме элевация сегмента ST в V1-V4 и формирование патологического зубца Q в I, aVL, V1-V4. При проведении прикроватного Эхо-КГ зон гипокинезии не выявлено. Анализ на тропонин положительный. АД – 130/90 мм рт. ст.
Больной направлен на ургентную коронарную ангиографию. Была обнаружена тотальная окклюзия передней нисходящей ветви левой коронарной артерии. Проведено стентирование с постановкой металлического стента. В итоге установлен диагноз: передне-перегородочный инфаркт миокарда. На третьи сутки после стентирования и приема соответствующей медикаментозной терапии пациент отмечает практически полную нормализацию состояния.
Источник
В настоящее время принято различать на основании электрокардиографических данных ИМ с зубцом Q и ИМ без зубца Q.
Инфаркт миокарда с зубцом Q характеризуется появлением зубца Q или QS. Ранее придавалось большое значение различию между зубцами Q и QS, т.к. инфаркт с зубцом QS считался трансмуралъным, а с зубцом Q — крупноочаговым нетрансмуральным. Сейчас ИМ с зубцом Q и ИМ с зубцом QS объединены одной рубрикой «трансмуральный инфаркт миокарда». Следовательно, термин Q-инфаркт миокарда соответствует трансмуральному инфаркту, который объединяет крупноочаговый нетрансмуральный и трансмуральный инфаркты.
Термином инфаркт миокарда без зубца Q объединены две формы мелкоочагового инфаркта: субэндокардиальный и интрамуральный. Субэндокардиальные инфаркты захватывают внутреннюю треть толщины стенки желудочка. Следует обратить внимание, что обозначать субэндокардиальный ИМ как мелкоочаговый не всегда правильно, так как он может быть достаточно обширным (распространенным) и протекать тяжело. Детальное изучение патогенеза и клинической картины инфарктов миокарда без зубца Q установило значительные их отличия от ИМ с зубцом Q. Это подчеркивает необходимость выделения ИМ без зубца Q в особую группу.
Наиболее характерными ЭКГ-признаками ИМ без зубца Q являются:
1. Отсутствие зубца Q;
2. Депрессия интервала ST (чаще) или подъем интервала ST (реже);
3. Негативность зубца Т.
Клиническая картина повторного ИМ
Клиническими особенностями повторного ИМ являются следующие:
1) большая частота среди мужчин;
2) начало острого периода с коллапса и динамического нарушения мозгового кровообращения;
3) частое развитие тромбоэмболических осложнений и гипостатических пневмоний;
4) преобладание в клинической картине явлений сердечной недостаточности, кардиогенного шока, аритмий сердца;
5) затяжное или рецидивирующее течение, длительное сохранение повышенных показателей резорбционно-некротического синдрома.
ЭКГ-симптоматика повторного ИМ может быть отчетливой и характерной, при этом сохраняются признаки предшествовавших рубцовых изменений в миокарде, однако иногда ЭКГ-признаки повторного инфаркта неубедительны, в этом случае особая роль в диагностике принадлежит динамическому анализу ЭКГ, эхокардиографии, определению в крови показателей биомаркеров некроза миокарда.
Диагноз
Диагноз ИМ у большинства больных не представляет трудностей и основан на классической диагностической триаде: типичной клинической картине, данных ЭКГ, определении содержания в крови биомаркеров некроза миокарда.
При пользовании приведенными диагностическими критериями следует помнить о возможности развития инфаркта с атипичными клиническими проявлениями, а также о заболеваниях, которые могут давать симптоматику, сходную с инфарктом миокарда. Поэтому очень важны тщательный анализ клинической картины заболевания и обязательное наличие 2-го и 3-го диагностического критерия. Особенно важная роль принадлежит повышению в крови уровня биомаркеров некроза миокарда, в первую очередь тропонина Т или I, с последующей характерной динамикой их снижения.
Диагностические критерии инфаркта миокарда
1. Типичная клиническая картина ИМ:
– тяжелый и длительный приступ загрудинной боли (>30-60 мин), сопровождающийся слабостью, холодным потом, иногда тошнотой, рвотой
2. Патогномоничные изменения ЭКГ:
– появление патологического зубца Q
– изменения, свидетельствующие об ишемии миокарда — подъем или депрессия интервала ST
3. Типичная динамика подъема и дальнейшего снижения в крови уровня биомаркеров некроза миокарда (тропонинов Т, I или КФК-МВ, КФК-МВ mass, если определение тропонинов невозможно)
4. Вмешательства на коронарных артериях (например, ангиопластика) с последующим повышением в крови уровня тропонинов или КФК-МВ
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
ТЭЛА
Для ТЭЛА характерны:
1. Более выраженный цианоз верхней половины туловища.
2. Кровохарканье и развитие инфаркта легкого.
3. Отсутствие в крови КФК-МВ, тропонинов.
4. Наличие участка просветления легочного поля на рентгенограмме на стороне поражения.
Расслаивающая аневризма аорты.
1. Внезапное появление чрезвычайно интенсивной боли в грудной клтке без предшествующего периода нарастания (стенокардии).
2. Иррадиация боли обширная (обе руки, спина) с последующей иррадиацией боли сверху вниз (по мере расслаивания стенки аорты).
3. Исчезновение пульса на обеих лучевых артериях.
4. Резистентность боли к инъекциям наркотиков.
5. Отсутствие инфарктных изменений ЭКГ.
6. Признаки аневризмы и ее расслаивания на УЗИ.
Острый перикардит
1. Связь боли с дыханием, движениями тела, положением больного.
2. Усиление боли в области сердца во время кашля.
3. Шум трения перикарда
4. Отсутствие патологического зубца Q.
Острый панкреатит
Для острого панкреатита, в отличие от ИМ, характерны:
1. Связь развития заболевания с приемом обильной жирной, жареной пищи, алкоголя;
2. Интенсивная боль в эпигастрии, левом верхнем квадранте живота (часто опоясывающего характера), продолжающаяся несколько часов, сопровождающаяся длительной рвотой, не приносящей облегчения;
3. Значительное повышение температуры тела, часто с ознобами;
4. Выраженная болезненность живота при его глубокой пальпации в проекции поджелудочной железы;
5. Отсутствие зубца Q на ЭКГ и типичного подъема интервала ST.
6. Высокий уровень в крови и моче альфа-амилазы.
Перфоративная язва желудка или двенадцатиперстной кишки
Для перфоративной язвы желудка или двенадцатиперстной кишки в отличие от абдоминальной формы ИМ характерно:
1. Отсутствие иррадиации боли в загрудинную и прекардиальную область (чрезвычайно резкая боль локализуется в эпигастрии);
2. Внезапное появление интенсивной боли в эпигастрии без предшествующего периода нарастания боли;
3. Доскообразное напряжение мышц живота;
4. Обнаружение при рентгеноскопии брюшной области свободного воздуха между печенью и диафрагмой;
5. Отсутствие характерных инфарктных изменений ЭКГ (патологического зубца Q, подъема интервала ST), как правило, имеется лишь снижение амплитуды зубца Т;
6. Отсутствие повышения в крови биомаркеров некроза в миокарде (тропонинов, КФК-МВ).
Программа обследования
1.Тщательный анализ жалоб больного. Обратить внимание на следующие характерные особенности:
– Наличие приступа боли с преимущественной локализацией за грудиной продолжительностью более 20 мин, отличающегося от прежних приступов интенсивностью.
– Отсутствие лечебного эффекта от нитроглицерина, в отличие от прежних приступов стенокардии.
– Сопровождение боли потливостью, слабостью, тошнотой, рвотой, чувством нехватки воздуха.
– Более широкая иррадиация боли по сравнению с прежними приступами стенокардии.
– Волнообразные нарастания боли.
– Повышение температуры тела на следующий день после приступа.
– При осложнении острой левожелудочковой недостаточностью — резкая одышка, кашель с выделением пенистой розовой мокроты, «оральные» хрипы.
– Наличие жалоб, обусловленных возможным кардиогенным шоком (резкая слабость, холодный липкий пот с похолоданием дистальных отделов конечностей и олиго-, анурия)
2. Тщательный анализ данных анамнеза.
– Уточнить, является ли данный болевой приступ первым или ему предшествовала недавно возникшая стенокардия напряжения и покоя. Имеет ли место нарастание частоты, интенсивности и продолжительности давней стенокардии напряжения (прогрессирующая стенокардия) или «ночная» стенокардия покоя.
– Наличие ИМ в прошлом, его локализация, тяжесть и последствия.
– Наличие в анамнезе признаков недостаточности кровообращения, степень их выраженности, эффективность предшествовавшей терапии.
– Наличие факторов риска.
3. Осмотр больного.
– Поведение больного. Возможны беспокойство, возбуждение, чувство страха смерти, крики, стоны или, наоборот, адинамия, прострация, спокойное поведение.
– Состояние кожи и слизистых оболочек, цвет кожи. Возможны повышенная потливость, холодный липкий пот на фоне резкой бледности кожи и цианоза слизистых оболочек, акроцианоза, диффузного цианоза.
– Наличие периферических отеков, их давность.
– Число дыханий в минуту.
4. Клиническое всестороннее обследование больного. Целенаправленный поиск следующих осложнений ИМ.
– Сердечная недостаточность (одышка, цианоз, набухание вен шеи, тахикардия, эмбриокардия, галоп, влажные хрипы в легких, увеличение печени).
– Перикардит (боль в области сердца при дыхании, шум трения перикарда).
– Нарушения сердечного ритма (экстрасистолия, наджелудочковая тахикардия, мерцательная аритмия, брадикардия, брадиаритмия).
– Признаки поражения сосочковых мышц (появление систолического шума на верхушке сердца, акцента II тона на легочной артерии, одышки)
– Признаки перфорации межжелудочковой перегородки (одышка, систолический шум пилящего характера над телом рукоятки грудины и слева от нее, признаки недостаточности кровообращения по большому кругу).
– Наличие признаков кардиогенного шока.
5. Лабораторные исследования.
– Общий анализ крови в динамике.
– Биохимический анализ крови: определение содержания в крови холестерина, триглицеридов, глюкозы, а-амилазы, натрия, калия.
– Коагулограмма.
– Определение в крови уровня биомаркеров некроза миокарда (тропонинов, миоглобина, креатинфосфокиназы-МВ, при невозможности их определения — аспарагиновой аминотрансферазы, лактатдегидрогеназы) с учетом времени начала и длительности повышения, исследование проводится в динамике.
6. Инструментальные исследования.
– Динамическое ЭКГ-исследование с дополнительными отведениями по показаниям.
– Рентгенография сердца и легких (при подозрении на развитие пневмонии, застойные явления в малом круге кровообращения, ТЭЛА).
– Эхокардиография по показаниям (оценка объема и размеров ИМ, сократительной способности миокарда).
– Сцинтиграфия миокарда (для подтверждения диагноза ИМ в трудных случаях и оценки размеров некроза).
– Круглосуточное мониторное наблюдение в течение всего времени пребывания в отделении интенсивной терапии и реанимации.
Источник
