Инфаркт миокарда критерии подъема st
Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ
Синонимы: инфаркт миокарда с подъемом сегмента ST, острый инфаркт миокарда (ИМ), острый трансмуральный инфаркт, инфаркт миокарда (ИМ) с зубцом Q.
Среди сердечно-сосудистых заболеваний с возможным смертельным исходом важное место занимает острый инфаркт миокарда (ИМ), который в настоящее время называют ИМпST. Это наиболее тяжелая форма ОКС, если не считать внезапную сердечную смерть.
Патофизиология. Вследствие кровоизлияния в атеросклеротическую бляшку и постепенно нарастающего тромбоза коронарной артерии происходит стенозирование ее просвета с исходом в окклюзию. Это приводит к ишемии миокарда, кровоснабжаемого пораженной коронарной артерией, и его некрозу.
Тщательные многолетние эпидемиологические исследования больных инфарктом миокарда (ИМ) показали, что у них имеются факторы риска. Сочетание этих факторов способствует ускорению атеросклеротического процесса и многократному увеличению риска инфаркта миокарда (ИМ). К известным на сегодняшний день факторам риска относятся курение, повышенный уровень холестерина в крови, высокое АД и сахарный диабет.
Помимо перечисленных четырех главных факторов риска, известны и другие, в частности, избыточная масса тела, стресс, гиподинамия, наследственная предрасположенность.
Симптомы инфаркта миокарда с подъемом сегмента ST (ИМпST):
• Сильная ангинозная боль, длящаяся более 15 мин
• Подъем сегмента ST на ЭКГ
• Положительные результаты анализа крови на креатинкиназу, ее МВ-фракцию, тропонины (I или Т)
Диагностика инфаркта миокарда с подъемом сегмента ST (ИМпST)
ЭКГ, как правило, имеет решающее значение для установления диагноза. Уже через 1 ч после появления типичного болевого приступа в большинстве случаев на ЭКГ отмечаются четкие признаки ИМ. Поэтому диагностика ИМ является важнейшей задачей электрокардиографии.
При анализе ЭКГ у больных инфарктом миокарда (ИМ) следует обратить внимание на следующие особенности.
• Признаки ИМ должны быть однозначными. В большинстве случаев изменения на ЭКГ бывают настолько типичны, что диагноз можно поставить, не прибегая к дальнейшему обследованию.
• Другие важные заболевания, особенно в острой стадии, например приступ стабильной стенокардии у больного ИБС, перикардит или миокардит, не следует ошибочно интерпретировать как ИМ. Например, при перикардите на ЭКГ нет отчетливых признаков ИМ.
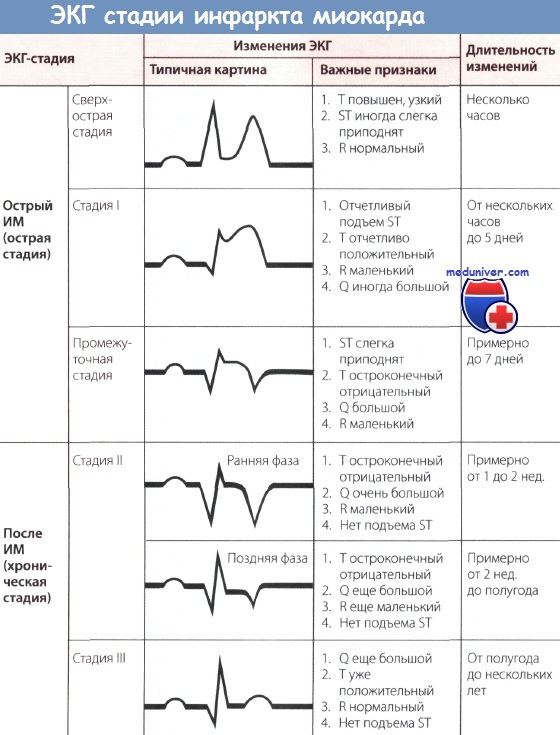
• В процессе диагностики ИМ необходимо установить также стадию ИМ, т.е. следует указать, по крайней мере, идет ли речь об острой фазе или это старый инфаркт. Это важно, так как лечение ИМ имеет свои особенности в зависимости от стадии заболевания.
• В диагнозе следует отразить также локализацию ИМ. В частности, следует дифференцировать инфаркт передней стенки ЛЖ от инфаркта его задней стенки. В зависимости от локализации ИМ можно ориентировочно определить, какая коронарная артерия поражена.
Интерпретация отдельных показателей ЭКГ при инфаркте миокарда (ИМ)
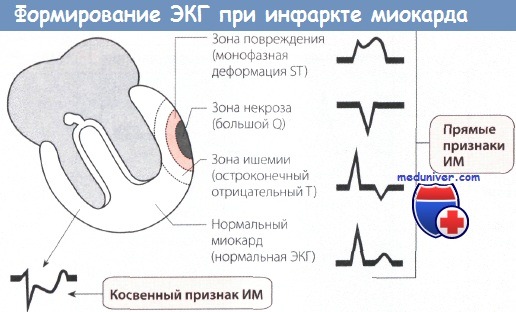
1. Большой зубец Q (зона некроза). Вследствие некроза миокарда в зоне инфаркта ЭДС не возникает. Результирующий вектор ЭДС направлен от зоны некроза. Поэтому на ЭКГ регистрируется глубокий и уширенный зубец Q (зубец Q Парди) в отведениях, которые располагаются непосредственно над зоной ИМ.
2. Подъем сегмента ST. Зона некроза миокарда окружена зоной повреждения. Поврежденная ткань по сравнению со здоровой в конце деполяризации желудочка несет меньший отрицательный заряд, поэтому менее возбудима. Поэтому в зоне повреждения возникает вектор, который соответствует сегменту ST и направлен от электрически отрицательного миокарда к электрически менее отрицательному, т.е. к части миокарда, которая заряжена относительно положительно. Поэтому на ЭКГ, соответствующей зоне повреждения, регистрируется подъем сегмента ST.
3. Остроконечный отрицательный зубец Т. ЭКГ зоны ишемии обнаруживает изменения в фазе реполяризации. Вектор реполяризации направлен от зоны ишемии к здоровому миокарду. При повреждении эпикардиальных слоев миокарда вектор ЭДС направлен снаружи внутрь. Поэтому в отведениях, в которых в норме регистрируются положительные зубцы Т, теперь появляются симметричные остроконечные отрицательные зубцы Т (коронарные зубцы Т Парди).
Результаты исследования сывороточных маркеров некроза миокарда становятся положительными через 2-6 ч после развития ишемии.
Появление тропонинов в сыворотке крови отражает образование тромба в коронарной артерии. Поэтому анализ крови на тропонины из-за высокой чувствительности (90% при выполнении через 6 ч) и специфичности (примерно 95%) является стандартным исследованием в экстренной диагностике острого инфаркта миокарда (ИМ).
Определение сывороточных маркеров некроза миокарда играет важную роль не только в диагностике острого инфаркта миокарда (ИМ), но и позволяет судить о его динамике. Особенно велико их значение в тех случаях, когда данные ЭКГ стертые или маскируются блокадой ножки ПГ либо синдромом WPW. Затруднительна диагностика инфаркта миокарда (ИМ) и в тех случаях, когда инфаркт локализуется в бассейне огибающей ветви левой коронарной артерии.
В настоящее время в диагностике инфаркта миокарда (ИМ) применяют оба указанных метода исследования: ЭКГ и анализ крови на сывороточные маркеры некроза миокарда. Причем они не конкурируют, а дополняют друг друга.
Несмотря на это, как показали ранее выполненные нами исследования, предсказательная ценность ЭКГ более высокая по сравнению с анализом крови на сывороточные маркеры некроза миокарда, так как в большинстве случаев острого ИМ изменения на ЭКГ при внимательном ее чтении появляются уже в течение 1-го часа после начала ишемии и являются надежными диагностическими признаками, в то время как повышение уровня сывороточных маркеров во многих случаях не связано с ишемическим повреждением миокарда.
Кроме того, существенное преимущество ЭКГ состоит также в том, что ее можно выполнять столько раз, сколько нужно, не причиняя больному какого-либо неудобства.

При появлении боли в груди следует во всех случаях зарегистрировать ЭКГ. При подозрении на ИМ рекомендуется выполнять контрольную ЭКГ по меньшей мере каждые 3 дня в сочетании с анализом крови на сывороточные маркеры некроза миокарда.
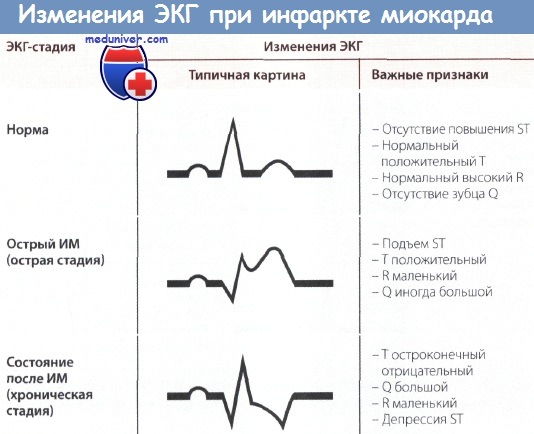
На ЭКГ при остром инфаркте миокарда (ИМ) появляются следующие изменения: независимо от локализации ИМ, т.е. как при инфаркте передней стенки, так и при инфаркте задней стенки в острой фазе происходит значительное изменение сегмента ST. В норме подъем сегмента ST отсутствует, хотя иногда возможны его незначительные подъем или депрессия даже у практически здоровых людей.
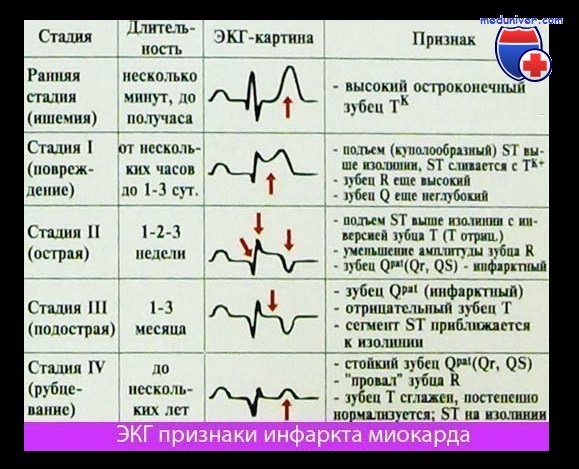
При остром инфаркте миокарда (ИМ) первым признаком на ЭКГ бывает отчетливый подъем сегмента ST. Этот подъем сливается со следующим за ним положительным зубцом Т, и, в отличие от нормы, граница между ними исчезает. В таких случаях говорят о монофазной деформации сегмента ST. Такая монофазная деформация патогномонична для острой фазы, т.е. для «свежего» ИМ.
Дифференциальная диагностика инфаркта миокарда с подъемом сегмента ST (ИМпST) с положительным зубцом Т показана на рисунке ниже.

Незадолго до появления монофазной деформации сегмента ST при внимательном анализе ЭКГ можно отметить чрезвычайно высокие остроконечные зубцы Т (так называемые асфиксические Т, или сверхострые Т), обусловленные острой субэндокардиальной ишемией.
Острый и уширенный зубец Q может регистрироваться уже в острой стадии ИМ, однако этот признак не является обязательным. Отрицательный зубец Т в острой стадии может еще отсутствовать.
При «старом» инфаркте миокарда (ИМ) имевший место ранее подъем сегмента ST уже не определяется, но появляются другие изменения, затрагивающие зубцы Q и Т.
В норме зубец Q неширокий (0,04 с) и неглубокий, не превышая по высоте четвертой части зубца R в соответствующем отведении. При «старом» ИМ зубец Q уширен и глубокий.
Зубец Т в норме положительный и составляет не менее 1/7 высоты зубца R в соответствующем отведении, что отличает его от зубца Т при ИМ после острой стадии (т.е. в ранней фазе II стадии), когда он становится глубоким, остроконечным и отрицательным (коронарный зубец Т Парди), кроме того, отмечается депрессия сегмента ST. Однако иногда зубец Т расположен на изолинии и не снижен.
Обычно для определения ЭКГ-стадии инфаркта миокарда (ИМ) бывает достаточно классификации, представленной на рисунке ниже. Классификация, представленная на рисунке выше, позволяет точнее оценить динамику ИМ.
В целом считается, что чем больше отведений, в которых отмечаются патологические изменения, тем обширнее зона ишемии миокарда.
Изменения ЭКГ, а именно большой зубец Q (признак некроза, зубец Q Парди) и отрицательный зубец Т с депрессией сегмента ST или без нее являются типичными для сформировавшегося рубца при «старом» ИМ. Эти изменения проходят по мере улучшения состояния больного. Однако известно, что, несмотря на клиническое улучшение и заживление, признаки старого инфаркта, особенно большой зубец Q сохраняются.
Подъем сегмента ST с положительным зубцом Т, т.е. монофазная деформация сегмента ST с большим зубцом Q, сохраняющаяся более 1 нед., и переход сегмента ST в медленно поднимающуюся дугу должны вызвать подозрение на аневризму сердца.
Дальнейшая тактика после диагностики инфаркта миокарда с подъемом ST (ИМпST) такая же, как и при инфаркте миокарда без подъема сегмента ST (ИМбпST).
Особенности ЭКГ при инфаркте миокарда с подъемом сегмента ST (остром трансмуральном инфаркте):
• Некроз миокарда, обусловленный окклюзией коронарной артерии
• Длительный приступ интенсивной сжимающей загрудинной боли
• В острой стадии: подъем сегмента ST и положительный зубец Т
• В хронической стадии: глубокий остроконечный отрицательный зубец T и большой зубец Q
• Положительный результат анализа крови на креатинкиназу и тропонины
Учебное видео ЭКГ при инфаркте миокарда
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
– Также рекомендуем “Признаки инфаркта миокарда передней стенки на ЭКГ”
Оглавление темы “ЭКГ (электрокардиограммы)”:
- Признаки нестабильной стенокардии напряжения на ЭКГ
- Признаки инфаркта миокарда без подъема сегмента ST на ЭКГ
- Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ
- Признаки инфаркта миокарда передней стенки на ЭКГ
- Признаки инфаркта миокарда задней и нижней стенки на ЭКГ
- Показания и противопоказания для ЭКГ с физической нагрузкой
- Методика проведения ЭКГ с физической нагрузкой
- Расшифровка ЭКГ после пробы с физической нагрузкой – велоэргометрии
- Изменение артериального давления (АД) при физической нагрузке
- Показания для холтеровского мониторинга электрокардиограммы (ЭКГ)
Источник
1. Краткая информация
1.1 Определение
Острый инфаркт миокарда (ОИМ) — острое повреждение (некроз) миокарда вследствие ишемии.
Критерии диагностики ОИМ (достаточно одного): симптомы ишемии; ишемия на ЭКГ; патологический Q; новые участки некроза/нарушения сократимости; внутрикоронарный тромбоз при КАГ/аутопсии.
Ишемия миокарда на ЭКГ:
- Острый подъем ST в т. J ≥ 0,1 мВ в не менее 2-х смежных отведениях кроме V2-V3, где у мужчин старше 40 лет элевация ≥ 0,2 мВ, моложе 40 лет ≥ 0,25 мВ или ≥ 0,15 мВ у женщин.
- Острые подъемы ST ≥0,1 на уровне т. J мВ в V2–V3.
- Острое горизонтальное/ косо-нисходящее снижение ST ≥ 0,05 в не менее 2-х смежных отведениях и/или инверсии Т >0,1 мВ с доминирующим R или амплитудой R/S >1.
Инфаркт миокарда со стойкими подъёмами ST на ЭКГ (ИМпST) – в дебюте подъемы ST в не менее 2-х смежных отведений >20 минут.
1.2 Этиология и патогенез
Часто из-за тромбоза крупной КА на разрыве атеросклеротической бляшки, на дефекте эндотелия (эрозии) или в зоне незначимого стеноза КА.
Провокаторы ишемии: анемия, гипоксемия, воспаление, инфекция, лихорадка, метаболические или эндокринные расстройства, кокаин и другие препараты.
Последствия ОИМ: изменения ЛЖ; сердечная недостаточность (СН); аневризма ЛЖ.
1.3 Эпидемиология
ИМ – 52,6% из всех БСК, госпитальная летальность 6-14%, смертность 54 427 (2018г.)
1.4 Особенности кодирования заболевания по МКБ
I 21. Острый ИМ; I 22. Повторный ИМ; I 24. Другие формы острой ИБС.
1.5 Классификация заболевания
Диагноз:
- предварительный: ОКС/ИМ с подъемом ST; ОКС без подъема ST.
- клинический: ИМ с подъемом ST; ИМ без подъема ST; нестабильная стенокардия
Классификация ИМ
- по ЭКГ (не обязательна): без или с формированием патологических зубцов Q;
- по глубине: субэндокардиальный; трансмуральный;
- по локализации некроза: передний; боковой; верхушки сердца; нижний; задний; межжелудочковой перегородки; правого желудочка; предсердий; сочетанные;
- по анамнезу: повторный; рецидив.
Классификация типов ИМ:
- 1: при разрыве/эрозии АБ в КА, с атеротромбозом;
- 2: при ишемии без тромбоза, из-за повышения потребности/снижения доставки О2;
- 3: с новыми ишемическими изменениями ЭКГ или фибрилляцией желудочков, смерть до повышения маркеров некроза или ИМ на аутопсии;
- 4а: при ЧКВ или в течении 48 часов после неё;
- 4б: из-за тромбоза стента или документированный при КГ/аутопсии;
- 4с: при рестенозе после ЧКВ, без тромбоза и других поражений КА;
- 5: при коронарном шунтировании.
1.6 Клиническая картина заболевания
Симптом ишемии миокарда – боль или чувство сжатия/ давления /тяжести/ дискомфорт; иногда иррадиация в левую руку/ плечо/ горло/ нижнюю челюсть/ эпигастрий.
Нетипичные проявления ишемии: потливость, тошнота, боль в животе, одышка, удушье, потеря сознания.
Симптом ИМ – боль дольше 20 мин и сильнее стенокардии, часто в покое и не устранима нитроглицерином/ морфином, иногда волнообразная.
Могут превалировать симптомы осложнений: ОСН, нарушения ритма, остановка кровообращения.
Нетипичные варианты ИМ: астматический, абдоминальный, аритмический, цереброваскулярный, малосимптомный (безболевой).
2. Диагностика
2.1 Жалобы и анамнез – начальная диагностика ИМпST по характеру боли.
2.2 Физикальное обследование – выявление осложнений ИМ.
2.3 Лабораторные исследования крови:
- Динамика сердечного тропонина I или Т – для подтверждения ИМ, не первостепенное значение, не влияет на лечение, выше 99 перцентиля;
- Креатинин, клиренса креатинина и СКФ;
- Гемоглобин, гематокрит, эритроциты и тромбоциты;
- Глюкоза;
- Электролиты: К и Na (min), оптимально – K+, Na, Mg.
2.4 Инструментальная диагностика
- ЭКГ в покое в 12 отведениях: при неинформативной или ИМ задний/нижний + V7–V9и V3R–V4R; при стойких симптомах повторно через 15–30 мин или мониторинг смещений ST;
- ЭхоКГ – в первые сутки госпитализации;
- КГ – для решения вопроса о ЧКВ;
- МРТ сердца – предпочтительна при ОКCпST;
- Сцинтиграфия миокарда с 99mTc-пирофосфатом в покое – при неинформативной ЭКГ;
- СКТ – для диффдиагностики.
2.5 Иные диагностические исследования: стратификация риска неблагоприятного исхода по шкалам не рекомендуется.
3. Лечение
3.1. Реперфузионное лечение
3.1.1 Реперфузия
Первичное ЧКВ предпочтительно при ИМпST
КГ с намерением ЧКВ – при полной регрессии симптомов и нормализации ST без реперфузии ИМ.
3.1.2 Первичное ЧКВ:
- от диагноза до введения проводника в КА – менее 120 минут; менее 60 минут в спецЛПУ; менее 90 минут при переводе из другого ЛПУ;
- без временных ограничений при противопоказаниях к ТЛТ;
- предпочтительней ТЛТ при кардиогенном шоке или тяжелой СН;
- лучше баллонной ангиопластики при повторной реваскуляризации.
3.1.3 Тромболитическая терапия:
- без противопоказаний при ИМпST
- предпочтительны фибринспецифичные тромболитики;
- через 12–24 часа после начала ИМпST при невозможности ЧКВ и трансмуральной ишемии;
- незамедлительный перевод в спецЛПУ для ЧКВ всех получающих тромболитик.
Практические аспекты ТЛТ:
- при безуспешной ТЛТ – срочное спасающее ЧКВ;
- после успешной ТЛТ – КГ с намерением ЧКВ при рецидиве ишемии или реокклюзии; при острой недостаточности ЛЖ, гемодинамической или электрической нестабильности.
3.1.4 Коронарное шунтирование:
- не основной способ реперфузии;
- после кардиохирургических операций, осложнениях ЧКВ;
- неотложное КШ при невозможности ЧКВ;
- срок операции определяется геморрагической безопасностью (отменой антиагреганта).
3.1.5 Антитромботическое сопровождение реперфузии
Вне зависимости от стратегии реперфузии: всем АСК + парентеральный антикоагулянт или блокатор P2Y12-рецепторов тромбоцитов.
Сопровождение ТЛТ:
- Антиагреганты: АСК + клопидогрел; нельзя тикагрелор, прасугрел, блокаторы ГПРIIb/IIIa.
- Антикоагулянты: эноксапарин; фондапаринукс при тромбоцитопении; НФГ во время ТЛТ.
Сопровождение первичного ЧКВ
- Антиагреганты: АСК + тикагрелор/праcугрел/клопидогрел или монотерапия при противопоказаниях к АСК. Блокаторы ГПР IIb/IIIa – аварийное ЧКВ при ТЭО.
- Антикоагулянты только во время ЧКВ: НФГ в/в болюс при исходном лечении фондапаринуксом натрия; эноксапарин; бивалирудин при угрозе тромбоцитопении/ кровотечения.
3.2. Медикаментозное лечение
3.2.1 Обезболивание – 10 мг морфина в/в при сохранении боли после нитроглицерина.
3.2.2 Коррекция гипоксемии – оксигенотерапия 2–8 л/мин при SaO2 <90% или PaO2
3.2.3 Нитраты для симптоматического лечения продолжающейся ишемии миокарда, АГ, СН.
3.2.4 Бета-адреноблокаторы:
- в/в при сохраняющейся ишемии с высоким АД, тахикардии без ОСН.
- перорально всем без противопоказаний в первые 24 часа от начала болезни.
3.2.5 Блокаторы кальциевых каналов рутинно не рекомендуются, иногда верапамил при невозможности бета-АБ.
3.2.6 ИАПФ и БРА:
- всем с ИМпST в первые 24 часа, при непереносимости ИАПФ – БРА (валсартан с 20 мг/сут до 160 2раза/сутки);
- при ХСН и ФВ ЛЖ <35% замена ИАПФ (или БРА) на сакубитрил/ валсартан;
- при СН с ФВ ЛЖ ≤40% + СД дополнительно эплеренон.
3.2.7 Липидснижающая терапия:
- ингибитор ГМГ-КоА-редуктазы (аторвастатин 40–80 мг или розувастатин 20–40 мг);
- при высоком ХС ЛПН дополнительно эзетимиб;
- блокатор пропротеиновой конвертазы субтилизин-кексинового типа 9 (алирокумаб или эволокумаб) дополнительно при недостаточной эффективности комбинации, при непереносимости статинов или сразу без приёма эзетимиба при ХС ЛПН >2,5ммоль/л.
3.2.8 Антитромботическая терапия
3.2.8.1. Антиагреганты:
- всем без противопоказаний АСК в начальная 150–325 мг/сут.; поддержка 75–100 мг/сут.;
- дополнить 12 мес. блокатор Р2Y12-рецептора тромбоцитов без высокого риска кровотечений;
- после ЧКВ 12 мес. к АСК + тикагрелор 180 мг, поддержка 90 мг 2 раза/ сут.;
- при стентировании 12 мес. к АСК + прасугрел 60 мг, поддержка 10 мг, при невозможности папрасугрела (тикагрелора) + клопидогрел 300–600 мг, поддержка 75 мг;
- в некоторых случаях для снижения риска кровотечений через 12 месяцев переход с прасугрела или тикагрелора на клопидогрел.
Длительность ДАТТ:
- без высокого риска кровотечений 12 мес., при высоком риске – до 12 мес.;
- дольше 12 мес. после стентирования при низком риске кровотечений и высоком коронарном;
- без кровотечения после 12 мес. ещё 36 месяцев с уменьшением тикагрелора до 60 мг 2 раза/сут.;
- для защиты ЖКТ – ингибиторы протонного насоса.
Блокаторы ГПР IIb/IIIa при ИМпST – терапия спасения при тромбозах.
3.2.8.2. Антикоагулянты:
- максимально до 8 суток или до успешного завершения ЧКВ;
- при высоком риске ишемии и низком кровотечений после лечения ИМ к АСК + клопидогрел рекомендуется ривароксабан 2,5 мг 2 раза/сутки на 12 мес.;
- при сохраняющемся высоком коронарным риске АСК + ривароксабан 2,5мг 2 раза/день на неопределенно долгое время.
3.2.8.3. Длительная антитромботическая терапия
После стентирования:
- тройная антитромботическая терапия 1–7 дней, с последующей отменой АСК;
- двойная антитромботическая терапия до 12 месяцев, далее отменяется клопидогрел;
- антикоагулянт + клопидогрел при риске кровотечений, превосходящем риск коронарных осложнений.
При ИМпST и ФП:
- ПОАК, но не антагонисты витамина К (АСК);
- апиксабан 5 мг 2 раза/день; дабигатрана этексилат 150 мг или 110 мг 2 раза/сутки; ривароксабан 15 мг/сутки.
3.2.9 Иное медикаментозное лечение:
- При глюкозе выше 10 ммоль/л – сахароснижающие средства.
- С/без СД не рекомендуется глюкозо-инсулиновая и глюкозо-инсулиново-калиевая смесь.
- НПВС (кроме АСК) не рекомендуются.
3.3. Осложнения инфаркта миокарда с подъемом ST и их лечение
Дисфункция миокарда – срочно ЭхоКГ.
Сердечная недостаточность. Острая левожелудочковая недостаточность. Отек легких:
- повторно ЭхоКГ; постоянный мониторинг ЧСС, АД, диуреза, SaO2.
- оксигенотерапия до SaO2>95%; при SaO2 >90% + тахипноэ >25/мин – неинвазивная ИВЛ, при ДН – интубация и ИВЛ;
- в/в фуросемид 40 мг при альвеолярном отеке легких, задержке жидкости, почечной недостаточности;
- в/в морфин при отеке легких;
- в/в инфузия нитратов при СН с САД >90 мм рт. ст.;
- ИАПФ при ФВ ЛЖ <40% гипотонии, гиповолемии и выраженной почечной недостаточности, без выраженной почечной недостаточности и гиперкалиемии – альдостерона антагонисты.
Кардиогенный шок истинный:
- срочно ЭхоКГ; инвазивный мониторинг АД и центральной гемодинамики;
- скорейшая реваскуляризация миокарда, при невозможности ЧКВ – ТЛТ;
- при механических осложнениях ИМ до операции – внутриаортальная баллонная контрпульсация;
- инотропные и/или адрено- и допамин-стимуляторы при гемодинамической нестабильности;
- при выраженной артериальной гипотонии – в/в инфузия норэпинефрина;
- при неэффективности диуретиков – ультрафильтрация крови;
- при возможности – устройства для поддержки кровообращения и/или ЭКМО.
Кардиогенный шок гиповолемический:
- контроль показателей центральной гемодинамик, ЭхоКГ;
- 0,9% NaCl в/в 200–250 мл за 5–10 мин., при сохранении гипотонии – повторно, при недостаточной эффективности параллельно адрено- и допамин-стимуляторы (допамин или добутамин).
Наджелудочковые аритмии
Тахисистолическая ФП:
- без ОСН и без гипотонии – бета-АБ в/в, п/о;
- ОСН без тяжелой гипотонии – амиодарон 5 мг/кг в/в за 10–60 мин., но не более 300 мг, при необходимости каждые 10–15 мин 150 мг или инфузия 1000 мг/сут;
- ОСН с гипотонией –дигоксин в/в;
- при неадекватном контроле ЧСС с ОСН и гемодинамической нестабильности – немедленная электрическая кардиоверсия + амиодарон в/в.
Пароксизмальная наджелудочковая тахикардия или атриовентрикулярно-узловая тахикардия:
- при высокой частоте – кардиоверсия (25–50 Дж) или бета-АБ в/в, верапамил или дилтиазем.
Желудочковые аритмии гемодинамически значимые – немедленная электрическая кардиоверсии или дефибрилляции; рецидивирующие – трансвенозная желудочковая сверхчастая стимуляция.
Рецидивирующая ФЖ/ЖТ – экстренная реваскуляризация.
Синусовая брадикардия и АВ-блокада гемодинамически значимые – при неэффективности в/в эпинефрина, атропина проводится эндокардиальная кардиостимуляция.
Механические осложнения ИМ
- Разрыв свободной стенки ЛЖ: немедленная катетеризация перикарда с экстренной операцией.
- Разрыв межжелудочковой перегородки/Острая митральная регургитация: операция, перед ней внутриаортальная баллонная контрпульсация или другие механические средства вспомогательного кровообращения.
- Перикардит: АСК 500–1000 мг каждые 6–8 ч. 2–3 дня/несколько недель со снижением на 250–500 мг/нед; дополнительно колхицин 2 мг, далее 0,5 мг 2 раза/день 3 мес.
- Острая аневризма ЛЖ и тромбоз ЛЖ: антагонист витамина К на 6 месяцев.
ИМ правого желудочка: при гипотонии – введение плазмоэкспандеров (физраствор), в более тяжелой ситуации – адрено- и допамин-стимуляторы.
4. Реабилитация не менее 8–12 недель: БИТ, отделение реабилитации и амбулаторно.
- Дозированные физические нагрузки: 3 раз в неделю, оптимально — ежедневно, 30 минут с непрерывным/прерывистым контролем ЧСС и АД.
- Для выбора уровня дозированных нагрузок – стресс-тест (велоэргометрия или ЭКГ с другой физической нагрузкой) или кардиопульмональный нагрузочный тест.
5. Профилактика
5.1 Профилактика
- полный отказ от курения, здоровое питание, нормализация массы тела;
- контроль и поддержание АД и уровня глюкозы;
- психологическое консультирование;
- фиксированные комбинации препаратов для приверженности;
- ежегодная вакцинация против гриппа;
- при ФВ ЛЖ <35% с CН имплантация кардиовертера-дефибриллятора.
5.2. Диспансерное наблюдение для профилактики и коррекции терапии
- Показания для экстренной госпитализации: подозрение на ОКС(ИМ)пST.
- Показания к выписке: индивидуальные; через 48–96 часов после ЧКВ при отсутствии осложнений, организации ранней реабилитации и адекватного наблюдения.
Источник
