Инфаркт миокарда кфк это
Лабораторная диагностика инфаркта миокарда. Креатинфосфокиназа (КФК) при инфаркте миокардаОбщий анализ крови. При инфаркте миокарда отмечается лейкоцитоз, который наиболее выражен через 2—4 дня от начала развития коронарной катастрофы. Количество лейкоцитов в 1 мм3 увеличивается обычно до 12 000—15 000, иногда до 20 000, к нормальному уровню возвращается через неделю от начала развития инфаркта миокарда (В. J. Gersh, I. P. Clements, 1996). Отмечается сдвиг формулы влево с увеличением количества полинуклеаров. Как отмечают авторы, речь идёт только о тех случаях, когда отсутствует другой патологический процесс, вызывающий лимфоцитопению. Определение активности креатинфосфокиназы (КФК) и её МВ-фракции в плазме крови было и остаётся надёжным методом лабораторной диагностики поражения сердечной мышцы у больных инфарктом миокарда. Некроз порядка 0,1 г миокарда можно определить, измеряя МВ-фракцию КФК в динамике (при поступлении, а затем с интервалом в 4—8 ч в течение 24 ч). Известны три изофермента креатинфосфокиназы: изофермент ММ содержится преимущественно в скелетных мышцах, ВВ (“би-би”) — в мозге и почках, MB (“эм-би”) — в сердце. Подъём в крови MB-КФК наблюдается при инфаркте раньше, чем общей КФК. Сейчас в клинике также активно изучается роль под фракций MB-КФК, в частности соотношения между МВ2 и МВР в ранней диагностике инфаркта миокарда (самые первые часы развития коронарной катастрофы). Так как концентрация кардиоспецифических тропонинов может оставаться повышенной спустя несколько суток (до 2 недель) от развития коронарной катастрофы, их определение не может полностью “вытеснить” анализ активности в крови КФК и её МВ-фракции, которые помогают определить “свежесть” инфаркта. При успешной реперфузии активность КФК нарастает быстрее с достижением раннего пика (до 24 ч от начала развития инфаркта миокарда), чем при сохраняющейся закупорке венечной артерии. Следует заметить, что динамика общей активности КФК в плазме крови не столько помогает в ранней диагностике инфаркта миокарда, сколько позволяет косвенно судить о величине поражения мышцы сердца. Напомним, что содержащийся в миокарде МВ-изофермент КФК присутствует в небольшом количестве также и в скелетных мышцах, тонком кишечнике, лёгких, диафрагме, матке и простате. Поэтому содержание в крови МВ-фракции КФК может повышаться при целом ряде состояний в отсутствие инфаркта миокарда. Например, при бронхиальной астме, гипервентиляции лёгких, тромбоэмболии гочной артерии, остром либо хроническом поражении мышечного аппарата (вклю внутримышечные инъекции, физические перегрузки, тремор при алкогольной стиненции, судороги, рабдомиолиз на фоне приёма таких гиполипидемических препаратов, как ингибиторы ГМГ-КоА-редуктазы), во время и после родов, при почечной недостаточности, гипотиреозе и других состояниях. Это может приводить к ложноположительной диагностике коронарной катастрофы. Не следует забывать и о возможном кардиогенном подъёме МВ-фракции КФК, не связанном с инфарктом миокарда. Например, при дефибрилляции, закрытой травме сердца (удар о руль при автокатастрофе), операции на сердце, миокардите, перикардите. Поэтому лабораторные данные надо всегда рассматривать с учётом клиники.
Видео урок изменений в анализе крови при инфаркте миокардаПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Аспартатаминотрансфераза и лактатдегидрогеназа при инфаркте миокарда. Миоглобин и тропонины при коронарном синдроме” Оглавление темы “Причины и диагностика инфаркта миокарда”: |
Источник
25 января 20191654,6 тыс.
Что это за вещество
Сокращенное название креатинфосфокиназы — КФК, что это такое? Выявление показателей данного вещества позволяет обнаружить не только острые, но и стертые формы заболеваний. КФК — это фермент-катализатор многих важных биохимических изменений. По-другому он еще называется креатинкиназой, сокращенно КК.
Что такое КФК и где фермент можно обнаружить? Молекула данного фермента в своем составе имеет два димера: В и М. Они формируют изоферменты, которые локализуются в разных органах:
- ММ — накапливается в мышцах скелета
- ВВ — накапливается в мозге
- МВ — локализуется в миокарде и сыворотке
Общая активность КФК в анализе крови представляет собой совокупную активность изоэнзимов, которые поступают из мышц скелета и сердца. Именно содержание данного фермента в крови говорит о повреждении мышечной ткани.
Исследование показателей позволяет узнать характер и особенности возникшего нарушения.
Развитие инфаркта сердечной мышцы характеризуется быстрым увеличением уровня содержания ВМ и КФК в крови в течение первых 6 часов. По истечении 30 часов этот показатель становится нормальным. Обычно заболевание диагностируют при повторном повышении катализатора, когда происходит новый инфаркт и последующее развитие перикардита или миокардита.
Когда назначают анализ на содержание данного фермента
| В каких случаях назначают анализ на КФК? Источник: krov.expert |
Диагностическое значение исследования на содержание МБ КФК имеет при выявлении нарушений работы сердца и функционирования скелетной мышечной ткани. Уровень КФК что же такое? Уровень КФК и его составляющей МВ позволяет врачу судить о первопричине боли в области сердца и степени повреждения ткани. Биохимический анализ крови КФК проводится для подтверждения диагноза о развитии таких состояний, как:
- инфаркт миокарда, когда исследуется КФК МВ
- дерматомиозит
- дистрофия мышечной ткани
- наличие воспаления
- полимиозит
- вирусный миозит
- травмы мышечной ткани
- послеоперационное восстановение
- гиперметаболизм скелетных мышц
- черепно-мозговыая травма
- нарушение работы сосудов головного мозга, о чем говорят показатели ВВ
- инсультное состояние
- ревмокардит
- патологии сердцебиения при возникновении сердечной недостаточности
- нарушение функционирования миокарда при недостаточном поступлении кислорода, в связи с чем будет изменение величин МВ
- чрезмерная нагрузка на мышечную ткань при занятиях спортом
- инъекции различных лекарств в мышечную сердечную ткань
- отравление ядовитыми препаратами против грызунов
- изменение кровообращения и питания, которое приводит к развитию некроза, характерно для лежачих пациентов
- спазм мышц скелета
- отравление алкоголем
- нарушения в виде эпилепсии, маниакально-депрессивного синдрома, шизофрении
- подверженность радиоактивному излучению с последующим развитием острой форы лучевой болезни
- заболевания щитовидный железы, сопровождающиеся снижением уровня выделяемых ею гормонов
- раковые опухоли в различных органах
Проведение исследования
Анализ крови на КФК осуществляется утром до первого приема пищи. Биологический материал берут из вены локтевого сгиба. В лаборатории, куда отправляют кровь, проводится расшифровка. Для этого жидкость разделяют на две части: плазму и фракцию с содержанием клеток. Показатели КФК фермента записывают в единицах активности фермента (сокращенно Ед.) на 1 литр сыворотки.
В некоторых случаях показана повторно сделать анализ с целью подтверждения диагноза и контроля лечения. Дополнительный анализ на КФК проводится обычно через два дня.
Оптимальные показатели
| Оптимальные показатели КФК. Источник: proanalizy.com |
Показатели КФК в норме зависят от нескольких факторов: половой принадлежности, возрастной категории, расы. В среднем норма в крови у взрослых колеблется в пределах от 20 до 200 Ед/л. КФК повышен незначительно в ситуации, когда ребенок интенсивно растет. Расшифровка средних показателей — КФК нормы в таблице:
У детей уровень фермента значительно выше, что обусловлено активностью нервных и мышечных тканей.
Изменение показателей фермента в сторону понижения
Креатинкиназа в крови может не только повышается, но и понижается. Наиболее частые причины:
- в крови у женщин при вынашивании ребенка
- развитии гипертиреоза
- циррозе печени
- употреблении аспирина или витамина С, которые оказывают изменяющее действие на кровь и ее показатели
Кфк анализ на которую бывает ошибочным, в таких случаях необходимо исследовать повторно. Биохимия крови проводится после того, как ликвидированы все факторы, приводящие к изменению креатинфосфокиназы КФК. Это касается приема некоторых лекарств и усиленной физической активности. Если после устранения этих причин анализ креатинфосфокиназы в крови показывает отклонения, следует искать патологию.
Особенности терапевтического воздействия
Восстановление показателей фермента требует проведения лечебных мероприятий, которые будут зависеть от конкретного заболевания. Помимо этого, существуют основные принципы, соблюдение которых необходимо:
- Если КК в крови повышена, что свидетельствует об изменениях в работе миокарда, врач назначает полный физический покой. Противопоказаны занятия спортом и просто чрезмерная активность
- Внимательное составление меню. Оно должно содержать блюда, которые снижают количество липидов в организме. Полезно употребление чеснока, цитрусовых. Зеленый чай помогает снизит уровень КФК
- Отказ от вредных привычек. Это позволит вернуть потерянное здоровье, восстановить иммунитет
О том, что такое креатинфосфокиназа, человек узнает при развитии соответствующих заболеваний. Кровь, изменение ее показателей является главным индикатором, на основе исследования которого выставляют диагноз. Патологии работы сердца требуют обязательного обращения к врачу и проведения серьезных обследований. Случаи, когда выявляется высокий уровень фермента, говорят о наличии серьезных нарушений в функционировании органов. Своевременная медицинская помощь позволит избежать осложнений и вернуть прежнее качество жизни.
Источник
Инфаркт миокарда – очень грозное заболевание, как не крути. Даже малосимптомные проявления, которые практически не беспокоили, дадут о себе знать в будущем. Поэтому так много сил и времени уделяется максимально ранней диагностике этого недуга.
Источник картинки: pixabay.com
Инфаркт миокарда – это острый коронарный синдром, который возникает из-за внезапного и полного прекращения кровотока в коронарной артерии в связи с тромбозом и с последующим развитием очагов ишемического некроза в сердечной стенке.
В США показатель догоспитальной смертности составляет около 50% всех случаев острого ИМ, а практически все случаи первичной фибрилляции желудочков происходят в первые 4 часа после начала инфаркта миокарда. Думаю вы и сами понимаете, насколько это опасное заболевание и насколько важно быстро его диагностировать.
Диагностические методы
Чтобы врачу определить, что перед ним именно инфаркт миокарда, нужно сопоставить три важных показателя: клиническую картину, изменения на ЭКГ, повышение маркеров в крови.
Если говорить о клинической картине (затяжная, более 20 минут, ангиозная боль, которая не снимается нитроглицерином), то её трактовка достаточно субьективна, и некоторые врачи могут не обратить на неё внимание, либо не иметь достаточных знаний чтобы распознать, к примеру, атипичные клинические проявления.
Типы боли при инфаркте миокарда. Источник: Внутренняя медицина за Неттером.
Всё вышесказанное можно отнести и к ЭКГ (электрокардиография), которая, хоть и способна показать изменения, обладает довольно существенным минусом – необходимостью в интерпретации, из-за чего субьективность расшифровки, а, следовательно, возможная неквалифицированность медика сыграет злую шутку с больным.
Вид инфаркта на ЭКГ. Отчётливо видна элевация сегмента ST в отведенияз V1-V5, avR, avL. Если хотите понять, что видно на ленте – добро пожаловать в мою статью про ЭКГ на канале.. Источник картинки – Я.Картинки
Вот тут мы и подходим к третьему пункту диагностики инфаркта и, по совместительству, темой нашего сегодняшнего разговора – сердечным маркерам. Давайте разбираться, что это.
Маркеры инфаркта миокарда
Что же такое биохимические маркеры заболевания? Это специфические вещества, наличие в крови которых в норме минимально, либо отсутствует вовсе. Их повышение сигнализирует о том, что в организме случился сбой, и повредился именно тот орган, с которым конкретный маркер ассоциирован. Для всего организма существуют самые различные маркеры (тот же альфа-фетопротеин как онкомаркер рака печени, аминотрансферазы как маркеры повреждения почек, печени, поджелудочной железы, сердца(в меньшей степени). Все они повышаются при тех или иных патологиях.
Конкретно для сердца существуют четыре основных маркера: миоглобин, сердечные тропонины, КФК-МВ, ЛДГ. Остановимся на каждом из них.
Миоглобин
Миоглобин – это белок, который транспортирует кислород в скелетные мышцы и миокард. При повреждении мышечной ткани концентрация этого белка в крови повышается в 5-10 раз. Поскольку миоглобин содержится не только в сердечных мышцах, он не является специфическим маркером, однако реагирует он одним из первых: уже через час концентрация его в крови значительно вырастает.
Кроме ИМ, миоглобин выявляется при синдроме длительного сдавливания, травмах мышц, после хирургических операций.
Сердечные тропонины
Сердечные тропонины – тропонин I и тропонин Т – обнаруживаются только в сердечной мышце. Это белки, которые так же, как и миоглобин, в норме не обнаруживаются в крови, и высвобождаются при повреждении сердца. Повышение значений происходит несколько позже, чем у миоглобина – через 4-5 часа, и держится повышенным до 10-14 дней.
Креатинфосфокиназа-МВ
Креатинфосфокиназа-МВ (КФК-МВ) – даный маркер повышается в крови спустя 4-8 часов, что немного уступает по скорости тому же миоглобину. Однако он обладает значительным преимуществом перед коллегами – его уровень снижается уже на 3 сутки (вышеописанный тропонин начинает снижаться только с 8-10 дня), что даёт возможность определить повторный инфаркт миокарда в случае его возникновения.
Лактатдегидрогеназа
Лактатдегидрогеназа 1 и 2 (ЛДГ) – это ферменты гликолиза, которые преобладают в сердце (Другие изоформы ЛДГ преобладают в лёгких, поджелудочной железе). Не является специфическим показателем инфаркта, так как изоформы 1 и 2 также находятся в других органах, хоть и в меньшей мере. Имеет самый длительный период выхода в кровь (выявляется только спустя 8-10 часов), и не имеет первоочередную ценность в диагностике инфаркта миокарда, однако в сумме с остальными маркерами всё же используется.
Источник картинки: Передерий, Ткач. Основы внутренней медицины, 2009г.
Суммируя всё вышесказанное, стоит сказать, что ни один из маркеров не лишён недостатков, однако в комплексной диагностике они дают чёткую картину развития инфаркта миокарда.
Спасибо, что читали статью! Подписывайтесь, чтобы получать новую дозу интересных и познавательных статей из мира медицины!
Источник
Лабораторное подтверждение острого инфаркта миокарда основано на выявлении:
•неспецифических показателей тканевого некроза и воспалительной реакции миокарда
•гиперферментемии (входит в классическую триаду признаков острого инфаркта миокарда: болевой синдром; типичные изменения ЭКГ; гиперферментемия)
НЕСПЕЦИФИЧЕСКИЕ ПОКАЗАТЕЛИ ТКАНЕВОГО НЕКРОЗА И ВОСПАЛИТЕЛЬНОЙ РЕАКЦИИ МИОКАРДА
Неспецифическая реакция организма на возникновение острого инфаркта миокарда связана прежде всего с:
•распадом мышечных волокон
•всасыванием продуктов расщепления белков в кровь
•местным асептическим воспалением сердечной мышцы, развивающимся преимущественно в периинфарктной зоне
Основными клинико-лабораторными признаками, отражающими эти процессы, являются (выраженность всех приведенных лабораторных признаков инфаркта миокарда прежде всего зависит от обширности очага поражения, поэтому при небольших по протяженности инфарктах эти изменения могут отсутствовать):
•повышение температуры тела от субфебрильных цифр до 38,5–39°С (выявляются обычно к концу первых суток от начала заболевания и при неосложненном течении инфаркта сохраняются примерно в течение недели)
•лейкоцитоз, не превышающий обычно 12–15 х 109/л (выявляются обычно к концу первых суток от начала заболевания и при неосложненном течении инфаркта сохраняются примерно в течение недели)
•анэозинофилия
•небольшой палочкоядерный сдвиг формулы крови влево
•увеличение СОЭ (увеличивается обычно спустя несколько дней от начала заболевания и может оставаться повышенной на протяжении 2-3 недель и дольше даже при отсутствии осложнений инфаркта миокарда)
Правильная трактовка этих показателей возможна только при сопоставлении с клинической картиной заболевания и данными ЭКГ.
!!! длительное сохранение – более 1 недели – лейкоцитоза или/и умеренной лихорадки у больных острым инфарктом миокарда свидетельствует о возможном развитии осложнений: пневмония, плеврит, перикардит, тромбоэмболия мелких ветвей легочной артерии и др.
ГИПЕРФЕРМЕНТЕМИИЯ
Основной причиной повышения активности и содержания ферментов в сыворотке крови у больных острым инфарктом миокарда является разрушение кардиомиоцитов и выход высвобождающихся клеточных ферментов в кровь.
Наиболее ценным для диагностики острого инфаркта миокарда является определение активности нескольких ферментов в сыворотке крови:
•креатинфосфокиназы (КФК) и особенно ее МВ-фракции (МВ-КФК)
•лактатдегидрогеназы (ЛДГ) и ее изофермента 1 (ЛДГ1)
•аспартатаминотранферазы (АсАТ)
•тропонина
•миоглобина
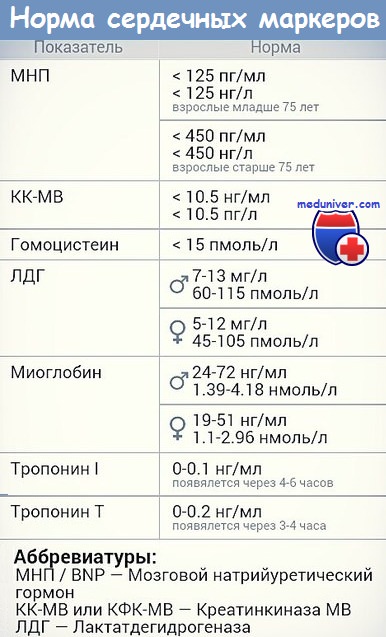
креатинфосфокиназа (КФК) (лабораторная норма 10—110 ME; в единицах Си: 0,60—66 ммоль неорганического фосфора/(ч•л); изоферменты КФК-MB 4—6 % общей КФК)
Специфичным лабораторным тестом острого инфаркта миокарда является определение МВ-фракции КФК (МВ-КФК).
КФК в большом количестве содержится в скелетных мышцах, миокарде, головном мозге и щитовидной железе. Поэтому увеличение активности этого фермента в сыворотке крови возможно не только при остром инфаркте миокарда, но и при целом ряде других клинических ситуаций: при внутримышечных инъекциях; при тяжелой физической нагрузке; после любого хирургического вмешательства; у больных мышечной дистрофией, полимиозитом, миопатией; при повреждениях скелетных мышц, при травмах, судорожном синдроме, длительной иммобилизации; при инсультах и других повреждениях ткани головного мозга; при гипотиреозе; при пароксизмальных тахиаритмиях; при миокардите; при тромбоэмболии легочной артерии; после проведения коронароангиографии; после электроимпульсной терапии (кардиоверсии) и т. д.
Повышение активности МВ-фракции КФК, содержащейся преимущественно в миокарде, специфично для повреждения сердечной мышцы, в первую очередь, для острого инфаркта миокарда. МВ-фракция КФК не реагирует на повреждение скелетных мышц, головного мозга и щитовидной железы.
!!! следует помнить – любые кардиохирургические вмешательства, включая коронароангиографию, катетеризацию полостей сердца и электроимпульсную терапию, как правило, сопровождаются кратковременным подъемом активности МВ-фракции КФК; в литературе имеются также указания на возможность повышения уровня МВ-КФК при тяжелой пароксизмальной тахиаритмии, миокардитах и длительных приступах стенокардии покоя, расцениваемых как проявление нестабильной стенокардии
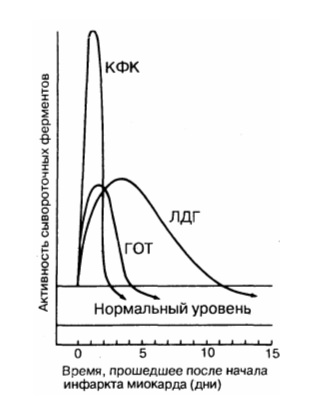
Динамика МВ-КФК при остром инфаркте миокарда:
•через 3–4 часа ее активность начинает возрастать
•через 10–12 часов достигает максимума
•через 48 часов от начала ангинозного приступа возвращается к исходным цифрам
Степень повышения активности МВ-КФК в крови в целом хорошо коррелирует с размером инфаркта миокарда – чем больше объем поражения сердечной мышцы, тем выше активность МВ-КФК.
Динамика КФК при остром инфаркте миокарда:
•к концу первых суток уровень фермента в 3–20 раз превышает норму
•через 3–4 суток от начала заболевания возвращается к исходным значениям
!!! следует помнить – в ряде случаев при обширных инфарктах миокарда вымывание ферментов в общий кровоток замедлено, поэтому абсолютное значение активности МВ-КФК и скорость его достижения могут оказаться меньше, чем при обычном вымывании фермента, хотя и в том, и в другом случае площадь под кривой «концентрация-время» остается одинаковой
лактатдегидрогеназа (ЛДГ) (лабораторная норма – оптический тест до 460 ME (37°) или до 7668 нмоль/(с.л); по реакции с 2,4-динитрофенилгидразином (метод Севела — Товарека) при 37° в норме составляет 220—1100 нмоль/(с.л), или 0.8—4,0 мкмоль/(ч.мл); относительное содержание изоферментов ЛДГ устанавливают методом электрофоретического разделения фермента на пленках из ацетата целлюлозы при рН 8,6; окраску производят формазаном. Изофермент ЛДГ1 обладает наибольшей электрофоретической подвижностью)
Активность ЛДГ при остром инфаркте миокарда нарастает медленнее, чем КФК и МВ-КФК, и дольше остается повышенной.
Динамика ЛДГ при остром инфаркте миокарда:
•через 2–3 суток от начала инфаркта наступает пик активности
•к 8–14 суткам возвращение к исходному уровню
!!! следует помнить – активность общей ЛДГ повышается также при заболеваниях печени, шоке, застойной недостаточности кровообращения, гемолизе эритроцитов и мегалобластной анемии, тромбоэмболии легочной артерии, миокардите, воспалении любой локализации, коронароангиографии, электроимпульсной терапии, тяжелой физической нагрузке и т. д.
Иизофермент ЛДГ1 более специфичен для поражений сердца, хотя он также присутствует не только в мышце сердца, но и в других органах и тканях, включая эритроциты.
аспартатаминотранфераза (АсАТ) (лабораторная норма 8—40 ед.; в единицах СИ: 0,1—0,45 ммоль/(ч•л))
Динамика АсАТ при остром инфаркте миокарда:
•через 24–36 часа от начала инфаркта относительно быстро наступает пик повышения активности
•через 4–7 суток концентрация АсАТ возвращается к исходному уровню
Изменение активности АсАТ неспецифично для острого инфаркта миокарда: уровень АсАТ вместе с активностью АлАТ повышается при многих патологических состояниях, в том числе при заболеваниях печени.
!!! следует помнить
•при поражениях паренхимы печени в большей степени возрастает активность АлАТ, а при заболеваниях сердца в большей степени возрастает активность АсАТ
•при инфаркте миокарда отношение АсАТ/АлАТ (коэффициент Ритиса) больше 1,33, а при заболеваниях печени отношение АсАТ/АлАТ меньше 1,33
тропонин (в норме содержание Тропонина I менее 0,07 нг/мл; в крови здоровых людей даже после чрезмерной физической нагрузки уровень тропонина Т не превышает 0,2 – 0,5 нг/мл)
Тропонин представляет собой универсальную для поперечно-полосатой мускулатуры структуру белковой природы, локализующуюся на тонких миофиламентах сократительного аппарата миокардиоцита.
Сам тропониновый комплекс состоит из трех компонентов:
•тропонина С – ответственный за связывание кальция
•тропонина Т – предназначен для связывания тропомиозина
•тропонина I – предназначен для ингибирования этих процессов выше указанных двух процессов
!!! тропонин Т и I существуют в специфичных для миокарда изоформах, отличающихся от изоформ скелетных мышц, чем и обусловливается их абсолютная кардиоспецифичность
Динамика тропонинов при остром инфаркте миокарда:
•спустя 4 – 5 часов после гибели кардиомиоцитов вследствие развития необратимых некротических изменений тропонин поступает в периферический кровоток и определяются в венозной крови
•в первые 12 – 24 часа от момента возникновения острого инфаркта миокарда достигается пик концентрации
Кардиальные изоформы тропонина длительно сохраняют свое присутствие в периферической крови:
•тропонин I определяется на протяжении 5 – 7 дней
•тропонин Т определяется до 14 дней
Присутствие этих изоформ тропонина в крови больного обнаруживается при помощи иммуноферментного анализа с использованием специфических антител.
!!! следует помнить – тропонины не являются ранними биомаркерами острого инфаркта миокарда, поэтому у рано обратившихся больных с подозрением на острый коронарный синдром при отрицательном первичном результате необходимо повторное, по прошествии 6 – 12 часов после болевого приступа, определение содержания тропонинов в периферической крови; в этой ситуации даже незначительное повышение уровня тропонинов свидетельствует о дополнительном риске для больного, поскольку доказано существование четкой корреляции уровнем возрастания тропонина в крови и размером зоны поражения миокарда
Многочисленными наблюдениями было показано, что повышенный уровень тропонина в крови больных с острым коронарным синдромом может рассматриваться как достоверный показатель наличия у пациента острого инфаркта миокарда. В то же время низкий уровень тропонина у этой категории больных свидетельствует в пользу постановки более мягкого диагноза нестабильной стенокардии.
При нормальном состоянии сердечно-сосудистой системы тропонин не должен определяться в периферическом кровотоке. Его появление – тревожный сигнал о произошедшем некротическом повреждении ткани миокарда. В таком случае патологическим будет являться любой уровень тропонина, превышающий 99 перцентиль значений, полученных для нормальных показателей контрольной группы.
Таким образом, методика лабораторного определения уровня содержания тропонина в крови обеспечивает широкий спектр уникальных возможностей:
•для точной и достоверной диагностики острого инфаркта миокарда, в частности – для установления диагноза в поздние сроки (до двух недель от начала заболевания);
•для проведения достаточно надежной дифференциальной диагностики между такими проявлениями острого коронарного синдрома, как инфаркт миокарда и нестабильная стенокардия
•для ориентировочного суждения об объеме некротических изменений миокарда и обширности инфарктной зоны
•для предварительного распределения больных по группам кардиального риска, исходя из оценки ближайшего и отдаленного прогнозов заболевания
•для установления эффективности проводимой реперфузии в остром периоде инфаркта миокарда
Лабораторно-диагностический приоритет определения тропонина в крови не умаляет значимости исследования некоторых других биомаркеров. В частности, при недоступности исследования кардиальных изоформ тропонина лучшей альтернативой этому диагностическому методу является количественное определение изофермента МВ-КФК, а при необходимости ранней лабораторной диагностики острого инфаркта миокарда может также исследоваться динамика изменений уровня миоглобина.
На заметку: для диагностики острого инфаркта миокарда довольно широко использовалось определение в крови концентрации миоглобина. Миоглобин – это белок, осуществляющий внутриклеточный транспорт кислорода. Он содержится и в миокарде, и в скелетной мускулатуре, т.е. его специфичность для диагностики острого инфаркта примерно такая же, как КФК, но ниже, чем МВ-КФК. Также, как КФК, уровень миоглобина мо¬жет повышаться в 2 – 3 раза после внутримышечных инъекций, и диагно-стически значимым обычно считают повышение в 10 и более раз. Подъем уровня миоглобина в крови начинается даже раньше, чем повышение активности КФК. Диагностически значимый уровень зачастую достигается уже через 4 часа и в подавляющем большинстве случаев наблюдается че¬рез 6 часов после болевого приступа. Однако держится высокая концентрация миоглобина в крови очень недолго – всего несколько часов. Маленькая молекулярная масса, гораздо меньшая, чем у КФК и других ферментов, позволяет миоглобину легко проходить через клубочковую мембрану, что приводит к быстрому падению его концентрации в плазме. Поэтому нормальные результаты определения уровня миоглобина в крови отнюдь не исключают острого инфаркта миокарда. Достаточно просто, особенно если не повторять анализ каждые 2 – 3 часа, пропустить пик его концентрации. В этом диагностическая ценность определения миоглобина значительно уступает измерению активности КФК. Не удалось, в отличие от КФК, выявить и взаимосвязь между степенью повышения концентрации миоглобина и размерами инфаркта миокарда. Таким образом, определение уровня миоглобина в крови по своей диагностической значимости уступает анализам, выявляющим активность КФК, а тем более МВ-КФК. Единственно, когда можно отдать предпочтение измерению кон-центрации миоглобина, это случаи поступления больных в стационар менее чем через 6 – 8 часов после начала болевого приступа. Но и этот вопрос нуждается в дальнейшем изучении. Зато уже сейчас, вероятно, можно сделать заключение о нецелесообразности измерения концентрации миоглобина в моче, так как показано, что при высокой концентрационной способности почек его концентрация в моче может быть высокой и у абсолютно здоровых людей.
______________________________________________________________________________
ПРИНЦИПЫ ФЕРМЕНТАТИВНОЙ ДИАГНОСТИКИ ОСТРОГО ИНФАРКТА МИОКАРДА
•у пациентов, поступивших в течение первых 24 часов после ангинозного приступа, производится определение активности КФК в крови – это следует делать даже в тех случаях, когда по клиническим и электрокардиографическим данным диагноз инфаркта миокарда не вызывает сомнения, так как степень повышения активности КФК информирует врача о размерах инфаркта миокарда и прогнозе
•если активность КФК находится в пределах нормы или повышена незначительно (в 2 – 3 раза), либо у пациента имеются явные признаки поражения скелетной мускулатуры или головного мозга, то для уточнения диагноза показано определение активности МВ-КФК
•нормальные величины активности КФК и МВ-КФК, полученные при однократном заборе крови в момент поступления больного в клинику, недостаточны для исключения диагноза острого инфаркта миокарда. Анализ необходимо повторить хотя бы еще 2 раза через 12 и 24 часа.
•если больной поступил более чем через 24 часа после ангинозного приступа, но меньше чем через 2 недели, и уровень КФК и МВ-КФК нормальный, то целесообразно определить активность ЛДГ в крови, а еще лучше измерить отношение активности ЛДГ1 и ЛДГ 2, АсАТ вместе с АлАТ и расчетом коэффициента Ритиса
•если ангинозные боли повторяются у больного после госпитализации, то рекомендуется измерять КФК и МВ-КФК сразу после приступа и через 12 и 24 часа
•миоглобин в крови целесообразно определять только в первые часы после болевого приступа, повышение его уровня в 10 раз и больше указывает на некроз мышечных клеток, однако нормальный уровень миоглобина отнюдь не исключает инфаркта
•определение ферментов нецелесообразно у бессимптомных больных с нормальной ЭКГ; диагноз на основании одной только гиперферментемии ставить все равно нельзя – должны быть клинические и (или) электрокардиографические признаки, указывающие на возмож¬ность инфаркта миокарда
•контроль количества лейкоцитов и величины СОЭ необходимо проводить при поступлении пациента и затем не реже 1 раза в неделю, чтобы не пропустить инфекционные или аутоиммунные осложнения острого инфаркта миокарда
•исследование уровня активности КФК и МВ-КФК целесообразно проводить только в течение 1–2 суток от предположительного начала заболевания
•исследование уровня активности АсАТ целесообразно проводить только в течение 4 -7 суток от предположительного начала заболевания
•повышение активности КФК, МВ-КФК, ЛДГ, ЛДГ1, АсАТ не является строго специфичным для острого инфаркта миокарда, хотя при прочих равных условиях активность МВ-КФК отличается более высокой информативностью
•отсутствие гиперферментемии не исключает развития острого инфаркта миокарда
Источник