Инфаркт миокарда инсульт и почечную недостаточность
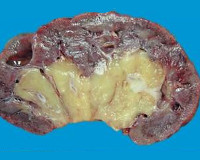
Инфаркт почки – это редкое нефрологическое заболевание, обусловленное эмболией артериальных сосудов органа с последующим некрозом его тканей и нарушением функциональной активности. Симптомы зависят от объема поражения, варьируются от полного отсутствия проявлений до резких болей в пояснице, гематурии, почечной недостаточности, увеличения уровня артериального давления. Диагностика производится на основании данных анамнеза, результатов анализов крови и мочи, УЗДГ сосудов почки, почечной ангиографии. Лечение преимущественно симптоматическое, также включает в себя применение антиагрегантных и антикоагулянтных средств, иногда показано хирургическое вмешательство.
Общие сведения
Инфаркт почки встречается намного реже других ишемических расстройств органов мочевыделительной системы. Данное состояние практически никогда не является изолированным нарушением, а выступает в качестве осложнений других, преимущественно сердечно-сосудистых патологий. Точные статистические данные относительно встречаемости болезни отсутствуют, поскольку определенная доля больных не обращается к специалистам из-за слабой выраженности симптомов.
Заболевание следует дифференцировать с мочекислым инфарктом почек у детей, являющимся одним из этапов адаптации мочевыделительной системы к внеутробному существованию. Из-за особенностей эпидемиологии болезней, способных осложняться инфарктом почки, патология чаще возникает у лиц старшего возраста, страдающих ожирением и обменными нарушениями.

Инфаркт почки
Причины
В подавляющем большинстве случаев состояние имеет ишемический характер и вызывается эмболией магистральных почечных сосудов. Чаще всего эмбол представлен тромботическим сгустком, реже в таком качестве могут выступать фрагменты атеросклеротических бляшек, жировые массы. Картину, схожую с эмболией ветвей почечной артерии, иногда провоцируют артериовенозные фистулы или кровотечения. Таким образом, основной причиной заболевания является наличие в артериальной части большого круга кровообращения эмболов, которые могут образовываться при следующих патологиях:
- Эндокардит. Воспаление внутренней оболочки левого желудочка или предсердия часто осложняется формированием пристеночного тромба. Его фрагменты периодически попадают в большой круг кровообращения и могут закупоривать просвет артерий почек.
- Аритмии и пороки сердца. Различные нарушения сердечного ритма сопровождаются нарушениями гемодинамики внутри полостей сердца, что иногда приводит к тромбообразованию. Схожий механизм возникновения тромбов отмечается при недостаточности митрального клапана или пролапсе его створок.
- Атеросклеротическое поражение. Выраженный атеросклероз аорты или венечных артерий являются одной из наиболее частых причин инфаркта почки. Закупорка сосуда может быть обусловлена как фрагментом собственно атеросклеротической бляшки, так и тромбом, который образовался на ее поверхности. Атеросклероз почечных сосудов может приводить к расслоению их стенок, что также провоцирует закупорку просвета и острую ишемию.
- Узелковый периартериит. Данное состояние неясной этиологии в случае вовлечения в патологический процесс сосудистой сети почек может становиться причиной инфарктов.
- Медицинские манипуляции. Различные диагностические и лечебные манипуляции на органах мочевыделительной системы могут осложняться стенозом сосудов с развитием острой ишемии почечной ткани.
Косвенной причиной патологии иногда является наркотическая зависимость, связанная с частыми внутривенными вливаниями (опиоидная или эфедриновая наркомания). В случае использования нестерильного инструментария развивается специфический эндокардит с образованием многочисленных тромбов. Различные формы инфаркта почки обнаруживаются у 20-30% инъекционных наркоманов. Множественные очаги инфарктов в почечной ткани возникают и при диссеминированном внутрисосудистом свертывании крови (ДВС-синдроме).
Патогенез
Основополагающим звеном патогенеза более чем в 90% случаев инфаркта почки считается образование эмболов, которые вызывают закупорку сосудов органа. В результате нарушается снабжение участка почечной ткани кислородом и питательными веществами. По своей кислородной потребности почки уступают только нервной ткани и миокарду, из-за чего в результате ишемии довольно быстро возникают дистрофические изменения в клетках нефронов. Размер поражения зависит от калибра артериального сосуда, перекрытого эмболом – чем он больше, тем распространеннее зона инфаркта. Характерная форма зоны ишемии – клиновидная или треугольная с вершиной у ворот почки и обращенным к корковому веществу основанием. Это обусловлено особенностями распределения кровеносных сосудов в органе.
После прекращения поступления артериальной крови дистрофия клеток нефронов постепенно нарастает, сменяясь их гибелью и формированием участков некроза. Одновременно возникает раздражение юкстагломерулярного аппарата с образованием больших количеств гормона ангиотензина 2, что приводит к развитию вазоренальной гипертензии и каскаду связанных с этим нарушений (повышается риск инфаркта миокарда или инсульта). Продукты распада некротизированных тканей всасываются в системный кровоток и становятся причиной интоксикации организма, проявляющейся повышением температуры, головными болями, тошнотой. Исходом некроза становится разрастание фиброзной ткани и формирование рубца.
Симптомы инфаркта почки
Клиническая картина заболевания характеризуется различной выраженностью симптомов, которая, прежде всего, зависит от объема ишемизированной и некротизированной ткани почек. При незначительных инфарктах субъективные жалобы отсутствуют, патология выявляется случайно по измененным данным диагностических исследований. В случае более обширных поражений симптоматика становится выраженной, однако большинство проявлений неспецифичны – боль в пояснице, гематурия, уменьшение объема выделяемой мочи.
Болезненные ощущения, возникающие сначала с двух сторон, постепенно смещаются в сторону пораженной почки – двухсторонние инфаркты встречаются крайне редко. Интенсивность болевого синдрома иногда сопоставима с почечной коликой, боль устраняется только приемом сильных наркотических анальгетиков. Степень выраженности гематурии при инфаркте почки также может сильно варьироваться – от микроскопических количеств эритроцитов в моче до ее ярко алой окраски и профузного почечного кровотечения.
Иногда наблюдается реальная почечная колика, обусловленная прохождением кровяного сгустка или кусочка некротизированной ткани по мочевыводящим путям. Проявления почечной недостаточности обычно выражены слабо, особенно при сохраненной функциональной активности второй почки. При тотальном инфаркте возможно токсическое поражение парного органа, что проявляется развитием ОПН – анурией, запахом аммиака изо рта и от кожных покровов больного.
Общие симптомы заболевания сводятся к повышению температуры тела до 38 градусов, явлениям интоксикации (тошноте, рвоте, разбитому состоянию), ознобу. В некоторых случаях из-за нарушенного кровоснабжения почки возникает стимуляция юкстагломерулярного аппарата, провоцирующая рост артериального давления. Вышеперечисленные проявления обычно сочетаются с симптомами основной патологии, которая спровоцировала ишемию и инфаркт почечной ткани. Таковыми могут быть боли в области сердца, нарушения сердечного ритма, признаки циркуляторных расстройств при пороках клапанов (цианоз, повышение давления крови в малом круге кровообращения).
Осложнения
Ранним и наиболее тяжелым осложнением инфаркта почки является развитие острой почечной недостаточности. ОПН наблюдается достаточно редко, поскольку для этого необходимо наличие ряда условий – двухсторонний характер инфаркта либо наличие у больного только одной почки. При тотальной ишемии недостаточность может возникать из-за чрезмерной нагрузки на второй орган или по причине его токсического поражения. В отдаленной перспективе из-за формирования рубцов в пораженной почке снижается ее функциональная активность, что создает предпосылки для возникновения ХПН в будущем. У ряда больных после разрешения инфаркта сохраняется стойкое увеличение артериального давления, обусловленное нарушениями кровообращения в почках.
Диагностика
Определение инфаркта почки осложняется неспецифичностью симптомов, поскольку боли в пояснице, ухудшение общего состояния, гематурия характерны и для иных нефрологических заболеваний. Во многих случаях врачу-нефрологу или урологу требуется кооперация с другими медицинскими специалистами (например, с кардиологом) для уточнения диагноза. Особую важность имеет скорость определения болезни, так как от своевременности лечебных мер зависит ее исход, а при неправильном лечении повышается риск развития осложнений. В числе диагностических мероприятий выделяют следующие группы методов:
- Опрос и общий осмотр. При опросе акцентируют внимание на субъективных симптомах и жалобах больного. Имеет значение выраженность и локализация болезненных ощущений, наличие или отсутствие расстройств мочеиспускания. В анамнезе определяют наличие сердечно-сосудистых, гематологических или иных заболеваний, способных спровоцировать ишемию тканей почки.
- Лабораторные исследования. В общем анализе мочи практически всегда определяется наличие эритроцитов – от выраженной макрогематурии до микроскопических примесей крови, часто возникает протеинурия. При биохимическом исследовании мочи специфическим признаком инфаркта является увеличение уровня лактатдегидрогеназы (ЛДГ), аналогичное повышение наблюдается и в сыворотке крови. У большинства пациентов также обнаруживается незначительный лейкоцитоз, изменяются показатели коагулограммы – последняя выполняется для оценки необходимости использования антикоагулянтов.
- Инструментальные исследования. Обычно при подозрении на инфаркт почки производят ультразвуковую допплерографию (УЗДГ почечных артерий), позволяющую оценить показатели кровотока в основных сосудах органа. Еще больше информации дает селективная контрастная почечная ангиография, по результатам которой выявляется участок ишемизированной ткани, не накапливающей контраст. Как альтернативу последнему исследованию могут назначать МСКТ или МРТ с контрастом и последующим 3Д-моделированием почечной сосудистой сети.
- Эндоскопические исследования. Цистография при данном заболевании производится с целью дифференциальной диагностики. С помощью этого метода исключается вероятность кровотечения из мочевого пузыря (наблюдаемого при опухолях, травмах), уточняется односторонний характер поражения.
Дифференциальную диагностику инфаркта почки проводят с опухолевыми поражениями мочевыводящих путей (чашечно-лоханочной системы, мочеточников, мочевого пузыря и уретры) и кровотечениями из них. Иногда проявления заболевания создают ложную клиническую картину гломерулонефрита – он исключается при подтверждении одностороннего характера процесса и наличии ишемизированного участка тканей. При помощи дополнительных исследований инфаркт почки дифференцируют с почечной коликой при мочекаменной болезни и расслоением стенки брюшной аорты.
Лечение инфаркта почки
Основные цели терапии данного заболевания изменяются в зависимости от этапа патологического процесса. На начальных этапах первоочередной задачей является восстановление адекватного кровотока в органах выделения, что позволяет минимизировать негативные последствия ишемии. В дальнейшем на первый план выступает устранение кровотечения (макрогематурии), явлений общей интоксикации и сохранение функциональности оставшейся части органа. Зачастую для этих целей используют препараты с противоположным действием (например, антикоагулянты и гемостатики), поэтому от специалиста требуется особая осторожность при их назначении. Консервативная терапия инфаркта сводится к использованию следующих лекарственных средств:
- Обезболивающие препараты. Боли могут быть очень интенсивными, в ряде случаев болевой синдром устраняется только мощными наркотическими анальгетиками – морфином, фентанилом и другими.
- Тромболитические средства. К ним относят стрептокиназу и другие препараты данной группы, цель их применения – устранение тромба в сосуде, восстановления адекватного кровотока. Медикаменты используются только на первых этапах заболевания, до развития выраженной гематурии. После начала выделения крови с мочой назначение этих средств строго запрещено.
- Гемостатические препараты. Применяются при выраженной гематурии и профузном почечном кровотечении. Основным лекарственным средством данной группы является этамзилат натрия, введение которого позволяет минимизировать кровопотерю и улучшить прогноз заболевания.
- Антикоагулянты. На любом этапе патологии рекомендуется принимать меры по нормализации работы свертывающей системы крови, с этой целью назначаются антикоагулянты прямого действия (например, гепарин). Схема, дозировки и длительность применения строго индивидуальны, определяются после изучения коагулограммы больного.
- Антиагрегантные средства. Антиагреганты (например, ацетилсалициловая кислота) редко используются в остром периоде заболевания. Их назначают через 1-2 недели после исчезновения гематурии для снижения риска рецидива и отдаленных осложнений. Дозировка и длительность курса лечения определяется с учетом функциональной активности выделительной системы.
В тяжелых случаях (например, тотальный инфаркт почки) проводят хирургическое лечение, которое на начальных стадиях болезни сводится к восстановлению проходимости магистральных артерий и почечного кровотока. При поздней диагностике и развитии некротических изменений в почке по показаниям осуществляют оперативное удаление зоны инфаркта вплоть до нефрэктомии (при наличии у больного второго здорового органа). В числе вспомогательных лечебных мероприятий используют гемодиализ (при почечной недостаточности), назначают диуретические, гипотензивные и другие средства по показаниям.
Прогноз и профилактика
Прогноз инфаркта почки определяется объемом пораженных тканей – обычно страдает относительно небольшой фрагмент органа, после рубцевания это слабо отражается на работе выделительной системы. При ишемии значительной области органа возможно развитие острой или хронической почечной недостаточности, кровотечения и прочих жизнеугрожающих состояний. Существует риск рецидива, особенно при сохранении провоцирующего фактора (эндокардитов, пороков сердца, атеросклероза магистральных сосудов).
Поскольку заболевание часто является осложнением болезней сердечно-сосудистой системы, его профилактика заключается в правильном лечении основной патологии – использовании антиагрегантных средств, антибиотиков при эндокардитах, антихолестеринемических средств в случае атеросклероза.
Источник
Чем отличается инсульт от инфаркта миокарда, и что общего у этих заболеваний?
Инсульт – острое нарушение кровообращения головного мозга, в результате которого лишается питания и отмирает участок мозговой ткани. Говоря об инфаркте, чаще всего имеют в виду поражение сердца, его мышечного компонента – миокарда. Однако этот термин может быть применим и к почкам, кишечнику, легким, а также к головному мозгу – инфарктом мозга иногда называют ишемический инсульт из-за размягчения мозговой ткани в месте поражения. И в том, и в другом случае из-за недостаточного кровообращения развивается острая ишемия, и клетки гибнут.
 Несмотря на все отличия, у инсульта и инфаркта немало общего
Несмотря на все отличия, у инсульта и инфаркта немало общего
Что опаснее, инсульт или инфаркт
Основное отличие инсульта от инфаркта миокарда, если не принимать во внимание локализацию патологии, состоит в характере развивающихся острых сосудистых нарушений. При инсульте они связаны с последующим неврологическим дефицитом, при инфаркте – с сердечной недостаточностью.
И у инсульта, и у инфаркта высока летальность в первые часы после приступа, однако можно сказать, что инфаркт страшнее – часто медицинские работники даже не успевают застать больного в живых. При инсульте в запасе обычно есть 2-3 часа.
Первичная дифференциальная диагностика между двумя острыми заболеваниями проводится по первичной симптоматике – больной инфарктом будет показывать на сердце и держаться за него, поскольку боль во время приступа чрезвычайно интенсивна. Инсульт обычно также характеризуется резкой интенсивной болью, но не сердечной, а головной.
Инсульт обладает большим перечнем отдаленных осложнений, которые понижают качество жизни, а нередко и приводят к инвалидизации пациента. Часто на лечение и восстановление приходится тратить много сил и времени, добиваясь, чтобы мозговые структуры вернули утраченные свои функции, и в этом плане инсульт хуже инфаркта.
И у инсульта, и у инфаркта высока летальность в первые часы после приступа, однако можно сказать, что инфаркт страшнее – часто при обширном трансмуральном инфаркте медицинские работники даже не успевают застать больного в живых. При инсульте в запасе обычно есть немного времени (2-3 часа).
Изменения в шоковом органе, т. е. головном мозге при инсульте могут быть как необратимыми (обычно в том случае, когда медицинская помощь не подоспела вовремя), так и обратимыми. Глубокие некротические изменения в тканях сердечной мышцы необратимы – пораженная часть мышцы утрачена навсегда, а на месте инфаркта останется рубец из соединительной ткани.
Если больной пережил инфаркт, в большинстве случаев он сможет вернуться к нормальной жизни намного быстрее, чем пациент с инсультом, которому требуется длительное время на восстановление.
Еще одно отличие инсульта от инфаркта также в том, что инфаркт повторится с более высокой вероятностью. После инфаркта на всю последующую жизнь развивается сердечная недостаточность, и чем больше область поражения, тем выше стадия недостаточности.
Если кратко, то инфаркт опаснее мгновенной смертью, а инсульт тем, что выше вероятность инвалидизации.
Первая помощь заключается в немедленном вызове бригады скорой помощи, переводе больного в лежачее положение с поворотом головы набок во избежание аспирации рвотных масс. До приезда скорой помощи пациента нельзя оставлять одного.
Что такое инсульт
Инсульт бывает ишемическим и геморрагическим. Инсульт возникает из-за кислородного голодания клеток головного мозга, которые очень требовательны к наличию достаточного количества кислорода. В его отсутствие клетки гибнут, а нейронные связи размыкаются.
В первом случае он вызван блокированием сосуда холестериновой бляшкой, тромбом или эмболом, во втором – с кровоизлиянием в головной мозг. Высвободившаяся кровь оттесняет, сдавливает мозговые структуры, приводит к нарушению их функции, а ишемизировання ткань погибает.
Основные причины инсульта:
- гипертоническая болезнь – постоянное повышение давления пагубно влияет на сосудистую стенку, способствует ее дегенерации, что ускоряет изнашиваемость сосуда и увеличивает риск разрыва;
- атеросклероз – просачивание стенок сосудов жиро-белковым детритом лишает сосуды эластичности. Позже к воспалительному процессу присоединяются тромбоциты и фибрин, образуется атеросклеротическая бляшка, преграждающая ток крови;
- тромбоз – при отрыве тромба он попадает в свободную циркуляцию, после чего способен попасть в сосуд головного мозга и закупорить его;
- врожденная патология сосудов головного мозга.
Эти причины вкупе с влиянием факторов риска вроде курения, гиподинамии, сахарного диабета и прочих ведут к инсульту. Признаками его являются:
- онемение, паралич лица с одной стороны;
- онемение конечностей, мышечная слабость на стороне, противоположной поражению;
- нарушения речи;
- дезориентация в пространстве;
- нарушение когнитивных функций;
- нарушения сознания разной степени выраженности.
Первая помощь заключается в немедленном вызове бригады скорой помощи, переводе больного в лежачее положение с поворотом головы набок во избежание аспирации рвотных масс. До приезда скорой помощи пациента нельзя оставлять одного.
Если больной пережил инфаркт, в большинстве случаев он сможет вернуться к нормальной жизни намного быстрее, чем пациент с инсультом, которому требуется длительное время на восстановление.
Читайте также:
5 признаков приближения инфаркта
Инсульт: 9 интересных фактов о недуге
8 продуктов, помогающих улучшить кровообращение
Что такое инфаркт?
Инфаркт поражает сердечную мышцу. Постоянно работающая структура требует массивного притока энергии и кислорода. Если кровоснабжение по тем или иным причинам нарушается, внутренние запасы кислорода мышечной ткани иссякают, и клетки гибнут – наблюдается ишемический некроз миокарда вследствие его инфаркта.
 Как при инсульте, так и при инфаркте необходимо немедленно вызвать пациенту скорую помощь
Как при инсульте, так и при инфаркте необходимо немедленно вызвать пациенту скорую помощь
Причины инфаркта похожи на причины инсульта – это атеросклеротические изменения, тромбоэмболия коронарных артерий, но также и сердечная недостаточность, воспалительные процессы перикарда.
К признакам инфаркта относятся:
- специфичная острая загрудинная боль, которая отдает в левую руку, лопатку, челюсть, живот, иногда в пах. Болезненные ощущения плохо снимаются анальгетиками, но прием препаратов, улучшающих сердечную циркуляцию (таких как Нитроглицерин, Валидол и другие) облегчает симптомы и помогает дождаться приезда скорой помощи;
- аритмия, ощущение сердцебиения или остановки сердца – перед инфарктом больной может жаловаться на то, что отчетливо ощущает каждый сердечный толчок, либо что его сердце будто замирает. Это свидетельствует о нарушении проводящей системы сердца;
- потливость, тревожность, страх смерти.
Первая помощь при инфаркте заключается в том, чтобы успокоить человека, дать ему Нитроглицерин, предварительно вызвав карету скорой помощи. В ее ожидании необходимо обеспечить доступ кислорода, уложить пациента и оставаться с ним до приезда бригады.
Подход к лечению: в чем разница между инсультом и инфарктом
Лечение инсульта направлено на нормализацию мозгового кровообращения, предупреждение дальнейших осложнений, улучшение перфузии крови в пораженной области и восстановление нарушенных функций. Для этого назначаются препараты группы ноотропов (для улучшения памяти, когнитивных способностей), фибринолитиков (растворяют тромбы и сгустки крови), антикоагулянтов (предупреждают чрезмерную сворачиваемость крови).
Если кратко, то инфаркт опаснее мгновенной смертью, а инсульт тем, что выше вероятность инвалидизации.
Дополнительная группа препаратов включает средства для контроля артериального давления, седативные препараты, ангиопротексторы и антиоксиданты.
Чем отличается лечение инфаркта? Во-первых, оно должно начинаться с простейших сердечных препаратов сразу после приступа, от этого может зависеть выживаемость. В госпитальных условиях целью является как можно скорее вернуть питание к ишемизированной области. Для этого назначаются препараты, которые улучшают коронарный кровоток, расширяют сосуды, увеличивают выносливость сердечной мышцы в условиях ишемии, увеличивают усваивание кислорода клетками сердца.
 Лучшей профилактикой как инфаркта, так и инсульта является здоровый образ жизни
Лучшей профилактикой как инфаркта, так и инсульта является здоровый образ жизни
Вспомогательная группа состоит из тех же препаратов, что и при инсульте.
Отличий инсульта от инфаркта в плане профилактики практически нет: показаны прогулки на свежем воздухе, нормализация массы тела, правильное питание, регулярные, но умеренные физические нагрузки, строгий контроль кровяного давления, прием препаратов вспомогательной группы в целях профилактики.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Источник
