Инфаркт миокарда и его осложнения презентация

Вы можете изучить и скачать доклад-презентацию на
тему Осложнения инфаркта миокарда.
Презентация на заданную тему содержит 18 слайдов. Для просмотра воспользуйтесь
проигрывателем,
если материал оказался полезным для Вас – поделитесь им с друзьями с
помощью социальных кнопок и добавьте наш сайт презентаций в закладки!
Слайды и текст этой презентации
Слайд 1
Описание слайда:
ОСЛОЖНЕНИЯ
ИНФАРКТА МИОКАРДА
Слайд 2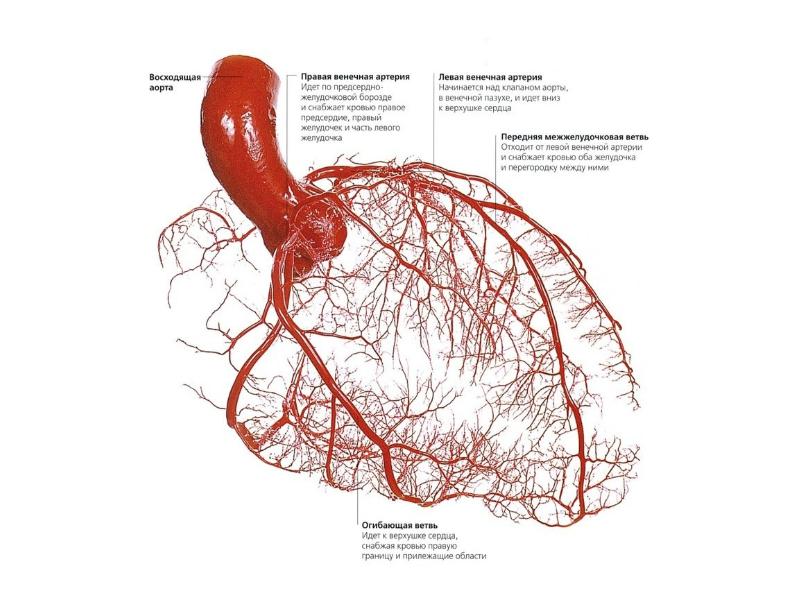
Слайд 3
Описание слайда:
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
Осложнения острого периода ИМ:
нарушения ритма и проводимости;
отек легких;
кардиогенный шок;
острая аневризма сердца;
разрыв сердца;
перикардит;
тромбоэмболические осложнения;
острые эрозии и язвы желудочно-кишечного тракта.
Слайд 4
Описание слайда:
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
Осложнения в подостром периоде ИМ:
нарушения ритма и проводимости;
сердечная недостаточность;
аневризма сердца;
тромбоэмболические осложнения;
постинфарктный синдром (синдром Дресслера);
постинфарктная стенокардия.
Поздние осложнения инфаркта миокарда:
постинфарктный кардиосклероз;
нарушения ритма, проводимости, сократимости миокарда;
нарушения психики.
Слайд 5
Описание слайда:
Острая сердечная недостаточность
Классификация ОСН (Killip, 1997)
I Класс – бессимптомная левожелудочковая дисфункция (летальность 6 %);
II Класс – наличие хрипов, которые выслушиваются на площади не менее 50% легочных полей, ритм «галопа» (летальность 17 %);
III Класс – отек легких (возникает у 10% больных, смертность до 40%);
IV Класс – кардиогенный шок (возникает у 20% больных, смертность до 90%).
Слайд 6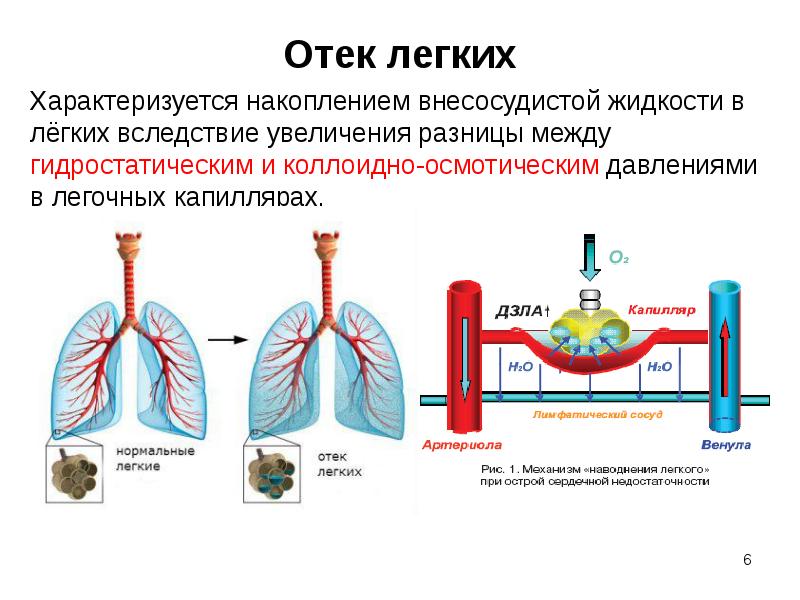
Описание слайда:
Отек легких
Слайд 7
Описание слайда:
Отек легких: клинические признаки
положение ортопноэ;
одышка в состоянии покоя;
внезапно возникшее чувство резкой нехватки воздуха (приступы мучительного удушья);
кашель с дистанционными хрипами, выделением пенистой мокроты розового цвета;
бледность или цианоз кожного покрова и слизистых;
возбуждение больного, страх смерти, спутанность сознания;
набухшие, пульсирующие вены шеи;
при перкуссии будет отмечаться притупление звука над областью легких;
при аускультации жесткое дыхание, сухие или влажные, разнокалиберные хрипы;
Слайд 8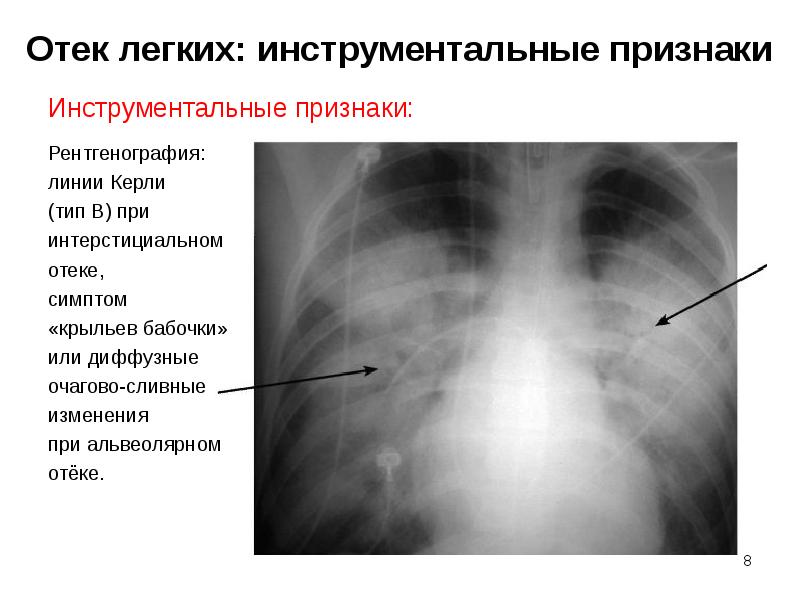
Описание слайда:
Отек легких: инструментальные признаки
Инструментальные признаки:
Рентгенография:
линии Керли
(тип В) при
интерстициальном
отеке,
симптом
«крыльев бабочки»
или диффузные
очагово-сливные
изменения
при альвеолярном
отёке.
Слайд 9
Описание слайда:
Отек легких: принципы терапии
Увлажненный кислород (2-6 л/мин);
Фуросемид 20-80 мг в/в, при необходимости – повторное введение с 1-4 ч интервалами;
Антагонисты альдостерона – при отсутствии почечной недостаточности и гиперкалиемии.
Морфин (1мл 2% р-ра в/в струйно);
Нитраты (Нитроглицерин в/в капельно в дозе 0,25 мкг/кг/мин под контролем АД);
Инотропные агенты (допамин, добутамин 2,5 мкг/кг/мин) – при гипотонии;
По показаниям ИВЛ;
Слайд 10
Описание слайда:
Кардиогенный шок
Клинический синдром, обусловленный резким падением насосной функции сердца, сосудистой недостаточностью и выраженной дезорганизацией системы микроциркуляции. Встречается у 10-15% пациентов с ИМ.
Формы кардиогенного шока:
1) рефлекторный кардиогенный шок;
2) аритмический кардиогенный шок;
3) истинный кардиогенный шок с подразделением на кардиогенный шок средней тяжести (I степени), тяжелый кардиогенный шок (II степени) и ареактивный кардиогенный шок (III степени).
Слайд 11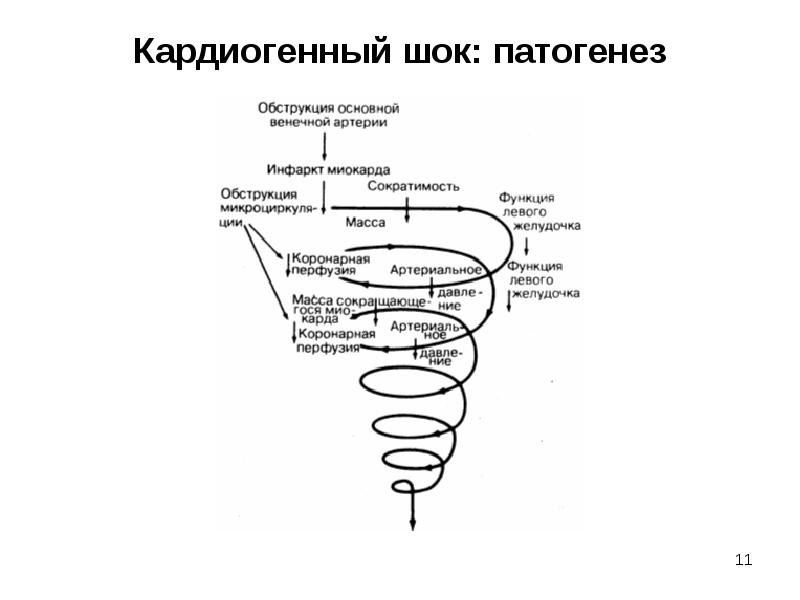
Описание слайда:
Кардиогенный шок: патогенез
Слайд 12
Описание слайда:
Кардиогенный шок:
диагностические критерии (1)
1. симптомы недостаточности периферического кровообращения: бледно-цианотичная, «мраморная», влажная кожа; периферический цианоз; спавшиеся вены; холодные кисти и стопы; снижение температуры тела; удлинение времени исчезновения белого пятна после надавливания на ноготь > 2 сек;
2. нарушение сознания (заторможенность, спутанность сознания, реже – возбуждение);
3. олигурия < 20 мл/ч или анурия;
Слайд 13
Описание слайда:
4. САД при двух измерениях < 90 мм. рт. ст. (при предшествовавшей АГ < 100 мм рт. ст.)
4. САД при двух измерениях < 90 мм. рт. ст. (при предшествовавшей АГ < 100 мм рт. ст.)
5. снижение пульсового АД до 20 мм рт. ст. и ниже
снижение среднего АД < 60 мм рт. ст.
6. гемодинамические критерии: сердечный индекс менее 1,8 – 2,5 л/мин/м2; давление «заклинивания» в легочной артерии > 15 мм. рт. ст.; повышение ОПСС; снижение ударного и минутного объемов.
Слайд 14
Описание слайда:
Кардиогенный шок: принципы терапии
Купирование проводится поэтапно:
1. Придать вынужденное положение;
2. Оксигенотерапия 100% кислородом;
3. При выраженном ангинозном синдроме (Рефлекторная форма КШ): 1-2 мл 0,005% р-ра фентанила ИЛИ 1 мл 1% р-ра морфина ИЛИ 1 мл 2% р-ра промедола в/в струйно медленно + 90-150 мг преднизолона ИЛИ 150-300 мг гидрокортизона в/в струйно;
4. При гиповолемии (ЦВД < 80-90 мм водн. ст. – Гиповолемическая форма КШ): 400 мл декстрана/натрия хлорида/ 5% р-ра глюкозы в/в капельно с постепенным увеличением скорости инфузии до исчезновения признаков шока или ЦВД до 120-140 мм вод. ст.
Слайд 15
Описание слайда:
Кардиогенный шок: принципы терапии
5. При резком снижении насосной функции левого желудочка (Истинная форма КШ): допамин 200 мг в 400 мл 5% р-ра глюкозы (физраствора) в/в капельно, начальная скорость введения – 15-20 кап/мин; 1-2 мл 0,2% р-ра норадреналина в 200-400 мл 5% р-ра глюкозы (физраствора) в/в капельно под контролем АД, начальная скорость введения – 15-20 кап/мин ИЛИ добутамин / добутрекс 250 мг на 250 мл физраствора в/в капельно, начальная скорость введения – 15-20 кап/мин.
Слайд 16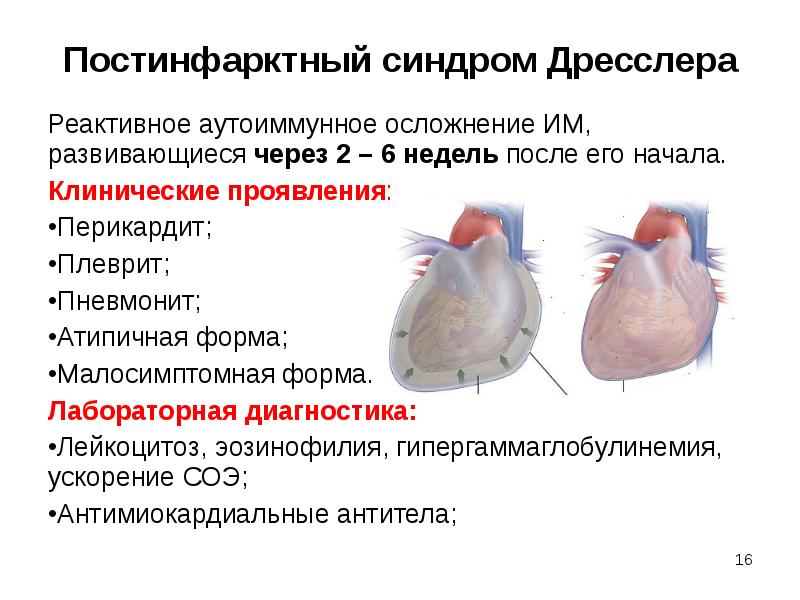
Описание слайда:
Постинфарктный синдром Дресслера
Реактивное аутоиммунное осложнение ИМ, развивающиеся через 2 – 6 недель после его начала.
Клинические проявления:
Перикардит;
Плеврит;
Пневмонит;
Атипичная форма;
Малосимптомная форма.
Лабораторная диагностика:
Лейкоцитоз, эозинофилия, гипергаммаглобулинемия, ускорение СОЭ;
Антимиокардиальные антитела;
Слайд 17
Описание слайда:
Постинфарктный синдром Дресслера
Инструментальная диагностика:
ЭхоКГ – утолщение листков перикарда, наличие свободной жидкости в полости;
Рентгенография – увеличение тени сердца, скопление жидкости в плевральной полости, небольшие очаги уплотнения легочной ткани, усиление сосудистого рисунка.
Лечение:
НПВС (диклофенак, ибупрофен, индометацин)
Глюкокортикоиды (преднизолон 20-40 мг 1 раз в сутки, в течении 2-3 недель с постепенным снижением дозы по 5 мг в неделю в течении 5-6 недель).
Слайд 18
Презентация успешно отправлена!
Ошибка! Введите корректный Email!
Источник
1. ГБОУ ВПО РязГМУ Минздрава России Кафедра факультетской терапии
ОСЛОЖНЕНИЯ
ИНФАРКТА МИОКАРДА
доцент кафедры
Соловьева А.В.
2016
2. Структура медицинского диагноза
I. Основное заболевание
II. Осложнения основного заболевания
III. Сопутствующие болезни
3. Осложнение заболевания –
Осложнение заболевания патологический процесс или
патологическое состояние,
присоединившиеся к основному
заболеванию в связи с особенностями
его патогенеза, но имеющие качественно
новые признаки, отличные от признаков
основного заболевания.
4.
5. ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
6. Ранние осложнения – до 10 суток
Нарушения ритма и проводимости сердца
Острая сердечная недостаточность
Перикардит
Аневризма
Разрывы сердца
Тромбэндокардит
Тромбоэмболические осложнения
Острые эрозии и язвы ЖКТ
3-5%
Острые психические расстройства 6-8%
80-100%
35-50%
6-11%
20-25%
5-7%
10-15%
10-20%
7. Поздние осложнения – после 10 суток
Нарушения ритма и проводимости сердца
Хроническая сердечная недостаточность
Подострая аневризма сердца
Постинфарктный синдром Дресслера
Тромбоэмболические осложнения
30-40%
12-15%
15-20%
1-3%
5-7%
8. ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
• механические (разрывы);
• электрические (аритмии и нарушения
проводимости);
• эмболические (тромбозы);
• ишемические (увеличение области некроза);
• воспалительные.
9.
Электрические осложнения
инфаркта миокарда
10. Не опасные для жизни аритмии
Синусовая аритмия
Синусовая брадикардия с ЧСС > 50 мин
Синусовая тахикардия с ЧСС < 110 мин
Миграция водителя ритма по предсердиям
Редкие (≤ 5 за 1 мин) предсердные и
желудочковые экстрасистолы
• Преходящая AV блокада 1 ст.
11. Прогностически серьёзные аритмии
Синусовая тахикардия с ЧСС > 110 мин
Синусовая брадикардия с ЧСС < 50 мин
Частые предсердные экстрасистолы (предвестники ФП)
Частые групповые, политопные, ранние ЖЭ (предвестники ФЖ)
Синоаурикулярная блокада
АV блокада II-III ст.
Идиовентрикулярный ритм
Ритм из атриовентрикулярного соединения
Суправентрикулярная пароксизмальная тахикардия
Мерцание и трепетание предсердий
Синдром слабости синусового узла (СССУ)
12. Опасные для жизни аритмии
Пароксизмальная желудочковая тахикардия
Фибрилляция желудочков
Трепетание желудочков
Полная AV блокада
Асистолия желудочков
13.
Синусовая брадикардия (морфин? β-блокаторы?
Антагонисты Са?) – атропин в/в
Синусовая тахикардия –
• Активация симпатоадреналовой системы (боль, стресс).
• Лихорадка.
• Гиповолемия.
• Сердечная недостаточность.
• Перикардит.
• Ятрогения (кровотечения на фоне ТЛТ и антикоагулянтной
терапии, применение холинолитиков, периферических
вазодилататоров и т.п.).
Лечение – β-блокаторы, восполнение ОЦК,
лечение сердечной недостаточности и т.д.
14. Классификация ЖЭ (Lown, Wolf, 1983)
1 класс: редкие одиночные мономорфные (монотопные) ЖЭ
(менее 30 в час)
2 класс: частые одиночные мономорфные (монотопные) ЖЭ
(более 30 в час)
3 класс: полиморфные (полифокальные) ЖЭ
4 класс: повторные ЖЭ
–
4А – парные ЖЭ;
4Б – групповые (залповые) ЖЭ (3-5 подряд) и короткие эпизоды желудочковой
тахикардии (6 и более ЭС подряд)
5 класс: ранние ЖЭ («R на Т»).
Наличие желудочковой экстрасистолии 3,4,5 классов считается
признаком повышенного риска фибрилляции желудочков
и внезапной коронарной смерти.
15. Желудочковая экстрасистолия
16. Желудочковая экстрасистолия
17. Желудочковая экстрасистолия
18. Критерии лечения ЖЭ при ИМ:
частота ЖЭ более 5 в мин.,
появление ЖЭ типа «R на Т»,
политопные (полиморфные) ЖЭ,
эпизоды парной или групповой ЖЭ,
возобновление ЖЭ после перенесенной
фибрилляции желудочков и желудочковой
тахикардии.
19. Лечение ЖЭ
Лидокаин
Новокаинамид
β-блокаторы
Амиодарон
Электрическая дефибрилляция при ФЖ
20. Трепетание предсердий
21. Фибрилляция предсердий, ЖЭ
22. Фибрилляция предсердий
23. Лечение фибрилляции предсердий
Средством выбора является внутривенное
струйное введение 300 мг амиодарона. При
отсутствии желаемого эффекта можно
дополнительно капельно назначить амиодарон
в дозе 900 – 1200 мг в сутки.
Альтернативой является синхронизированная
с зубцом R ЭКГ электроимпульсная терапия
разрядом 50-200 Дж.
24. Крупно- и средневолновая фибрилляция желудочков
https://old.pirogov-center.ru/infoclinic/12/177/
25. Фибрилляция желудочков
ФЖ всегда наступает внезапно.
Через 3-5 сек после ФЖ появляется головокружение, слабость,
через 15-20 сек больной теряет сознание, через 40 сек. развиваются
характерные судороги – однократное тоническое сокращение
скелетных мышц.
Одновременно, как правило, наблюдается непроизвольное
мочеиспускание и дефекация.
Через 40-45 сек. начинают расширяться зрачки и достигают
максимального размера через 1,5 мин.
Шумное (хрипящее), частое дыхание постепенно урежается и
прекращается на 2 мин клинической смерти.
Диагноз клинической смерти ставится на основании: отсутствия
сознания, отсутствия дыхания или появление дыхания агонального
типа, отсутствия пульса на сонных артериях, расширения зрачков,
бледно-серой окраски цвета лица.
26. Лечение фибрилляции желудочков
• Лидокаин
• Новокаинамид
• Амиодарон
• Непрямой массаж сердца, ИВЛ
• ЭИТ (дефибрилляция)
– при нарушениях
гемодинамики
(кардиогенный шок,
отёк лёгких).
27. АВ-блокада III степени при ИМ
28. Q+ инфаркт миокарда нижней стенки ЛЖ, осложненный АВ блокадой II степени
29. Лечение АВ-блокады
• Инъекции атропина 0,5-1 мг
• Временная ЭКС
30. Эпистенокардитический перикардит
• развивается у 10 % больных в случае инфаркта миокарда в
течение первых 1-4 суток чаще всего при трансмуральном
инфаркте, когда поражаются все три слоя сердца.
• Эпистенокардический перикардит, впервые описанный у
больных ИМ русским врачом Кернигом, диагностируется по
шуму трения перикарда, который носит ограниченный и
кратковременный характер.
• Из-за раздражения субэпикардиальных аритмогенных зон
перикардит может сопровождаться суправентрикулярными
аритмиями. У некоторых больных может появиться выпот с
последующим развитием спаечного процесса в перикарде.
31. Острая сердечная недостаточность
32. Классификация T. Killip
Классификация T. Killip
стадия I – нет признаков сердечной недостаточности (СН);
стадия II – СН (влажные хрипы над площадью < 50% легочных полей,
III тон, признаки венозной гипертензии в легких);
стадия III – тяжелая СН (явный отек легких, влажные хрипы над
площадью > 50% легочных полей);
стадия IV – кардиогенный шок (САД 90 мм рт. ст. с признаками
периферической вазоконстрикции: олигурия, цианоз, потливость).
33. Лечение ОСН при ИМ
Оксигенация (маска, интраназально)
Фуросемид в/в
Нитроглицерин в/в (контроль АД!)
Морфин или промедол в/в
34. Лечение острой сердечной недостаточности
Оксигенотерапия
Фуросемид в/в 20-40 мг
Нитроглицерин в/в
Наркотические анальгетики (морфин,
промедол)
35. Кардиогенный шок – это острая левожелудочковая недостаточность крайней степени тяжести, развивающаяся при ИМ.
Кардиогенный шок – это острая
левожелудочковая недостаточность крайней
степени тяжести, развивающаяся при ИМ.
1. САД <90 мм рт ст
2. Пульсовое АД ≤ 20 мм рт ст
3. Повышение центрального давления
(давления заклинивания) > 20 мм рт ст
4. Олигурия (< 30 мл мочи за час) или анурия
5. Клинические признаки шока
(акроцианоз, холодные
влажные конечности,
спутанность сознания).
36.
37. Факторы риска кардиогенного шока
Возраст старше 65 лет
Степень общего поражения коронаров
Предшествующая сердечная недостаточность
Рецидивирующий или повторный ИМ
Сопутствующий СД 2 типа
38. Классификация кардиогенного шока
• Рефлекторный
• Истинный кардиогенный
• Аритмический
39. Степени тяжести КАРДИОГЕННОГО ШОКА
40. Лечение кардиогенного шока
• Адекватное обезболивание
• Лечение аритмий
• Инотропные средства:
– Допамин 5-15 мкг/кг/мин – при очень низком АД
– Добутамин 2,5 мкг/кг/мин – при застое в лёгких
– Норадреналин 2 мкг/мин
• Оксигенотерапия
• Внутриаортальная баллонная контрапульсация
• Экстренное ЧКВ
41. Внутриаортальная баллонная контрапульсация
42.
43. Левосимендан
• относится к негликозидным
кардиотоническим (инотропным)
средствам и является представителем
нового класса препаратов, называемых
“сенситизаторами кальция”
(calcium sensitizer).
44. Левосимендан
• Основным механизмом действия считают увеличение
чувствительности сократительных белков кардиомиоцитов к кальцию.
В начале систолы левосимендан избирательно связывается
насыщенным кальцием сердечным тропонином С, что приводит к
стабилизации конформации этого белка, запускающей сокращение
миофибрилл. В результате, как полагают, продлевается связь
поперечных миозиновых мостиков с актином, что приводит к
увеличению количества связей в единицу времени и усилению силы
мышечного сокращения.
• Действие левосимендана проявляется при имеющихся концентрациях
кальция в клетке и принципиально отличается от широко
использующихся положительных инотропных агентов, приводящих к
увеличению содержания цАМФ и кальция внутри клетки за счет
стимуляции бета-адренорецепторов (добутамин, допамин) или
угнетения фосфодиэстеразы (милринон).
45. Левосимендан
• Другой, не менее важный механизм действия левосимендана состоит
в его способности открывать АТФ-зависимые калиевые каналы в
гладких мышцах сосудистой стенки и митохондриях.
• В результате происходит расширение вен и артерий, включая
коронарные, что является основой снижения пред- и постнагрузки,
уменьшения давления в малом круге кровообращения, а также
антиишемического действия.
• Поэтому левосимендан можно отнести к так называемым
“иновазодилятаторам”. Причина вазодилятирующего действия
препарата может заключаться и в блокаде высвобождения
эндотелина-1.
46.
Механические осложнения
инфаркта миокарда
47. Разрывы миокарда
48. Факторы риска разрыва при ИМ
• женский пол (у женщин разрывы наблюдаются в 2 раза
чаще по сравнению с мужчинами);
• пожилой и старческий возраст;
• первый инфаркт миокарда;
• обширное и трансмуральное (через всю стенку сердечной
мышцы) поражение миокарда;
• поздняя госпитализация (позднее 24 часов от начала
развития заболевания);
• высокое артериальное давление;
• чрезмерная физическая активность
в первую неделю после развития ИМ.
49. Клиническая картина разрыва свободной стенки ЛЖ
I. Предразрывный период – жалобы на чрезвычайно интенсивную боль
в области сердца, зачастую отдающую в межлопаточную область,
прогрессирующее снижение АД, холодный липкий пот, нитевидный
пульс. Болевой синдром и проявления шока не поддаются
традиционной терапии.
II. Симптомы тампонады сердца –
больные теряют сознание,
наблюдается резкий цианоз лица и
верхней половины туловища,
набухание шейных вен,
исчезает пульс и АД.
Через 1-2 минуты – остановка дыхания.
50. Клиническая картина разрыва МЖП
• внезапные резкие загрудинные боли,
• резкое снижение АД.
• прогрессирующая правожелудочковая недостаточность с
болями в области правого подреберья вследствие острого
увеличения печени.
• Наблюдается набухание шейных вен.
• Иногда больные доживают до появления отеков в области
стоп и голеней и развития асцита.
• Прогноз при разрыве МЖП зависит от величины разрыва,
выраженности шока и других осложнений ИМ,
от своевременности
хирургического вмешательства.
51. Клиническая картина разрыва папиллярных мышц
одышка,
хрипы в легких,
снижается АД,
Полный разрыв сосочковых мышц левого
желудочка несовместим с жизнью из-за
быстрого развития отека легких.
• При частичном разрыве
сосочковых мышц больных
можно успеть прооперировать.
52. Разрывы миокарда при ИМ
53.
ПОСТИНФАРКТНАЯ
АНЕВРИЗМА
54. Локальные нарушения кинетики миокарда ЛЖ
55. Схемы формирования истинной и ложной аневризмы сердца Ложная аневризма левого желудочка является следствием наружного разрыва
свободной стенки левого желудочка
с капсулированием крови в перикарде.
56. ЭКГ при аневризме ЛЖ
57. ЭКГ при постинфарктной аневризме ЛЖ
58. Синдром Дресслера
Впервые это понятие предложил польский
кардиолог, эмигрировавший в США,
Уильям Дресслер в 1956 году.
59. Патогенез синдрома Дресслера
• Деструкция миокардиальных белков приводит к сенсибилизации
организма, развитию аутоиммунных нарушений (повышение титра
антисиновиальных, реже антимиокардиальных антител, снижение
антителозависимой клеточно-опосредованной цитотоксичности,
уменьшение числа Т- и В-лимфоцитов, снижение уровня
иммуноглобулинов (особенно lgG) и гистологических изменений
(пролиферация гистиоцитов и периваскулярная круглоклеточная
инфильтрация в пораженных тканях, скопление эозинофилов в
экссудате).
• По данным разных авторов, заболевание в 3,5 раза чаще развивается
у мужчин и встречается примерно в 3—5,8% случаев ИМ.
Распространенность атипичных, малосимптомных, а следовательно,
недиагностируемых форм может достигать 15—23%
60. Классификация
• Типичная (развёрнутая) форма:
перикардит, плеврит, пневмонит и полиартрит в разных
комбинациях (отсюда названия: 4П, 3П и 2П. Реже бывают
моноварианты.
• Атипичная форма со следующими синдромами:
артритическим, кардио-плече-грудным, кожным
(эритема, крапивница, дерматит), перитонеальным, астматоидным.
• Малосимптомные формы с
длительной лихорадкой, артралгиями, лабораторными
изменениями крови (лейкоцитоз, эозинофилия,
гипергаммаглобулинемия, ↑ СОЭ).
61. перикардит
• боль в грудной клетке, шум трения
перикарда, гипертермия, лейкоцитоз и высокая СОЭ.
• На ЭКГ конкордантный (однонаправленная по отношению
к изолинии одноимённых зубцов электрокардиограммы в
разных отведениях) подъём сегмента ST в I, II и III
стандартном отведении (при повторном инфаркте
миокарда характерна дискордантная элевация). Позже
сегмент ST опускается, а зубец T становится
инвертированным.
• возможно появление экссудата с ухудшением
самочувствия: одышкой, набуханием шейных вен,
гепатомегалией, асцитом и отёками ног.
62. плеврит
Плеврит при синдроме Дресслера
может быть сухим и экссудативным.
При первом возникает боль в грудной
клетке при дыхании и шум трения плевры.
При накоплении экссудата
в плевральной полости шум исчезает и
появляется одышка, акроцианоз,
тупой перкуторный звук.
63. пневмонит
Пневмонит при синдроме Дресслера более
редкий, чем предыдущие два расстройства.
Фокусы воспаления размещены в нижних
отделах лёгких, перкуторный звук укорочен,
при аускультации влажные хрипы.
В мокроте можно обнаружить кровь.
64. Диагностика синдрома Дресслера
ОАК
ЭКГ
ЭхоКГ
Рентгенография органов грудной клетки
65. Лечение синдрома Дресслера
• НПВС (назначение НПВС не рекомендовано
после ЧКВ)
• Глюкокортикостероиды (при высокой
активности воспаления, при
неэффективности НПВС) – преднизолон 40
мг/сут в течение 2-3 недель с медленной
отменой
• При накоплении выпота в перикарде –
отменить антикоагулянты!
66. Тромбоэндокардит при ИМ -асептическое воспаление, которое развивается в тромботических массах, располагающихся на эндокарде в
Тромбоэндокардит при ИМ
асептическое воспаление, которое развивается в
тромботических массах,
располагающихся на эндокарде в зоне инфаркта.
67. Тромбоэмболические осложнения
Тромбоэмболии диагностируют у 1015% больных ИМ, хотя среди умерших
больных тромбоэмболические осложнения
встречаются в 40-50% случаев.
Источники ТЭ – пристеночные тромбы в
полости ЛП или ЛЖ (тромбоз ушка
предсердия, тромбэндокардит, тромбоз
полости аневризмы), в систему легочной
артерии – тромбы в нижних конечностях.
68. Факторы риска ТЭ при ИМ
1.
2.
3.
4.
5.
6.
7.
обширный передний ИМ,
аневризма сердца,
выраженная СН,
нарушения ритма сердца,
неадекватная антикоагулянтная и
антиагрегантная терапия,
длительный постельный режим,
форсированный диурез.
69. Постинфарктная стенокардия
Нестабильную стенокардию делят на:
1. Впервые возникшую
2. Прогрессирующую
3. Вариантную (Принцметала)
4. Раннюю постинфарктную
70. Ранняя постинфарктная стенокардия
• неполноценность коронарного
кровотока в инфаркт-зависимой
артерии
• неблагоприятный прогноз (риск
повторного ИМ, смерти)
• требует срочного проведения КАГ и
определения тактики (ЧКВ, АКШ)
71.
ОСЛОЖНЕНИЯ СО СТОРОНЫ
ДРУГИХ ОРГАНОВ И СИСТЕМ
72. Осложнения со стороны ЖКТ
• Клиническая картина при развитии острых
эрозий и язв желудка и ДПК, как
правило, бессимптомна.
• Часто первым проявлением
этой патологии является ЖКК, диагностика
которого из-за тяжести состояния больного
ИМ, крайне затруднена.
73. Патогенез острых эрозий и язв при ИМ
• гипоксия слизистой желудка и ДПК из-за
нарушения микроциркуляции на
фоне расстройств кровообращения,
• кардиогенный шок,
• нейро-эндокринные нарушения,
• пептический и ятрогенный факторы,
• роль сопутствующих и фоновых
заболеваний.
74. Нарушения мочеиспускания при ИМ
Задержка мочеотделения связана с:
• атонией мочевого пузыря,
• аденомой предстательной железы,
• назначением атропина и наркотических
средств.
75. Психические нарушения при ИМ
• В основе их лежит гипоксия, реже – тромбоз или
тромбоэмболия мелких сосудов мозга.
• Чаще они развиваются у людей пожилого возраста
(старше 60 лет).
• В первые дни чаще обнаруживается депрессивный
синдром (иногда тревожно-депрессивный),
который чередуется с периодами эйфории, когда
больные находятся в приподнятом настроении,
много говорят, пытаются ходить по палате.
• Возможны кратковременные психотические
состояния и даже делирий.
76. Патологические личностные реакции на болезнь
1. Кардиофобическая. Выражен страх за свое сердце. В период страха
отмечается потливость, сердцебиение ощущения нехватки воздуха и т.д.
2. Депрессивная реакция. Подавленность настроения, апатия, безнадежная
пессимистическая оценка своей перспективы, постоянная тревога и
волнение. Внешний вид печален, тревожен, тихая замедленная речь,
плаксивость.
3. Ипохондрическая реакция. Множество самых разнообразных жалоб,
большинство которых не соответствует выраженности объективных
патологических изменений. Отмечается фиксация внимания больного на
состоянии своего здоровья. Он постоянно контролирует пульс,
многократно измеряет АД и т.д.
4. Истерическая реакция. Демонстративное поведение больного,
эмоциональная лабильность, разнообразные симптомы: удушье,
боли в сердце, тахикардия и др.
5. Анозогнозическая реакция. Больной отрицает болезнь и не выполняет
рекомендации врача.
77.
СПАСИБО ЗА ВНИМАНИЕ.
Источник
