Инфаркт и сахарный диабет 2 типа

Болезни сердца и сосудов – главная причина смерти при сахарном диабете. Инфаркт миокарда занимает среди них первое место. У диабетиков встречаются атипичные, безболевые формы, осложняющиеся сердечной недостаточностью, тяжелыми нарушениями ритма, аневризмой с разрывом сердца.
Влияние недостатка инсулина на сердце
Диабет 1 и 2 типа являются совершенно разными заболеваниями по причинам и механизмам развития. Их объединяют только два признака – наследственная предрасположенность и повышенный уровень глюкозы в крови.
Первый тип назван инсулинозависимым, возникает у молодых людей или детей при воздействии вирусов, стрессов, на фоне лекарственной терапии. Для второго типа диабета характерно постепенное течение, пожилой возраст пациентов, как правило, избыточная масса тела, артериальная гипертония, высокий уровень холестерина в крови.
Сахарный диабет 2 типа
Особенности развития инфаркта при сахарном диабете 1 типа
При первом типе болезни на фоне аутоиммунной реакции происходит гибель клеток поджелудочной железы, которые секретируют инсулин. Поэтому у пациентов отсутствует собственный гормон в крови или его количество минимально.
Процессы, которые происходят в условиях абсолютного дефицита инсулина:
- активируется расщепление жиров;
- в крови повышается содержание жирных кислот и триглицеридов;
- так как глюкоза не проникает в клетки, то источником энергии становятся жиры;
- реакции окисления жиров приводят к повышенному содержанию кетонов в крови.
Это приводит к ухудшению кровоснабжения органов, самые чувствительные к дефициту питания – сердце и головной мозг.
Рекомендуем прочитать о боли при инфаркте миокарда. Вы узнаете о причинах ИМ, локализации и характере боли, клинических формах ИМ, отличии боли при ИМ от боли при стенокардии.
А здесь подробнее о правильном питании после инфаркта миокарда.
Почему при сахарном диабете 2 типа угроза инфаркта выше
При диабете второго типа поджелудочная железа производит инсулин в нормальном и даже повышенном количестве. Но к нему потеряна чувствительность клеток. Такое состояние называется инсулинорезистентностью. Поражение сосудов происходит под влиянием таких факторов:
- высокого содержания глюкозы в крови – она разрушает стенки кровеносных сосудов;
- избыточного количества холестерина – образует атеросклеротические бляшки, закупоривающие просвет артерий;
- нарушением свертывания крови, повышенным риском тромбообразования;
- повышения инсулина – стимулирует секрецию контринсулярных гормонов (адреналина, соматотропина, кортизола). Они способствуют сужению сосудов и проникновению в них холестерина.
Инфаркт миокарда тяжелее всего протекает в условиях гиперинсулинемии. Высокая концентрация этого гормона ускоряет прогрессирование атеросклероза, так как ускоряется образование холестерина и атерогенных жиров в печени, мышцы стенок сосудов увеличиваются в размере, тормозится распад кровяных сгустков. Поэтому больные сахарным диабетом 2 типа чаще оказываются в группе риска острой коронарной патологии, чем остальные пациенты.
О том, как протекает ИБС и инфаркт миокарда при сахарном диабете, смотрите в этом видео:
Факторы, усугубляющие положение человека с диабетом
Частота развития инфаркта среди диабетиков прямо пропорционально связана с компенсированностью болезни. Чем дальше от рекомендованных показателей уровень сахара в крови, тем чаще такие пациенты страдают от осложнений сахарного диабета и сосудистых нарушений. К причинам, которые могут повлиять на развитие инфаркта, относятся:
- злоупотребление спиртными напитками;
- низкий уровень физической активности;
- хронические стрессовые ситуации;
- никотиновая зависимость;
- переедание, избыток животных жиров и углеводов в рационе;
- артериальная гипертензия.
Особенности инфаркта миокарда при сахарном диабете
Ишемические поражения сердца отличаются более тяжелым течением у больных диабетом. Они обширные, нередко осложняются развитием недостаточности сократительной функции сердца, вплоть до полного прекращения сердечной деятельности, аритмией. На фоне повышенного давления крови и дистрофических процессов в миокарде возникает аневризма сердца с его разрывом.
Острая форма
Для больных сахарным диабетом характерны такие формы острой коронарной недостаточности:
- типичная болевая (затяжной приступ загрудинной боли);
- абдоминальная (признаки острого живота);
- безболевая (скрытая форма);
- аритмическая (приступы мерцательной аритмии, тахикардии);
- мозговая (потеря сознания, парез или паралич).
Острый период продолжается от 7 до 10 дней. Отмечается повышение температуры тела, падение артериального давления. Острая недостаточность кровообращения приводит к отеку легких, кардиогенному шоку, прекращению почечной фильтрации, что может быть смертельно опасно для больного.
Хроническая сердечная недостаточность
Относится к поздним осложнениям инфаркта миокарда, ее развитие у больных сахарным диабетом приводит к таким симптомам:
- затруднение дыхания, кашель, иногда кровохаркание;
- сердечная боль;
- частый и неритмичный пульс;
- боль и тяжесть в правом подреберье;
- отеки нижних конечностей;
- резкая утомляемость.
Отеки ног
Может ли проходить бессимптомно
Типичной боль за грудиной жгучего или давящего характера является главным признаком инфаркта. Она сопровождается потливостью, страхом смерти, одышкой, бледностью или покраснением кожи воротниковой зоны. Всех этих симптомов может не быть при сахарном диабете.
Это связано с тем, что у диабетиков поражены мелкие капилляры и нервные волокна внутри миокарда из-за системной микроангиопатии и нейропатии.
Такое состояние возникает при длительном токсическом влиянии повышенной концентрации глюкозы в крови. Дистрофия сердечной мышцы понижает восприятие болевых импульсов.
Нарушенная микроциркуляция осложняет развитие обходного пути кровоснабжения, приводит к рецидивирующему, тяжелому течению инфаркта, аневризмам, разрывам сердечной мышцы.
Атипичное безболевое течение затрудняет диагностику патологии на ранней стадии, повышая риск летального исхода.
Диагностика состояния для подтверждения диагноза
Для постановки диагноза самым информативным методом является ЭКГ-исследование. Типичными являются такие изменения:
- интервал ST выше изолинии, имеет вид купола, переходит в зубец Т, который становится отрицательным;
- R высокий вначале (до 6 часов), затем понижается;
- зубец Q низкоамплитудный.
ЭКГ при инфаркте миокарда и сахарном диабете — острейшая фаза
В анализах крови креатинкиназа повышена, аминотрансферазы выше нормы, причем АСТ выше, чем АЛТ.
Лечение инфаркта у диабетиков
Особенностью терапии инфаркта при диабете является стабилизация показаний содержания глюкозы в крови, так как без этого любая сердечная терапия будет неэффективна.
При этом нельзя допускать резкого падения гликемии, оптимальный интервал 7.8 — 10 ммоль/л. всех больных, независимо от типа болезни и назначенного до инфаркта лечения переводят на интенсифицированную схему инсулинотерапии.
Используют такие группы препаратов при лечении инфаркта:
- антикоагулянты, тромболитики;
- бета-блокаторы, нитраты и антагонисты кальция;
- антиаритмические средства;
- медикаменты для снижения уровня холестерина.
Диета после инфаркта миокарда при сахарном диабете
В острой стадии (7 — 10 дней) показан дробный прием протертой пищи: овощной суп, пюре (кроме картофельного), овсяная или разваренная гречневая каша, отварное мясо, рыба, творог, белковый омлет на пару, нежирный кефир или йогурт. Затем перечень блюд можно постепенно расширять, за исключением:
- сахар, белая мука и все продукты их содержащие;
- манная и рисовая крупа;
- копчения, маринады, консервы;
- жирные, жареные блюда;
- сыр, кофе, шоколад;
- жирный творог, сметана, сливки, сливочное масло.
Солить блюда при приготовлении нельзя, а на руки больному выдается 3 — 5 г (через 10 дней после возникновения инфаркта) соли. Жидкости нужно употреблять не более 1 литра в день.
Прогноз для больных
Длительность и течение восстановительного периода зависит от степени повреждения сердечной мышцы и состояния сосудистой сети у диабетиков. Неблагоприятный прогноз при высокой артериальной гипертонии, периферической нейропатии, диабетической нефропатии, при лабильном варианте сахарного диабета.
Профилактика инфаркта при сахарном диабете
Для предотвращения развития острого нарушения коронарного кровообращения рекомендуется:
- Тщательный контроль за содержанием сахара, холестерина в крови, своевременная коррекция нарушений.
- Ежедневное измерение артериального давления, нельзя допускать уровня свыше 140/85 мм рт. ст.
- Отказ от курения, алкоголя и кофеинсодержащих напитков, энергетиков.
- Соблюдение питания с исключением животного жира и сахара.
- Дозированные физические нагрузки.
- Поддерживающая медикаментозная терапия.
Таким образом, развитие инфаркта у больных диабетом 1 и 2 типа может быть бессимптомным, что затрудняет диагностику и приводит к осложнениям. Для лечения нужно нормализовать уровень сахара в крови и провести полный курс восстановительной терапии. В качестве профилактики рекомендуется модификация образа жизни и стиля питания.
Источник
Сахарный диабет второго типа оказывает негативное влияние на сосудистую стенку, что приводит к развитию ранних инсультов и инфарктов. Повышенное количество глюкозы в пожилом организме способствует отложению холестериновых бляшек, появлению микро- и макроангиопатий с последующим формированием «диабетического сердца». Повторные приступы у таких людей бывают гораздо чаще, поэтому каждому диабетику стоит позаботиться о своевременной профилактике сосудистых заболеваний.
Особенности инфаркта при сахарном диабете 2 типа
Патологические изменения, связанные с некрозом сердечной ткани, при гипергликемии развиваются быстрее, вызывая более тяжелые последствия, чем у человека с нормальным уровнем сахара в крови. Приступ у многих диабетиков способен проходить бессимптомно из-за пониженной чувствительности нервных окончаний.
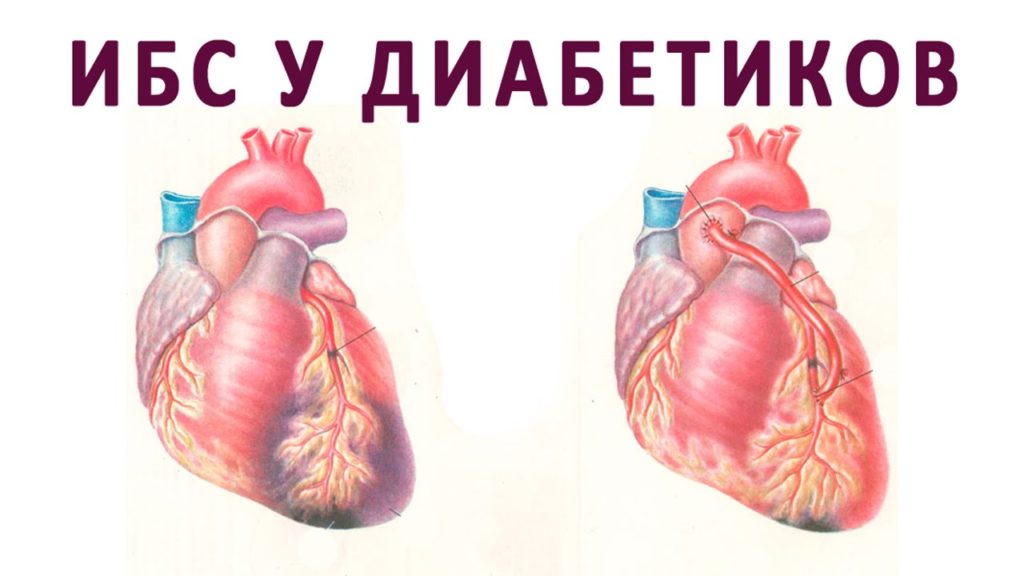
У людей, страдающих от сахарного диабета, часто возникает разрыв сердца
Инфаркт миокарда при сахарном диабете имеет следующие особенности:
- происходит заметное сужение просвета артерий и вен;
- из-за повышенного уровня глюкозы холестериновые бляшки образуются быстрее;
- менее выраженный болевой синдром;
- длительный период реабилитации;
- диабетики чаще страдают от ожирения и артериальной гипертензии.
Помимо некроза сердечной мышцы, у диабетиков чаще, чем среди других категорий населения, возникают различные аритмии. На фоне нарушения обмена веществ ишемия миокарда прогрессирует быстрее. Из-за сгущения крови появляется склонность к образованию тромбов. Повышенное количество сахара негативно влияет на насосную функцию сердца.
Почему возникает инфаркт у людей с гипергликемией
Кроме известных факторов риска (курение, ожирение, нервное напряжение), была установлена связь между нарушением нормального уровня глюкозы и сосудистыми заболеваниями. Стенокардия и инфаркт могут возникнуть и при незначительном нарушении толерантности к углеводам, так как углеводный обмен тесно связан с метаболизмом жиров в организме.

Диабет второго типа и инфаркт – это очень тяжелые болезни, требующие незамедлительной терапии и постоянного контроля состояния здоровья
Биохимические изменения при диабете включают:
- усиление распада жиров с образованием кетоновых тел;
- повышение в крови уровня триглицеридов, поступление свободных жирных кислот в сосудистое русло;
- у некоторых людей наблюдается повышение свертываемости крови с дальнейшим тромбообразованием;
- гипергликемия приводит к увеличению количества гликозилированных белков, которые при соединении с гемоглобином приводят к ишемии.
Сахарный диабет 2 типа всегда связан с нарушением толерантности к глюкозе. Концентрация инсулина увеличивается, что вызывает выброс в кровь его антагонистов (соматотропина). В связи со стимуляцией деления и роста клеток в стенке сосудов начинается усиленное проникновение свободных жирных кислот в ее гладкомышечную ткань.
Почему при диабете второго типа угроза ИБС выше?
Патологические изменения, которые наблюдаются в сосудистой стенке, в комбинации с провоцирующими факторами способны вызвать неожиданный сердечный приступ. Стенокардия и инфаркт на сегодня встречаются у половины диабетиков. Но не все люди, пережившие болезнь, обращаются за медицинской помощью.

Заболевания сердца, сопровождающие сахарный диабет, получили название так называемого диабетического сердца
Подлость острой формы ИБС при гипергликемии заключается в следующем:
- если участок некроза незначительный, пациент-диабетик может и не почувствовать жгучей боли в связи со сниженной чувствительностью тканей и нервных окончаний;
- при втором типе заболевания человек нередко ощущает слабость и тяжесть в грудной клетке, поэтому им могут быть проигнорированы первые симптомы ишемии;
- резкий подъем уровня глюкозы является серьезным стрессом для организма диабетика;
- у пациентов с гипергликемией чаще встречается сердечная недостаточность, артериальная гипертензия и аневризма аорты, чем у обычных больных.
Нередко люди, ссылаясь на облегчение, сами просятся домой. После пережитого приступа диабетик должен еще некоторое время провести в стационаре, так как до перехода в стадию рубцевания диабет 2 типа и последующее повышение глюкозы в крови может вызвать новые патологические изменения.
Кто из диабетиков рискует получить острый инфаркт миокарда
Невзирая на большое количество патологических изменений в организме, связанных с повышенным уровнем сахара в крови, сердечный приступ настигает далеко не всех больных сахарным диабетом. Среди них выделяют отдельные категории людей, которые чаще других поддаются негативному влиянию стойкой ишемии миокарда.

Соблюдение правильного образа жизни, его неотъемлемые составляющие – диета и физические нагрузки
К факторам риска ишемии сердца у диабетиков относятся:
- наследственная предрасположенность к гипергликемии и сосудистым болезням;
- центральный тип ожирения, способствующий откладыванию холестерина в просвете коронарных артерий;
- артериальная гипертония, которая приводит к усилению нагрузки на сердечную мышцу;
- курение и алкоголь (сосуды быстро расширяются и сужаются, что чревато повреждением их стенки);
- прием комбинированных противозачаточных таблеток, которые противопоказаны при болезнях эндокринной системы.
У многих женщин развитие инфаркта при сахарном диабете приходится на период климакса, когда происходит изменение гормонального фона. В комбинации с диабетом второго типа возникает выраженная нагрузка на эндокринную систему, что чревато развитием патологий кровеносной системы. Ожирение, являющееся частым спутником диабетиков, часто приводит к атеросклерозу.
Как лечить инфаркт миокарда у больных сахарным диабетом
Каждый кардиолог должен помнить, что пациент-диабетик требует более тщательного наблюдения и особой осторожности при выборе лекарственных средств. Определенные препараты способны затрагивать уровень глюкозы в крови, действие некоторых из них искажается при совместном приеме вместе с веществами, понижающими сахар.

Современная терапия существенно снижает вероятность возникновения инсульта и инфаркта поэтому риск летальных исходов снижается
Чтобы облегчить инфаркт миокарда и сахарный диабет, стоит придерживаться следующих правил:
- соблюдение дозы и регулярности приема таблеток, влияющих на обмен углеводов, для стабилизации уровня глюкозы в крови;
- при появлении признаков сердечной недостаточности таких больных рекомендуется перевести на инсулин, если такое лечение эффективно;
- обязательно нужно соблюдать диету и систематически принимать пищу, даже если у пациента отсутствует аппетит;
- острый инфаркт миокарда подразумевает временное исключение препаратов для снижения сахара из группы производных сульфанилмочевины или глинидов.
В остальном терапия некроза сердечной мышцы мало чем отличается от лечения ИБС у обычных пациентов. Диабетикам назначают тромболитики, антикоагулянты, витамины для ускорения регенерации и антигипертензивные средства, если присутствует повышенное артериальное давление. Положительное действие оказывают стимуляторы метаболизма.
Профилактика сердечного приступа при гипергликемии и сахарном диабете
Болезнь редко возникает внезапно. Наблюдается постепенное развитие патологического процесса. У диабетиков симптомы ишемии миокарда менее выражены. Мелкоочаговые некрозы у таких пациентов часто остаются незамеченными. Если вовремя их не диагностировать, риск развития повторной ишемии миокарда увеличивается.

Для эффективности лечения практически любой болезни пациенту назначается особая диета
В период реабилитации поможет ведение здорового образа жизни:
- ежедневное наблюдение за уровнем глюкозы в крови поможет избежать многих осложнений;
- кроме обязательной проверки сахара, нужно регулярно посещать кардиолога и эндокринолога. Сдавать анализы на уровень холестерина в крови;
- питание при инфаркте должно быть низкокалорийным, содержать мало жиров, а сладкое и мучное нужно заменить свежими фруктами;
- спать нужно не менее 8 часов в сутки, проводить ежедневные прогулки на свежем воздухе, избегать стрессов;
- для быстрого улучшения состояния и профилактики рецидивов следует избавиться от вредных привычек (курение, алкоголь, кофеин).
Для предотвращения повторного нарушения проходимости коронарных сосудов уместно применение хирургических методов. Ангиопластика и установка стента по своей эффективности выигрывают перед стандартной тромболитической терапией, но к проведению подобного вмешательства имеются свои противопоказания.
Какой должна быть диета при инфаркте
Сахарный диабет, как серьезное заболевание, уже подразумевает строгую диету. Человек, страдающий диабетом, должен правильно питаться, поэтому во время реабилитации нельзя устраивать голодание или снижать количество принятой пищи.
Диета при инфаркте миокарда зависит от стадии болезни:
- в течение 7 дней после приступа ИБС стоит избегать соли, пища должна быть разделена на мелкие порции (легкие супы, овощное пюре, различные каши, за исключением рисовой);
- допускается прием вареного мяса, нежного творога и пищи, приготовленной на пару без добавления перца и приправ;
- по истечении 14 дней после острого периода болезни рацион разрешается расширить (больному дают рыбные и мясные блюда, творожные запеканки, пюре из моркови и капусты);
- низкокалорийное питание при инфаркте в периоде рубцевания допускает употребление в пищу морепродуктов, фасоли, орехов и незначительного количества соли.
С момента выздоровления можно возвращаться к обычным продуктам, разрешенным для диабетиков. Для профилактики повторного приступа желательно избегать жирной, жареной, острой и чересчур сладкой пищи. Стоит ограничить употребление кофе, черного шоколада, какао, крепкого чая и поваренной соли.
Источник
