Инфаркт что происходит с сердцем видео

Инфаркт миокарда (ИМ) – это заболевание сердца, возникающее из-за острого нарушения кровоснабжения определенной области сердечной мышцы (миокарда), что ведет к некрозу (омертвению) этого участка.
Симптомы инфаркта миокарда
Самое первое, на что обращает внимание пациент – это боль за грудиной.
Такое сосредоточение болей характерно для типичной болевой формы ИМ, которая составляет 95% из всех выявленных случаев.
Что нужно знать: нередко боль при ИМ возникает в брюшной полости, либо эпигастрии, так проявляется атипичная форма болезни.
Когда наблюдается сочетание болей, характерных дли атипичной и типичной форм ИМ, говорят о комбинированном варианте болезни.
Существует и безболевая форма ИМ, когда признаки заболевания регистрируются только на ЭКГ и УЗИ (эхокардиографии). Этот вариант встречается у 22% заболевших.
Кроме болей за грудиной у больных отмечается одышка, нарушения сердечного ритма, обморочные состояния.

Типичная (болевая форма) инфаркта миокарда
Характеристика болевого синдрома
Боли, при загрудинном варианте, возникают в нижнем сегменте грудины, в верхнем ее отделе и (или) в районе сердца.
Для периферического варианта характерны боли, которые появляются с левой стороны. У пациента может болеть левая рука, кисть. Боль так же возникает в локтевом, либо плечевом суставах, распространяется в левую половину шеи, в нижнюю челюсть, ухо, зубы, гортань.
Пациенты описывают такую боль, как давящую, сжимающую, разрывающую, жгучую (загрудинную) — подобную изжоге.
Иррадиация боли происходит в правую руку, либо в одну и другую руку сразу, в правое подреберье, эпигастральную область, левую часть головы. Появление болевых ощущений, в той или иной области, зависит от того с какой силой проявляется боль. Чем она сильнее, тем больше охватывает она других участков.
По своей интенсивности боль может быть разной: очень сильной, волнообразной (с периодами нарастания и угасания), незначительной, либо отсутствовать совсем.
Последний вариант характерен для пожилых людей, для лиц болеющих сахарным диабетом, при рецидивах инфаркта.
Длительность болей – от 20 мин. до нескольких часов и, даже, суток. Боль может купироваться на короткий срок таблеткой нитроглицерина, однако затем она появляется, вновь, с прежней силой.
Во время болевого приступа возникают следующие симптомы:
- тошнота;
- рвота;
- диарея;
- вздутие живота;
- психомоторное возбуждение;
- чувство страха;
- потливость;
- общая слабость;
- головокружение;
- слабость в конечностях;
- аритмия и (или) брадикардия, тахикардия.
Артериальное давление (АД) понижается, либо, наоборот, повышается.
Атипичная форма ИМ
Регистрируется чаще всего у лиц старше 60-ти лет, у пациентов с сахарным диабетом, гипертоников, и у больных, перенесших в прошлом ИМ.
Атипичная форма ИМ имеет несколько вариантов с характерной клинической симптоматикой.

Астматический вариант:
- одышка в состоянии покоя;
- асфиксия (удушье) различной степени тяжести;
- кашель с выделением мокроты розоватого цвета.
Абдоминальный вариант:
- боли в верхнем отделе брюшной полости;
- боли в эпигастральном отделе;
- боли в правом подреберье;
- рвота;
- газообразование в животе.
- тошнота;
Аритмический вариант:
- нарушение сердечного ритма;
- учащение либо урежение пульса.
Церебральный вариант:
- головокружение;
- тошнота;
- рвота;
- потемнение в глазах;
- обморок;
- помрачение сознания.
Причины возникновения инфаркта миокарда

Что нужно знать: ИМ – заболевание мультифакторное. Это означает, что к возникновению приступа ведут сразу несколько причин, одновременно и длительно, воздействующих на организм:
- возраст (муж. – после 40 лет; жен. – после 50 лет);
- ранняя менопауза;
- ИМ, либо стенокардия у близких родственников;
- курение (в т.ч. пассивное);
- избыточный вес;
- гиподинамия;
- высокий уровень холестерина в крови;
- гипертония;
- сахарный диабет;
- длительно-неразрешимые стрессовые ситуации;
- эмоциональные расстройства;
Так же предрасположены к развитию ИМ лица со следующими характерологическими особенностями:
- эмоционально лабильные;
- конфликтные;
- агрессивные;
- гневливые;
- амбициозные;
- импульсивные;
- чрезмерно энергичные;
- с обостренным чувством ответственности;
- работающие, что называется, «на износ» физических и эмоциональных сил;
- стремящиеся все успеть;
- нетерпеливые.
Обстоятельства способные спровоцировать ИМ:
- чрезмерные физические нагрузки;
- внезапные психоэмоциональные стрессы;
- контраст «теплое — холодное»;
- кошмарные сновидения (характерно для курильщиков).
Что нужно знать: ИМ в большинстве случаев возникает в утренние часы, в течение 60 минут после пробуждения. Следует отметить, что приступы чаще всего случаются в осенне-весенний период (март, ноябрь).
Что происходит с сердцем при инфаркте миокарда
Кровеносные сосуды, пораженные атеросклерозом, претерпевают изменения, из-за чего нарушается кровоток и, соответственно, ухудшается кровоснабжение миокарда. Атеросклеротическая бляшка, прикрепленная к стенке сосуда, не способна выдержать силу тока крови, который усиливается, многократно, в момент резкого повышения АД, тахикардии, стрессов и др.; она разрывается.

На ее месте образовывается тромб, сосуд спазмируется, и, тут же, происходит его закупорка. Весь участок миокарда, который питал пострадавший сосуд, некротизируется.
Как правило, уязвимы стенки левого желудочка сердца. ИМ, чаще всего, поражает, именно, этот отдел.
Классификация ИМ
- По клиническому течению ИМ может быть осложненным и неосложненным.
- По степени поражения миокарда – Q – позитивным и Q – негативным.
- По локализации – передним, задним, боковым, перегородочным. Возможны также комбинации.
Что нужно знать: инфаркт миокарда, любого происхождения, опасен для жизни!
Диагностика инфаркта миокарда
Чтобы распознать ИМ прибегают к инструментальным методам исследования:
- электрокардиографии;
- эхокардиографии.
С помощью кардиограммы можно определить, на какой стадии развития находится заболевание.
- Острейшей нужно считать стадию, когда с момента омертвения участка сердечной мышцы прошло несколько часов.
- Острой – от нескольких часов до 14 дней.
- Подострой – от 14 дней до 45-60 дней.
- Рубцовой – более 60 дней.
УЗИ сердца позволяет увидеть структурные изменения органа, и степень его поражения.
Лабораторные методы исследования
При объемном поражении миокарда клинический анализ крови покажет лейкоцитоз и высокий СОЭ. Чем больше лейкоцитов в крови, тем хуже прогноз.
Как отличить инфаркт миокарда от других болезней (дифференциальная диагностика)
Загрудинная боль может быть симптомом ряда других серьезных заболеваний:
- тромбоэмболии легочной артерии;
- пневмоторакса;
- перикардита;
- плеврита;
- острого холецистита;
- язвы желудка;
- панкреатита;
- эзофагита;
- опоясывающего лишая;
- остеохондроза;
- перелома ребра;
- стенокардии;
- миокардита;
- нейроциркуляторной дистонии.
Что нужно знать: при возникновении болей в области грудной клетки следует, немедленно, обратится к врачу и пройти обследование, так как каждая вышеприведенная патология требует индивидуальной лечебной тактики, а в некоторых случаях, молниеносного реагирования и незамедлительной врачебной помощи.
Лечение ИМ
При подозрении на инфаркт миокарда больной должен быть немедленно госпитализирован в кардиологическое отделение, где в палате интенсивной терапии ему будет оказана экстренная медицинская помощь. Это особенно важно в первые сутки заболевания, так как они наиболее опасны для жизни.
Цель лечения ИМ:
- купировать боль;
- восстановить кровоток в поврежденной артерии;
- не допустить осложнений;
- обеспечить адекватную терапию возникших осложнений;
- провести полноценную и всестороннюю реабилитацию больного.
Как купировать болевой синдром
Первичная помощь при ИМ должна быть оказана больному до приезда бригады «Скорой медицинской помощи». Для облегчения состояния показан нитроглицерин, который принимают сублингвально, либо в виде аэрозоля. В случае его неэффективности, по приезду «Скорой», вводят наркотические анальгетики.

Что нужно знать: необходимо снять боль, так как она возбуждает симпатическую нервную систему, вызывая тахикардию и повышая АД. Вследствие чего возрастает потребность миокарда в кислороде и увеличивается некротизированный участок.
Из наркотических анальгетиков используют морфин, а пожилым и престарелым лицам этот препарат заменяют промедолом. При тошноте вводят метоклопрамид. Нарушение дыхательной функции корректируют с помощью налоксона. Диазепам показан при тревожных состояниях и страхе смерти. Брадикардию устраняют введением атропина.
Если болевой синдром сохраняется добавляют β –адреноблокаторы. Они показаны также при наличии у пациента тахикардии и гипертонии. Для нормализации сердечного ритма внутривенно вводят:
- пропранолол;
- атенолол;
- метопролол;
- эсмолол.
β –адреноблокаторы назначаются в том случае, если нет противопоказаний к их применению.
При ИМ больным показана оксигенотерапия (применение кислорода) и антиагрегантная терапия (применение аспирина).
Кровоток в пострадавшем сосуде восстанавливается путем механического разрушения тромба с использованием проводника и катетера. Так же для этой цели применяются тромболитические препараты.
Если этими способами восстановить кровоток не удается, прибегают к хирургическому методу, а, именно, к аортокоронарному шунтированию.
Осложнения ИМ
К наиболее частым осложнениям ИМ относятся:
- нарушение ритма сердца;
- нарушение проводимости сердца;
- острая сердечная недостаточность;
- аневризма сердца.
Самыми грозными осложнениями нужно считать:
- сердечную недостаточность с отеком легких;
- кардиогенный шок.
Режим больного при ИМ
- первые сутки – строгий постельный режим;
- вторые сутки (если нет осложнений) – больной садится и встает с постели, под контролем пульса и АД выполняет лечебную физкультуру;
- на третьи — четвертые сутки – перевод больного из палаты интенсивной терапии в общую палату;
- на 16-21сутки, при отсутствии осложнений – выписка из стационара.
Реабилитация больных ИМ
Цель реабилитации – всесторонне адаптировать больного к новым условиям жизни. Это означает – откорректировать постинфарктные психоэмоциональные расстройства, отрегулировать режим двигательной активности, и возвратить больного к трудовой деятельности.
Что нужно знать: реабилитацию больных, перенесших инфаркт миокарда, желательно проводить в условиях кардиологического санатория.
Диета при ИМ
В первые дни заболевания показано бессолевое питание. Протертые супы и каши, приготовленные на воде. Отварное мясо (курицы, кролика), соки, компоты, некрепкий чай, мед.
В дальнейшем диета предусматривает ограничение потребления продуктов с высоким содержанием холестерина и насыщенных жиров. Полезны морепродукты, свежие фрукты, орехи, зеленые овощи. Их рекомендуют употреблять ежедневно.
Мясо животных необходимо заменить рыбой и мясом птицы (курица, индюк). Вместо сливочного масла можно употреблять маслорин. Рекомендуют включать в рацион растительные масла, особенно, оливковое, кисломолочные продукты. Также макароны, каши, бобовые, картофель, хлеб.
Профилактика ИМ

Существует первичная и вторичная профилактика ИМ. Первичные профилактические мероприятия проводятся до ИМ. Вторичные – после.
Суть их состоит в максимальном исключении факторов риска, изменении образа жизни, коррекции психоэмоциональных нарушений, проведении, если это необходимо, профилактического медикаментозного лечения.
Что необходимо сделать, чтобы не допустить ИМ, либо его повторения
Если вы находитесь в группе риска нужно:
- отказаться от курения;
- регулярно измерять АД;
- лечить гипертоническую болезнь;
- контролировать массу тела;
- откорректировать свой рацион;
- отрегулировать физическую активность;
- контролировать содержание сахара в крови;
- контролировать холестерин в крови;
- своевременно разрешать психологические проблемы.
Тем, кто перенес ИМ, показан систематический прием следующих лекарственных препаратов:
- аспирина;
- липидоснижающих средств;
- β-блокаторов.
Инфаркт миокарда: видео о причинах, ведущих к возникновению ИМ и о реабилитации больных
Источник
Что такое обширный инфаркт?
Обширный инфаркт миокарда – это ишемия и некроз тканей, охватывающий большие площади сердечной мышцы. Обширный инфаркт является очень тяжелой патологией, при которой около 40% пациентов погибают, так и не дождавшись врачебной помощи. Чаще всего обширный инфаркт является трансмуральным, когда некрозу подвергаются все слои миокарда.
Обширный инфаркт входит в классификацию инфарктов миокарда, и по степени распространенности занимает третье место после мелкоочагового и крупноочагового поражения. Обширные инфаркты провоцируют интоксикацию организма продуктами тканевого распада, а некротические массы в центре очага могут сохраняться на протяжении не только недель, но даже месяцев.
Содержание:
- Симптомы обширного инфаркта
- Причины обширного инфаркта
- Стадии обширного инфаркта
- Последствия обширного инфаркта
- Каковы шансы выжить после обширного инфаркта?
- Сколько живут после обширного инфаркта?
- Лечение и реабилитация после обширного инфаркта
Симптомы обширного инфаркта
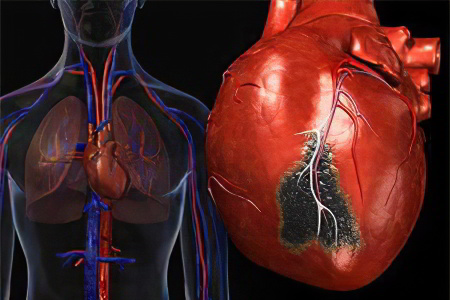
Симптомы обширного инфаркта практически невозможно отличить от симптомов мелкоочагового инфаркта. Точно так же невозможно со 100% точностью только по клиническим признакам определить зону, подвергшуюся поражению.
Тем не менее, для обширного инфаркта чаще всего характерны более ярко выраженные симптомы происходящего патологического процесса, среди них:
Сильнейшие боли, которые возникают внезапно. Они локализуются за грудиной, могут иметь различный характер (жгучие, режущие, давящие, распирающие);
Боли продолжительные, устранить их приемом Нитроглицерина не удается;
Боль может отдавать в лопатки, в шею, в правое плечо;
Наблюдается обильное потоотделение с появлением липкого холодного пота;
Для обширного поражения сердечной мышцы характерна выраженная общая слабость;
У человека возникает страх смерти, усиливается чувство тревоги.
Описанные симптомы встречаются у 75-90% больных и характеризуют типичную форму инфаркта.
Если рассматривать нетипичные варианты течения обширного инфаркта, то симптомы будут несколько отличаться:
Астматический инфаркт характеризуется появлением удушья и одышки, учащенным сердцебиением и ортопноэ. Боли выражены слабо, либо их нет вовсе;
Гастралгический вариант обширного инфаркта проявляется в болях, которые локализуются в верхних отделах живота. Параллельно возникают диспепсические расстройства;
При аритмическом варианте течения обширного инфаркта на первый план выходит усиленное сердцебиение, нарушения в работе сердца, его «замирание»;
При цереброваскулярной форме инфаркта наблюдаются такие симптомы, как головокружение, потеря сознания, тошнота и рвота.
Малосимптомная форма течения болезни при обширном инфаркте практически не встречается.
Причины обширного инфаркта
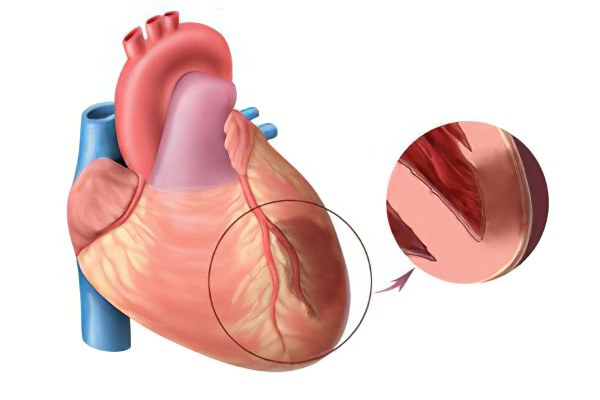
Причиной обширного инфаркта в 98% случаев является острое проявление ишемической болезни сердца, при которой венечные артерии подвергаются атеросклеротическим изменениям. Тромбоз коронарных артерий в прошлом веке вовсе считали единственной причиной обширного инфаркта.
На данный момент выделяют еще несколько причин, по которым может развиваться эта сердечная патология:
Врожденные пороки развития коронарных артерий;
Закупорка крупных артерий частями опухоли, вегетациями;
Воспалительные процессы, поражающие коронарные артерии сердца;
Образование гематомы около устья коронарной артерии в результате расслаивания восходящего отдела аорты;
Тромбоз коронарной артерии по причине ДВС-синдрома;
Онкологические образования сердца. В данном случае обширный инфаркт может случиться из-за некроза опухоли, из-за закупорки ею коронарной артерии.
Внесердечные онкологические образования, прорастающие и метастазирующие в коронарную артерию;
Употребление наркотических веществ, провоцирующих спазм венечных артерий (амфетамин, кокаин);
Травмы механического происхождения, а также поражения электрическим током;
Ятрогения по причине оперативных вмешательств на сердце и на коронарной артерии.
От мелкоочагового поражения миокарда обширный инфаркт отличается тем, что препятствие, нарушающее кровоток, возникает в более крупной артерии. Окклюзии, как правило, подвергается основной ствол левой коронарной артерии.
Размеры инфаркта определяются следующими факторами:
Степень стеноза венечных артерий;
Степень нарушения коллатерального кровообращения;
Уровень перекрытия артериального ствола (эмболия или тромбоз);
Функциональная возможность миокарда.
Чем выше степень нарушений, тем обширнее будет площадь поражения сердца.
Стадии обширного инфаркта
Рассматривая стадии обширного инфаркта, можно выделить пять последовательных периодов:
Продромальная стадия, во время которой усиливаются приступы стенокардии. Продолжительность этой стадии – от нескольких часов до нескольких недель;
Острейшая стадия, во время которой манифестирует ишемия с последующим появлением участка некроза миокарда. Продолжительность этой стадии – от 20 минут до 2 часов;
Острая стадия, во время которой продолжается некроз миокарда с последующим ферментативным расплавлением поврежденной мышечной ткани сердца (миомаляция тканей). Продолжительность этой стадии – от двух дней до двух недель;
Подострая стадия, во время которой запускаются процессы рубцевания тканей, а участки, подвергшиеся некрозу, замещаются грануляционной тканью. Длится эта стадия 1-2 месяца;
Постинфарктная стадия, во время которой продолжает формироваться рубец, а миокард адаптируется к новым условиям, в которых ему приходится функционировать.
Последствия обширного инфаркта
Тяжесть органического поражения сердца обуславливает серьезные последствия обширного инфаркта, среди которых:
Разрыв сердечной мышцы, который чаще всего наблюдается у больных, впервые перенесших трансмуральный инфаркт. Летальный исход в этом случае наступает всегда. Разрыв сердца обычно случается в первые сутки от манифестации обширного инфаркта, повреждается преимущественно передняя стенка левого желудочка;
Кардиогенный шок, который формируется чаще всего при обширном переднем инфаркте на фоне поражения коронарных артерий и при некрозе более 40% от массы миокарда левого желудочка. Если у больного случается истинный кардиогенный шок, то летальность достигает 90%. Выражается он в тахикардии, в заторможенности и слабости. Кожные покровы сильно бледнеют, повышается их влажность, артериальное давление резко падает;
Отек легких. Сначала у больного развивается интерстициальный отек легкого, который при отсутствии адекватной помощи переходит в альвеолярный отек с одышкой, ослаблением дыхания, влажными хрипами, кашлем с отделением пенистой розовой мокроты. Летальность при инфаркте миокарда, осложненном отеком легких, достигает 25%.
Кроме того, последствиями перенесенного обширного инфаркта выступают митральная недостаточность клапана (25-50% пациентов), аневризма левого желудочка (7-15% пациентов), постинфарктный синдром (4-10% пациентов), тромбоэмболии (10-15% пациентов), нарушения ритма сердца, мерцание предсердий, желудочковые нарушения ритма, синусовая тахикардия и брадикардия.
Каковы шансы выжить после обширного инфаркта?
Статистика указывает на то, что после перенесенного обширного инфаркта около 40% пациентов погибают на догоспитальном этапе. Ни один специалист однозначно не ответит на вопрос относительно шансов выжить после обширного инфаркта.
Тем не менее, риск смерти можно рассчитать по оценочной шкале GRACE. Следует учесть, что большая площадь поражения миокарда считается неблагоприятным прогностическим фактором, как и пожилой возраст больного, высокое артериальное давление, наличие признаков застойной сердечной недостаточности и пр. Критерии оцениваются в баллах, баллы суммируются, после чего рассчитывается риск гибели больного (низкий, средний, высокий).
Сколько живут после обширного инфаркта?
На продолжительность жизни после обширного инфаркта влияет множество факторов. Если в раннем периоде это наличие осложнений, обширность очага поражения, возраст больного, то в более позднем – это соблюдение рекомендаций врача и ведение здорового образа жизни. Чтобы продлить жизнь, необходимо принимать лекарственные препараты, не нарушать лечебную схему, отказаться от вредных привычек, снизить избыточную массу тела.
Стоит учесть, что если после мелкоочагового инфаркта на восстановление может потребоваться около 8 недель, то после обширного инфаркта часто и полугода бывает недостаточно.
Если обращаться к статистике, то она указывает на то, что 19% больных не пересекают пятилетний порог выживаемости и погибают либо из-за рецидива инфаркта, либо из-за его осложнений.
Лечение и реабилитация после обширного инфаркта

Лечение и реабилитация больного с обширным инфарктом должны проводиться под строгим контролем врача в условиях стационара. Каждый человек с подозрением на инфаркт миокарда в срочном порядке госпитализируется в блок интенсивной терапии.
Ликвидация болевого синдрома. До приезда врачей скорой помощи больные чаще всего принимают Нитроглицерин 0,5 мг под язык, что помогает уменьшить боли. Прием лекарственного средства можно повторить. Когда облегчения не наступает, то приехавшие на вызов врачи как можно быстрее вводят больному наркотические анальгетики. Если этого не сделать, то значительно возрастает риск расширения зоны некроза, что обусловлено активизацией симпатической нервной системы на фоне болевого приступа. Для этой цели используется Морфина сульфат внутривенно. Если больного рвет или сильно тошнит, то ему вводят до 20 мг Метоклопрамида.
Оксигенотерапия. Кислород назначают всем пациентам с инфарктом миокарда на фоне сердечной недостаточности, кардиогенного шока, дыхательных нарушений.
Антиагрегантная терапия. Всем больным назначают Аспирин независимо от того, как давно возникло заболевание.
Разрушение тромба. Тромб устраняют с помощью тромболитической терапии (Стрептокиназа, Анистреплаза, Альтеплаза, Урокиназа) либо его разрушают механическим способом. Если оба этих метода не приводят к нормализации кровотока, то возможно выполнение аортокоронарного шунтирования.
Что касается реабилитации пациентов с обширным инфарктом, то она сводится к следующим мероприятиям:
Выполнение лечебной гимнастики. Физическая нагрузка должна быть дозированной, первоначально упражнения необходимо выполнять под строгим врачебным контролем. Грамотно выстроенная схема позволяет больным быстрее восстановиться после длительного обездвиживания;
Соблюдение строгой диеты. Упор необходимо делать на пищу растительного происхождения, мясо следует выбирать диетических сортов (птица, нежирная рыба). Кисломолочные напитки должны присутствовать на столе каждый день. Важно ограничить потребление поваренной соли. Продукты не должны повышать уровень холестерина в крови, а значит, необходимо отказаться от употребления яичного желтка, печени, икры, жареных и жирных блюд;
Медикаментозная коррекция аритмии, артериального давления, сердечнососудистой недостаточности. Больным назначают гиполипидемические препараты (Аторвастатин, Правастатин, Симвастатин), антиагреганты (Аспирин, Тиклопидин, Клопидогрель), ингибиторы АПФ, бета-адреноблокаторы (Тимолол, Метопролол, Карведилол и пр.);
Психологическая реабилитация. Пациенты после перенесенного инфаркта продолжают опасаться повторного приступа, находятся в смятении относительно перспектив дальнейшей личной и общественной жизни. Для того, чтобы все эти беспокойства не вылились в неврозы и не усугубили течение заболевания, необходимо оказание пациенту грамотной психологической помощи;
Санаторное лечение на специализированных курортах;
Отказ от вредных привычек.
Правильно выстроенная реабилитация позволяет существенно продлить жизнь больных после перенесенного обширного инфаркта миокарда.
[Видео] Доктор Берг – ПРОФИЛАКТИКА СЕРДЕЧНЫХ ЗАБОЛЕВАНИЙ. Как избежать сердечного приступа?
Автор статьи: Молчанов Сергей Николаевич | Кардиолог
Образование:
Диплом по специальности «Кардиология» получен в ПМГМУ им. И. М. Сеченова (2015 г.). Здесь же была пройдена аспирантура и получен диплом «Кардиолог».
Наши авторы
Источник
