Инфаркт боковой стенки что это

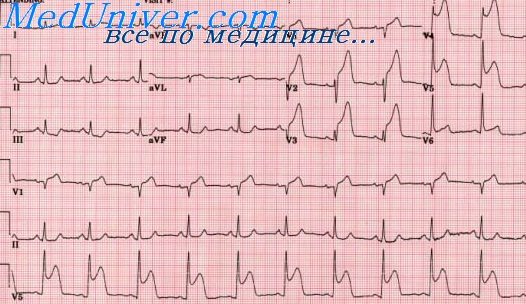
ЭКГ при инфаркте боковой стенки левого желудочка. Признаки бокового инфаркта миокардаЭКГ при боковых инфарктах может быть в двух основных вариантах: 1) прямые и рецип-рокные признаки крупноочагового инфаркта четко представлены в 12 общепринятых отведениях; 2) прямые признаки инфаркта полностью или частично отсутствуют (может быть лишь уменьшение амплитуды RI,II,V5,V6). имеются не всегда убедительные реципрокные признаки и периодически появляющиеся и исчезающие изменения сегмента RS – Т и зубца Т. Вариант 1. На ЭКГ четко выражены характерные для бокового инфаркта миокарда изменения (патологический Q, приподнятый сегмент RS – Т) в отведениях I,II,aVF,V5,V6, анередко и б отведениях aVL,III,V4. В том числе в острейшей стадии смещение вверх сегмента RS – Т иногда может быть конкордантным во всех стандартных отведениях (I,II,III). Вместе с появлением увеличенного зубца QI,II,aVF,V5,V6 очень характерным является снижение зубца RI,II,V5,V6. Одновременно определяются реципрокные изменения в крайних правьгх грудных отведениях: высокий зубец RV1,V2, смещение вниз сегмента RS – TV1,V2 (иногда и V3), а в дальнейшем коронарный положительный зубец TV1,V2 (иногда V3). Вариант 2. На ЭКГ не определяется патологический зубец Q, сегмент RS – Т может быть приподнят на короткое время (первые сутки) в отведениях I,II,aVL или Vg, и поэтому часто его смещение не успевают зарегистрировать. Отрицательный зубец ТI,II,aVF,III,V5,V6 нередко регистрируется только на вторые сутки и начиная с 10 — 12-х суток инфаркта. В связи с тем что на вторые сутки ЭКГ регистрируют не всегда, этот признак часто определяется только в конце второй недели болезни.
При этом варианте единственным прямым признаком крупноочагового инфаркта в течении первой недели может быть снижение в динамике амплитуды зубца RI,II,V5,V6, иногда RaVL,aVF. Значительно более четко определяются реципрокные изменения в правых грудных отведениях в динамике в течении уже первой недели инфаркта: Нужно отметить, что как и при первом варианте изменений ЭКГ, так и при втором боковой инфаркт может быть достаточно обширным и трансмуральным. Отсутствие патологического зубца Q, вероятно, связано с тем, что противостоящая боковой стенке левого желудочка межжелудочковая перегородка не дает достаточно больших потенциалов и возбуждается всего 0,03 — 0,04 сек., а поэтому вектор Q отклоняется вправо (к отрицательному полюсу отведений I,II,aVL,V5,V6) на непродолжительное время и соответственно не дает увеличения продолжительности и глубины зубца Q. Учебное видео ЭКГ при инфаркте миокарда
– Также рекомендуем “Пример инфаркта боковой стенки. ЭКГ при боковом инфаркте” Оглавление темы “ЭКГ при инфаркте миокарда”: |
Источник
ЭКГ при инфаркте боковой стенки левого желудочка. Признаки бокового инфаркта миокарда
ЭКГ при боковых инфарктах может быть в двух основных вариантах: 1) прямые и рецип-рокные признаки крупноочагового инфаркта четко представлены в 12 общепринятых отведениях; 2) прямые признаки инфаркта полностью или частично отсутствуют (может быть лишь уменьшение амплитуды RI,II,V5,V6). имеются не всегда убедительные реципрокные признаки и периодически появляющиеся и исчезающие изменения сегмента RS — Т и зубца Т.
Вариант 1. На ЭКГ четко выражены характерные для бокового инфаркта миокарда изменения (патологический Q, приподнятый сегмент RS — Т) в отведениях I,II,aVF,V5,V6, анередко и б отведениях aVL,III,V4. В том числе в острейшей стадии смещение вверх сегмента RS — Т иногда может быть конкордантным во всех стандартных отведениях (I,II,III). Вместе с появлением увеличенного зубца QI,II,aVF,V5,V6 очень характерным является снижение зубца RI,II,V5,V6.
Одновременно определяются реципрокные изменения в крайних правьгх грудных отведениях: высокий зубец RV1,V2, смещение вниз сегмента RS — TV1,V2 (иногда и V3), а в дальнейшем коронарный положительный зубец TV1,V2 (иногда V3).
Вариант 2. На ЭКГ не определяется патологический зубец Q, сегмент RS — Т может быть приподнят на короткое время (первые сутки) в отведениях I,II,aVL или Vg, и поэтому часто его смещение не успевают зарегистрировать. Отрицательный зубец ТI,II,aVF,III,V5,V6 нередко регистрируется только на вторые сутки и начиная с 10 — 12-х суток инфаркта. В связи с тем что на вторые сутки ЭКГ регистрируют не всегда, этот признак часто определяется только в конце второй недели болезни.

При этом варианте единственным прямым признаком крупноочагового инфаркта в течении первой недели может быть снижение в динамике амплитуды зубца RI,II,V5,V6, иногда RaVL,aVF. Значительно более четко определяются реципрокные изменения в правых грудных отведениях в динамике в течении уже первой недели инфаркта:
1) в первые часы — сутки болезни наблюдается резкое смещение вниз от изолинии сегмента RS — TV1,V2 (иногда и V3);
2) увеличение амплитуды зубца Rv1,V2 и уменьшение амплитуды зубца SV1,V2;
3) появление положительного коронарного зубца TV1,V2 (иногда V3) на вторые сутки и увеличение его высоты с 8 — 12-х суток болезни до 15 — 25-х суток.
Нужно отметить. что как и при первом варианте изменений ЭКГ, так и при втором боковой инфаркт может быть достаточно обширным и трансмуральным. Отсутствие патологического зубца Q, вероятно, связано с тем, что противостоящая боковой стенке левого желудочка межжелудочковая перегородка не дает достаточно больших потенциалов и возбуждается всего 0,03 — 0,04 сек. а поэтому вектор Q отклоняется вправо (к отрицательному полюсу отведений I,II,aVL,V5,V6) на непродолжительное время и соответственно не дает увеличения продолжительности и глубины зубца Q.
Оглавление темы «ЭКГ при инфаркте миокарда»:
Боковые инфаркты
Боковые инфаркты анатомически являются боковыми.
Их ориентация сильно колеблется в зависимости от позиции сердца:
при промежуточной позиции боковая стенка обращена вверх и влево — признаки инфаркта обнаруживаются в отведении aVL;
при поворотах против часовой стрелки боковая стенка ориентируется вперед и влево — признаки инфаркта обнаруживаются в отведениях V6,7 ;
при повороте по часовой стрелке боковая стенка обращена назад, влево и вниз — признаки инфаркта обнаруживаются в отведениях V8,9 и видны также во II, III и aVF отведениях.
Прямые признаки бокового инфаркта варьируют в зависимости от ориентации сердца и распространения поражения миокарда. Волны некроза, повреждения и ишемии появляются, в зависимости от случая, в aVL (и иногда в I отведении), V6,7. V8,9. захватывая в некоторых случаях II, III, aVF или многие из этих отведений. Инфаркты передние и боковые, часто называемые передними распространенными, складываются из локализаций передних и боковых, их признаки регистрируются в I, aVL и во всех грудных отведениях с V1 по V7.
Инфаркты заднебоковые комбинируют признаки заднего и бокового инфаркта и характеризуются появлением волн некроза, субэпикардиального повреждения и ишемии в отведениях II, III, aVF, V5-7 и иногда в aVL и I.
Инфаркты передние и задние (массивные, или глубокие септальные) сочетают передне- и задне-перегородочную локализацию. Признаки массивного септального (переднезаднего) инфаркта выявляются одновременно во II, III, aVF отведениях и в правых грудных с V1 по V3. а иногда в последующих грудных отведениях, в зависимости от распространенности поражения свободной стенки левого желудочка.
Инфаркт правого желудочка — явление редкое, а изолированный — исключительное (1—2% всех случаев инфаркта). Сочетанное поражение обоих желудочков наблюдается в 10% случаев (В. Е. Незлин, 1951). Обычно поражается задняя стенка правого желудочка одновременно с массивным задне-септальным инфарктом левого желудочка в случае тромбоза правой коронарной артерии, значительно реже — одновременно с передне-перегородочно-верхушечным инфарктом при тромбозе левой нисходящей артерии (2 случая описаны О. Н. Виноградовой с соавт. 1970).
Электрокардиографические признаки инфаркта правого желудочка могут выразиться в появлении патологических зубцов Q или QS в правых грудных отведениях (V1-3 ) и смещении вверх сегмента SТV 1-3. иногда может наблюдаться увеличение амплитуды зубцов РII, III, aVF.
Во всех случаях сочетанного поражения обоих желудочков или изолированного поражения правого электрокардиографические признаки инфаркта могут быть объяснены поражением только левого желудочка, и практически, ни электрокардиографически, ни клинически отличить инфаркт правого желудочка от инфаркта левого желудочка (передне-перегородочного или задне-перегородочного) невозможно.
«Ишемическая болезнь сердца», под ред. И.Е.Ганелиной
Читайте далее:
Локализация инфаркта
ЭКГ при инфаркте миокарда
Изменения на ЭКГ при инфаркте миокарда зависят от его формы, локализации и стадии.
Во электрокардиографическим признакам прежде всего следует различать трансмуральный и субэндокардиальный инфаркты миокарда.
При трансмуральном (крупноочаговом) некрозе повреждается более 50-70 % толщины стенки левого желудочка. Так как большая часть миокарда под электродом теряет способность к возбуждению, то форму ЭКГ в прямых отведениях определяет вектор деполяризаций противоположной стенки, формируя комплекс QS или патологический зубец Q. Зубец Q считают патологическим при продолжительности 0,04 с и более, при амплитуде более % зубца R, а также в грудных отведениях правее переходной зоны. Вектор сохранившейся части миокарда вызывает образование зубца г с меньшей, чем исходная, амплитудой.
При субэндокардиальном инфаркте миокарда патологический зубец Q не формируется, хотя может отмечаться зазубренность начальной части комплекса QRS. На ЭКГ проявляются признаки лишь субэндокардиального повреждения (максимально выраженные в отведениях V3 -V5. реже в отведениях III и aVF). Эти признаки свидетельствуют об инфаркте, если сохраняются не менее 48 ч, в дальнейшем закономерно изменяются и сопровождаются повышением активности соответствующих ферментов или содержания кардиоспецифичных белков в крови. Субэндокардиальные инфаркты практически всегда обширные, и хотя изменения реполяризации не точно очерчивают зону поражения, их нельзя относить к мелкоочаговым.
Интрамуральный инфаркт миокарда проявляется изолированным изменением зубца Т, возможно снижение амплитуды зубца R по сравнению с исходной. При этой разновидности заболевания патологический зубц Q не образуется, депрессия сегмента ST не отмечается. Интрамуральные инфаркты встречают ся настолько редко, что многие специалисты по функциональной диагностике, например А. В. De Luna (1987), сомневаются в их существовании.
Выделение указанных форм условно и далеко не всегда совпадает с патоморфологическими данными. Так, у */3 больных с трансмуральным инфарктом миокарда (гораздо чаще при поражении огибающей ветви левой коронарной артерии) патологический зубец Q не определяется, в то время как он может встречаться при нетрансмуральном инфаркте миокарда или при других заболеваниях сердца (гипертрофическая кардиомиопа-тия, миокардит). Инфаркт миокарда без патологического зубца Q, но с резким снижением амплитуды зубца R; на фоне блокады ножек пучка Гиса; при локализации в заднебазальных отделах или на боковой стенке вообще трудно отнести к какому-либо электрокардиографическому типу.
У больных с острым инфарктом миокарда прогностически неблагоприятными являются следующие ЭКГ-признаки:
— высокая ЧСС;
— значительный суммарный подъем сегмента ST;
— наличие выраженной или стойкой депрессии сегмента ST в реципрокных отведениях;
— увеличение продолжительности комплекса QRS до 0,11 си более;
— наличие признаков ранее перенесенного инфаркта миокарда (комплексов QS или патологических зубцов Q в удаленных от острого инфаркта миокарда отведениях).
Топическая диагностика
Выделяют четыре основных вида локализации инфаркта миокарда:
1) передний — при котором прямые изменения регистрируются в отведениях Vt — V4 ;
2) нижний (заднедиафрагмалъиый) — с прямыми изменениями в отведениях II, III, aVF;
3) боковой — с прямыми изменениями в отведениях I, aVL, V5 -V6 ;
4) заднебазальный — при котором в 12 общепринятых отведениях ЭКГ прямых изменений нет, а в отведениях Vi-V2 регистрируются рецинрокные изменения (высокий, узкий зубец, R, депрессия сегмента ST, иногда — высокий, заостренный зубец Т). Прямые изменения можно обнаружить только в дополнительных отведениях D, V7 -V9 .
При поражении предсердий отмечаются: изменение формы зубца Р, депрессия или подъем сегмента PQ, миграция водителя ритма, мерцание или трепетание предсердий, ритм из АВ-соединения.
При инфаркте правого желудочка прямые изменения (подъем сегмента ST) регистрируются только з дополнительных (правых грудных) отведениях V3R — V4R .
Топическая диагностика инфаркта миокарда представлена
в табл. 7.1.
На рис. 7.2 приведена электрокардиограмма при переднем распространенном инфаркте миокарда, на рис. 7.3 — при заднеди-афрагмальном (нижнем) с распространением на боковую стенку.
Источник
Заболевания сердечно-сосудистой системы в XXI веке занимают лидирующую позицию среди причин смерти населения. Инфаркт передней стенки левого желудочка — самый встречаемый вариант локализации повреждения. Он ежегодно инвалидизирует миллионы людей и при отсутствии своевременного лечения может закончиться летальным исходом. Но нужно ли паниковать? Обсудим этот вопрос ниже.
Причины, факторы риска и механизм развития
Для начала постараюсь вкратце изложить суть проблемы. Острый инфаркт миокарда – один из вариантов ишемической болезни сердца (ИБС). Основой патологии остается критическое несоответствие потребности сердечной мышцы в кислороде и питательных веществах. Проще говоря, отдельные участки миокарда попросту не снабжаются кровью, что ведет к гибели сначала изолированных клеток (кардиомиоцитов), а потом уже целых зон мышечной ткани.
Мои пациенты часто спрашивают меня о том, что же может такого произойти, чтоб сосуд, который питает сердце кровью, закрылся. В 70-80% случаев основой проблемы является атеросклероз. Болезнь сопровождается отложением жиров на поверхности сосудистой стенки и воспалением клеток ее внутреннего слоя. С течением времени эти элементы образуют бугорок, после чего происходит сужение просвета артерии. Результатом может стать их разрыв бляшки с образованием тромба и полной закупоркой сосуда. Острый инфаркт миокарда передней стенки левого желудочка встречается в моей практике чаще остальных форм. Это обусловлено анатомическими особенностями кровоснабжения сердца.
Согласно современным взглядам кардиологов на причины развития инфаркта миокарда, стоит выделить следующие ключевые факторы, способствующие прогрессированию патологии:
- Неправильное питание. Я имею в виду чрезмерное употребление продуктов, богатых быстрыми углеводами и жирами (фаст-фуд, различные сладости, энергетические напитки, алкоголь).
- Ожирение. Избыточная масса тела свидетельствует об активном процессе отложения жиров в стенке сосудов. Определить свой индекс массы тела можно перейдя по ссылке.
- Курение. Никотин способствует дополнительному спазму коронарных артерий.
- Гиподинамия. Чем меньше вы двигаетесь, тем выше шанс развития ожирения с дальнейшим прогрессированием атеросклероза.
- Повышенное артериальное давление (АД). Шанс развития переднего, бокового или нижнего инфаркта миокарда у гипертоников выше, чем у пациентов с нормальным АД.
- Стресс. Эмоциональное перенапряжение ведет к спазму сосудов, что на фоне наличия бляшек повышает риск их разрыва с развитием острого тромбоза и закупорки артерии.
- Возраст, пол. Мужчины после 50 занимают лидирующее место среди пациентов с инфарктами разной локализации.
Генетическая предрасположенность также играет определенную роль в развитии болезни. При наличии близких родственников, перенесших или умерших от инфаркта, стоит более внимательно относиться к факторам риска и чаще посещать врача.

Симптомы
Инфаркт передней стенки сердца (также, как и другой локализации) сопровождается возникновением характерных клинических признаков, которые позволяют сразу же заподозрить болезнь.
Типичные признаки
При беседе с пациентами, страдающими от гипертензии или других сердечных болезней, я всегда обращаю внимание на признаки, которые могут свидетельствовать о начале развития острого инфаркта передней стенки левого желудочка:
- Жгучая, давящая боль в области сердца. Многие мои пациенты описывали симптом, как «сжатие в тисках» или «слон наступил на грудь». Особенностью инфаркта является иррадиация (распространение) боли на левую руку, шею, челюсть или под лопатку.
- Длительность приступа может превышать 30 минут.
- Неэффективность применяемых таблеток. Мои пациенты всегда хранят дома антигипертензивные лекарства, «Нитроглицерин» и «Валидол». При инфаркте указанные препараты не принесут облегчения.
В большинстве мои больные четко могут указать момент возникновения боли. Приступ часто оказывается связанным со стрессовой ситуацией или чрезмерной физической нагрузкой. Однако в моей практике неоднократно были и такие пациенты, у которых инфаркт развился при отсутствии каких-либо провоцирующих факторов.
Атипичные проявления
Описанная выше клиническая картина остается классической. Она характерна преимущественно для переднего инфаркта. Тем не менее, разрыв бляшки с тромбозом может возникать и в артериях, которые снабжают кровью другие отделы сердца.
При инфаркте миокарда нижней стенки левого желудочка на первый план выходят следующие атипичные признаки:
- Тошнота, рвота. Мне один больной рассказывал, как он плотно поел и у него резко начал нарастать дискомфорт в животе. До момента обращения за помощью он выпил 4 таблетки препаратов для улучшения пищеварения. Бригада «скорой помощи» диагностировала нижний инфаркт.
- Изолированная одышка с тенденцией к нарастанию интенсивности симптома. В данном случае речь идет об астматической «маске» болезни.
- Слабость с эпизодами головокружения. Сознание пациенты теряют крайне редко.
- Безболевая форма ишемии. Относительно редкий вариант развития болезни. Пациент может отмечать исключительно слабость и желание отдохнуть.
Я всегда говорю своим больным, что при возникновении хотя бы одного из описанных выше симптомов стоит обратиться к специалисту. Пропустить инфаркт, который развивается в нижней стенке левого желудочка, довольно просто. Однако лечить его после потери драгоценного времени нелегко.
Диагностика
Нижний, задний или передний инфаркт миокарда диагностируется одинаково. Сначала я всегда собираю анамнез болезни и оцениваю жалобы пациента. Чаще всего одной боли в груди достаточно для возникновения соответствующих подозрений.
Для подтверждения догадки я пользуюсь вспомогательными инструментальными и лабораторными обследованиями.
Инструментальные методы
Основа диагностики любого инфаркта миокарда – это ЭКГ. Переоценить значение электрокардиограммы при ИБС невозможно. Методика позволяет на бумаге или экране увидеть малейшие отклонения в электрической функции сердца, которые всегда возникают при нарушении снабжения отдельных участков миокарда кровью.
Возможные изменения на пленке:
- элевация (подъем) или депрессия (проседание) сегмента ST относительно изолинии;
- инверсия (смена полярности на противоположную) зубца T;
- формирование глубокого и широкого (патологического) зубца Q.
Существуют косвенные признаки на ЭКГ, которые могут указывать на передний инфаркт или поражения другой стенки левого желудочка.
Для уточнения локализации и степени повреждения сердечной мышцы я всегда дополнительно назначаю следующие исследования:
- Ангиография коронарных сосудов. После введения в венечные артерии контраста я на экране монитора вижу место закупорки, что позволяет быстро провести восстановление проходимости сосуда методом стентирования.
- Эхокардиография (Эхо-КГ). Ультразвуковое исследование сердца позволяет увидеть снижение или полное отсутствие сокращений пораженного участка миокарда (гипо- или акинезия).
В 98% случаев описанных выше инструментальных методик хватает для постановки окончательного диагноза.
Лабораторные методы
Лабораторные тесты являются отличными помощниками на раннем этапе верификации заболевания. Наиболее достоверным остается анализ крови на тропонин I. Последний являет собой белок, содержащийся в кардиомиоцитах. При гибели клеток миокарда тропонин попадет в кровь, где его можно зафиксировать. Подробнее о том, как его делают, читайте в статье по ссылке.
Дополнительные лабораторные тесты:
- Общий анализ крови. При инфаркте может возрастать количество лейкоцитов, увеличиваться скорость осаждения эритроцитов (СОЭ).
- Биохимический анализ крови. Может возрастать количество C-реактивного пептида, АсАТ, АлАТ.
- Коагулограмма. Анализ демонстрирует функцию свертываемости крови. У инфарктных больных она часто выражена слишком сильно.
Среди лабораторных тестов я, как и превалирующее большинство кардиологов, в первую очередь делаю анализ на тропонин. Другие тесты носят второстепенный характер.
Последствия и возможные осложнения
Прогноз для больного с инфарктом всегда зависит от своевременного обращения к врачу. При оказании квалифицированной помощи пациенту в течение первых 2 часов после начала приступа вполне вероятно предотвращение развитие некроза сердечной мышцы. Подобный прогноз доступен благодаря проведению быстрого тромболизиса и стентирования. Однако люди нередко терпят боль, надеются, что «само пройдет», тем самым теряя драгоценные минуты и увеличивая площадь поражения.
Наиболее частые осложнения болезни, с которыми я часто встречаюсь:
- Ухудшение сократительной функции сердца с развитием недостаточности.
- Различного рода нарушения ритма и проводимости.
- Хроническая аневризма сердца. Из-за истончения пораженного миокарда в стенке формируется выпячивание, в котором могут образовываться тромбы.
Наиболее тяжелым последствием инфаркта остается летальный исход. Однако при условии адекватной терапии и удачного стечения обстоятельств больные могут прекрасно жить десятилетиями даже после перенесенного сердечного удара. О том, какие медикаменты и как долго нужно принимать после выписки с больницы, можно прочесть тут.
Совет специалиста
Мои советы больным достаточно просты:
- бросить курить;
- меньше нервничать по пустякам;
- рационализировать питание: отказываться от любимых блюд не нужно, главное – умеренность;
- регулярно проходить профилактические медицинские осмотры;
- больше двигаться и заниматься посильной физкультурой.
Полностью обезопасить себя от инфаркта практически невозможно. Однако благодаря базовым моментам, указанным выше, можно не только улучшить самочувствие, но и предотвратить прогрессирование более двух десятков внутренних болезней.
Клинический случай
К нам в клинику поступил мужчина 49 лет с выраженной давящей болью за грудиной, которая отдавала в левую руку. Пациент связывает симптомы со стрессом из-за ссоры с женой. От момента появления признака до обращения за помощью прошло 2 часа. На кардиограмме элевация сегмента ST в V1-V4 и формирование патологического зубца Q в I, aVL, V1-V4. При проведении прикроватного Эхо-КГ зон гипокинезии не выявлено. Анализ на тропонин положительный. АД – 130/90 мм рт. ст.
Больной направлен на ургентную коронарную ангиографию. Была обнаружена тотальная окклюзия передней нисходящей ветви левой коронарной артерии. Проведено стентирование с постановкой металлического стента. В итоге установлен диагноз: передне-перегородочный инфаркт миокарда. На третьи сутки после стентирования и приема соответствующей медикаментозной терапии пациент отмечает практически полную нормализацию состояния.
Источник