Инфаркт без зубца q лечение

Инфаркт без зубца Q. Интрамуральный инфаркт миокарда
Обычно выделяют два типа «инфаркта без зубца Q» по локализации поражения в толще стенки левого желудочка или МЖП: 1) интрамуральныи инфаркт миокарда (очаг некроза расположен в средних и частично внутренних — субэндокардиальных слоях стенки) и 2) субэндокардиальный инфаркт (очаг некроза только во внутренних — субэндокардиальных слоях миокарда стенки желудочка).
В этой статье мы рассмотрим изменения ЭКГ при интрамуральном инфаркте. Если очаг некроза небольшой (мелкоочаговый инфаркт) или располагается в средних слоях стенки (не распространяется на субэпикардиальную половину стенки), то он существенно не изменяет ЭДС деполяризации пораженного отдела стенки и соответственно не отклоняет суммарный вектор QRS первой половины возбуждения в сторону, противоположную очагу некроза.
На ЭКГ отсутствует патологический зубец Q (De Luna А. В., 1987; А. Б. де Луна, 1993). Однако такой некротический очаг окружает довольно большая зона трансмуральной ишемии (повреждения) в первые часы — сутки инфаркта, изменяющая фазу 2 ПД и отклоняющая вектор S – Т к положительному полюсу отведений, расположенных над областью инфаркта. В последующие сутки — недели инфаркта, в связи с адаптацией и улучшением коллатерального кровообращения, зона ишемии и степень дистрофии подобной повреждению уменьшается, а в дальнейшем развивается иммунная воспалительная реакция, также не достигающая субэпикарда. Эти изменения в пораженном миокарде не влияют на фазу 2 ПД, а лишь замедляют процесс быстрой реполяризации (фазу 3 ПД) и соответственно, не влияя на вектор S – Т, отклоняют вектор Т в сторону, противоположную очагу ишемии, т. е. к отрицательному полюсу отведений, расположенных положительным полюсом над областью инфаркта.
Соответственно вышесказанному на ЭКГ в первые часы интрамурального инфаркта миокарда регистрируется смещение вверх сегмента RS – Т (отведения I,aVL,V2 – V5) с переходом в высокий Т в части отведений. Эти изменения ЭКГ при интрамуральном инфаркте крайне кратковременны. Уже через несколько часов или к концу первых, реже на 2—3-й сутки уровень сегмента RS – Т нормализуется, а на ЭКГ появляется отрицательный коронарный зубец Т.
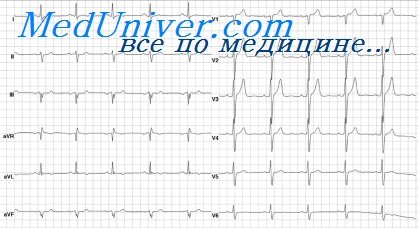
Последний признак остается основным в течение более 2 недель, обычно 4—6 недель всего острого и подострого периода инфаркта, а нередко отрицательный зубец Т остается на многие месяцы и годы как признак постинфарктного рубца. Отрицательный зубец Т, так же как и при крупноочаговом инфаркте с патологическим зубцом Q на ЭКГ, проходит полифазную динамику:
1) первая инверсия;
2) промежуточная фаза изменений Т (уменьшение глубины);
3) повторная инверсия Т на 2—4-й недели болезни;
4) постепенное уменьшение глубины зубца Т в подострой стадии и
5) нормализация (реверсия) его или стабильно неглубокий отрицательный Т в рубцовой стадии.
В отличие от трансмурального инфаркта, при интрамуральном инфаркте вторая инверсия зубца Т не всегда характеризуется большой его глубиной. В отведениях с противоположной стороны от области инфаркта определяется соответствующая динамика положительного коронарного зубца Т.
Учебное видео ЭКГ при инфаркте миокарда

– Также рекомендуем “Пример интрамурального инфаркта миокарда. Пример инфаркта без зубца Q”
Оглавление темы “ЭКГ при инфаркте миокарда”:
1. ЭКГ при инфаркте боковой стенки левого желудочка. Признаки бокового инфаркта миокарда
2. Пример инфаркта боковой стенки. ЭКГ при боковом инфаркте
3. Пример бокового инфаркта миокарда. Течение инфаркта боковой стенки левого желудочка
4. ЭКГ при циркулярном верхушечном инфаркте миокарда. Признаки верхушечного инфаркта миокарда
5. Пример циркулярного верхушечного инфаркта миокарда. ЭКГ при верхушечном инфаркте
6. Глубокий перегородочный инфаркт. ЭКГ при аневризме сердца
7. Инфаркт без зубца Q. Интрамуральный инфаркт миокарда
8. Пример интрамурального инфаркта миокарда. Пример инфаркта без зубца Q
9. Динамика интрамурального инфаркта миокарда. Течение инфаркта без зубца Q
10. Субэндокардиальный инфаркт миокарда. ЭКГ при субэндокардиальном инфаркте миокарда
Источник
Безболевой инфаркт миокарда — это атипичная форма некроза сердечной мышцы, которая развивается вследствие острого нарушения кровообращения и не сопровождается характерными клиническими признаками. Проявляется неспецифическими симптомами: слабостью, одышкой, дискомфортом в грудной клетке. У 1% больных не возникает никаких симптомов инфаркта. Для диагностики используются тесты на маркеры повреждения миокарда, электрокардиография и ЭхоКГ. Лечение включает тромболитическую и антикоагулянтную терапию. При необходимости реперфузия миокарда достигается путем ангиопластики или коронарного шунтирования.
Общие сведения
Безболевой (бессимптомный) вариант — самая распространенная форма неклассического клинического течения острых поражений сердечной мышцы. Составляет 20-25% от всех атипичных случаев инфаркта. Такой вариант инфаркта чаще встречается у пациентов с сахарным диабетом (38-50%), выраженным кардиосклерозом, при повторных повреждениях миокарда. Частота бессимптомного течения заболевания возрастает у людей старше 70-75 лет. Хотя безболевой инфаркт обычно регистрируется у мужчин, смертельный исход более характерен для женщин.
Безболевой инфаркт миокарда
Причины
В большинстве случаев инфаркту миокарда (ИМ) предшествует длительно протекающая патология сердечно-сосудистой системы, поэтому удается четко установить этиологию возникшего неотложного состояния. Безболевой вариант имеет те же этиологические факторы, что и другие клинические формы болезни. В современной кардиологии выделяют 3 основные причины инфаркта:
- Коронарный тромбоз. Более 90-95% случаев обусловлены внезапным уменьшением кровотока в коронарных сосудах, которое вызвано закупоркой венечной артерии тромбом. Обычно состояние возникает на фоне атеросклеротического поражения сосудистой стенки и сопровождается вазоспазмом.
- Эмболия коронарной артерии. Существует несколько вариантов окклюзии сосудов, питающих миокард: тромбоэмболия при нарушении свертывания крови или тромбозе вен нижних конечностей, септическая эмболия при эндокардите или коронарите. В крайне редких случаях наблюдается жировая эмболия.
- Изолированный коронароспазм. Спазм неизмененных венечных артерий встречается очень редко и составляет около 0,5% всех причин безболевого варианта инфаркта. Коронароспазм может быть обусловлен массивной интоксикацией организма, серьезными нарушениями вегетативной иннервации.
Факторы риска
Основным фактором риска ИМ является атеросклероз. Остальные предрасполагающие факторы подразделяются на большие и малые. К «большим» относят:
- дислипопротеинемии;
- артериальную гипертензию;
- сахарный диабет 2 типа;
- ожирение;
- неправильный образ жизни (гиподинамия, вредные привычки), которые ухудшают формирование коллатеральных сосудов в миокарде и усугубляют ишемию.
При сочетании двух и более факторов риск начала инфаркта возрастает в 2-4 раза. «Малые» факторы включают дефицит фолиевой кислоты, подагру, аутоиммунные процессы.
Патогенез
Выделяют несколько патогенетических периодов течения безболевого инфаркта. Острейшая стадия длится до двух часов и охватывает время от начала ишемического процесса в миокарде до первых проявлений некроза. Отсутствие характерного приступа боли связано с нарушением вегетативной иннервации сердца — синдромом «кардиальной гипестезии».
В остром периоде (около 2-х суток) наблюдается отграничение очага некроза мышцы от здоровых тканей, в кровь начинают поступать кардиоспецифические ферменты. Подострый период (28 дней) характеризуется постепенным замещением очага некротического поражения мышечных волокон первичной соединительной тканью. В постинфарктном периоде (до 6 месяцев) происходит формирование плотного рубца на месте повреждения.
Классификация
С учетом анатомических изменений безболевой инфаркт представлен 3 основными типами:
- трансмуральным (захватывает всю толщу миокарда);
- субэндокардиальным;
- субэпикардиальным;
- интрамуральным (внутристеночным).
Согласно локализации некроза выделяют безболевой инфаркт левого или правого желудочка, межжелудочковой перегородки. В клинической практике наиболее важна классификация по объему поражения, включающая:
- ИМ с зубцом Q. Более частый вариант инфаркта, который классифицируется как крупноочаговый. На электрокардиограмме формируется патологический зубец Q в нескольких отведениях, что указывает на локализацию процесса в определенном участке мышечной стенки.
- ИМ без зубца Q. Этот термин соответствует мелкоочаговому инфаркту, когда глубины и степени поражения мышечной оболочки недостаточно для образования отрицательного зубца Q. Считается прогностически благоприятный вариантом безболевого ИМ.
По клиническому течению выделяют первичный безболевой ИМ, рецидивирующий — образование новой зоны некроза в течение 28 суток после первого эпизода, повторный — возникает спустя 28 дней и дольше после первичного поражения. В отдельную категорию относят безболевой инфаркт миокарда с затяжным течением, для которого характерно отсутствие фиброзных процессов спустя 1-1,5 месяца после некроза и длительно сохраняющееся тяжелое состояние больного.
Симптомы
У 40-60% пациентов наблюдается продромальный период (предынфарктное состояние), который в основном развивается при психоэмоциональном стрессе. Нарастает слабость, снижается трудоспособность. Человек начинает испытывать необъяснимое чувство тревоги, характерны частые ночные пробуждения. Больные с ИБС отмечают увеличение частоты и длительности приступов стенокардии. Антиангинальные препараты в этот период действуют менее эффективно.
Безболевая форма острейшего периода не имеет специфических проявлений. К продромальным симптомам добавляются колебания артериального давления, головная боль. На протяжении 12-24 часов возможна субфебрильная температура тела. Пациенты жалуются на сильную слабость, одышку, повышенную потливость. Иногда беспокоит дискомфорт в области грудной клетки. у 1% людей инфаркт протекает истинно бессимптомно («немое» течение).
Осложнения
Опасность безболевой формы поражения миокарда заключается в несвоевременном обращении за медицинской помощью. При этом варианте заболевания намного чаще встречаются осложнения, а риск внезапной смерти на 30-60% выше, чем при других клинических вариантах инфаркта. Около 10-15% причин смертности при инфаркте миокарда занимают механические осложнения — аневризма левого желудочка, разрыв межжелудочковой перегородки.
Самое распространенное осложнение острого периода — нарушение сердечного ритма, выявляемое у 90% пациентов. Во время острой фазы зачастую развивается сердечно-сосудистая недостаточность. Клиническими признаками этого неотложного состояния служат сердечная астма, отек легких. У 10-15% больных формируется кардиогенный шок, который ассоциируется с высоким риском летального исхода. К отдаленным осложнениям ИМ относят синдром Дресслера, кардиосклероз.
Диагностика
Постановкой диагноза занимается квалифицированный терапевт-кардиолог, так как безболевой инфаркт нужно дифференцировать с множеством других патологий. Поскольку при заболевании отсутствуют патогномоничные физикальные данные, основное место в диагностике занимают лабораторно-инструментальные исследования. Для верификации диагноза рекомендованы:
- Электрокардиография. При подозрении на безболевой ИМ необходима регистрация кардиограммы в кратчайшие сроки. Характерные признаки: формирование глубокого зубца Q, подъем сегмента ST выше изоэлектрической линии. На основе анализа ЭКГ в 12 отведениях определяется локализация участка некроза.
- ЭхоКГ. Двухмерная эхокардиография является ценным исследованием для дифференциальной диагностики безболевого инфаркта и других кардиологических болезней. На наличие некроза миокарда указывают нарушения подвижности стенки желудочка, снижение фракции выброса левого желудочка менее 40%.
- Оценка маркеров повреждения миокарда. Для подтверждения диагноза в первые 6 часов используются автоматические тесты на КФК-МВ и миоглобин. В более поздние сроки регистрируется повышение уровня тропонинов и ЛДГ. Дополнительно исследуют кровь на острофазовые показатели.

МРТ сердца. Правый желудочек (красная стрелка), левый желудочек (зеленая стрелка), межжелудочковая перегородка (синяя стрелка). Позднее контрастное усиление субэндокардиальной зоны левого желудочка, характерное для инфаркта миокарда (белая стрелка).
Лечение безболевого инфаркта миокарда
Консервативная терапия
Лечение безболевой формы инфаркта проводится в специализированном кардиологическом или реанимационном отделении. Лечебные мероприятия в острейшем и остром периоде направлены на ликвидацию ишемии миокарда и предотвращение ранних осложнений. Для этих целей подбирается медикаментозная схема, которая включает несколько групп препаратов:
- Тромболитики. Тромболитическая терапия (ТЛТ) — основной метод лечения, который используется на протяжении первых 12 часов для реперфузии миокарда и ограничения зоны некроза. Применяются специфические ферментные средства и активаторы плазминогена, которые разрушают тромб в венечной артерии.
- Антикоагулянты. Низкомолекулярные гепарины и антиагреганты назначаются для профилактики повторного тромбообразования и улучшения реологических свойств крови. Препараты эффективно дополняют метод ТЛТ.
- Бета-блокаторы. Лекарственные средства улучшают кровоснабжение и повышают сократимость миокарда, уменьшают частоту фатальных аритмий. Бета-блокаторы снижают вероятность рецидивов после отмены ТЛТ, а также уменьшают показатели ранней летальности.
Хирургическое лечение
Для лечения пациентов пожилого возраста или находящихся в состоянии кардиогенного шока целесообразно использовать малоинвазивные оперативные вмешательства. В течение нескольких первых часов выполняется чрескожная транслюминальная коронарная ангиопластика (ЧТКА). Метод быстро восстанавливает кровоток в венечных сосудах и снижает риск осложнений инфаркта.
Реже прибегают к расширенной оперативной методике — хирургическому шунтированию коронарных артерий. Операция рекомендована при неэффективности ЧТКА, сочетании инфаркта с дефектом межжелудочковой перегородки или митральной регургитацией. Проведенная в подостром периоде безболевого инфаркта, операция дает хорошие результаты при многососудистом повреждении коронарного дерева.
Прогноз и профилактика
Прогноз заболевания определяется тяжестью перенесенного инфаркта и показателями фракции выброса ЛЖ. При назначении комплекса лечебных и санаторно-курортных мероприятий улучшение качества жизни достигается даже у больных из группы высокого риска. Первичная профилактика предусматривает борьбу с гиперлипидемией, медикаментозный контроль артериальной гипертензии и устранение поведенческих факторов риска.
Источник
Инфаркт миокарда – одно из самых опасных заболеваний сердечно-сосудистой системы, имеющее летальность до 35%. Я убежден в том, что статистические показатели можно заметно улучшить, если больные будут владеть простыми навыками распознавания признаков патологии и оказания первой помощи. Здесь я хочу рассказать о ведущих клинических симптомах болезни, диагностике и лечении. Эти знания однажды могут спасти жизнь.
Что это такое
Начнём с определения. Инфаркт миокарда представляет собой некроз сердечной мышцы, возникший в результате острого нарушения кровоснабжения органа. Главным фактором является длительность ишемии. Если боль, обусловленная недостатком питания сердца, превышает 15-20 минут, то необратимых изменений не избежать. В 99,9% случаев развивается инфаркт левого желудочка, так как именно он берёт на себя всю основную нагрузку.
По объёму вовлечённых тканей выделяют:
- крупноочаговый или инфаркт миокарда с зубцом q;
- мелкоочаговый или инфаркт миокарда без зубца q.
При наличии зубца Q на электрокардиограмме патологию называют Q-инфарктом миокарда.
Причины
В норме сердце получает кровь посредством коронарных сосудов.
Выделяют целый ряд факторов, из-за которых гемодинамика может быть нарушена:
- Атеросклеротическое поражение венечных артерий, питающих сердце. Кроме сужения просвета сосудов наблюдается изъязвление бляшек и наложение в данных очагах тромботических масс, которые ещё больше усугубляют ситуацию, приводя практически к полной окклюзии.
- Острый тромбоз артерий. Тромбы чаще всего образуются в венах нижних конечностей на фоне длительной гиподинамии или варикозной болезни.
- Длительный спазм коронарного русла, который возникает на фоне целого спектра патологий центральной нервной системы (черепно-мозговые травмы, систематические стрессы, невроза и т.п.)
Врачи так же выделяют целый ряд факторов риска, способствующих развитию сосудистой катастрофы:
- сахарный диабет;
- гипертоническая болезнь или симптоматическая артериальная гипертензия;
- вредные привычки (курение, злоупотребление алкоголем и наркотиками);
- ожирение (индекс массы тела выше 30);
- малоподвижный образ жизни;
- дислипидемия (повышение общего холестерина и ЛПНП);
- мужской пол;
- возраст более 45 лет.
Больше информации о факторах рисках и том, как с ними бороться, читайте по ссылке.
Я уверен, что у вас имеется минимум несколько подобных критериев. Если их вовремя не устранить (большинство из них корригируемые), то в будущем не избежать такого грозного осложнения, как инфаркт миокарда. Пожалуйста, не забывайте, что чем раньше начата профилактика, тем меньше риск развития серьезной патологии.
Классификация
Принципов систематики данного заболевания множество и они различаются в разных странах. Остановимся на основных типах, которые имеют практическое значение.
В зависимости от этапа развития некроза выделяют следующие стадии:
- Острейшая – до 6 часов от начала развития. Именно в этот период можно попытаться устранить причину окклюзии коронарных артерий, что приведёт к полному восстановлению жизнедеятельности кардиомиоцитов.
- Острая – от 6 часов до 2 недель.
- Подострая – от 14 дней до 2 месяцев.
- Период рубцевания. Продолжается до 5-10 лет, в ряде случаев может наблюдаться пожизненно.
Классификация заболевания по стадиям основана на ЭКГ-признаках. С тонкостями диагностики мы разберёмся позднее.
К сожалению, статистика показывает, что второй вариант встречается лишь в 20% случаев. При мелком очаге поражения функции миокарда практически не нарушаются, а вероятность развития фатальных осложнений (аневризма с тампонадой сердца, острая сердечная недостаточность) близка к нулю. Все больные быстро возвращаются к привычной жизни. Бывали случаи, когда они самостоятельно сбегали из отделения.
Клиническая картина
Симптоматика заболевания крайне разнообразная.
В продромальном периоде (несколько часов до сосудистого осложнения) больных может беспокоить:
- гипертонический криз;
- приступ нестабильной стенокардии (при наличии ИБС в анамнезе);
- эпизоды аритмий;
- изменение общего состояния (взволнованность, резкие головные боли, повышенная потливость).
Любые изменения состояния организма (особенно в возрасте от 45 лет и при наличии серьёзных сердечно-сосудистых заболеваний) должны насторожить. Всегда рекомендую своим больным в таких ситуациях бросить все дела, присесть или прилечь на кровать, а затем измерить артериальное давление и пульс. При наличии нарушений – принять соответствующие медикаменты, заранее рекомендованные лечащим врачом, или вызвать бригаду скорой помощи.
Типичная клиническая картина сходна практически у всех пациентов.
Боль
Болевой синдром носит интенсивный характер и всегда локализуется за грудиной. Может наблюдаться иррадиация в левое плечо и предплечье, лопатку. Реже развивается дискомфорт в горле и эпигастральной области.
Важный признак – длительность болей свыше 15 минут и полное или частичное отсутствие эффекта от приёма «Нитроглицерина». Если у вас наблюдаются подобные симптомы – срочно вызывайте скорую помощь. Ни в коем случае нельзя принимать анальгетики. Они могут смазать картину боли и обеспечить мнимое благополучие, при котором некроз будет продолжать бессимптомно прогрессировать.
Нарушение функций сердца
При q-образующем инфаркте миокарда могут иметь место признаки сердечной недостаточности со стороны малого (одышка до 40 дыхательных движений в минуту, малопродуктивный кашель с прожилками крови) или большого (отёки ног, бледность кожных покровов, акроцианоз, эпизоды потери сознания) кругов кровообращения.
В зоне некроза часто оказываются зоны проведения импульсов, которые обеспечивают сокращение и расслабление органа.

ЭКГ при инфаркте миокарда
При этом чаще всего наблюдаются:
- экстрасистолия;
- фибрилляция предсердий;
- АВ-блокады любой степени;
- остановка сердца.
Практика показывает, что при развитии таких осложнений вероятность смертельного исхода возрастает в несколько раз, так как значительно нарушается местная и общая гемодинамика.
Большую опасность представляют собой атипичные формы инфаркта миокарда:
- Абдоминальная – боли в верхних отделах живота, тошнота, рвота,вздутие. Признаки напоминают обострение гастрита или панкреатита.
- Астматическая. При таком варианте быстро нарастает одышка, напоминая симптоматику бронхиальной астмы.
- Безболевая. У больных имеется только слабость и различные проявления осложнений (изменение окраса кожных покровов, угнетение сознания). Типична для лиц с сахарным диабетом.
- Церебральная – головокружения, нарушения сознания, бред, галлюцинации.
- Периферическая. При данной форме боли в области сердца отсутствуют полностью, но могут наблюдаться в прочих участках тела: левый мизинец, нижняя челюсть, шейно-грудной отдел позвоночника.
- Отёчная. В течение нескольких минут нарастают отёки ног и внутренних полостей с развитием асцита, гепатомегалии.
При наличии патологий со стороны сердечно-сосудистой системы любое изменение поведения организма должно насторожить вас. Хоть частота развития подобных форм низкая (за последний год встречал около 20 таких больных, что составляет 1-2% от общего потока поступающих), не обращать внимания на них нельзя.
Диагностика
Ведущим методом распознавания заболевания является ЭКГ, который может быть выполнен после приезда скорой помощи.

Точки наложения электродов при снятии электрокардиограммы
Изменения кривой отличаются в зависимости от стадии инфаркта миокарда.
Период | Проявления |
Острейший | Подъём сегмента ST, зубец Q остаётся положительным. |
Острый | Появление патологического Q, уменьшение амплитуды зубца R, замедление подъёма сегмента ST по сравнению с предыдущей стадией. Tлибо сглажен (располагается на изолинии), либо отрицательный. |
Подострый (время начала рубцовых изменений) | Зубец Q остаётся, ST приходит в нормативное расположение (на линии), T–резко отрицательный. |
Рубцовый | Наличие Q, зубец T постепенно возвращается на изолинию. |
Совет специалиста
Сейчас существует множество электронных браслетов, которые кроме показа времени и подсчёта шагов позволяют регистрировать ЭКГ в нескольких отведениях (как правило, в двух). Точки приложения электродов представлены на фото.
Если вы хотите самостоятельно распознать инфаркт миокарда, то просто сравните, похожа ли линия на электрокардиограмме на кошачью спинку, где зубец R является головой кота, сегмент ST – спиной, а правая часть контура T – опущенным хвостом. Посмотрите на изображения. Всё крайне просто, не так ли? Q-инфаркт миокарда будет отличаться лишь наличием патологического зубца.
Большое значение имеет выявление локализации очага некроза. Его легко обнаружить, зарегистрировав вышеописанные изменения в определённых отведениях:
- боковая стенка – I, aVL,V5, V6;
- перегородка – V3;
- передняя область – I, V1 и V2;
- нижняя стенка – II,III, avF;
- верхушка – V
Попутно, при изучении электрокардиограммы, определяются различные нарушения ритма.
Следует отметить, что инфаркт без зубца q имеет некоторые отличия. Вольтаж (дистанция подъёма или опущения) элементов ЭКГ значительно менее выражены, а главный признак крупноочагового поражения (Q) отсутствует.
Лабораторная диагностика
Существуют и другие методы, подтверждающие наличие диагноза. К ним относят:
- Общий анализ крови (наблюдается лейкоцитоз, повышение СОЭ);
- Тропониновый тест – маркёр некроза поперечно-полосатой мускулатуры. Однако он так же будет положительным, при поражении любой скелетной мышцы.
Оба метода могут подтвердить наличие инфаркта миокарда лишь спустя 6-8 часов и выполняются на стационарном уровне после госпитализации больного.
Инструментальная диагностика
Обычно одними лабораторными тестами дело не ограничивается. Дополнительную помощь может оказать коронография – введение контрастного вещества в коронарные артерии, которое визуализируется на рентгенограмме. Метод позволяет оценить локализацию очага поражения, степень окклюзии, а так же принять решение относительно дальнейшего лечения.
Первая помощь
Если у Вас или ваших близких случилась подобная неприятная ситуация – не паникуйте.
Можно предпринять определённый ряд действий, которые помогут облегчить общее состояние:
- Вызвать бригаду скорой медицинской помощи.
- Уложить больного на кровать с приподнятым изголовьем или подложить под спину и шею подушки.
- Обнажить грудную клетку, открыть окна. Нужно как можно больше свежего воздуха.
- Каждые 5 минут давать под язык «Нитроглицерин» или «Нитроспрей». Важно обязательно контролировать давление перед новой дозой нитропрепаратов. Если оно ниже 100/60 мм. рт. ст. или близко к этим цифрам, то оказание медикаментозной помощи следует прекратить. Нужно так же следить за ЧСС, чтобы она не превышало 100 ударов/мин.
- Дать «Аспирин» в дозе 300 мг.
Ни в коем случае не следует употреблять обезболивающие средства и прочие медикаменты. Они могут исказить картину боли и привести к более тяжёлым последствиям.
Лечение
Если специалисты после осмотра и проведения ЭКГ установили диагноз: «Инфаркт миокарда», то они экстренно госпитализируют больного, оказывая неотложную помощь в медицинской карете:
- «Ацетилсалициловая кислота» 0,3, если она не была дана ранее;
- «Бисопролол» 0,0125;
- «Морфин» 1 мл 1% раствора – для купирования болевого синдрома;
- «Атропин» 0,1% 1 мл – при признаках гипотонии и брадикардии;
- «Клопидогрель» 0.3;
- «Гепарин» — 70 ЕД на каждый килограмм массы тела пациента, но не более 4 000 ЕД;
- кислородотерапия – при одышке или других признаках дыхательной недостаточности.
Больной доставляется в реанимационное отделение кардиохирургического стационара. Если с момента инфаркта прошло менее 6 часов – проводится системный или локальный тромболизис. На более поздних сроках – аорто-коронарное шунтирование или постановка стенка.
В больнице назначается симптоматическая терапия.
Методы лечения:
- Предупреждение развития аритмий. Используются b-блокаторы («Метопролол», «Атенолол», «Карведилол»), антагонисты кальциевых каналов («Верапамил», «Амиодарон», «Нифедепин»).
- Профилактика тромбоэмболических осложнений («Гепарин», «Ксарелто», «Клексан»).
- Обезболивание («Фентанил» и «Дроперидол»).
- Предотвращение повторной ишемии миокарда («Нитроглицерин», «Изосорбида динитрат»).
После выхода из реанимации (2-3 сутки) назначается строгая диета с уменьшением пищи по объёму и её калорийности. Исключаются острые, жареные, жирные блюда. Приёмы еды должны быть частыми – до 6-8 раз в день.
Личный опыт показал, что больные, которые не пытались купировать ангинозные боли самостоятельно, а срочно обратились за медицинской помощью, имеют более хорошие шансы на благоприятный исход. В 10% случаев наблюдается полное восстановление сердечной мышцы.
Клинический пример
Встречаются ситуации, когда клиническая картина инфаркта миокарда настолько слабо выражена, что больные не придают ей должного значения и не обращаются за помощью к специалистам.
Больная Д. 59 лет. Пришла ко мне на приём с жалобами на частые загрудинные боли, появление отёков ног и увеличение живота в объёме, одышку при ходьбе на маленькие дистанции.
При физикальном обследовании выявлено повышение артериального давления (165/105 мм.рт.ст.), акроцианоз, отёки ног и асцит. Выслушиваются влажные хрипы в лёгких (нижние отделы), акцент IIтона над аортой. Левая граница сердца смещена влево (на 2 см кнаружи от среднеключичной линии).
В ходе обследования был поставлен диагноз: «ИБС. Стабильная стенокардия напряжения. 3ФК. Состояние после инфаркта миокарда. ГБ 3 ст. АГ 2 ст. Р4. Н2б. ДЛЖ, микроальбуминурия».
Основополагающими методами диагностики были:
- ЭКГ (перегрузка правых отделов сердца, ГЛЖ, рубцовые изменения после ИМ);
- Эхо-КГ (гипокинезия передней и боковой стенки левого желудочка, ДЛЖ и ГЛЖ);
- ОАМ (микроальбуминурия – 0.03 г/л);
- обзорная рентгенография ОГК (застойные явления в лёгких, повышение КТИ).
Получается, что больная в прошлом (около 4-5 лет назад) перенесла инфаркт миокарда с поражением переднебокового отдела левого желудочка. Терапия назначена не была, участки сердца перестали адекватно работать, что привело к застою в малом и большом кругах кровообращения за счёт массивного ремоделирования миокарда. Рекомендованы препараты: «Эналаприл», «Гидрохлортиазид», «Нитроглицерин – при болях за грудиной», «Изосорбида динитрат», «Месидол», «Курантил». Подобная терапия замедлит патологические изменения и продлит жизнь пациентке.
Таким образом, патология представляет серьёзную проблему, способную забрать человеческую жизнь. При инфаркте миокарда, особенно подтверждённом обилием клинических признаков, следует срочно начать оказание первой помощи, предварительно вызвав бригаду врачей. Только уверенные действия и полное спокойствие дают надежду на успех.
Источник
