Ибс кардиосклероз сердечная недостаточность


Атеросклеротическим кардиосклерозом считают одну из форм ишемической болезни сердца (ИБС). Он возникает вследствие кислородного голодания сердечной мышцы, которое происходит из-за сужения просвета сосудов.
Это необратимый процесс, который развивается в толще рубцовой ткани миокарда. Нормальные кардиомиоциты замещаются соединительной тканью, утяжеляя работу сердца.
При атеросклеротическом кардиосклерозе нарушения вызывают сложные реакции липидного обмена молекул.
Причины и факторы риска
Заболевание развивается при нарушении кровообращения в сердце вследствие закупорки сосудов. Факторы, которые ухудшают их проходимость, могут быть разные. Главная причина атеросклеротического кардиосклероза – холестериновые бляшки, чаще возникающие у людей после 50 лет, и у тех, кто не придерживается здорового образа жизни. У них сосудистая система ослаблена и очень уязвима.

Факторы, способствующие развитию атеросклероза:
- Повышение уровня холестерина в сосудах. Это происходит вследствие употребления холестеринсодержащей пищи.
- Ожирение и наличие лишнего веса.
- Плохие привычки (курение, алкоголизм), которые вызывают сосудистые спазмы, увеличивают уровень холестерина. Тромбоциты склеиваются, и кровоток по сосудам нарушается.
- Недостаточная активность мышц (гиподинамия).
- Сахарный диабет вызывает нарушение баланса углеводов, способствуя образованию сосудистых бляшек.
При наличии у человека ИБС и диабета риск заболеть атеросклеротическим кардиосклерозом увеличивается на 80%. Диагноз атеросклеротический кардиосклероз ставят практически всем пациентам после 55 лет.
Такое состояние требует регулярного контроля холестерина в крови и профилактики.
Группы риска:
- пожилой возраст;
- мужчины от 45 лет;
- генетическая предрасположенность к болезни.
Классификация
Заболевание сопровождают:
- ишемия;
- разрушение мышечных волокон;
- дистрофия миокарда;
- нарушение обмена веществ в сердце.
 Поврежденные ткани рубцуются или на их месте появляются некрозы. Это еще больше затрудняет поступление кислорода к сердцу, усиливая кардиосклероз. Миокард начинает отмирать на небольших участках.
Поврежденные ткани рубцуются или на их месте появляются некрозы. Это еще больше затрудняет поступление кислорода к сердцу, усиливая кардиосклероз. Миокард начинает отмирать на небольших участках.
Процесс постепенно затрагивает весь орган, где волокна сердечной мышцы замещаются соединительной тканью на разных участках.
Диагноз атеросклеротический кардиосклероз – проявление хронической ИБС. Он может проявляться в 2 формах:
- диффузный мелкоочаговый кардиосклероз (участок склероза не более 2 мм в диаметре);
- диффузный крупноочаговый.
В отличие от постинфарктного кардиосклероза, атеросклеротическая форма заболевания имеет длительный процесс развития. Гипоксия клеток происходит постепенно из-за недостаточного кровообращения в миокарде вследствие плохой проходимости сосудов. Этим объясняется диффузный характер патологии.
Постинфарктный кардиосклероз имеет в основной очаговый характер, возникает вследствие инфаркта.
Опасность и осложнения
Прогрессирование кардиосклероза может нарушить сердечный ритм. Нервные импульсы здорового человека должны равномерно передаваться по сердечным мышцам. Атеросклеротический кардиосклероз нарушает правильную цикличность импульсов. Это связано с рубцеванием и некротическими изменениями тканей миокарда.
 Помехами на пути импульсов становятся уплотненные ткани, рубцы, некроз. Миокард вследствие этого сокращается неравномерно.
Помехами на пути импульсов становятся уплотненные ткани, рубцы, некроз. Миокард вследствие этого сокращается неравномерно.
Одни клетки работают в своем ритме, который диссонирует с основным сердечным ритмом, другие – не сокращаются совсем. Развивается экстрасистолия – нарушение сердечного ритма, при котором появляются внеочередные импульсы отдельных частей сердца.
При выявлении атеросклеротического кардиосклероза может развиться сердечная недостаточность. Это зависит от количества тканей, испытывающих кислородное голодание.
Сердце при данном заболевании не может полноценно выталкивать кровь. В результате этого могут развиться такие симптомы, как:
- одышка;
- головокружение;
- обморок;
- отек конечностей;
- набухание шейных вен;
- боли в ногах;
- побледнение кожи.
Симптомы заболевания
Атеросклеротическому кардиосклерозу сопутствует прогрессирующая ИБС (о признаках этого заболевания мы писали здесь). Поэтому типичные симптомы выявить очень сложно. Для заболевания характерно прогрессирующее длительное течение. На ранних стадиях болезни симптомы не проявляются.
Больной чувствует себя хорошо длительное время, потом резко его состояние может ухудшиться. Поэтому важно обнаружить первые признаки, которые свидетельствуют о нарушении работы сердечной мышцы.
- Сначала появляется одышка от физической нагрузки. В процессе прогрессирования болезни она беспокоит даже во время спокойной ходьбы.
- Болевые ощущения ноющего характера в районе сердца, которые могут отдавать в лопатку или руку.
- Приступы сердечной астмы.
- Учащенное сердцебиение (до 160 ударов в минуту), аритмия.
- Отеки рук и ног, возникающие от недостаточного кровообращения.

Если развивается сердечная недостаточность как следствие кардиосклероза, могут происходить застойные явления в легких, гепатомегалия. При тяжелой форме заболевания могут возникнуть асцит и плеврит.
Диагностика
Даже, если человек чувствует себя хорошо, у него могут обнаружить атеросклеротический кардиосклероз при ЭКГ. Электрокардиограмму делает врач функциональной диагностики. Данное исследование дает возможность выявить нарушение сердечного ритма, изменение проводимости.
Задача терапевта – дифференцировать причины кардиосклероза. ЭКГ важно делать неоднократно, отслеживая динамику патологии.
Проводятся также:
- анализ крови на биохимию;
- УЗИ сердца;
- МРТ сердца.
Проанализировать все полученные результаты должен кардиолог, и определить схему комплексной терапии.
Тактика лечения
Заболевание достаточно сложное, поэтому требует комплексного подхода при лечении. Главная его задача направлена на то, чтобы:

- устранить ишемию;
- сохранить здоровые волокна миокарда;
- убрать симптомы сердечной недостаточности и аритмию.
В первую очередь необходимо наладить здоровый образ жизни. Ограничить физические нагрузки и отказаться от вредных привычек. Исключить такие продукты:
- жареное и мясное;
- крепкий чай, кофе;
- холестеринсодержащие продукты;
- повышающие газообразование в кишечнике;
- острые блюда и приправы.
Питаться нужно дробно по 5-6 раз в день. Блюда лучше запекать или варить. Нужно ограничить употребление соли – она задерживает жидкость в клетках.
Медикаментозная терапия
Лекарства врач может назначить только в том случае, если подтвержден диагноз заболевания. Комплекс препаратов при атеросклеротическом кардиосклерозе включает несколько групп.
Для нормализации кровообращения назначаются:
- Нитраты (Нитроглицерин, Нитросорбид) – снижают нагрузку на стенку сердца, усиливают кровоток.
- Бета-адреноблокаторы (Индерал, Анаприлин) – уменьшают потребность мышечных волокон в кислороде, снижают артериальное давление.
- Антагонисты кальция (Верошпирон, Нифедипин) – снимают сосудистые спазмы, понижают давление.
Для снижения в крови атерогенных липопротеинов и ее насыщения протеинами высокой плотности назначается прием статинов и фибратов. Не все пациенты хорошо переносят такие препараты, поэтому принимать их стоит под строгим контролем врача с мониторингом состояния:

- Розувастатин;
- Ловастатин;
- Симвастатин;
- Клофибрат;
- Гемфиброзил.
В случае необходимости назначаются:
- Ингибиторы АПФ (Каптоприл, Рамиприл);
- Антиаргеганты (Аспирин-кардио, Кардиомагнил);
- Мочегонные средства (Фуросемид).
Операция
Если медикаментозные средства неэффективны, необходимо оперативное вмешательство. При данной патологии проводят стентирование, шунтирование и баллонную ангиопластику.
При стентировании в полость сосуда вводится металлическая конструкция, которая расширяет его. Шунтирование – опасная операция, которую проводят на открытом сердце. Баллонная ангиопластика – помещение в сосуд катетера с баллоном. На месте сужения его раздувает, таким образом, сосуд расширяется.
Прогнозы и меры профилактики
Терапия атеросклеротического кардиосклероза очень длительная. Но гарантировать, что состояние больного будет стабильным надолго, никто не может. При предрасположенности к сердечным заболеваниям необходимо предпринимать профилактические меры, чтобы не допустить развития кардиосклероза.

- Откорректировать питание. В меню должна быть только свежая и полезная еда. Блюда лучше готовить на пару или запекать. Ограничить применение соли.
- Нормализовать вес. При ожирении организм быстрее изнашивается. Происходит нагрузка на сердце. Сосуды быстро забиваются липидными бляшками.
- Исключить пагубные привычки. Сигареты и алкоголь разрушают сосудистую систему, нарушают обмен веществ.
- Укреплять организм физическими нагрузками. Если не хочется заниматься спортом, можно регулярно гулять на свежем воздухе, играть в подвижные игры.
Атеросклеротический кардиосклероз прогрессирует не один год, поэтому быстро от него избавиться невозможно.
Чтобы избежать этого заболевания, необходимо начать заботу о своем сердце и сосудах заранее. Для этого необходимо пересмотреть свой рацион, вести здоровый образ жизни, и хотя бы 1 раз в год проводить комплексное обследование своего организма.
Источник
Патологии сердечнососудистой системы считаются одними из основных среди состояний, влекущих за собой смерть пациентов по всему миру. С незначительными изменениями печальная статистика сохраняется на планете.
Вследствие многих состояний указанного профиля возникают необратимые органические трансформации мышечных волокон: собственно функциональных тканей.
Кардиосклероз — это процесс замещения нормальных клеток, миоцитов на рубцовые. Вторые не способны к сокращению или же спонтанному возбуждению. Отсюда падение функциональной активности сердца вообще. Снижается сократимость, кровяной выброс, возникает ишемия тканей.
Процесс необратим, но возможно поддержание состояния на стабильном уровне на протяжении длительного времени. Пациенты с кардиосклерозом проходят пожизненное медикаментозное лечение под контролем кардиолога.
Прогнозы относительно благоприятны. Существенно ухудшаются на фоне обширного поражения кардиальных структур. Восстановление проводится консервативными методами.
Механизм развития кардиосклероза
Чтобы понять, как болезнь формируется, нужно обратиться к анатомическим сведениям.
Нормальное положение вещей характеризуется функциональной активностью сердца. Орган состоит из клеток кардиомиоцитов. Они способны самостоятельно возбуждаться и проводить электрический импульс. Под воздействием фактора — сокращаться, перекачивая кровь в адекватном количестве.
Кардиосклерозу всегда предшествует то или иное состояние деструктивного плана. Это может быть инфаркт, воспалительно-инфекционная патология, прочие сердечнососудистые процессы, провоцирующие ишемию тканей.
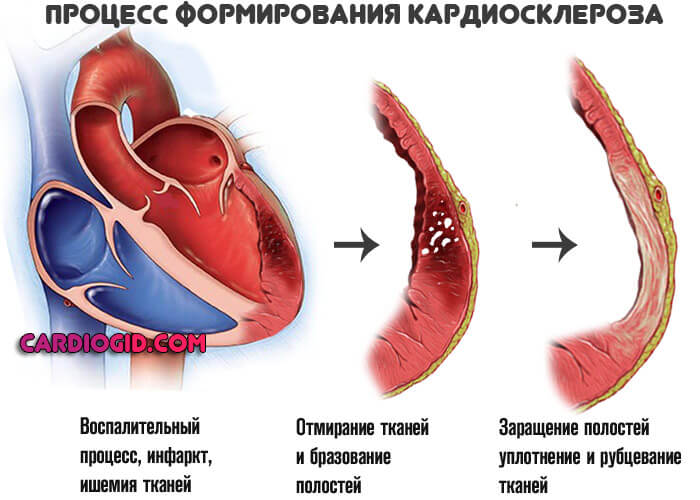
Итогом оказывается разрушение здоровых мышечных тканей. Образуются полости, участки дегенерации. Организм стремится восстановить анатомическую целостность, но регенеративные возможности тела существенно ограничены.
Вместо новой функциональной ткани миокард заращивается рубцовой, соединительной. Она не может сокращаться, не обладает эластичностью, растяжимостью, сигнал по таким грубым структурам также не двигается. Это необратимое изменение, восстановлению не подлежит.
Классификация
Типизация процесса проводится по основанию обширности анатомических отклонений в кардиальных структурах.
Соответственно называют две формы (в некоторых источниках фигурируют три разновидности):
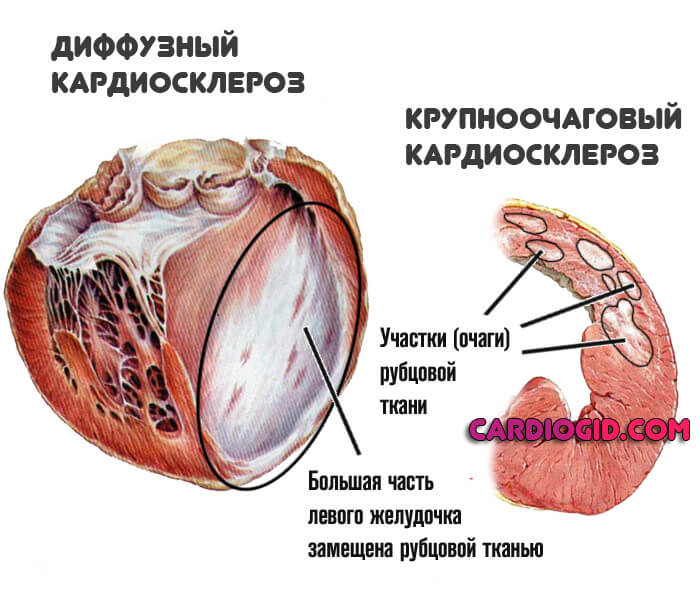
- Мелкоочаговый кардиосклероз. В толще миокарда образуется несколько незначительных участков замещения рубцовой тканью. Подобное состояния является следствием острого отмирания миоцитов, реже длительно текущей артериальной гипертензии. Симптоматика минимальна, лечение не требуется, не считая тяжелых случаев.
- Крупноочаговая форма. Развивается в итоге обширного инфаркта. Функциональная активность мышечного органа снижается значительно, требуется пожизненная медицинская помощь. На регулярной основе проводится плановая госпитализация. Это фактор развития инвалидности.
- Диффузный кардиосклероз. Образование рубцовых тканей по всей протяженности миокарда. Имеет неблагоприятный прогноз, требует интенсивного лечения под контролем врача. Вероятное следствие — ишемическая болезнь, которая без терапии скоро заканчивается рецидивом инфаркта.
Клиническая классификация используется для определения степени тяжести процесса, выработки диагностических и лечебных мероприятий.
Причины
Факторы развития всегда кардиальные, болезнетворные. Все пациенты с диагностированным изменением анатомии мышечных структур миокарда ранее переносили воспалительные или ишемические болезни.
Среди возможных моментов:
Гипертоническая болезнь
Постоянное или регулярное увеличение артериального давления. Рост показателя хотя бы на 10 мм ртутного столба ассоциирован с риском развития кардиосклероза в 30%.
Особенно страдают пациенты с постоянно измененным АД. Подобное наблюдается на 2-3 стадиях патологического процесса.
Кардиальные ткани испытывают постоянные перегрузки, возникает дистрофия. Здоровые структуры отмирают, но постепенно, не в один момент как при инфаркте. Они замещаются соединительными клетками. По длительности явление варьируется от нескольких месяцев до 3-5 лет и свыше.
Восстановление проводится под контролем кардиолога, при этом лечению подлежит основное состояние — гипертоническая болезнь. Остальные методы имеют поддерживающую суть, мероприятия пожизненные, постоянно проводится контроль эффективности.
Нарушение питания миокарда
В результате образования холестериновых бляшек в коронарных сосудах или же их стеноза. Формируется так называемый кардиосклероз атеросклеротический. Название указывает на этиологию процесса.
Возникают анатомические дефекты также не в один момент. По мере складывания нарушений в единую картину, формируется коронарная недостаточность. Она существует в двух клинических вариантах, наиболее опасный — инфаркт. острые приступы также вероятны.
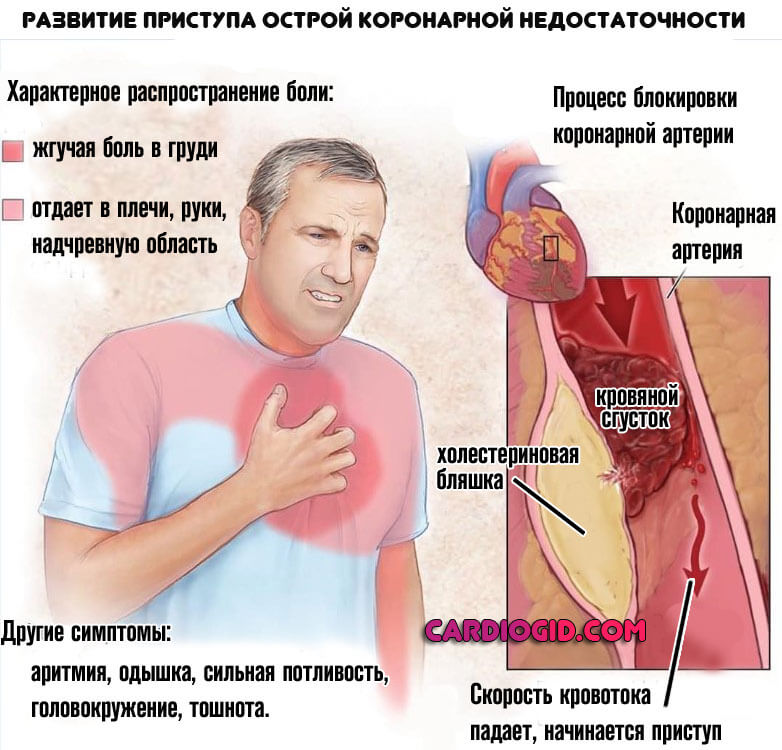
Каждый такой эпизод приводит к отмиранию части активных тканей. Остановка процесса возможна при восстановлении нормального кровообращения.
Атеросклеротический кардиосклероз — это постепенный некроз мышечных волокон и замещение их соединительной тканью на фоне коронарной недостаточности. Распространенный вариант среди пациентов старшего возраста (после 50 лет).
Сахарный диабет
Системное эндокринное заболевание. Характеризуется снижением выработки инсулина или же невосприимчивостью тканей к нему.
Определяется генерализованными нарушениями в организме, в том числе страдает кровообращение, питание сердца.
Полное излечение невозможно, воздействие поддерживающее. Кардиосклероз возникает как итог атеросклероза, причем гормональная патология усугубляет течение основной сердечной болезни.
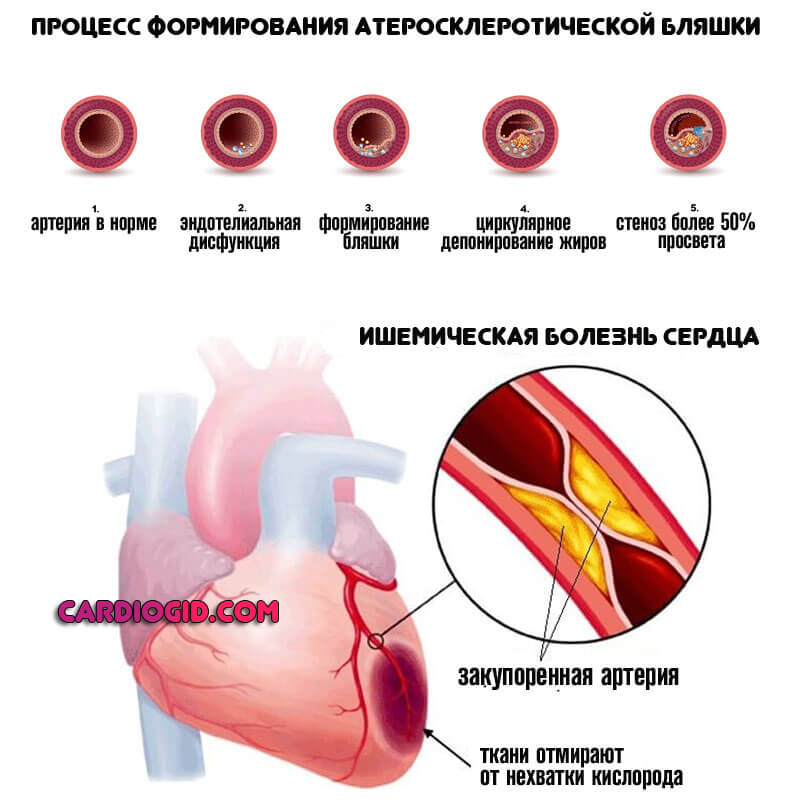
ИБС (ишемическая болезнь сердца)
По своей сути похожа на инфаркт, но протекает менее агрессивно. Нарушение гемодинамики нарастает постепенно, массивное отмирание миоцитов — последний этап прогрессирования патологического процесса.
Считается разновидностью коронарной недостаточности, но в отличие от атеросклероза поражает сразу несколько сосудов. Страдает вся кровоснабжающая система.
Восстановление проводится в профильном стационаре. Прогноз относительно благоприятный при ранней диагностике.
Кардиомиопатия
Также дистрофические процессы. Суть явления в нарушении анатомии мышечных волокон.
Это результат длительной гипертонической болезни, воспалений. Классический вариант — гипертрофия левого желудочка.
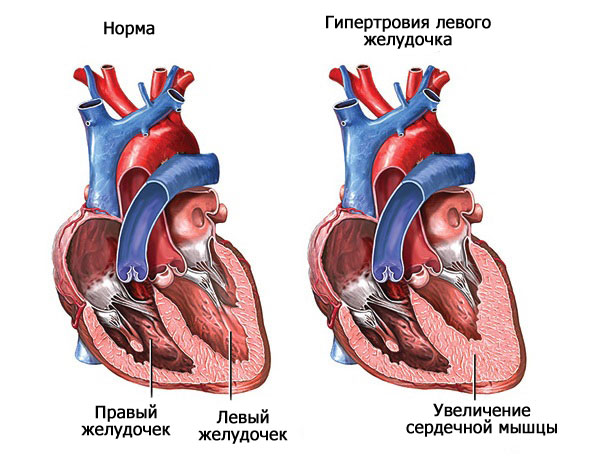
По мере прогрессирования компенсаторные механизмы не справляются. Возникает ишемия тканей с последующим отмиранием и образованием рубцов, собственно кардиосклероз.
Как быстро появляется подобное осложнение сказать невозможно. Зависит от возраста больного, характера основной патологии, качества лечения и его наличия.
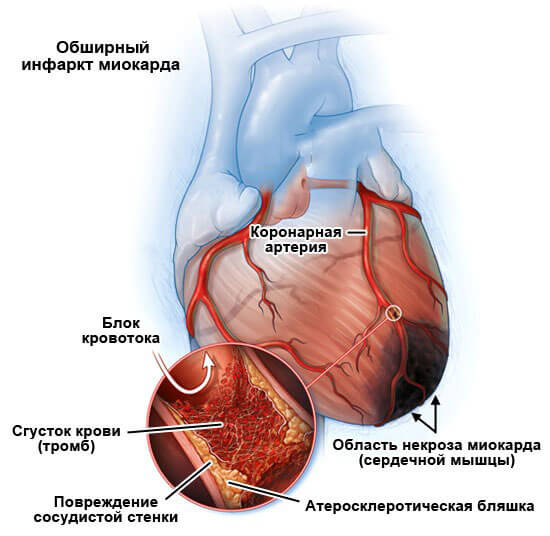
Инфаркт
Острый некроз мышечных структур. Отмирание приводит к замещению соединительными тканями — постинфарктный кардиосклероз. Площадь зависит от объемов поражения.
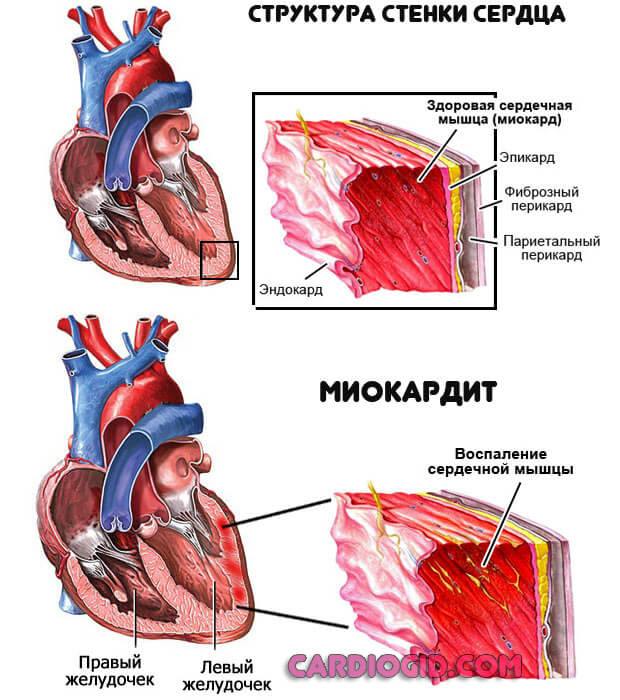
Воспалительные процессы
Миокардит и прочие. Имеют инфекционное происхождение, реже аутоиммунное.
Лечение проводится в условиях стационара, до стабилизации состояния. Используются антибиотики, протекторы, витаминно-минеральные комплексы. Прогнозы благоприятные при своевременной помощи.
Ревматизм
Хроническое аутоиммунное заболевание. Имеет спорную этиологию. Лечение поддерживающее, на протяжении всей жизни. Эффективность и перспективы зависят от частоты рецидивов.
Врожденные и приобретенные пороки сердца
Выявляются объективными методами. До последнего момента не проявляются симптомами, осложняя прогноз.
Причины развития кардиосклероза всегда сердечные. Состояние может быть многофакторным. В отсутствии выявленного фактор происхождения говорят об идиопатической форме.
В такой ситуации терапия направлена только на устранение последствий рубцевания и замедление дальнейшего прогрессирования.
Сужение или заращение просвета артерий, питающих сердце (коронаросклероз), считается одной из основных причин рассматриваемого состояния.
Симптомы
Собственно симптомов кардиосклероза сердца не существует равно до тех пор, пока не наступает сердечная недостаточность.
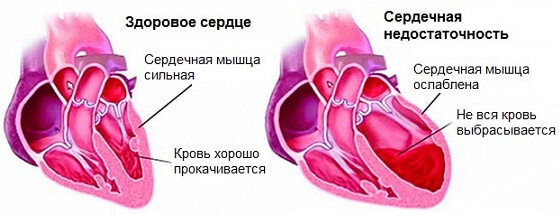
Клиническая картина возникает только на поздних стадиях когда объем замещенных тканей составляет не менее 30%.
Признаки совпадают с таковыми при иных органических патологиях сердца:
- Боли в груди средней интенсивности. Возникают внезапно, длятся на протяжении нескольких минут. Каждый такой эпизод заканчивается полным восстановлением состояния.
- Нарушение нормального ритма сердца. По типу ускорения или неравномерности сокращений. Пациент ощущает отклонения, с течением времени симптомы деактуализируются, больной перестает обращать на них внимание.
- Тяжесть в грудной клетке. Логическое продолжение болевого синдрома.
- Одышка. В момент, когда обнаруживается признак, возникает на фоне покоя.
- Непереносимость физических нагрузок, пациент не может нормально передвигаться, выполнять обязанности по дому, трудовые функции. Это фактор развития инвалидности.
- Клинический диагноз — вторичная дыхательная недостаточность, что может закончиться смертью человека.
- Слабость, сонливость, снижение работоспособности. В результате гемодинамических нарушений.
- Головная боль. Диффузного, разлитого характера, без четкой локализации. Возникает как итог дистрофических изменений в церебральных структурах. Может закончиться инсультом.
- Вертиго. Отмечается почти всегда, на фоне запущенного кардиосклероза. При поражении мозжечка возникает невозможность ориентации в пространстве.
- Нарушения сознания. Обмороки, синкопальные состояния. Могут повторяться неоднократно. Несут большую опасность для здоровья и жизни, поскольку возникают внезапно, порой в угрожающих условиях.
Возможно наступление ишемического инсульта, инфаркта. Тогда симптомы будут выражены в существенной мере:
- Интенсивная, невыносимая головная боль.
- Нарушение высшей нервной деятельности, возникают проблемы с речью, зрением, слухом, обонянием.
- Перекос лица.
- Слабость мышц, параличи, парезы, ощущение бегания мурашек по телу.
- Озноб, тремор.
Клиническая картина неспецифична и возникает в поздний период времени. Отсюда сложности определения заболевания. Часто оно оказывается случайной находкой на эхокардиографии.
Диагностика
Обследование пациентов проводится под контролем кардиолога. Поздние, развитые стадии требуют помощи профильного хирурга. Примерная схема оценки состояния кардиальных структур:
- Устный опрос человека, сбор анамнеза. Наибольшую роль играет наличие в прошлом или течение сердечнососудистых патологий и неотложных состояний. Причинно-следственная связь становится очевидна.
- Измерение артериального давления, частоты сердечных сокращений. Показывает как результате кардиосклероза, так и его происхождение. Однако этого не достаточно.
- Суточное мониторирование. Оценка АД и ЧСС проводится на протяжении 24 часов, по мере необходимости повторяется несколько раз.
- Электрокардиография. Основная методика исследования функциональной активности сердца. Этим же способом оценивается наличие органических нарушений.
- Эхокардиография. Позволяет визуализировать кардиальные ткани. Основной путь раннего выявления очаговых или диффузных изменений.
- МРТ или КТ, по мере надобности. Если УЗИ не дало достаточных сведений. Детальные изображения позволяют уточнить характер патологии, объемы изменения тканей.
- Коронография. Исследование кровотока в артериях, питающих сердце.
В рамках расширенной диагностики возможно использование дополнительных мер. Лабораторные способы также назначаются.
Методы лечения
Терапия комплексная, с применением радикальных и консервативных путей. Нужно понимать, полного восстановления добиться не удастся.
Курация имеет поддерживающий смысл, направлена на стабилизацию состояния, оптимизацию жизненных функций и продление биологического существования.
Препараты используются для устранения симптомов, также этиотропного воздействия (на первопричину):
- Антигипертензивные средства. Ингибиторы АПФ, антагонисты кальция, бета-блокаторы. Используются для нормализации артериального давления и поддержания тонуса сосудов. Классическое сочетания — Дилтиазем или Верапамил, Перинева, ее аналоги, также Моксонидин, Физиотенз.
- Кардиопротекторы. Поддерживают функциональную активность сердца, предотвращают дальнейшую деструкцию.
- Противоаритмические вроде Амиодарона. На фоне изменений частоты сокращений мышечного органа.
- Калиевые и магниевые комплексы. Нормализуют метаболические процессы.
В рамках терапии прочих состояний назначаются антибиотики (при миокардите,и инфекционно-воспалительных патологиях), кортикостероиды.
Подбор препаратов лучше проводить в стационаре для быстрой коррекции и отслеживания побочных явлений.
Хирургическое вмешательство требуется только при сопутствующих осложнениях. Смысла лечить кардиосклероз оперативным путем нет.
Большая роль в деле терапии отводится изменению образа жизни. На любой стадии.
- Отказ от курения, алкоголь также строго противопоказан.
- Нормальная физическая активность (минимум час ЛФК, пеших прогулок или прочих незначительных нагрузок).
- Полноценный сон. 8 ч. за ночь. Причем четверть или больше отдыха должна приходиться на период до 23.00, это наилучшее время.
- Водный режим — 2 литра в сутки, но не больше, чтобы не перегружать организм.
- Соль — не свыше 7 граммов. Полного исключения натриевого соединения быть не должно. Оно играет одну из ключевых ролей в обеспечении метаболизма.
Коррекция рациона. Строгих ограничений в питании нет, нужно минимизировать количество жирной пищи, жареного, копченого, полностью отказаться от полуфабрикатов и консервов, потому как контролировать количество соли в них невозможно.
Внимание:
Способы терапии не приводят к полному излечению, но дают хорошие шансы на поддержание жизненных функций на приемлемом уровне.
Возможные осложнения
Примерный перечень последствий кардиосклероза:
- Инфаркт. Наиболее вероятный сценарий. В результате длительной перегрузки, сердце начинает работать на износ. Формируются анатомические дефекты, вплоть до разрастания органа до огромных размеров.
- ИБС. Начальная стадия, рано или поздно ведет к некрозу миоцитов.
- Сердечная недостаточность.
- Остановка работы органа (асистолия).
- Кардиогенный шок. Летальное состояние. Вероятность фатального результата — около 90% и даже выше.
- Гипертонический криз. Резкий скачок артериального давления. Течет злокачественно, может закончиться неотложным состоянием.
- Инсульт. По сути процесс похож на инфаркт, но затрагивает церебральные структуры.
- Сосудистая деменция. Тяжелое психическое расстройство, но потенциально обратимое на ранних стадиях.
Прогностические оценки
Прогнозы разнятся, зависят от обширности поражения. Также сказывается форма процесса.
Так, атеросклеротический кардиосклероз причиной смерти оказывается в 3-6% на ранней стадии, в 17-30% на поздней. Это относительно легкая разновидность.
Отклонения на фоне инфаркта, воспаления имеют худший исход. В цифрах — летальность 40-50% в перспективе нескольких лет, риск может быть больше. При условии лечения шансы на выживание увеличиваются.
Оценка прогноза проводится специалистом, но не сразу. Нужно наблюдение. Роль играет как течение процесса, так и отклик на проводимую терапию.
В заключение
Кардиосклероз сердца — это замещение мышечной ткани рубцовой, соединительной. Никогда он не бывает первичным, всегда вторичен по отношению к основному процессу. Какому — нужно выяснять.
Лечение направлено на стабилизацию состояния и обеспечение нормального уровня жизни.
Продолжительность биологического существования неопределенно долгая, легкие формы отличаются минимальными рисками с точки зрения летальности. При условии терапии даже осложненные разновидности успешно держатся под контролем.
Источник
