Ибс инфаркт миокарда нижней стенки

Инфаркт миокарда занимает лидирующие позиции по причине смертности во всем мире. Но наиболее опасным считается некроз нижней стенки левого желудочка. Это область является «немой» зоной. Именно данная локализация представляет значительные трудности в диагностике для практикующих врачей. В статье вы узнаете о современных способах выявления патологии, специфических симптомах и научитесь распознавать её на электрокардиограмме.
Что это такое
Инфаркт нижней стенки левого желудочка является серьезнейшим заболеванием, требующим немедленного оказания медицинской помощи. Он характеризуется омертвением пораженных анатомических образований и замещением их функционально неактивной рубцовой тканью. Возникает при наличии следующих причин:
- атеросклероз — наличие в сосудах сердца липидных бляшек, способных значительно перекрывать их просвет;
- тромбоз — миграция сгустков крови, возникающая чаще всего из вен нижних конечностей, у пациентов с варикозной болезнью или выраженной гиподинамичностью (тяжелое заболевание, перелом бедренной кости и др.);
- сосудистый спазм — способен возникнуть на фоне сильного эмоционального стресса.
Моя практическая деятельность доказывает, что предрасполагающими факторами являются:
- мужской пол;
- возраст свыше 45 лет;
- ожирение (индекс массы тела более 30);
- повышение цифр артериального давления > 140/80 мм рт.ст. (согласно американской коллегии кардиологов > 130/80 мм рт. ст.);
- злоупотребление курением, алкоголем и наркотиками.

Где находится очаг поражения
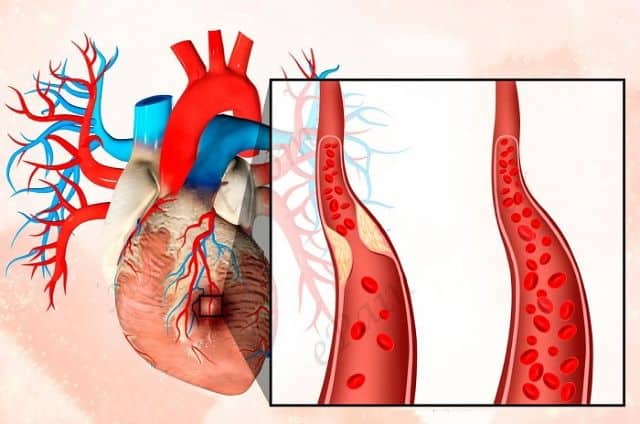
«Мишенью» нижнего инфаркта миокарда является левый желудочек — главный и самый массивный компонент мышечного «насоса». Его размеры больше, чем у других отделов сердца, в 2-3 раза. Толщина колеблется от 11 до 14 см, индекс массы миокарда 109-124 г/м² для женщин и мужчин соответственно. Кровоснабжение осуществляется по двум важным сосудам — правой венечной и огибающей артерии. Из этого отдела сердца выходит самый главный артериальный сосуд — аорта.
Таким образом, я могу сделать вывод, что левый желудочек нуждается в обильном кровообращении и гораздо большем количестве кислорода, чем другие области миокарда. В связи с этим именно он поражается в результате сердечно-сосудистой катастрофы практически в 100% случаев. А задняя стенка, разделенная на диафрагмальную и базальную области, затрагивается лишь в 10 — 15 %. Но хочу отметить, что при её вовлечении в патологический процесс возникают большие трудности в диагностике. Стандартные 12 электрокардиографических отведений не регистрируют повреждение данного анатомического сегмента («немая» зона).
Нижний инфаркт миокарда в большинстве случаев сопровождается поражением смежных областей — заднеперегородочной, задненижней и заднебоковой.
Это сочетание спасает жизни многих пациентов, так как изменения четко регистрируются на кривой ЭКГ.
Как предположить диагноз
Главным критерием, который натолкнет на мысль об остром нижнем инфаркте миокарда, являются жалобы на длительную боль в загрудинной области. Но, чтобы точно поставить верный диагноз, необходимо проведение ряда лабораторных и инструментальных видов исследования.
Мои пациенты проходят:
- ультразвуковое исследование сердца. Четко определяются области с полностью отсутствующей или сниженной сократимостью миокарда, свидетельствующие о наличии зон некроза или рубцов;
- общий анализ крови. Возможен рост лейкоцитов и скорости оседания эритроцитов;
- тропониновый тест. Современный и наиболее точный способ диагностики нижнего инфаркта миокарда, который отражает повреждение мышц организма, в том числе и сердца;
- коронарографию. Проводится для обнаружения пораженных венечных сосудов.
Рост числа тропонинов I и T при изолированном поражении задней стенки также может отсутствовать, так как очаг повреждения имеет незначительные размеры. К тому же результаты анализа становятся положительными спустя 7-8 часов. Не правда ли, коварная локализация патологии?
Специфические симптомы
На мой взгляд, важнейшим симптомом нижнего инфаркта миокарда является боль за грудиной. Главными её отличиями служат:
- пекущий, жгучий, давящий характер, реже чувство дискомфорта;
- продолжительность более 15 мин.;
- неэффективность нитратов и сиднониминов («Сиднофарм», «Нитроглицерин», «Молсидомин»);
- способность отдавать в левую половину тела, горло, нижнюю челюсть, реже правую руку, живот.
Также в клинической картине заболевания можно встретить одышку, кашель сухого характера (возможно, с прожилками крови), отеки конечностей и полостей организма, бледность кожного покрова, повышенную потливость. Нарушения сердечного ритма встречаются весьма редко, так как в нижней стенке левого желудочка ведущие проводящие пути отсутствуют.
Совет специалиста
Обратите внимание на следующие симптомы, именно они предшествуют развитию нижнего инфаркта миокарда левого желудочка:
- Резкий скачок цифр артериального давления.
- Эпизод нарушения сердечного ритма.
- Внезапно возникшее чувство нехватки воздуха, сильная потливость, озноб или выраженная головная боль.
- Приступ нестабильной стенокардии.
Признаки на ЭКГ
Электрокардиографию своим пациентам я провожу в первую очередь. Изолированный базальный некроз на ней не регистрируется. Для диафрагмального отдела существуют косвенные признаки (раздвоение зубца R, рост его амплитуды и уменьшение глубины S в V1 и V2, равенство вольтажа S и R в I и II отведениях, подъем Т в V1-V2).
При вовлечении в процесс заднедиафрагмального и задненижнего отдела во II, III и AvF возникают типичные для инфаркта изменения (патологический Q, подъем ST) с реципрокным отражением в I и AvL. При заднебоковом поражении дополнительно регистрируются признаки сердечного приступа в V5, V6.
Хочу отметить, что при наличии типичной клинической картины пациент должен получать всю необходимую медицинскую помощь даже при отсутствии изменений на электрокардиограмме.
Клинический случай
Мужчина, 58 лет, был доставлен ко мне с жалобами на внезапно возникшую одышку, выраженную потливость, типичные загрудинные боли отсутствовали. Аускультативно в нижних отделах легких прослушивались влажные мелкопузырчатые хрипы. Проведенные общий анализ крови и электрокардиография результатов не дали. На ЭхоКГ отмечалась зона акинезии в базальных отделах левого желудочка. Первый тропониновый тест был отрицателен, повторный стал положительным спустя 1 час после госпитализации. В результате был диагностирован «Острый инфаркт миокарда нижней стенки левого желудочка. ОСН 1»
Пациент получал лечение, которое заключалось в назначении антиагрегантов («Аспетер»), антикоагулянтов («Эноксапарин»), бета-блокаторов («Метопролол») и нитратов («Нитроглицерин»). Общее состояние стабилизировалось спустя 10 дней, осложнения отсутствовали.
Знание специфических симптомов острого инфаркта миокарда необходимо не только врачам, но всем людям, хотя бы для того, чтобы своевременно обратиться за медицинской помощью.
Источник
Нижний инфаркт миокарда диагностируют, когда из-за недостатка кислорода происходит гибель клеток в сердечной мышце, что приводит к нарушению функций органа. Лечение осуществляют в условиях стационара. Прогноз зависит от своевременности терапии и наличия осложнений.
Особенности
Патологический процесс, сопровождающий инфаркт, может затронуть все слои сердца или один из них.
Стенка сердца состоит из:
- Эндокарда. Он выстилает полость органа. Его полностью составляет соединительная ткань.
- Миокарда. Это слой мышц, отвечающий за сокращение. В его составе находятся кардиомиоциты. Они не только сокращаются, но и отвечают за прохождение электрического импульса.
- Эпикарда. Это слой соединительной ткани, плотно совмещенный с миокардом.
Во время инфаркта в определенные участки сердца не попадает кислород и питательные вещества, из-за чего клетки отмирают. В большинстве случаев страдает зона левого желудочка.
С учетом глубины некротических поражений, инфаркты делят на:
- Трансмуральный. Повреждения пронизывают все слои сердечной мышцы.
- Острый трансмуральный, поражающий заднюю стенку. Он практически всегда сопровождается гибелью больного.
- Нетрансмуральный. Некроз распространяется не на все слои.
- Субэндокардиальный. Очаг располагается в области под эпикардом.
- Интрамуральный. Отмирают ткани в толще сердечной мышцы.
В каком возрасте возникает
Инфаркт нижней стенки чаще всего случается после 40 лет. Это связано с ишемическими нарушениями в сердце, которые проявляются при закупорке коронарной артерии тромбом.
 Основной причиной закупорки сосудов считается атеросклероз. В возрасте 40 лет отложения на стенках сосудов уже настолько сужают просвет, что мешают нормальному току крови. Из-за плохого кровообращения сердце страдает от недостатка кислорода, и его работа нарушается.
Основной причиной закупорки сосудов считается атеросклероз. В возрасте 40 лет отложения на стенках сосудов уже настолько сужают просвет, что мешают нормальному току крови. Из-за плохого кровообращения сердце страдает от недостатка кислорода, и его работа нарушается.
Человек при этом продолжает вести привычный образ жизни, занимается спортом, много трудится, курит или употребляет алкоголь. Это еще больше ухудшает ситуацию и рано или поздно может возникнуть приступ инфаркта.
После 60 лет активность человека снижается, вместе с потребностью в кислороде. Это способствует уменьшению частоты сердечных приступов.
В последние годы наблюдается развитие инфарктов у людей после 30 лет. Это связано с:
- генетической предрасположенностью;
- курением и алкоголизмом;
- гипертонической болезнью;
- недостаточной физической активностью;
- нарушением обменных процессов;
- гиперхолестериномией.
Признаки
Инфаркт нижней стенки левого желудочка обычно протекает в острой форме. Сначала появляются сильные боли в грудной клетке, распространяющиеся на другие части тела. Неприятные ощущения нарастают в течение получаса. Болевой синдром может привести к потере сознания.
 Снизить проявление проблемы можно с помощью Нитроглицерина. Также больные страдают от чувства давления в груди и одышки. Приступ чаще всего возникает ночью или рано утром. При этом человек ощущает сильный страх и панику, повышается потоотделение.
Снизить проявление проблемы можно с помощью Нитроглицерина. Также больные страдают от чувства давления в груди и одышки. Приступ чаще всего возникает ночью или рано утром. При этом человек ощущает сильный страх и панику, повышается потоотделение.
В некоторых случаях боль напоминает симптомы гастрита. И при пальпации замечается напряженность мышц брюшной стенки.
Приступ также иногда проявляется сильным кашлем, заложенностью в груди. Болезненные ощущения появляются не всегда. Известны случаи и бессимптомного течения.
Первая помощь
При первых признаках приступа, необходимо вызвать бригаду медиков и оказать больному доврачебную помощь. Правильные действия помогут спасти человеку жизнь и уменьшат зону поражения.
При развитии инфаркта, необходимо поступить так:
- вызвать скорую помощь;
- придать больному полусидящее положение таким образом, чтобы ноги были немного подогнутыми в коленях;
- освободить пострадавшего от тугой одежды, расстегнуть пуговицы и ремни, обеспечить доступ свежего воздуха;
- положить под язык таблетку Нитроглицерина, если есть возможность, то нужно измерить артериальное давление, так как при показателях ниже 90 мм рт. ст. таблетку давать не следует;
- для уменьшения вязкости крови дать разжевать таблетку Аспирина;
- при потере сознания, нестабильном дыхании или отсутствии пульса, необходимы реанимационные мероприятия в виде массажа сердца и искусственного дыхания.
Диагностика
При диагностике инфаркта миокарда применяют такие методы:
- Физикальные. Обследование начинается со сбора анамнеза, осмотра больного, пальпации тканей для обнаружения точки сердца, плотно прилегающей к груди. Если лимфоузлы увеличены, значит, развивается воспалительный процесс. Также определяют частоту пульса. Во время приступа может произойти полное прекращение сердечных сокращений. Простукивают грудную клетку для уточнения границ органа. Простукивают ритмы и тона с применением стетоскопа, измеряют показатели артериального давления и температуры.
- Аппаратные. Главной методикой определения нарушений является электрокардиография. Нижний инфаркт миокарда на ЭКГ проявляется очень точно. Для оценки состояния сердца проводят ультразвуковое исследование. В его ходе определяют скорость кровотока, наличие тромбов, аневризм, узнают, в каком состоянии сосуды. Обнаружить очаги некроза могут на сцинтиграфии. Сосудистую проходимость проверяют на коронарографии. Если эти манипуляции не дали точной информации, то проводят магниторезонансную томографию.
- Лабораторные. Кровь исследуют на наличие маркеров некроза. Инфаркт сопровождается разрушением кардиомиоцитов, и их разрушенные компоненты попадают в кровоток. Если анализ крови подтвердил их присутствие, то сомнений в диагнозе не остается.
Лечение
Терапия проводится в условиях стационара. В первую очередь при этом применяют тромболитики для препятствия образования тромбов. Также могут понадобиться противоаритмические препараты для купирования нарушений сердечного ритма.
 Для снижения потребности миокарда в кислороде и снятия нагрузки с органа используют бета-адреноблокаторы. Если препараты не помогли восстановить нормальный ток крови в коронарных артериях, то необходимо срочное оперативное вмешательство. В большинстве случаев выполняют ангиопластику для расширения суженных сосудов.
Для снижения потребности миокарда в кислороде и снятия нагрузки с органа используют бета-адреноблокаторы. Если препараты не помогли восстановить нормальный ток крови в коронарных артериях, то необходимо срочное оперативное вмешательство. В большинстве случаев выполняют ангиопластику для расширения суженных сосудов.
Во время острого периода больной должен избегать стрессов, любых физических нагрузок. Важно находиться в полном покое. Когда состояние стабилизируется, больному разрешают немного гулять на свежем воздухе и выполнять комплекс лечебной физкультуры.
Последствия
Перенесенный приступ негативно отражается на состоянии всего организма. В месте очагов некроза на сердечной мышце образуются рубцы. Они состоят из соединительной ткани и не могут сокращаться. Поэтому участок миокарда, на котором они расположены, навсегда теряет свои функции.
Даже правильно проведенная терапия и соблюдение всех рекомендаций в реабилитационном периоде не помогут полностью восстановить работу сердца. У большинства больных после приступа появляются тахикардии и аритмии.
Обширный инфаркт часто сопровождается образованием аневризмы. При этом поврежденная стенка под давлением выпячивается и существует риск ее разрыва. Поэтому без помощи врача не обойтись.
Тяжелыми осложнениями патологии считаются тромбоэмболия, синдром Дресслера, сердечная недостаточность.
Жизнь после
После инфаркта жизнь человека кардинально меняется. Чтобы предупредить осложнения и повторный приступ, больной должен соблюдать правильный режим дня, диету и уровень физической активности.
На состояние здоровья негативно влияют стрессы и эмоциональные нагрузки. Это связано с тем, что сердцебиение в стрессовом состоянии учащается, и потребность миокарда в кислороде растет, из-за чего приступ может повториться.
В такой ситуации категорически противопоказано употреблять продукты, содержащие много холестерина. Они вызывают атеросклероз и трудно перевариваются, перегружая не только желудок и кишечник, но и весь организм.
После инфаркта категорически противопоказано курить и употреблять спиртные напитки.
Опасность повторного приступа будет беспокоить больного всегда. Если инфаркт случается на протяжении двух месяцев после первого, то его считают рецидивом. При этом очаг некроза располагается в том же месте, где и впервые, но площадь поражения значительно увеличивается.
Чтобы избежать развития подобных проблем, необходимо:
- контролировать показатели артериального давления и холестерина;
- периодически проходить обследование;
- лечить атеросклероз, чтобы предупредить нарушение кровообращения.
Инфаркт и осложнения, которые возникают после него, уносят жизни миллионов людей. Поэтому необходимо приложить все усилия, чтобы предотвратить развитие проблемы. Если приступ уже был, то важно в реабилитационном периоде и на протяжении всей жизни соблюдать рекомендации по поводу ведения ее здорового образа. Это позволит прожить еще много лет, даже при наличии поражений сердца.
Источник
Нижний инфаркт миокарда — это острое патологическое состояние, при котором происходит некроз клеток, расположенных вдоль нижней стенки сердечной мышцы. Возникает из-за кислородного голодания, спровоцированного закупоркой тромбом или атеросклеротической бляшкой правой коронарной артерии. Если по истечении 30 минут кровоток не восстанавливается, тогда происходят могут возникнуть необратимые последствия.
Данный недуг чаще всего встречается у людей средней и пожилой возрастной категории от 40 и старше. Прогноз зависит от физического состояния организма, наличия сопутствующих болезней и вовремя оказанной неотложной медицинской помощи.
Механизм развития патологии
У людей после 40 лет наблюдается в анамнезе такое заболевание, как атеросклероз. Он провоцирует сужение просвета сосудов, как следствие изменяется эластичность оболочек, и на них формируются отложения.
Эти нарушения вызывают кислородную недостаточность органов, тканей, а главное, сердца, что приводит к некрозу определенных участков. Очаг может располагаться в разных местах, одним из которых является задняя стенка миокарда.
Она разделяется на диафрагмальный и базальный отделы, отчего и пошли названия инфарктов:
- Заднедиафрагмальный — сторона левого желудочка прилегает к диафрагме. Перекрывается тромбом нижний коронарный кровеносный канал, что приводит к крупноочаговому поражению.
- Заднебазальный — возникает в результате окклюзии дистальных отделов правой коронарной артерии или огибающей ветви левой коронарной артерии. Наблюдается такой вид патологии при обширном инфаркте.

Все пораженные области сердечной мышечной ткани невозможно реанимировать. Они покрываются фиброзной тканью, которая не может выполнять все необходимые функции. Поэтому для предотвращения рецидива острого приступа рекомендуется постоянно принимать лекарственные препараты и вести здоровый образ жизни.
Особенности заболевания
Сердечная стенка состоит из трех слоев:
- Эндокард — соединительная ткань, толщиной до 0,5 мм. Выстилает полость главного органа, в точности повторяя его рельеф.
- Миокард — самая толстая оболочка, образованная исчерченной поперечнополосатой мышцей, состоящая из плотно соединенных клеток – кардиомиоцитов. Они связаны между собой перемычками, при этом образуя узкопетлистую сеть, которая обеспечивает ритмичное сокращение предсердий и желудочков.
- Эпикард — гладкая и тонкая наружная оболочка. Построена из пластинки соединительной ткани, которая имеет коллагеновые и эластичные волокна. Плотно соприкасается с миокардом.
Во время ишемии некроз может распространиться не только на один слой.
В зависимости от глубины поражения выделяют несколько видов:
- Трансмуральный — в процесс вовлекаются все слои сердца. Некротический очаг пронизывает стенку органа насквозь.
- Нетрансмуральный — площадь патологии ограничена одним эндокардом или эпикардом в сочетании с миокардом.
- Субэндокардиальный — омертвение располагается узкой полоской у внутренней оболочки левого желудочка.
- Интрамуральный — пораженные участки локализуются в толще мышечной стенки. При этом пограничные слои некрозом не затрагиваются.

Причины заболевания
Основным фактором развития инфаркта нижней стенки левого желудочка считается атеросклероз.
Но существуют еще дополнительные провоцирующие мотивы:
- Заболевания эндокринной системы.
- Гипертоническая болезнь.
- Вредные привычки.
- Гиподинамия.
- Повышенная масса тела.
- Несбалансированное питание.
- Генетическая предрасположенность.
- Психоэмоциональные перенапряжения.

Важно! Принадлежность к мужскому полу является характерной чертой возникновения ишемии. Опасность возрастает в 3,5 раза.
Проявления патологии
Когда происходит некроз клеток нижнего отдела сердца, у больного наблюдаются такие симптомы:
- Неприятные ощущения в области груди. Болевой синдром при таком виде нарушения не выраженный.
- Изменения сердечного ритма.
- Холодный липкий пот.
- Слабость, недомогание.
- Дрожь по телу.
- Снижение артериального давления.

Важно! При острой фазе чаще всего возникает атипичная форма болезни — гастритическая. Проявляется в виде боли, локализующейся в надчревной области, тошноты, рвоты.
Если у человека присутствует хоть малейшее подозрение на развитие описанных симптомов, необходимо срочно обратиться в больницу. Последствия заболевания очень опасны, и чем скорее будет оказана помощь, тем благоприятнее станет прогноз.
Диагностика болезни
Сперва проводится физикальное обследование, которое включает в себя такие пункты:
- Сбор анамнеза:
- Конкретное время начала приступа?
- Продолжительность болевых ощущений?
- Как отреагировал организм на прием Нитроглицерина?
- Ухудшается ли состояние при изменении положения тела?
- Осмотр больного.
- Пальпация — методом прощупывания кожных покровов определяется точка сердца, при ИМ она смещается. А увеличение лимфоузлов указывает на воспалительный процесс.
- Оценка частоты пульса и его наполненность.
- Перкуссия — производится с целью определения величины, конфигурации и положения сердца, а также размеров сосудистого пучка.
- Аускультация — стетоскопом прослушиваются тоны сердца.
- Измерение артериального давления и температуры тела.

ЭКГ при нижнем инфаркте
Далее больной направляется на электрокардиографию — аппаратный метод исследования, который определяет изменения сократительной функции миокарда и скорость кровообращения. Он дает возможность выявить тромб или разрыв сосуда.
Характерные изменения ЭКГ:
- Увеличивается амплитуда зубца RV1,V2.
- Расширяется начальный RV1.
- Уменьшается глубина SV1,V2.
- Снижается ST (V1-2) в острую фазу с обратной динамикой.
- Третий зубец Q расширяется до 2 мм.
- Второй зубец Q возвышается над первым Q.
Данный вид патологии трудно диагностировать. Прямые признаки могут определяться только в отведении Dorsalis по Небу и в дополнительных грудных отведениях V7–V9.А V2– V4 необходимо снимать между ребрами выше. Проводить ЭКГ нужно несколько раз для уточнения диагноза.
Рекомендуется также провести дополнительные методы обследования:
- Эхокардиографию — ультразвуковое сканирование, которое позволяет оценить работу миокарда, состояние клапанного аппарата, измерить толщину стенок, уровень давления в аорте, легочной артерии, предсердиях и желудочках.
- Рентгенографию — методика лучевой диагностики, которая направлена на выявление патологии сердечно-сосудистой системы.
- Сдать кровь на общий и биохимический анализ.

Оказание неотложной помощи
Если у человека наблюдаются первые симптомы приступа ишемии, необходимо срочно вызвать кардиологическую бригаду. Обеспечить пострадавшему полный покой, придать горизонтальное положение телу и под голову положить подушку — таким способом уменьшается нагрузка на сердечно-сосудистую систему.
Расстегнуть сдавливающую одежду и дать одно драже Нитроглицерина сублингвально. При наличии Аспирина рекомендуется принять 300 мг — этот препарат уменьшает вязкость крови и предотвратит слипание тромбоцитов.
Если во время приступа человек теряет сознание, при этом сердцебиения не слышно, и нет дыхания — необходимо произвести сердечно-легочную реанимацию. Выполнять данную процедуру следует до приезда врача.

Лечение
Цель терапии инфаркта нижней стенки левого желудочка состоит в выяснении и устранении причины развития болезни. А именно, все усилия обращены на восстановление нарушенного кровотока.
Для этого назначают:
- Тромболитики — их действие направлено на растворение тромбов. Самым эффективным препаратом является Тиклопидин — сильный ингибитор агрегации тромбоцитов. Активные компоненты лекарства воздействуют на длительность кровотечений в сторону увеличения по времени, а также замедляют процессы адгезии элементов крови. Из этой же группы назначают Аспирин — для предотвращения рецидива недуга.
- Антикоагулянты — снижают активность свертывающей системы крови. Ярким примером считается Дикумарин.
Далее лечебные мероприятия направлены на замедление расширения очага поражения.
Для этого используют:
- Бета-адреноблокаторы — сокращают зону некроза, уменьшают частоту рецидивов болезни, аритмий, оказывают антиангинальный эффект и повышают толерантность к физической нагрузке. К ним относятся: Пропранолол, Атенолол.
- Анальгетики — устраняют болевые ощущения, борются с острой левожелудочковой недостаточностью, кардиогенным шоком, тромбоэмболическими осложнениями, купируют и предупреждают изменения ритма сердца и проводимости. Применяют в медицинской практике Морфин.
- Антиаритмические препараты — профилактика и лечение аритмий, вследствие которых нарушается качество жизни человека или стоит угроза развития тяжелых последствий. Для восстановления сердечного ритма применяют Амиодарон.

Важно! Неправильная комбинация лекарственных средств может привести к развитию тяжелых осложнений. Категорически запрещено заниматься самолечением.
Если терапия не приносит положительных результатов, тогда пациента направляют на операцию.
Хирургическое вмешательство имеет 3 методики:
- Шунтирование коронарных сосудов.
- Иссечение аневризмы.
- Установка водителей ритма.
После перенесенных процедур больному требуется длительная реабилитация, которая включает в себя: правильное питание, соблюдение медикаментозного лечения, постепенное наращивание интенсивности физических упражнений, устранение психоэмоциональных нагрузок.

Нижним инфарктом называют состояние миокарда, когда клетки задней стенки мышцы отмирают из-за кислородной недостаточности. Шансы на полное восстановление организма зависят от своевременной диагностики и правильно оказанной медицинской помощи. А избежать рецидивов возможно при строгом выполнении предписаний врача и соблюдении здорового образа жизни.
Загрузка…
Источник
